Тромбоэмболические осложнения инфаркта миокарда
Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
Тромбоэмболические осложнения (системные тромбоэмболии) встречаются редко (у 4% больных, чаще с обширным передним ИМ, отягощенным СН), тогда как образование пристеночного тромба в ЛЖ отмечается у 20-50%. На вскрытии у половины больных ИМ находят тромбоэмболии. Следовательно, они часто протекают бессимптомно, обусловливают 15% летальности в первые 7 дней ИМ. Обычно тромбозы возникает в первую неделю ИМ, а большая часть тромбоэмболии — в течение первых 2—3 месяцев. Зона ИМ прямо связана с риском тромбоэмболии.
ФР тромбоэмболии: гиперкоагуляция, наличие пристеночного тромба в зоне ИМ или тромба в ушке левого предсердия, тромбофлебиты ног, длительный постельный режим.
Тромбоэмболические осложнения при ИМ можно разделить на четыре вида:
• периферический венозный тромбоз и ТЭЛА;
• пристеночные (муральные) тромбы в зоне субэндокардиального ИМ (обычно их можно выявить в первые 10 дней, даже уже через 36 ч; возникают у 20—40% больных с передним ИМ и, как правило, хорошо видны на ЭхоКГ) или аневризмы с последующей потенциальной опасностью системной артериальной эмболизации;
• прогрессирование тромбоза коронарных артерий и ИМ (его распространение) или тромбоза сосудов конечностей;
• повторная закупорка коронарной артерии после успешного тромболизиса.

При ИМ эмболии возникают чаще в системе легочной артерии на фоне имеющихся тромбофлебитов ног (с последующими венозными эмболиями) вследствие длительного постельного режима и фоновой ФП. Так, тромбоз глубоких вен голеней отмечается у трети больных ИМ и гораздо чаще у лиц старше 70 лет с наличием ХСН, варикоза ног и гиперкоагуляции. Реже могут возникать ТЭЛА при ИМ ПЖ. Небольшие ТЭЛА отмечаются у 20% больных ИМ на секции. Массивные ТЭЛА ответственны в 10% случаев за летальность при ИМ. Обычно ТЭЛА мелких ветвей в клинике не диагностируется. Иногда на ЭКГ появляются признаки ОЛС, а на рентгенограмме легких — разнообразная инфильтрация и повышение купола диафрагмы на стороне поражения.
Несколько реже (в 5—10% случаев) эмболии из пристеночных тромбов ЛЖ (особенно при переднем ИМ) возникают в системе кровообращения большого круга (по убывающей частоте): почечные артерии -> артерии селезенки -» артерии мозга -> артерии нижних конечностей. Эти тромбоэмболические осложнения обычно возникают в первые 10 дней ИМ, их трудно распознать.
Симптоматика зависит от места тромбоэмболии (тромбоза). Так, при эмболии в сосуды почек появляется триада: сильные, но не иррадиирующие боли в животе или пояснице (несколько часов), повышение АД, мочевой синдром (микрогематурия, лейкоцитурия и белок; могут быть и олигурия, азотемия). Вскоре вслед за болями в пояснице может появиться лихорадка. При тромбоэмболии в мезентериальные сосуды возникают признаки «острого живота»: сильная, разлитая боль неопределенной локализации, резкое вздутие живота, кровавый понос и парез кишечника (симптомы перитонита). Позднее развивается клиническая картина кишечной непроходимости и симптоматика нарастающей интоксикации.
Проявления поражения артерий мозга могут быть различные: от легких неврологических до отека мозга с нарушением сознания и рвотой. При эмболии артерий нижних конечностей возникают: нарастающая сильная боль в ноге, мраморность кожи, похолодание ног, снижение их чувствительности, исчезновение пульса на бедренной артерии. Если кровообращение не восстанавливается, то на коже появляются пузыри, очаги некроза. Позднее развивается гангрена конечности.
Лечение тромбоэмболии. Лечение эмболии сводится к немедленному назначению внутривенно струйно гепарина — 5000—10 000 ЕД, затем внутривенно капельно, постоянно с начальной скоростью 1000 ЕД/ч (до 30 000 ЕД/сут) под контролем АЧТВ, которое должно повыситься в 2 раза по сравнению с исходным уровнем (до 50—65 с). Показания к полной дозе антикоагулянтов при ИМ: наличие ТЭЛА или системных эмболии в анамнезе; активный венозный тромбоз; большие размеры сердца; наличие пристеночных тромбов; ХСН; ФП; ожирение; выраженный варикоз ног. После 5—10 дней внутривенного введения гепарина назначают орально варфарин в течение 3-6 месяцев (больным с видимыми муральными тромбами, особенно если они мобильные, или тем, у кого уже были эпизоды эмболии).
Для профилактики артериальных тромбоэмболии всем больным ИМ назначают аспирин (тиклопидин).
– Также рекомендуем “Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.”
Оглавление темы “Разрыв миокарда. Аневризмы сердца. Постинфарктные тромбоэмболии и перикардиты.”:
1. Лечение разрыва сердца. Разрыв межжелудочковой перегородки.
2. Диагностика разрыва межжелудочковой перегородки. Лечение разрыва межжелудочковой перегородки.
3. Разрывы сосочковых мышц. Диагностика и лечение разрыва сосочковых мышц.
4. Острая дисфункция сосочковых мышц. Митральная регургитация при инфаркте миокарда.
5. Острая аневризма левого желудочка. Клиника аневризмы при инфаркте миокарда.
6. Диагностика аневризмы левого желудочка. Лечение аневризмы левого желудочка.
7. Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
8. Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.
9. Перикардит при инфаркте миокарда. Синдром Дресслера.
10. Постинфарктный синдром Дресслера. Диагностика и лечение постинфарктного синдрома Дресслера.
Источник
В возникновении тромбоэмболии при ИМ важную роль играют такие общие факторы, как депрессия противосвертывающей системы организма, повышение содержания коагулянтов в крови, нарушение кровообращения в органах и тканях при недостаточности кровообращения. Большое значение имеют также местные атеросклеротические изменения’ в артериях.
До применения антикоагулянтов и тромболизирующих препаратов тромбоэмболические осложнения наблюдались в 13—30% случаев ИМ [Раевская Г. А., 1960; Wright et al., 1954]. При использовании этих препаратов частота тромбоэмболии снизилась до 5,6% [Лукомский П. Е., Казьмина П. В., 1961] и даже до 2% [Чазов Е. И., 1966], уменьшилась их тяжесть.
Чаще всего наблюдаются тромбоэмболии легочной артерии и ее ветвей. В происхождении их большую роль играют тромбофлебиты ног, малого таза, повышение свертывания крови, а также пристеночный тромбоэндокардит при поражении перегородки и тромбозы правого желудочка и предсердия, образующиеся иногда при недостаточности кровообращения и расширении правых полостей сердца. Замедление кровотока в системе легочной артерии при наличии левожелудочковой недостаточности также может способствовать развитию тромбоза этой области.
Диагностика этого осложнения представляет большие трудности, так как многие признаки тромбоэмболии легочной артерии могут быть объяснены основным заболеванием, особенно если она развивается в первые часы и дни ИМ. Клиническая картина во многом зависит от величины пораженного сосуда. При тромбоэмболии основного ствола легочной артерии наступает мгновенная смерть. Тромбоэмболии мелких ветвей легочной артерии часто остаются нераспознанными, а внезапное ухудшение состояния больного объясняется основным процессом. Для тромбоэмболии крупной ветзи легочной артерии характерно внезапное развитие острой сердечной недостаточности, проявляющейся выраженной одышкой, тахикардией, акроцианозом. В ряде случаев развивается отек легких. Довольно часто наблюдаются нарушения ритма сердца типа мерцательной аритмии, пароксизмальной тахикардии, связанные с острой перегрузкой правых отделов сердца. Примерно в 35—40% случаев появляются боли в груди, усиливающиеся при глубоком вдохе и обусловленные сопутствующим плевритом. Тромбоэмболия обычно приводит к развитию инфаркта легких, одним из частых симптомов которого является кровохарканье. Как правило, к этому присоединяется воспалительный процесс — так называемая инфарктная пневмония, для которой характерны все физикальные и лабораторные симптомы пневмонии.
При тромбоэмболии относительно крупной ветви легочной артерии на ЭКГ могут появиться изменения, характерные для острого легочного сердца: глубокий зубец S в I отведении, зубец Q в III (тип 5i — Qui) и отрицательный зубец Т в III, aVF, Vi_4 отведениях, высокий зубец Р во II и III отведениях (Р pulmonale), смещение сегмента S — Т книзу от изоэлектрической линии в I и II и кверху в III, aVF, Vi_2 отведениях. Эта электрокардиографическая картина напоминает ЭКГ при диафрагмальном инфаркте. Отличием являются высокие зубцы R в III и правых грудных отведениях при остром легочном сердце, тогда как при диафрагмальном инфаркте зубец R в III отведении снижен. В некоторых случаях острого легочного сердца наблюдаются глубокие зубцы S во всех грудных отведениях. Иногда развивается блокада правой ножки предсердно-желудочкового пучка. При тромбоэмболии мелких ветвей легочной артерии изменения на ЭКГ могут отсутствовать. В этих случаях большое диагностическое значение имеет определение активности ферментов в сыворотке крови. В первую очередь характерно резкое повышение активности «легочного» изофермента — ЛДГ3.
Определенную помощь в диагностике может оказать рентгенологическое исследование. При массивной тромбоэмболии на рентгенограммах можно выявить увеличение правого желудочка сердца, выбухание конуса и дуги легочной артерии, повышение прозрачности легочной ткани в зоне разветвления затромбированной артерии, симптом «ампутации» корня с расширением его проксимальнее тромбоза. При развитии инфаркта легких и инфарктной пневмонии рентгенологически определяется характерный участок затемнения легочной ткани в виде треугольника, обращенного основанием к плевре. В случае тромбоэмболии мелких ветвей легочной артерии при рентгенологическом исследовании можно не выявить патологических изменений.
С целью уточнения диагноза и определения локализации тромбоза в ряде случаев прибегают к ангиографическому исследованию.
Тромбоэмболия нижнего отдела брюшной аорты (в области ее бифуркации) приводит к острому симметричному нарушению кровообращения в ногах (синдром Лериша), которое чаще наблюдается у пожилых людей с выраженным атеросклерозом брюшной аорты. Клиническая картина характеризуется острым началом с появлением сильных болей в нижнем отделе живота, отдающих в крестец, промежность и ноги. К болям в ногах присоединяется чувство их онемения.
Отмечается мраморность кожи ног, их бледность с цианотичным оттенком, похолодание, исчезновение пульса на бедренных артериях, снижение (или исчезновение) кожной чувствительности. Нередко возникают парестезии и парезы нижних конечностей [Чазов Е. И., 1966]. Если под влиянием лечебных мероприятий кровообращение не восстанавливается, то трофические нарушения прогрессируют вплоть до развития гангрены ног. При нарастании тромбоза появляются признаки расстройства кровообращения в органах брюшной полости и таза. Как правило, наблюдаются повышение температуры, высокий лейкоцитоз, увеличение СОЭ, симптомы интоксикации организма. Тромбоэмболия бифуркации аорты всегда протекает тяжело и обычно сопровождается развитием шока. Прогноз при этом осложнении очень серьезный, особенно если своевременно не проводится лечение.
При тромбоэмболии артерий нижних конечностей клиническая картина зависит от быстроты развития закупорки и степени развития коллатералей. Характерно острое начало заболевания: появление сильнейших болей в ноге, бледности кожных покровов с цианотичными пятнами, похолодание конечности, исчезновение пульса на артерии. В дальнейшем, если кровообращение не восстанавливается, развивается гангрена. Примерно в половине случаев возникновение тромбоэмболии артерий нижних конечностей сопровождается острой сердечно-сосудистой недостаточностью. Уже к концу 1-х суток отмечаются повышение температуры тела, лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ.
Для тромбоэмболии почечных артерий характерна триада признаков: боль, мочевой синдром, артериальная гипертония. Боли возникают в поясничной области, в соответствующей половине живота и продолжаются от нескольких часов до 1—2 сут. Часто они сопровождаются тошнотой, рвотой. В отличие от приступов почечной колики они не иррадиируют в паховую область и половые органы. В ряде, случаев бывает положительным симптом Пастернацкого. Нередко наблюдается макрогематурия или же в моче отмечается умеренное количество эритроцитов и белок, что связано в основном с повышением проницаемости стенок мелких сосудов. Часто имеет место олигурия.
Вслед за болевым синдромом повышается температура, появляется нейтрофильный лейкоцитоз, увеличивается СОЭ.
Артериальная гипертония, связанная с острой ишемией почки, является важным, но не постоянным симптомом тромбоэмболии почечных артерий. Повышение АД наблюдается не только во время болевого приступа, оно может сохраняться и в дальнейшем, а в ряде случаев прогрессировать. Диагноз тромбоэмболии почечной артерии подтверждается в дальнейшем при расширении режима с помощью урологических, рентгенологических и радиологических методов исследования.
При тромбоэмболии мелких ветвей почечной артерии развивается инфаркт почки, который в отдельных случаях также может обусловить развитие реноваскулярной гипертонии. Как правило, имеет, место макро- или микрогематурия. Закупорка мелких ветвей почечной артерии обычно не проявляется описанной выше характерной клинической картиной, часто протекает под видом неясных и неинтенсивных болей в поясничной области или в животе и в ряде случаев не диагностируется.
Клиническая картина тромбоэмболии мезентериальных артерий представляет собою острую катастрофу в брюшной полости. Отличительная особенность болей в животе в этих случаях — неопределенность их локализации. Одновременно с появлением болей развивается картина острого живота (парез кишечника и т. п.). Часто наблюдается дегтеобразный стул. У ряда больных тромбоэмболия мезентериальных артерий сопровождается тяжелым коллапсом.
При тромбоэмболии мозговых сосудов клиническая картина зависит как от степени выраженности общемозговых симптомов, связанных с отеком мозга (нарушение сознания, тошнота, рвота),так и от локализации и величины очага поражения. При этом нарушения обычно протекают более тяжело и сохраняются дольше, чем при динамическом расстройстве мозгового кровообращения. В то же время мелкие эмболии в отдельные области, например лобные, могут протекать малосимптомно. Желательно, чтобы вопросы диагностики, дифференциальной диагностики тромбоэмболии мозговых артерий, кровоизлияния в мозг и
динамического нарушения мозгового кровообращения, а также вопросы лечения решались совместно терапевтом и невропатологом.
Тромбоэмболия артерии селезенки встречается редко. При этом осложнении отмечаются боли в левом подреберье, болезненность этой области при пальпации, симптомы раздражения брюшины. Может выслушиваться шум трения брюшины. Обычно наблюдаются температурная реакция и изменения периферической крови. При тромбоэмболии мелких ветвей селезеночной артерии инфаркт селезенки нередко не диагностируется и проходит незамеченным.
Источник
Help heart, 3 декабря 2019
Последствия и осложнения инфаркта миокарда
Острый инфаркт миокарда — одно из самых опасных сердечно-сосудистых заболеваний. Достижения современной медицины последних десятилетий позволили значительно усовершенствовать его лечение и увеличить вероятность благоприятного исхода. И все же перенесенный однажды инфаркт миокарда (ИМ) может иметь последствия.
Механизм развития острого коронарного синдрома
Инфаркт миокарда, который наряду с эпизодом нестабильной стенокардии входит в понятие острый коронарный синдром, представляет собой обострение ишемической болезни сердца. При инфаркте миокарда развивается некроз сердечной мышцы, обусловленный острым нарушением кровоснабжения.
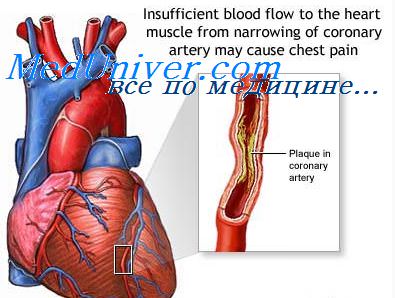
В большинстве случаев это происходит в результате атеротромбоза, при котором коронарные сосуды частично или полностью блокируются тромбом. Заболевание проявляется внезапно возникающими интенсивными болями за грудиной, тахикардией, «холодным потом», бледностью кожных покровов и рядом других симптомов1.
Цель лечения острого инфаркта — быстрое восстановление кровоснабжения. Однако даже после того, как кровоток налажен, терапию нельзя прекращать, поскольку коронарный атеросклероз, который стал фундаментом для развития острого коронарного синдрома, протекает хронически1,2.
Ранние последствия инфаркта миокарда1
Начиная с первых часов после инфаркта и вплоть до 3-4 дня могут развиваться ранние последствия инфаркта, среди которых:
- острая левожелудочковая недостаточность, которая возникает при снижении сократительной способности сердца. При ее возникновении появляется одышка, тахикардия, кашель;
- кардиогенный шок. Это тяжелое осложнение острого коронарного синдрома, развивающееся в результате значительного ухудшения сократительной способности сердечной мышцы вследствие обширного некроза;
- нарушения ритма и проводимости сердца, отмечаются у 90% больных с острым ИМ.
- Приступы ранней постинфарктной стенокардии (ПСК). ПСК – возникновение или учащение приступов стенокардии через 24 часа и до 8 недель после развития ИМ.1
- перикардит – воспалительный процесс, развивающийся в наружной оболочке сердца-перикарде. Он возникает в первые-третьи сутки заболевания и может проявляться болью в области сердца, которая изменяется при смене положения тела, повышением температуры тела1.
В 15-20% случаев инфаркта происходит истончение и выбухание стенки сердца, чаще всего — левого желудочка. Это состояние называется аневризма сердца. Как правило, она развивается при обширном поражении сердечной мышцы.
К факторам, предрасполагающим к развитию аневризмы сердца, также относят нарушение режима с первых дней заболевания, сопутствующую артериальную гипертензию и некоторые другие1.
Особую группу составляют тромбоэмболические последствия, при которых просвет сосудов полностью или частично перекрывается сгустками крови. Это часто происходит на фоне сопутствующей варикозной болезни, нарушения свертывающей системы крови и длительного постельного режима1.
Из-за нарушения кровоснабжения острый коронарный синдром может осложняться и желудочно-кишечными проблемами, такими как эрозии, острые язвы желудочно-кишечного тракта. Могут возникать и нарушения в психическом состоянии — депрессия, психозы. Им способствуют пожилой возраст, сопутствующие заболевания нервной системы1.
Поздние последствия инфаркта
По окончании острого периода заболевания могут развиваться так называемые поздние последствия.
К ним относятся осложнения, которые появляются через 10 дней после манифестации ИМ и позже4,5 :
- постинфарктный синдром Дресслера, возникает через 2-6 недель после манифестации инфаркта миокарда и проявляется воспалением перикарда, плевры, альвеол, суставов и другими патологическими изменениями;
- тромбоэндокардит с тромбоэмболическим синдромом (возникновение пристеночного тромба в полости сердца, на клапанах сердца);
- поздняя постинфарктная стенокардия, которая характеризуется возникновением или учащением приступов стенокардии. Ее частота колеблется от 20 до 60%4.
Некоторые больные, перенесшие острый инфаркт миокарда, находятся в группе высокого риска по развитию повторных осложнений ишемической болезни сердца и прежде всего — рецидива инфаркта миокарда, нестабильной стенокардии.
Это связано с тем, что у больных с острым коронарным синдромом наряду с наличием атеросклеротической бляшки, которая осложнилась разрывом и перекрыла просвет коронарной артерии, существуют бляшки и в других артериях. Именно они могут служить причиной повторных эпизодов сердечно-сосудистых событий, вероятность которых очень высока 5.
Жизнь после инфаркта миокарда
После стабилизации состояния больного, перенесшего острый инфаркт, усилия врачей направляются прежде всего на уменьшение риска прогрессирования атеросклероза и ИБС.
Для вторичной профилактики используются лекарственные средства, эффективность которых доказана во множестве крупных международных исследований, и одни из них — антитромбоцитарные препараты, или антиагреганты 5.
Антиагреганты уменьшают агрегацию, то есть объединение тромбоцитов, чем препятствуют формированию кровяных сгустков. Один из самых известных антиагрегантов — ацетилсалициловая кислота.
Она уменьшает содержание вещества, активирующего процесс тромбообразования, — тромбоксана А2, необратимо подавляя таким образом агрегацию тромбоцитов, а также незначительно расширяет сосуды. Даже после однократного применения ацетилсалициловой кислоты ее антиагрегантный эффект сохраняется на протяжении до 7 суток6.
В начале 2000-х годов ученые выяснили, что антиагрегантная терапия, направленная на предотвращение риска повторных сердечно-сосудистых событий, может быть гораздо эффективней, если наряду с ацетилсалициловой кислотой назначать антиагрегант с другим механизмом подавления активности тромбоцитов, например, клопидогрел, тикагрелор или прасугрел7.
Такая схема лечения получила название двойной антитромбоцитарной терапии (ДАТТ). Сегодня в составе ДАТТ используются комбинации ацетилсалициловой кислоты с новыми антиагрегантами, например, ингибиторами P2Y12 тромбоцитов8.
В большинстве случаев для снижения риска рецидива инфаркта миокарда ДАТТ назначают на протяжении года после первичного сердечно-сосудистого события. Решение о длительности терапии принимает врач с учетом индивидуальных особенностей пациента.
Эффективность профилактики во многом зависит от дисциплинированности пациента. Известно, что самостоятельная отмена лекарств в течение полугода после эпизода острого коронарного синдрома по сравнению с дальнейшим профилактическим лечением приводит к повышению риска смертности в 2,7 раза.
Если же пациент прекращает принимать ДАТТ в течение 7-12 месяцев после первичного ИМ, риск рецидива возрастает в 2,3 раза9.
Помимо антиагрегантов в индивидуальном порядке пациентам после инфаркта миокарда доктор может назначить: препараты для снижения уровня холестерина, для нормализации артериального давления и частоты сердечных сокращений, средства, предотвращающие ремоделирование сердца1,3-5,10.
Таким образом, в значительной мере люди, перенесшие ИМ, сами влияют на его прогноз. Изменение образа жизни, соблюдение всех рекомендаций врачей и аккуратный прием назначенных препаратов — залог успешного восстановления и полноценной жизни после эпизода острого коронарного синдрома.
Использованная литература
- Якушин С.С.Инфаркт миокарда / С. С. Якушин – Москва, 2010. Вып. ГЭОТАР-Мед– 224c.
- Эрлих А.Д. Двойная антитромбоцитарная терапия: необходимость приверженности к лечению и возможности ее повышения / Эрлих А.Д. // Специализированный медицинский журнал – 2014. – № 2 – С.25–33.
- Шилов А.М. Лечение неосложненного инфаркта миокарда (Общие положения) / Шилов А.М., Мельник М.В., Осия А.О. // Вестник анестезиологии и реаниматологии – 2010. – Т. 7 – № 5 – С.36–42.
- Цеденова Е.А. Выбор метода диагностики для оценки степени риска сердечно-сосудистых осложнений и летальности у больных Q-образующим инфарктом миокарда / Цеденова Е.А., Волов Н.А., Лебедева А.Ю. // Российский кардиологический журнал – 2007. – № 4. –С.83-91.
- Аронов Д.М. Лечение больных после острых коронарных синдромов / Аронов Д.М., Лупанов В.П. // Consilium medicum – 2004. – № 11 –С.823-830.
- Инструкция по медицинскому применению препарата Ацетилсалициловая кислота.Рег.уд. ЛП-004828.
- Yusuf S. Clopidogrel in Unstable Angina to Prevent Recurrent Events Trial Investigators. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndromes without ST-segment elevation / Yusuf S., Zhao F., Mehta S.R., Chrolavicius S., Tognoni G., Fox K.K. // N Engl J Med. 2001; 345 (7): 494–502.
- Roffi M. et al. ESC guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the E / Roffi M. et al. // Eur Heart J 2016; 37: 267–315.
- Zeymer U. Systematic review of the clinical impact of dual antiplatelet therapy discontinuation after acute coronary syndromes / Zeymer U., Becher A., Jennings E., Johansson S., Westergaard M. // European heart journal. Acute cardiovascular care. 2017; 6 (6): 522-531.
- Джаиани Н.А. Вторичная профилактика инфаркта миокарда: фармакотерапевтические аспекты / Джаиани Н.А., Терещенко С.Н. // Справочник поликлинического врача – 2007. – № 2 –С.19-23.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/posledstviya-i-oslozhneniya-infarkta/
Help heart
Информационный портал о профилактике сердечно-сосудистых заболеваний
Источник
