Q позитивный задний инфаркт миокарда
Инфаркт миокарда — поражение сердечной мышцы с образованием участков некроза вследствие острой внезапной ишемии. Причиной недостатка кровоснабжения сердечной мышцы кровью в 90% становится атеросклероз сосудов. В зависимости от локализации некротического очага в миокарде и степени поражения сердечной мышцы различают инфаркт трансмуральный, обширный (инфаркт миокарда с зубцом q) и мелкоочаговый (инфаркт миокарда без зубца q). Инфаркт трансмуральный – наиболее тяжелая, сквозная форма поражения миокарда, характеризующаяся высоким риском летального исхода. Некротические изменения затрагивают и наружные слои сердечной мышцы: эпикард и эндокард.
Особенности классификации инфарктов по ЭКГ
Отличие обширного инфаркта от мелкоочагового инфаркта миокарда без зубца q заключается в разной степени поражения сердечной мышцы. Трансмуральный инфаркт обычно наступает при поражении крупных сосудов. При этом страдают глубокие участки мышцы. Снижение сократительной способности миокарда отражается на ЭКГ: возникает зубец Q.
При мелкоочаговом инфаркте кровоснабжение может частично восстановиться до момента, когда возникает обширный участок некроза, и многие кардиомиоциты (клетки сердечной мышцы) из зоны ишемии восстанавливаются. При этом мышца страдает значительно меньше, только эпикард или эндокард, и патологический зубец Q после начала болезни так и не возникает. Мелкоочаговые субэндокардиальные инфаркты наиболее распространены.
Важно! Хотя в первый период болезни мелкоочаговый не Q-инфаркт менее опасен, чем обширный Q-инфаркт, в перспективе частота рецидивов после микроинфаркта выше. Поскольку ишемия не проходит, и сосуд в зоне инфаркта остается поврежденным, для повторного инфаркта потребуется немного.
Процент смертности от q-образующего обширного инфаркта миокарда составляет 10-12% в госпитальный период.
Патология и симптомы острого трансмурального инфаркта миокарда
Клетки миокарда потребляют в три раза больше кислорода, чем остальные ткани организма. В условиях кислородного голодания клетки сердечной мышцы погибают быстро. Разные режимы функционирования организма сказываются на интенсивности сокращения миокарда и на объеме необходимого для их жизни кислорода. Поэтому нарушение притока крови через коронарные сосуды или недостаточность компенсаторного коллатерального кровообращения в стрессовых ситуациях приводит к гибели участков ткани миокарда.
Важно! Достаточно 20 минут для того, чтобы недостаточное кровоснабжение привело к необратимому некротическому поражению клеток сердечной мышцы.
Все причины патологии кровоснабжения миокарда делят на такие группы:
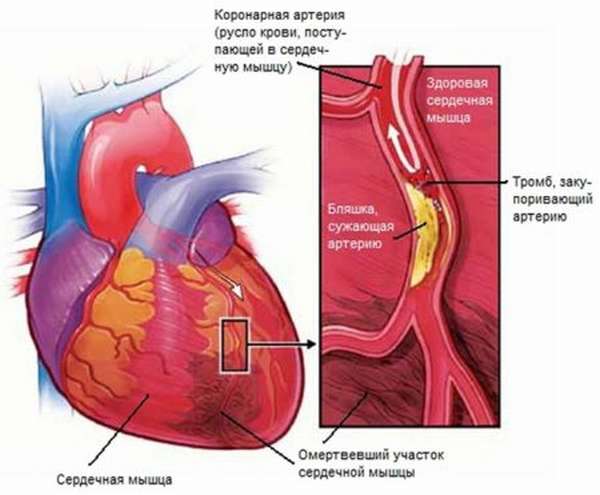
- Полное или частичное перекрывание просвета сосудов, приводящих кровь к сердцу, атеросклеротическими бляшками. Происходит постепенное нарастание тромба до достижения критически малого просвета либо отрыв бляшки от стенки сосуда с дальнейшим перекрыванием его просвета. К группе риска относятся больные сахарным диабетом, малокровием, ожирением, у которых склеивание тромбоцитов и оседание их на стенках сосудов происходит интенсивно.
- Внезапно наступившие условия, при которых возникла повышенная потребность сердечной мышцы в кислороде. Инфаркт трансмуральный может быть спровоцирован спазмом сосудов в результате эмоционального стресса, чрезмерной физической нагрузкой, другими заболеваниями, сопровождающимися высокой температурой, интоксикацией.
Трансмуральный инфаркт миокарда с зубцом q развивается стремительно, с ангинозными болевыми симптомами. Общим признаком, отличающим его от других типов заболевания, становится острая боль за грудиной, интенсивность которой может стать причиной болевого шока и вызвать смерть. Острейший период длится от нескольких часов до трех дней. Затем острая боль сменяется длительным болезненным ощущением в грудной клетке сдавливающего характера.
Болевые ощущения и стремительно развивающаяся сердечная недостаточность, нейтрофильный лейкоцитоз, повышение СОЭ внешне проявляются бледностью лица, выделением холодного липкого пота, коллапсом или потерей сознания. Типичное развитие симптоматики – появление на второй день температуры, устойчивое нарушение сердечного ритма, падение кровяного давления.
В зависимости от локализации пораженного участка симптоматика может отличаться от классических проявлений болезни. Часто инфаркт маскируется под другие болезни, что приводит к ложному диагнозу, и больной не принимает необходимых мер для предотвращения тяжелых последствий. Так, кроме типичной ангинозной картины, может наблюдаться другая симптоматика:
- Гастралгическая. Часто пациенты ощущают приступы боли, напоминающие проявления язвенной болезни, панкреатита. При этом боль возникает не за грудью, а в подложечной области, и болезненное состояние может сопровождаться рвотой.
- Астматическая. Приступы удушья сопровождаются отеком легкого. Болевые симптомы могут отсутствовать.
- Церебральная. Первые симптомы (обморок, рвота, судороги) похожи на ишемический инсульт.
- Безболевая. Тяжелый Q-инфаркт может протекать без острых болевых симптомов, если в коронарной системе длительно протекают дистрофические процессы. Чаще всего такие проявления имеет q-инфаркт задней стенки у пожилых людей, у больных, страдающих диабетом.
Важно! Дифференцировать инфаркт от стенокардии поможет отсутствие эффекта от приема нитроглицерина.
Из всех возможных локализаций самый распространенный тип инфаркта – поражение передней стенки в левом желудочке. Как правило, в процесс одновременно вовлекаются и другие участки сердца. Часто некроз миокарда левого желудочка сопровождается подобными же повреждениями в правом желудочке или в предсердии, врачи диагностируют нижнебоковые, передневерхушечные, заднебоковые и некрозы нижней стенки.
При трансмуральном поражении передней стенки левого желудочка заболевание несет прямую угрозу жизни, и прогнозы неутешительные. Возникают такие поражения при повреждениях магистральных сосудов. При этом больные могут погибнуть не только в период острой фазы болезни, но и в последующие месяцы.
Поражение задней стенки представляет опасность еще и тем, что зубец Q заднего инфаркта миокарда на ЭКГ не всегда появляется, и диагноз часто ставится после гибели пациента. Врач предварительно может определить локализацию пораженных участков по характерным болям под лопаткой, ключицей.
Важно! Часто бессимптомное протекание некротического поражения задней сердечной стенки проявляет себя повышенной тревожностью человека, субъективным ощущением опасности.
Как проявляется Q-инфаркт на ЭКГ
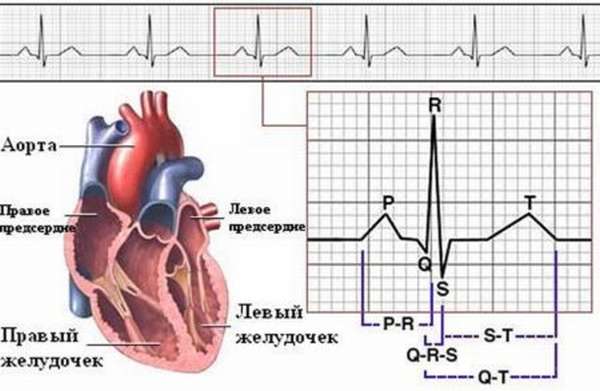
ЭКГ – главный метод, позволяющий точно диагностировать инфаркт миокарда с зубцом q, его давность, локализацию процесса и степень поражения сердечной мышцы. Наличие некроза фиксируется за счет изменения электрического потенциала разных зон сердечной мышцы.
При подозрении на инфаркт, ЭКГ необходимо выполнять через каждые полчаса. В первые часы на некроз миокарда может указывать только завышенный зубец T. В течение следующих двух часов наблюдают за сегментом ST. При его повышении на 1 мм в любых двух смежных отведениях диагноз подтверждается, назначается тромболитическая терапия. Инфаркт без зубца Q будет иметь именно эти признаки на ЭКГ: повышенный сегмент ST дугой вверх и острый зубец T (положительный или отрицательный).
Если больной страдает хроническими заболеваниями сердца (гипертрофия левого желудочка, перикардит), может возникнуть псевдоинфарктная кривая. В ней сегмент ST вогнутый, а в реципрокных отведениях он не занижен.
При подозрениях на инфаркт задней стенки используют задние отведения.
Обширный инфаркт проявится через 2-4 часа формированием на ЭКГ зубца Q.
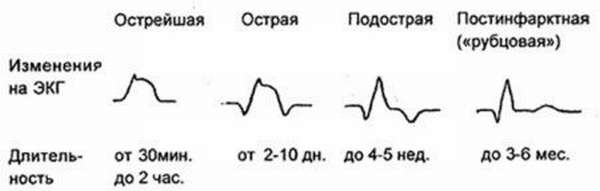
На основе изменений картины ЭКГ выделяют 4 этапа течения заболевания:
- Острейшая стадия. Характеризуется подъемом над изолинией участка ST, сливанием его с зубцом T и появлением в течение нескольких часов характерного зубца Q. По динамике появления этого зубца судят об обширности и степени патологии. На этом этапе после блокады болевого синдрома проводится терапия тромболизиса, об эффективности которой будут свидетельствовать ЭКГ признаки в виде снижения участка ST. Если этот сегмент остается завышенным после месяца терапии, это говорит о развитии в левом желудочке аневризмы. Именно длительное повышение сегмента ST – важный ЭКГ признак трансмурального некроза с неутешительным прогнозом.
- Острая стадия. На этом этапе при благоприятном течении отмечается снижение сегмента ST, возникает симметричный отрицательный коронарный зуб T, что вызывается уменьшением размеров поврежденного участка, отмиранием клеток, началом формирования ишемии прилегающих участков.
- Подострая стадия. Некротические повреждения стабилизируются, развивается стойкая ишемия. Завершается этап исчезновением пораженного участка. По динамике этого периода можно с высокой точностью классифицировать тип заболевания и прогнозировать успешность лечения и реабилитации.
- Стадия рубцевания. Патологический зубец Q сохраняется, но сегмент ST находится на изолинии. На этом этапе мышца зарубцовывается, оставшиеся клетки перестраиваются, гипертрофируются в компенсаторном режиме.

На ЭКГ остаются видны признаки перенесенного инфаркта, и в целом картина показывает сниженную электрофизическую динамику сердечной мышцы.
Двигательная адаптация после трансмурального инфаркта миокарда, ЛФК
Здоровый и подвижный образ жизни – один из главных способов предупредить инфаркт. Активация восстановительных процессов и нормализация кровообращения в госпитальный и послебольничный период во многом зависит от регулярных и дозированных физических нагрузок. Лечебная физкультура рассматривается как равноправный терапевтический метод реабилитации больных наравне с медикаментозным лечением.
Умеренная двигательная активность позволяет быстрее запустить коллатеральное компенсаторное кровообращение, что ускорит восстановление миокарда.
На практике существует поэтапная система реинтеграции больного в активные жизненные процессы:
- ЛФК в стационаре. После периода полного покоя больной заново адаптируется к привычным бытовым нагрузкам. Основным упражнением для восстановления двигательной активности становится ходьба, лечебная гимнастика.
- Реабилитация в послебольничный период проходит в условиях специализированных санаториев и реабилитационных центров. На этом этапе главной целью является активация резервных возможностей организма, пациент занимается на тренажерах, принимает участие в двигательных спортивных играх.
- Поддерживающая ЛФК. Эти мероприятия становятся образом жизни человека, что помогает ему оставаться в хорошей физической форме.
Обширный инфаркт миокарда: прогноз
О прогнозе течения болезни врач судит по динамике острого периода. Это заболевание тяжелое и опасное, и о полном выздоровлении речь не идет. Смертельный исход возможен от многих причин: кардиогенный шок, разрыв миокарда, тромбоэмболия, аневризма, сердечная недостаточность, аритмия.
После перенесенного не q-инфаркта миокарда интенсивность наблюдения у врача должна быть не менее высокой, так как велик риск рецидива в более опасной форме. Такие больные обречены на пожизненный прием препаратов, разжижающих кровь (аспирин), им необходимо внимательно следить за уровнем холестерина. При показаниях проводится операция по шунтированию проблемной аорты.
После такого испытания, как инфаркт миокарда, нужно быть готовым к тому, что придется полностью изменить образ жизни, питания, отказаться от вредных привычек, постоянно принимать лекарства, предотвращающие повторное образование тромбов и нормализующие сердечный ритм. При этом остается высокий риск повторного инфаркта, поэтому придется постоянно проводить обследование ЭКГ.
Загрузка…
Источник
Каждый из нас может столкнуться с множеством проблем со стороны сердечно-сосудистой системы. Одним из самых распространённых заболеваний является инфаркт миокарда. Но даже при современном уровне развитии медицины диагностировать патологию не всегда представляется возможным. Существуют «немые» зоны сердца, которые не удаётся визуализировать, и к ним относится задняя стенка левого желудочка. Об особенностях течения сосудистой катастрофы в данном анатомическом сегменте я бы хотел рассказать в статье.
Кратко об анатомии и физиологии
Для начала попробуем разобраться, что представляет собой задняя стенка левого желудочка. Сердце – это полый мышечный орган, который обеспечивает циркуляцию крови по всему телу. Оно состоит из 4 камер: 2 желудочка и 2 предсердия. Главным компонентом мышечного насоса является левый желудочек, который обеспечивает подачу крови, обогащённой кислородом, всем тканям организма.
Толщина миокарда левого желудочка примерно в 2-3 раза больше прочих отделов органа и составляет в среднем от 11 до 14 мм. Поэтому, ввиду большого размера, данному участку сердца требуется больший объём крови, которую он получает по правой коронарной артерии и её огибающей ветви. Любое поражение приносящих свежий кислород сосудов быстро отражается на функциональной активности и может привести к гибели кардиомиоцитов.
Ввиду описанных выше особенностей инфаркт миокарда в 99,9 % случаев затрагивает исключительно левый желудочек.
Порядка 10-15 % сосудистых катастроф приходится на заднюю стенку, которая, для удобства врачей, разделяется на два основных отдела:
- диафрагмальный;
- базальный.
Последние научно-исследовательские работы кардиохирургов, а так же мой личный опыт позволили придать данной проблеме большую актуальность. Если развивается инфаркт миокарда задней стенки левого желудочка, то он практически невидим на ЭКГ, часто прячется под маской стенокардии. В результате пациент не получает необходимого комплекса лечебных мероприятий. Клетки органа продолжают погибать, наблюдается множество неблагоприятных последствий в будущем.
К счастью, в 60-70 % наблюдений инфаркт задней стенки сердца сочетается с некрозом соседних областей (задненижний, заднеперегородочный, заднебоковой), что чётко отражается на кривой электрокардиограммы.
Причины
На самом деле существует огромный перечень факторов, приводящих к поражению коронарных артерий, однако наиболее значимыми являются:
- Атеросклероз. Встречается у большинства лиц старше 60 лет на фоне нарушения обмена липидов (повышение общего холестерина, ЛПНП и ТАГ, снижение ЛПВП). В результате формирования патологических наложений на стенках сосудов происходит их обструкция. Состояние дополнительно усугубляется оседанием тромботических масс. Я не встречал больных кардиологического профиля без признаков данного заболевания.
- Миграция тромбов из отдалённых участков. Подобное явление наиболее характерно для лиц, страдающих варикозной болезнью вен нижних конечностей, значительно реже встречается на фоне длительной гиподинамии (течение тяжёлых соматических заболеваний) при отсутствии антиагрегантной терапии. Как правило, лица среднего и пожилого возраста вообще не обращают внимания на изменения венозного русла на ногах. Однако молодые девушки, которые беспокоятся о своей привлекательности, заботятся об этом куда больше.
- Спазм сосудов. Может иметь место на фоне расстройств центральной нервной системы (неврозы, систематические стрессы).
Предрасполагают к развитию инфаркта миокарда такие факторы, как:
- артериальная гипертензия;
- ожирение (повышение ИМТ более 30 кг/м2);
- гиподинамия (ВОЗ рекомендует ежедневно проходить не менее 8 000 шагов);
- нарушения со стороны липидного профиля;
- наличие вредных привычек (курение, систематическое употребление алкогольных напитков и наркотических средств);
- мужской пол;
- возраст от 45 лет.
Произвести оценку наличия факторов риска вы можете самостоятельно. Если имеется хотя бы 3 из выше описанных, то вероятность фатального осложнения со стороны сердечно-сосудистой системы повышается в 2.5 раза. Ещё не поздно всё изменить и обеспечить себе здоровое будущее.
Клинические проявления
Заподозрить приближающийся задний инфаркт миокарда и прочие сосудистые осложнения (например, инсульт или кровоизлияние в глазное яблоко) вполне можно в бытовых условиях.
Как правило, им предшествуют такие состояния, как:
- гипертонический криз;
- приступ нестабильной стенокардии (при течении ИБС в анамнезе);
- эпизоды аритмий;
- изменение общего состояния и поведения (внезапные резкие головные боли, повышенная потливость, слабость, озноб).
Боль
Болезненность и дискомфорт за грудиной – единственное, что объединяет всех людей с развившимся инфарктом миокарда.
Боль имеет специфические характеристики:
- продолжительность свыше 15 минут;
- локализация за грудиной;
- отсутствие эффекта от нитроглицерина и прочих нитратов;
- возможность иррадиации в левую лопатку, плечо, предплечье и мизинец.
Крайне редко выявляется «немая картина», когда боль полностью отсутствует, а наблюдается лишь слабость и повышенное потоотделение.
Совет специалиста
Важный признак – длительность болевых ощущений. Стабильная стенокардия напряжения никогда не бывает столь продолжительной. Если у вас дискомфорт за грудиной наблюдается более 15 минут – срочно вызывайте бригаду врачей, так как клетки сердца уже испытывают острую гипоксию, которая в ближайшее время может перейти в необратимую стадию (некроз).
Нарушение функциональной активности сердца
В задней стенке левого желудочка не проходят важные проводящие пути, следовательно, нарушения ритма не характерны, но иногда встречаются (на моей памяти подобных ситуаций никогда не наблюдалось). За счёт выключения из работы значительных масс миокарда могут быть выявлены явления застоя со стороны малого (одышка, кашель с прожилками крови) и большого (отёки на ногах и в полостях организма, увеличение размеров печени, бледность кожных покровов с синеватым оттенком в дистальных отделах) кругов кровообращения.
Диагностика
Основополагающим методом постановки диагноза является электрокардиография.
Острый базальный изолированный инфаркт миокарда вообще невозможно выявить не при каких условиях. Поражение диафрагмального отдела задней стенки можно распознать по косвенным признакам. Изменения на ЭКГ, характерные для стадий сосудистой патологии (острейшая, острая, подострая, рубцевание) отсутствуют.
Итак, врач заподозрит наличие инфаркта по следующим критериям:
- возрастание амплитуды зубца R в V1 и V2;
- снижение глубины зубцов S в 1 и 2 грудных отведениях;
- вольтаж зубцов S и R в первых двух отведениях одинаковый;
- раздвоение зубца R (часто диагностируется, как блокада правой ножки пучка Гиса);
- подъём зубца T в V1-V
В национальном руководстве для врачей описаны варианты мелкоочагового диафрагмального инфаркта с появлением характерного патологического зубца Q и подъёмом сегмента ST. Однако в личной практике ни разу не удавалось зафиксировать подобных изменений на кардиограмме, хотя клиника присутствовала.
Инструментальная диагностика
Для установления дисфункции стенки сердца применяется Эхо-КГ. Ультразвуковые волны с высокой точностью выявляют участки гипо- или акинезии миокарда, позволяя заподозрить в них некротические или уже рубцовые трансформации.
Чтобы найти локализацию очага обструкции коронарных артерий широко используется коронография. После введения контрастного вещества выполняется серия рентгенологических снимков, на которых чётко видны участки сужения.
Лабораторная диагностика
Для подтверждения диагноза могут быть задействованы:
- Общий анализ крови (повышение числа лейкоцитов и СОЭ);
- Тропониновый тест – повышается при наличии некроза сердечной или любой скелетной мышцы. Поражение задней стенки всегда носит незначительный характер, ввиду чего уровень тропонина может не возрасти, приведя к диагностическим ошибкам.
Оба способа позволяют подтвердить инфаркт миокарда только спустя 6-7 часов. А золотое окно, в которое можно устранить причину окклюзии и восстановить «едва живые» кардиомиоциты составляет всего 3 часа. Крайне сложный выбор, не правда ли? Эхо-КГ и прочие высокоинформативные методы (МРТ) имеются далеко не у всех лечебных учреждений.
Экстренная помощь
Если Вам довелось встретить человека с инфарктом миокарда, то порядок действий будет следующим:
- Незамедлительно вызвать бригаду скорой помощи.
- Уложить больного на кровать, приподняв головной конец тела.
- Обеспечить приток свежего воздуха (открыть окна).
- Облегчить дыхание (снять стесняющую верхнюю одежду).
- Каждые 5 минут давать любой нитропрепарат («Нитроглицерин») под язык, попутно измеряя АД и ЧСС перед новой дозой. При повышении частоты сердечных сокращений более 100 ударов в минуту или снижении артериального давления ниже 100/60 мм. рт. ст. терапию прекращают.
- Предложить принять внутрь «Ацетилсалициловую кислоту» (0.3 г.).
Нельзя проводить попытки устранения коронарных болей обычными анальгетиками. Разве способно обезболивающее средство предотвратить некроз клеток сердца? К тому же может стереться клиническая картина, что затруднит диагностику.
Лечение
Сразу после постановки диагноза проводится экстренная терапия следующими препаратами:
| Название медикамента | Доза |
|---|---|
Аспирин (если не был дан ранее) | 0,3 |
Метопролол | 0,0250 |
Морфин 1% | 1 мл |
Гепарин | До 4000 ЕД |
Клопидогрель | 0,3 |
Кислородотерапия (40% О2) | До устранения признаков сердечной недостаточности |
Пациент экстренно госпитализируется в отделение реанимации кардиологического профиля. Проводится системный или локальный тромболизис (если с момента начала развития заболевания прошло менее 6 часов). В отдалённые сроки показано стентирование или аорто-коронарное шунтирование.
Основные направления терапии следующие:
- Профилактика нарушений ритма. Применяются бета-блокаторы («Метопролол», «Карведилол», «Бисопролол»), антагонисты кальциевых каналов («Амлодипин», «Верапамил», «Бепридил»).
- Антиагрегантная и антикоагулянтная терапия («Клопидогрель», «Ксарелто», «Прадакса»).
- Снятие симптомов боли.
- Статинотерапия («Розувастатин», «Аторвастатин», «Симвастатин»).
Осложнения
Последствия инфаркта могут быть значительными. Обычно затрагиваются сразу несколько систем жизнеобеспечения.
Сердечная недостаточность
Погибшие клетки сердца уже не в состоянии перекачивать кровь в полном объёме. Жидкость начинает активно переходить из сосудистого русла в окружающие ткани с развитием множественных отёков. Органы страдают от гипоксии, на фоне которой формируются очаги дистрофических изменений. Как показывает опыт, первым на себя берёт удар головной мозг (наблюдается снижение всех функций: внимание, память, мышление и т.п.). Появляются эпизоды потери сознания, головокружение, пошатывание при походке.
Наиболее опасен отёк лёгких. Он может быть острым (возникает мгновенно) или хроническим (нарастает в течение нескольких дней или месяцев). В нижние отделы парного органа начинает просачиваться экссудат, в результате большое число альвеол перестаёт выполнять дыхательную функцию.
Прогрессирование ИБС
Как Вы знаете, наш организм имеет широкие способности к адаптации. Работоспособная ткань сердца подвергается гипертрофии (набору мышечной массы), что значительно увеличивает объём необходимого кислорода, но функциональные возможности остальных сегментов коронарного русла не безграничны. Нарастает частота приступов стенокардии, они становятся более выраженными и продолжительными. Риск повторного инфаркта миокарда повышается в 3-5 раз.
Ремоделирование миокарда
На фоне неадекватной нагрузки и гипертрофии миокарда через несколько лет наблюдается дилатация – истончение стенок с формированием выбуханий – аневризм. Последствие всегда одно – разрыв тканей с тампонадой сердца (излитием крови в полость перикарда). Данное осложнение летально у 8 из 10 больных.
Прогноз
Прогноз при инфаркте задней стенки сердца на фоне отсутствия оказания экстренной помощи в первые часы после развития – условно неблагоприятный. Будет происходить постепенное нарастание дисфункции сердечной мышцы, которая в конечном счёте приведёт к гибели человека. Чтобы избежать любого нежелательного последствия, следует стараться всеми силами предупредить инфаркт, особенно, если Вы находитесь в зоне риска.

Процесс формирования аневризмы
Клинический случай
В заключении хочу привести интересный случай из личного опыта, доказывающий всю сложность распознавания ишемического поражения задней стенки левого желудочка.
Пациент Д., 66 лет. Неоднократно поступал в наше кардиологическое отделение по скорой помощи с диагнозом «Острый коронарный синдром». Для справки хочу сказать, что таким термином обозначают две патологии. Это инфаркт миокарда и эпизод нестабильной стенокардии. Только после проведения обследования (ЭКГ, тропониновый тест) ставится точная нозология.
Больного беспокоили жалобы на боли за грудиной, длительность 35-50 минут. Каждый раз проводилось обследование (ЭКГ, ОАК, тест на выявление тропонина), которое не обнаруживало признаков некроза. Использовались «Нитроглицерин» в виде 1% раствора, «Аспирин».
К сожалению, несколько дней назад пациент погиб в автомобильной катастрофе. На вскрытии было обнаружено, что больной в течение жизни перенёс 3 мелкоочаговых инфаркта миокарда, обусловленных поражением огибающей ветви задней коронарной артерии. С момента последнего прошло более 2 лет.
Таким образом, инфаркт задней стенки левого желудочка представляет собой колоссальную проблему для современной кардиологии ввиду практически полного отсутствия возможности своевременной диагностики. Хотя подобное сосудистое осложнение встречается крайне редко, нельзя не учитывать вероятность его развития. В основе профилактики всегда лежат здоровый образ жизни и адекватное лечение любых заболеваний (особенно, со стороны сердечно-сосудистой системы).
Источник
