Коллаптоидный вариант инфаркта миокарда

Атипичные формы инфаркта миокарда характеризуются нетипичными для данной патологии симптомами, либо их отсутствием на начальных стадиях. В этом и заключается опасность указанной патологии: не зная о ее существовании, люди продолжают жить в привычном ритме, пока однажды болезнь не достигает своего пика.
О том, что может спровоцировать развитие рассматриваемого патологического состояния, и как их можно распознать, будет описано в данной статье.
Причины возникновения атипичных форм инфаркта – факторы риска
Рассматриваемые формы сердечной патологии зачастую диагностируются у людей преклонного возраста на фоне нарушений в системе кровообращения. Подобные негативные состояния могут иметь место при перекрытии просвета сосуда тромбами, в случае перепадов артериального давления, а также при спазме кровеносных сосудов.
Наличие в истории болезни пациента следующих патологий увеличивает риск появления у него в будущем атипичной формы инфаркта миокарда:
- Существенные погрешности в функционировании центральной нервной системы.
- Образование атеросклеротических бляшек.
- Сахарный диабет.
- Регулярный рост артериального давления.
- Сердечная недостаточность на поздних стадиях.
- Серьезные сбои в работе желудка и/или кишечника.
- Ишемическая болезнь сердца.
- Кардиосклероз, при котором нормальные клетки сердечной мышцы замещаются рубцовой тканью, неэластичной по своей природе.
- Инфаркт миокарда в прошлом.
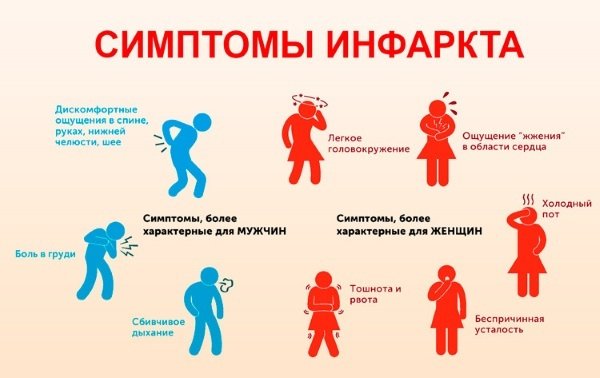
Классификация атипичных форм инфаркта миокарда – симптомы и клиническая картина
Рассматриваемую группу инфарктов также именуют малосимптомными, или немыми инфарктами. Всех их объединяет слабовыраженная симптоматическая картина на начальных стадиях развития.
Различают следующие виды атипичных форм инфаркта миокарда:
- Абдоминальный, или гастралгический. Данная патология развивается на фоне омертвления задней секции миокарда. Пациенты жалуются на выраженные болевые ощущения под правым ребром, либо в области желудка. Также беспокоят тошнота и рвота, что не связаны с приемом пищи. У некоторых больных отмечается наличие диареи, с сильным отхождением газов. Другие страдают метеоризмом и запорами.
- Отечный. Сначала появляются локальные отеки. Больной быстро устает, постоянно хочет спать, задыхается. Вены на шеи заметно увеличиваются. В дальнейшем, жидкость может скапливаться в области легких, а также в брюшине, что проявляется чувством дискомфорта в груди. Параметры печени резко увеличиваются.
- Аритмический. Человек ощущает сбои в сердечном сокращении: усиленное сердцебиение может сменяться чувством «замирания» сердца. Боль за грудиной незначительная, либо вовсе отсутствует. Заболевания, которым сопутствует боль в груди
- Астматический. Рассматриваемый недуг по внешним проявлениям очень схож с бронхиальной астмой. Кашель носит приступообразный характер, и сопровождается выделением пенистой мокроты, имеющей розовый окрас. Болевой синдром в районе сердца может присутствовать, либо нет. Артериальное давление падает, а сердце стучит в бешенном ритме. Из-за невозможности нормально дышать, у больного развивается патологический страх смерти.
- Церебральный. Может проявляться в двух формах. В первом случае, симптоматика будет схожа с той, что диагностируется при кислородном голодании тканей головного мозга. Сначала у больного отмечается наличие боли в области глаз, висках. Также будет сильно кружиться голова, темнеть в глазах. Это нередко заканчивается обморочным состоянием. Общая картина дополняется тошнотой и рвотой. Вторая форма церебрального атипичного инфаркта миокарда – инсультная. На практике встречается намного реже, и сопровождается нарушением двигательной активности и речи.
- Коллаптоидный. В некоторых медицинских источниках можно встретить другое его название – безболевая ишемия. Судя по последнему названию, вывод о болевом синдроме напрашивается сам по себе – его попросту нет. Зачастую, патология наблюдается у людей после 50 лет на фоне хронической сердечной недостаточности. У таких пациентов отмечаются частые головокружения (но не столь сильные, как при церебральной форме инфаркта миокарда), ступни ног постоянно холодные, на лбу проступают капельки пота. Также меняются черты лица: нос приобретает заостренную форму, глазные яблоки вваливаются, кожные покровы становятся дряблыми, теряют свою упругость. Артериальное давление существенно снижается.
- Малосимптомный, или стертый инфаркт миокарда. Данная форма недуга проявляет себя в минимальной степени: упадок сил, незначительные боли в груди, плохой аппетит либо его отсутствие, потливость. Иногда даже доктор игнорирует указанную симптоматику, списывая все на усталость и дефицит витаминов. Стертый инфаркт миокарда, в силу всего описанного выше, является одним из самых опасных: о нем, как правило, узнают на запущенных стадиях, когда спасти жизнь пациента уже невозможно.
- Периферический. Болевые ощущения в подобных ситуациях имеют нарастающую природу и локализируются где угодно, только не в типичных для сердечных патологий местах: в кончике левого мизинца, левой руке, левой лопатке, горле, нижней челюсти либо в шее и груди возле позвоночного столба. В связи с этим, пациенты могут изначально обращаться за консультацией совсем не к тому специалисту: к хирургу, отоларингологу или стоматологу. Помимо болевого синдрома, больного могут беспокоить слабость, усиленное потовыделение, нарушения сердечного ритма.
- Комбинированный. Сочетает в себе сразу несколько форм. К примеру, расстройства работы пищеварительного тракта (как при абдоминальном инфаркте миокарда) могут дополняться головокружениями, «мушками» в глазах, помутнением сознания (как при церебральном инфаркте миокарда).
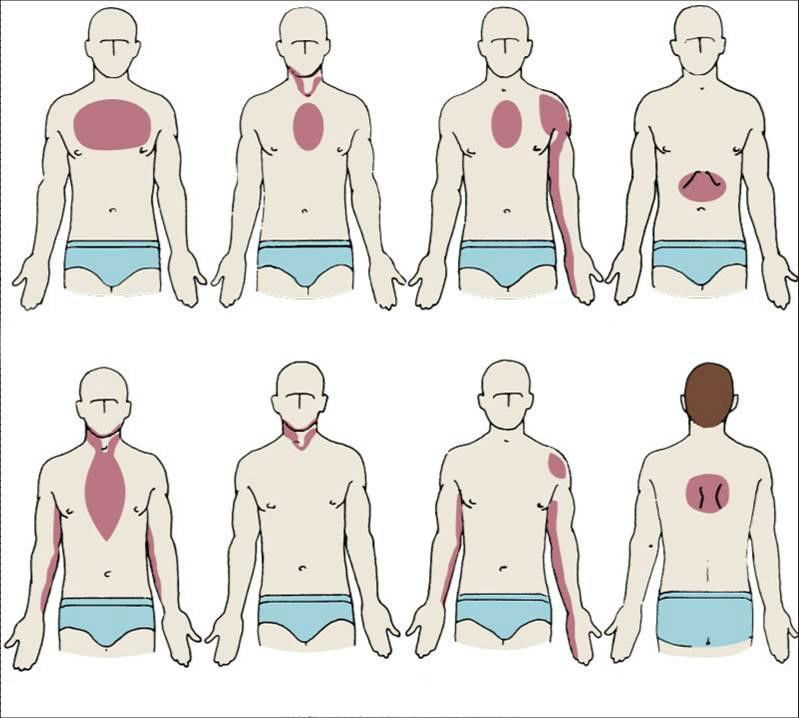
Локализация боли и неприятных ощущений при различных формах и видах инфаркта миокарда
Особенности диагностики атипичных форм инфаркта, дифференциальная диагностика
Диагностирование рассматриваемого недуга начинается с детального и внимательного сбора анамнеза. Первоочередным диагностическим мероприятием является запись электрокардиограммы. При наличии приступов аритмии, их следует купировать в срочном порядке, так как это может повлиять на окончательный диагноз. После устранения аритмии выполняют повторную ЭКГ.
Помимо ЭКГ, могут также назначать иные инструментальные методы исследования: УЗИ сердца, компьютерную томографию, а также иные мероприятия на усмотрение доктора.
Некоторые атипичные формы инфаркта миокарда имеют симптоматику, при которой проблематично сразу заподозрить сердечную патологию. Поэтому очень важно своевременно отличить рассматриваемую патологию от иных заболеваний, и поставить точный диагноз.
Разновидность атипичной формы инфаркта | С каким заболеванием нужно дифференцировать | Диагностические мероприятия |
Абдоминальный | Холецистит, аппендицит, кишечная непроходимость, панкреатит, прободная язва. |
|
Аритмический | Пароксизмальная тахикардия | Электрокардиограмма, которую проводят после устранения проявлений пароксизмальной тахикардии. |
Астматический | Бронхиальная астма | ЭКГ в динамике с целью выявления резорбционно-некротического синдрома. |
Церебральный Коллаптоидный | Инсульт, хроническая недостаточность мозгового кровообращения |
|

Осложнения атипичных форм инфаркта, прогноз для жизни
Спрогнозировать, чем закончится данное заболевание, в целом проблематично, так как это будет определяться несколькими факторами:
- Возрастом пациента. У пожилых людей шансы на выживаемость ниже. Это объясняется развитием атеросклероза, ухудшением обмена веществ, наличием ряда хронических недугов с возрастом.
- Наличием обострений.
- Качеством и своевременностью лечебных мероприятий.
- Разновидности атипичной формы инфаркта миокарда. Малосимптомные и безболевые инфаркты имеют неблагоприятный прогноз, и зачастую заканчиваются печально для больного. Это связано с отсутствием ярких проявлений на тех этапах болезни, когда можно оказать специализированную помощь.
Наиболее частыми осложнениями атипичных форм инфаркта миокарда являются:
- Сбои в сердечном ритме. Такое патологическое состояние является достаточно опасным, — оно может стать причиной смерти.
- Аневризма сердца хронического характера. Ее появление связано с периодом образования рубца после инфаркта миокарда.
- Острая сердечная недостаточность.
- Перикардит, при котором присутствуют иногда нестерпимые боли в области сердца и повышается температура тела.
- Тромбообразование.
- Синдром Дресслера. Развивается течение нескольких недель/месяцев после инфаркта миокарда, когда иммунная система начинает активно продуцировать антитела, что уничтожают соединительную ткань в различных секциях организма.

Источник
В клинической картине безболевой коллаптоидной формы инфаркта миокарда на первый план выступает острая сосудистая недостаточность с резким падением артериального и венозного давления. Кроме того, отмечаются сильная общая слабость, состояние прострации, резкая бледность кожных покровов, спадение видимых вен, обильное потоотделение, иногда рвота.
Снижается тургор тканей, быстро меняется внешний облик больного, заостряются черты лица, глаза западают в орбитах. Далее к этим симптомам присоединяются снижение мочеотделения и другие признаки нарушения микроциркуляции. Коллаптоидная форма инфаркта миокарда чаще развивается улиц старших возрастных групп при весьма обширных зонах некроза. Важнейшими критериями ее своевременной и правильной диагностики служат результаты электрокардиографического и лабораторных исследований.
К коллаптоидному варианту безболевого инфаркта миокарда по ряду проявлений близка церебральная форма. В ее клинике доминируют очаговые или общемозговые симптомы. При этом очень часто может ставиться диагноз «нарушение мозгового кровообращения», особенно «динамическое нарушение мозгового кровообращения», «транзиторная ишемическая атака».
Определить в таких случаях первопричину заболевания не всегда просто. Известно, что существуют понятия «кардиоцеребральный синдром», когда первичной является кардиальная патология, и «цереброкардиальный синдром», при котором первична церебральная патология.
У больных с первичным нарушением церебрального кровообращения на ЭКГ часто наблюдаются выраженные признаки коронарной недостаточности вплоть до инфарктоподобных изменений. Поэтому определить, какое звено нарушается первично, а какое вторично, не всегда легко, тем более при отсутствии болей в грудной клетке.
Как бы то ни было, при подозрении на безболевую церебральную форму инфаркта миокарда следует тщательно проанализировать весь анамнез больного, оценить мельчайшие детали клиники заболевания, результаты, динамику электрокардиографических, лабораторных и других исследований. До окончательного установления диагноза основного заболевания таких пациентов следует лечить как больных с сочетанной патологией под наблюдением и кардиолога, и невропатолога, согласуя двигательный режим, медикаментозное лечение и иную лечебную тактику.
– Читать далее “Диспепсическая и аритмическая формы инфаркта миокарда – диагностика”
Оглавление темы “Инфаркт миокарда”:
- Коллаптоидная форма инфаркта миокарда – диагностика
- Диспепсическая и аритмическая формы инфаркта миокарда – диагностика
- Бессимптомный инфаркт миокарда – диагностика
- Влияние возраста на течение инфаркта миокарда – особенности
- Мелкоочаговый инфаркт миокарда – клиника, диагностика
- Острый коронарный синдром – клиника, диагностика
- Острый коронарный синдром без подъема сегмента ST – классы рекомендации экспертом АСС/АНА
- Аспирин при остром коронарном синдроме – особенности применения
- Гепарин при остром коронарном синдроме – особенности применения
- Лекарства при остром коронарном синдроме без подъема сегмента ST – особенности
Источник

Инфаркт миокарда – чуть ли не самая частая причина смерти людей средней и старшей возрастной группы.
Высокая летальность этого заболевания обусловлена тем, что оно возникает чаще всего внезапно, а его необратимые последствия развиваются молниеносно. Плюс к этому, клиническая картина не всегда соответствует «классическому сценарию».
Существует большое количество вариаций атипичных форм инфаркта миокарда: рассмотрим все симптомы и признаки, диагностику и отличительные черты таких вариантов, как абдоминальный (гастралгический), аритмический, периферический, коллатоидный, отечный, стертый, церебральный и комбинированный.
Чем отличается от типичного?
| Критерий сравнения | Типичный инфаркт | Атипичный инфаркт |
| Категория пациентов | Может быть диагностирован у человека любого возраста | Чаще диагностируется у людей:
|
| Клинические проявления на различных стадиях болезни | На начальных этапах (в прединфарктном, острейшем и остром периодах) характерны боль в сердце, значительное ухудшение самочувствия, потливость, одышка, страх смерти, посинение кожи и слизистых | На начальных этапах (в первые несколько часов или суток после начала инфаркта) отсутствуют характерные классические симптомы. Боль в сердце незначительна или может отсутствовать вовсе. Клинические проявления нетрадиционные и соответствуют тому или иному варианту атипичного инфаркта миокарда. Позже (в остром, подостром и постинфарктном периодах) клиника болезни становится такой же, как и при типичном инфаркте. |
| Постановка диагноза и прогноз | Верный диагноз ставится опытным врачом без затруднений | Поставить верный диагноз сложно. Прогноз хуже, чем при типичном инфаркте. |
Механизм развития и данные статистики
Нетипичность инфаркта проявляется только в момент самого криза. Развитие неклассических форм патологии происходит из-за чрезмерно резкой закупорки того или иного сосуда, ведущего к сердцу, в совокупности с сопутствующими заболеваниями, прогрессирующими на фоне инфарктного криза.
Так, от бессимптомного и аритмического характера заболевания чаще страдают диабетики или лица, с уже имеющимися нарушениями сердечного ритма. Болевые ощущения, пневмония и прочие симптомы не наступают из-за пониженной восприимчивости нервной системы. Проявления недуга заметны лишь на ЭКГ.
Церебральный вид развивается у людей с нарушением мозгового кровообращения. Симптоматика напоминает начало ишемического инсульта, но после сменяется на более характерную. Возникает из-за закупорки тромбом артерии, близкой к мозгу.
Абдоминальная форма обуславливается болями в районе живота, тошнотой и рвотой. Это происходит из-за того, что часть нервных окончаний грудной клетки находятся и на территории брюшной полости. Патологические процессы задевают их, что и провоцирует подобные проявления.
Что говорят цифры:
- 0,5% мужчин и 0,1% женщин ежегодно переносят инфаркт. Из них каждый пятый – в атипичной форме.
- Каждый второй пациент погибает ещё до оказания ему скорой помощи – на догоспитальном этапе. Среди больных с атипичной формой недуга эта цифра значительно выше.
- Приблизительно 3% всех умерших за год в России скончались в результате острого инфаркта.
- Чаще всего недуг развивается в утренние часы (между 4 и 8 утра), осенью или весной (в ноябре или марте). Около 25% всех зарегистрированных инфарктов приходится именно на это время.
- Женщины болеют инфарктом реже, но летальный исход в результате у них случается чаще – 53% дам с этим недугом погибают. У мужчин эта цифра ниже на 10%.

Синусовая брадикардия сердца — что это такое и как подобное состояние влияет на организма, вы можете прочесть в нашем материале.
Основные особенности пароксизмальной наджелудочковой тахикардии, симптомы и ЭКГ-признаки заболевания подробно описаны в этой статье.
Чем опасна синусовая тахикардия сердца и как ее лечить? Исчерпывающую информацию вы можете прочесть здесь.
Варианты, симптомы и отличия, меры диагностики
К атипичным формам инфаркта миокарда относятся следующие разновидности:
- абдоминальная — при этой форме симптомы напоминают острый панкреатит, боли локализуются в верхней части живота и сопровождаются тошнотой, вздутием, икотой, иногда рвотой;
- астматическая — эта форма напоминает острую стадию бронхиальной астмы, появляется одышка, выраженность симптома нарастает;
- атипичный болевой синдром — человек жалуется на боль в нижней челюсти, подвздошной ямке, в руке, плече;
- бессимптомная — эта форма наблюдается редко, и страдают ею преимущественно диабетики, у которых вследствие особенностей хронического заболевания снижена чувствительность;
- церебральная — возникают неврологические симптомы, жалобы на головокружения, нарушения сознания.
Периферический
Периферический инфаркт с атипичной локализацией боли. Симптомы:
- слабость;
- потливость в покое;
- падение давления;
- нарушения ритма сердца;
- посинение пальцев и губ.
Боль концентрируется в левой руке (по всей конечности или только в пальцах), левой лопатке (колет), нижней челюсти слева (ноет), в шее (в верхней части позвоночника резкая боль), в области горла и пищевода. При этом классическая боль в сердце гораздо слабее или вовсе отсутствует.
Диагностика: ЭКГ в динамике, постоянное наблюдение.
Абдоминальный (гастралгический)
Абдоминальная форма инфаркта миокарда. Симптомы:
- тошнота;
- рвота;
- метеоризм и понос;
- икота;
- аритмия;
- падение давления.
- одышка в покое;
- приступ удушья;
- пенистый кашель с обильной мокротой;
- падение давления;
- сильное сердцебиение;
- страх смерти.
- внезапное падение давления;
- головокружение;
- обильный пот;
- перед глазами темнеет;
- бледность и похолодание кожи;
- потеря сознания;
- состояние прострации;
- становятся незаметными вены на конечностях.
- одышка;
- слабость;
- отеки конечностей;
- резко увеличивается печень и возникает асцит – скапливается жидкость в животе.
- приступ патологического сердцебиения (резкое учащение или урежение сердечных сокращений);
- обморок;
- аритмический шок (падение давления, непрощупываемый пульс).
- резкое падение давления;
- внезапный обморок;
- спутанность и потеря сознания (псевдоинсульт) – от легкой заторможенности до комы;
- может быть тошнота и рвота;
- нарушения речи;
- парезы мышц.
- немотивированная слабость;
- потливость;
- бессонница;
- дискомфорт за грудиной.
- пожилой возраст;
- ранее перенесенный инфаркт;
- чрезмерное употребление алкоголя и никотина.
- сахарный диабет;
- кардиосклероз;
- тяжелые формы гипертонии;
- атеросклероз;
- патологии желудочно-кишечного тракта;
- расстройства мозгового кровообращения;
- недуги, провоцирующие сбои сердечного ритма.
- Необходима срочная госпитализация.
- Постельный режим и полный покой в первые сутки. В дальнейшем умеренная двигательная активность необходима.
- Диета с ограничением соли и животных жиров.
- Необходимо устранить боль при её наличии, так как в результате болевого дискомфорта клетки и ткани получают меньше кислорода, следовательно очаг поражения сердечной мышцы увеличивается в размерах. До приезда врачей больному каждые 5 минут дают Нитроглицерин подъязычно. В стационаре применяют морфины и бета-адреноблокаторы внутривенно.
- Применение кислородной маски или оксигенотерапия – необходима для всех инфарктников в первые несколько часов после обострения недуга.
- Стабилизация сердечного ритма с помощью Амиодарона или Атропина.
- Антиагрегантная терапия или применение кроверазжижающих препаратов. При отсутствии противопоказаний до приезда врачей скорой помощи больному можно дать ацетилсалициловую кислоту – 1 таблетку разжевать и проглотить, запивая водой. Ещё более мощным антитромботическим действием обладают Плавикс, Тиклопидин, Гепарин, Бивалирудин. В стационаре таким пациентам с целью растворения уже образовавшегося тромба проводят тромболитическую терапию с применением Стрептокиназы, Урокиназы, Алтеплазы.
Хирургическое лечение проводят строго по показаниям методами коронарного шунтирования, эндоваскулярной ангиопластики. Исследования показывают, что ангиопластика наиболее эффективна, если была проведена в первые несколько часов после инфаркта.
- острая левожелудочковая недостаточность, приводящая к сердечной астме или отечности легких;
- патология атриовентрикулярной проводимости;
- все виды кардиогенного шока;
- парез желудочно-кишечного тракта.
- внутренние и внешние разрывы миокарда;
- пристеночный тромбэндокардит;
- перикардит.
- аневризмы сердца;
- постинфарктный аутоиммунный синдром Дресслера;
- фибрилляция желудочков;
- тромбозндокардит;
- тромбоэмболические осложнения.
- потере силы сократительной функции сердца;
- нарушении проводимости;
- сбоях сердечного ритма.
Боль резкая и сильная в области желудка и печени – вверху живота, под ребрами справа. Напоминает приступ панкреатита.
Заметные признаки гастралгической формы инфаркта миокарда: передняя стенка живота сильна напряжена, ритм сердца изменен. Требуется ЭКГ в динамике. Консультация гастроэнтеролога. Часто бывает у людей с атеросклерозом и проблемами пищеварения.
Астматический
Астматическая форма и ее симптомы:
Сердце не болит или болит не сильно. Возникает у больных с кардиосклерозом или тяжелой гипертонией. Чаще бывает у женщин предпенсионного возраста и пожилых мужчин. Необходима ЭКГ.
Коллаптоидный
Коллаптоидный вариант приступа, симптоматика:
Боль отсутствует. В группе риска пожилые диабетики. Протекает очень тяжело. Требуется экстренная помощь. Диагностируется с помощью ЭКГ.
Отечный
Отечный инфаркт миокарда сопровождается следующими признаками:
Боль отсутствует. Протекает очень тяжело. Требуется экстренная помощь. Диагностируется с помощью ЭКГ.
Аритмический
Аритмическая форма имеет такие симптомы:
При аритмической форме инфаркта миокарда боль в области сердца слабая или её вообще нет. Чаще бывает у больных с уже имеющимися проблемами сердечного ритма. Необходима экстренная ЭКГ.
Церебральный
Церебральный инфаркт характеризуется следующими признаками:
Боли в сердце нет. Чаще бывает у пожилых людей с расстройствами мозгового кровообращения. Необходима консультация невропатолога, ЭКГ и ЭЭГ.
Стертый (малосимптомный)
Малосимптомная форма инифаркта может проявляться следующими признаками:
Резких болей в сердце нет. Атипичные безболевые формы инфаркта часто встречаются у диабетиков или алкоголиков.
Комбинированный
При комбинированной форме сочетаются различные симптомы атипичных форм инфаркта. Боль в сердце малозначительна и пациент не обращает на неё внимания. Требуется тщательная многосторонняя диагностика в динамике с приглашением врачей других специализаций.

Основные симптомы, причины и методы лечения такого заболевания, как пароксизмальная желудочковая тахикардия, подробно рассмотрены у нас на сайте.
О тактике лечения синусовой аритмии сердца, а также о причинах ее возникновения и симптомах узнайте из этой публикации.
Что значит диагноз «тахисистолическая форма фибрилляции предсердий», чем он опасен и чем его лечить? Все детали — тут.
Факторы риска
Базовыми особенностями, увеличивающими шанс развития атипичных форм инфаркта, являются:
Специфическими же факторами являются ранее перенесенные или прогрессирующие заболевания:
Методика лечения
Алгоритм оказания помощи при любой форме атипичного инфаркта одинаков:

Если время упущено – предпочтительно консервативное медикаментозное лечение с помощью тромболитиков. Если и это не помогает – единственное, что может спасти сердечную мышцу – аорто-коронарное шунтирование.
Возможные ближайшие и отдаленные осложнения
Острый период
Начинается на следующий день после приступа и продолжается до двух недель. Является наиболее опасным временем, так как организм максимально ослаблен и восприимчив ко всякого рода сопутствующим заболеваниям. Среди них:
Подострый период
Длится начиная со второй недели после криза и продолжается до месяца. Заболевания, проявляющие себя в этот период, наступают реже, но излечиваются трудно. Могут развиться:
Период рубцевания
Продолжается до двух месяцев. Опасен тем, что осложнения, выраженные до этого, приобретают хронический неизлечимый характер и дополняются более тяжкой симптоматикой. Во время образования рубца могут проявиться:
Постинфарктный кардиосклероз
Наступает после второго месяца с момента инфаркта и продолжается до полного приспособления организма к последствиям болезни. Проявляется в:
Прогноз, реабилитация и меры профилактики
Смертность при атипичном инфаркте превышает показатели летальности при обычной форме заболевания именно потому, что неклассический инфаркт сложно сразу диагностировать и распознать. Около половины всех больных погибают ещё до обращения к врачу или до приезда скорой помощи. Решающими являются первые сутки – если больной переживет первые 24 часа, то есть 70-80% вероятности того, что он выживет и в дальнейшем.
Постинфарктная реабилитация включает в себя комплекс мер медикаментозного и физиотерапевтического лечения. Таким пациентам рекомендуется санаторно-курортная реабилитация.
С целью предотвращения рецидива и профилактики осложнений необходимо принимать терапевтические дозы антиагрегантов (аспирина) и бета-адренаблокаторов, соблюдать диету и разумную двигательную активность.
При малейшем подозрении на инфаркт человек должен быть немедленно госпитализирован – это единственный способ предотвратить смертельный исход. Самолечение или игнорирование симптомов болезни в этом случае недопустимы. Особенно внимательным надо быть тем, кто попадает в «инфарктную» группу риска: пожилым людям, диабетикам, больным с сердечно-сосудистыми и эндокринными недугами.
Источник
