Какой холестерин должен быть после инсульта
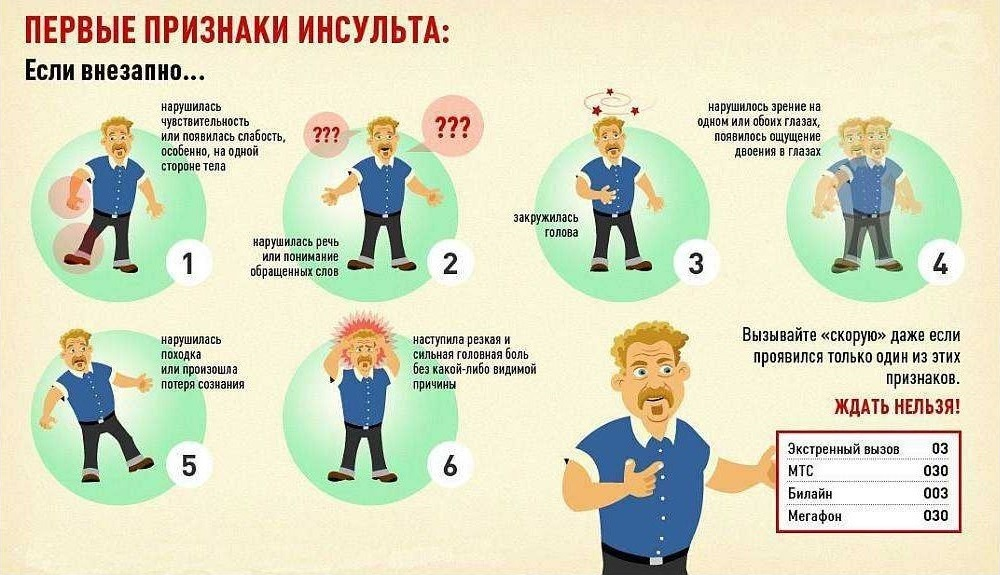
Причины, признаки и профилактика инсульта.
Инсульт есть ишемический (закупорка сосуда, тромб)и гемморогический, когда происходит кровоизлияние в мозговой вещество. Если ишемический, то шансы на восстановление функций в полном объеме неплохие, если геморрагический, то все протекает печальнее и тяжелее.
ТИА (транзиторная ишемическая атака( суть (пред)микроинсульт. ТИА относится к неврологическим заболеваниям и характеризуется клиническими проявлениями инсульта БЕЗ его очага. Состояние это временное, в отличие от инсульта, и проходит в течении определенного промежутка времени: от нескольких часов до нескольких дней.
Пациенты отделения сосудистой неврологии — люди с инсультами (нарушения мозгового кровообращения) и с предынсультами (транзиторные ишемические атаки). Раньше считалось, что ишемический (из-за недостатка крови участок мозга отмирает) инсульт это болезнь стариков, а геморрагический (кровоизлияние) у молодых. Но сейчас все поменялось кардинально. Сейчас любой инсульт может случиться у любого человека. Еще большее его коварство в том, что он приходит внезапно и БЕЗ ПРЕДУПРЕЖДЕНИЯ!
Признаки: Слабость, вялость, бледный вид. Проблемы с глотанием. Проблемы с моторикой, рвота как при отравлении, нарушения вестибуляции, понизывающая головная боль. Перекошенное лицо, пьяная походка, проблемы с речью (либо невнятно говоришь, либо вообще задом наперед) ну и боли — самые основные признаки: попросите улыбнуться при подозрении — улыбнется краем губ с одной стороны. Закрыть глаза и поднять руки — одна рука не поднимется нормально. Паралич половины тела.

Движения рук нельзя симметрично сделать и кончика носа коснуться.
« Это должен знать каждый!
Вот четыре совета, как распознать инсульт:
1. Пускай человек улыбнется. При поражении мозга одна половина лица останется бездвижной.
2. Пускай человек поднимет руки вперед. В случае инсульта поднимется только одна рука, а во второй будет очевидна мышечная слабость.
3. Пускай человек произнесет простую фразу. Сложности с артикуляцией указывают на нарушение мозгового кровообращения.
4. Пускай человек высунет язык. При патологии его кончик будет отклоняться в сторону – по направлению к очагу поражения тканей в мозге.»
Скороговорка для проверки: «Бык-бык тупогуб, тупогубенький бычок».
Последствия: от тяжелых «гибель или состояние овоща», инвалидность с нарушением речи и координации, подгузники — до «головокружения, головная боль, метеозависимость, нарушения обмена веществ (сахар) проблема с фокусировкой зрения на быстродвижущихся и/или мелких объектах. Потеря навыков, ухудшение (нарушение) памяти, внимания, исчезновение речи, пятна в глазах и реакция на громкие, звонкие звуки».
Что делать: немедленно обратиться к врачу, указав на инсульт.
За кризисными 3-4 часами начинается точка невозврата.
Прочитать: «Пластичность мозга» (Нормана Дойджа?).
Реабилитация. Движение — жизнь. pnf-терапия.
Самое важное действовать в первые 4 недели, потому что в этот период восстановление наиболее эффективное и закладывается основа того, что вы добьетесь дальше. В последующие 2-3 месяца будет закрепление результата.
Опросник:
1. Бывает ли у вас в течение нескольких часов подряд:
— онемение половины лица;
— онемение конечности (ей);
— резкая внезапная головная боль;
— резкая слабость, шаткость походки;
— потемнение в глазах.
2. Повышено ли у вас артериальное давление (выше, чем 140/90 мм рт. ст.).
3. Страдаете ли вы мерцательной аритмией.
4. Есть ли у вас избыточный вес (делим свой вес в кг на рост в метрах, возведенный в квадрат — цифра должна получиться не больше 25).
5. Курите ли вы.
6. Ведете ли вы малоподвижный образ жизни.
7. Злоупотребляете ли алкоголем.
Если вы ответили «да» на два и более вопросов — вы в группе риска.
нужно обратиться для консультации и дополнительного обследования.
Достоверными факторами риска инсульта являются:
пожилой возраст;
мужской пол;
артериальная гипертензия;
курение;
сахарный диабет;
ИБС и атеротромбоз сонных артерий;
атеросклероз нижних конечностей;
наличие заболеваний крови и артериовенозных мальформаций в головном мозге.
Что делать тем, кто в зоне риска:
1. Приучите себя ежедневно гулять не меньше 30 минут. Двигайтесь максимально быстрым шагом — насколько позволяет сердце и дыхание. Это поможет тренировать и держать в тонусе сосуды.
2. Сократите количество соли до 2 — 4 г в день.
3. Бросьте курить.
4. Следите за своим весом — чтобы индекс массы тела не превышал 25 (см. «Проверь себя»).
5. Периодически измеряйте давление, если оно повышено в течение 7 дней подряд — поскорее обращайтесь к врачу.
ВАЖНО. Также обязательно стоит проверить уровень глюкозы в крови (норма < 5,5 ммоль/л) и общий холестерин (норма < 5 ммоль/л).
ВАЖНО. Мужчинам после 40 лет, а женщинам после 45 необходимо сделать УЗИ сосудов шеи. Если изменений не обнаружено, следующее обследование делается через 5 лет, если есть отклонения — то раз в год.
ВАЖНО. Необходимо понизить артериальное давление: 110/70, что является нормой для возраста 16-19 лет, для возраста 20-40 лет нормой является давление 120/80.
Профилактика.
Существует два вида профилактики:
— первичная профилактика инсульта, при которой мероприятия направлены на предотвращение первого случая инсульта;
— вторичная профилактика, которая предотвращает появление повторных случаев заболевания, и предусматривает лекарственную коррекцию. Тактика вторичной профилактики зависит от патогенетического варианта инсульта.
Для профилактики: инсультов; инфарктов; старческого слабоумия; рака поджелудочной железы; рака предстательной железы; лечения атеросклероза, появляющегося у человека с 15 лет в результате употребления красного мяса; необходимо заменить красное мясо морской жирной рыбой; иногда можно употреблять в пищу мясо птицы, но без кожи. Так же употребление морской рыбы способствует снижению веса.
Для профилактики: инсультов; и инфарктов так же необходимо отказаться от употребления алкоголя и курения.
Питание.
Ешьте животные жиры и не ешьте простые углеводы. Нужно ограничить простые углеводы максимально, сложные держать в пределах нормы БЖУ с учетом потребления калорий.
На примере жителей Японии результатом постоянного употребления в пищу морской жирной рыбы является: практически полное отсутствие инфарктов и инсультов; полное отсутствие рака поджелудочной железы, полное отсутствие рака предстательной железы, полное отсутствие старческого слабоумия. Так же хочу заметить, что 500 000 (пятьсот тысяч) жителей Японии перешагнули порог 100 лет — благодаря питанию морской рыбой.
По молодым статистика инсульта пока не сильно удручающая, так что паниковать раньше времени не стоит. Если есть заболевания, с которыми «дружит» инсульт, то просто стоит лечить их, принимать препараты и контролировать показатели здоровья. «Друзья» инсульта (основные): аритимия, сахарный диабет, ожирение, заболевания сосудов шеи, артериальная гипертензия. Высокий холестерин. Плюс курение, алкоголизм и применение наркотических веществ, травмы головы, затяжные стрессы, физические перегрузки, например катание на американских горках.
Почему помолодели инфаркты и инсульты.
Нарушение синтеза половых гормонов.
Холестерин является предшественником всем половых гормонов. Из него получаются все те гормоны, которые отвечают за либидо, сексуальность, оргазмичность, эрекцию, желание и возможность наступления беременности.
(врач пишет в комментах на Пикабу)«Это качество кожи, волос (их длина, скорость роста, у мужчин — выпадение), ногтей, мышечная ткань, ее количество и сила (это разные вещи), настроение (про антидепрессанты напишу еще, но прямо сейчас только у меня наблюдаются много молодых людей 30-35 лет, которые уже начали их принимать), разумность и адекватность.
Механизм. Половые гормоны, в частности эстрогены — участвуют в гладкости самой стенки сосуда (эндотелий). Если есть дефицит половых гормонов, то организм эту ситуацию расценивает как SOS- показатель общий холестерина начинает нарастать. На фоне дефицита половых гормонов происходит изменение иммунного статуса. А онкология — это ошибка иммунитета, по-просту говоря — иммунные клетки не углядели, пропустили врага. В онкологии большую роль играет лишний вес, даже сколько не сам вес, а нечувствительность рецепторов к инсулину. Сахарный диабет и высокий уровень холестерина идут рука об руку и создают зону риска инсульта.»
Вывод. Причина инфарктов и инсультов — высокий уровень холестерина, который уже в свою очередь может быть вызван недостаточной выработкой половых гормонов. Среди причин высокого холестерина на первом месте — неправильная диета, потом отсутствие физических нагрузок, ожирение, курение и т.д.
Что делать:
1. Сдать кровь на общий холестерин всем.
2. Если больше 6.0 — идти или к гинекологу, или к урологу.
3. Если специалист Вам скажет, что все нормально — НЕ нормально.
4. Если возраст до 45 лет — искать причину, почему мало половых гормонов и устранить.
Если возраст 45 и выше — добавить извне. Фитогормоны.
5. Это не прямая профилактика сосудистых событий и онкологии, но мощная и в корне верная.
6. Спортзал = повышение уровня тестостерона
Закуска из авокадо против холестерина.
Источник
24 февраля 20191248,1 тыс.
Холестерин является основным стероидом в организме человека. Это жизненно необходимый липид, участвующий в синтезе гормонов, процессах пищеварения и входящий в состав мембран клеток. Нарушение холестеринового обмена (повышенный холестерин) играет ведущую роль в патогенезе развития болезней ССС, способствует развитию желчнокаменной болезни, а также увеличивает риск возникновения панкреатита.
В связи с этим, повышенный холестерин, является важным и высокочувствительным маркером, позволяющим не только оценить тяжесть уже развившихся заболеваний, но также и предсказать вероятность возникновения многих патологий.
Холестерин – Что это
Холестерин – это одноатомный жирорастворимый спирт, входящий в состав всех тканей организма. Холестерин (холестерол) входит в класс стероидов, синтезируемых собственными тканями организма. Большая часть холестерола вырабатывается тканями печени (около пятидесяти процентов), тонкого кишечника (около 20-ти %), кожей, корой надпочечников, и железами половой системы. С пищей в организм поступает около 25-30% всего холестерола в организме.
У здорового человека за сутки синтезируется около 1000 миллиграммов холестерола, еще около 250-300 миллиграмм поступает вместе с продуктами питания.
Справочно. В норме, общий холестерин является важным веществом, без которого полноценное функционирование организма невозможно. В определенном количестве он обнаруживается в составе всех тканей и жидкостей организма. Во многих клетках холестерол запасается в качестве субстрата, из которого будут синтезированы другие вещества.
Для чего нужен
Холестерин является обязательным компонентом клеточных мембран, он отвечает за упорядочивание, компактность и устойчивость липидного биослоя. Также, он участвует в регуляции проницаемости клеточных стенок, определяя какие молекулы могут проникать внутрь клетки, а какие нет. Помимо этого, он препятствует процессу кристаллизации углеводов, находящихся в мембранах.
Справочно. Находясь в составе оболочек клеток нервной системы, холестерин принимает участие в изоляции нервных волокон. Дело в том, что миелин, образующий электроизолирующую миелиновую оболочку нервных волокон, на 70% состоит из липидов, в состав которых входит и холестерин.
Холестерол активно используется организмом в качестве субстрата-предшественника для того, чтобы синтезировать:
- желчные кислоты;
- витамин D;
- стероидные гормоны (глюкокортикоидные гормоны, альдостерон, кортизол, кортикостерон, прогестерон, андрогены (в особенности синтез тестостерона) и эстрогены).
Также, он принимает участие в метаболизме жирорастворимых витаминов (К, Е, D, А).
Часть веществ предшественников, участвующих в метаболизме холестерола в дальнейшем превращается в:
- убихинон (важный компонент полноценного функционирования дыхательной цепи);
- долихон (вещество, активно участвующее в синтезе гликопротеидов).
Вместе с другими веществами, холестерин всходит в состав секрета сальных желез, принимая участие в обеспечении защитной функции кожи.
Учитывая все вышеописанные функции холестерина, становится ясно, что без этого вещества полноценное функционирование организма невозможно. Так на чем же основано распространенное мнение, что холестерин – это вредное и опасное для жизни вещество?
Дело в том, что так называемый «вредный» холестерин, образующийся в результате окисления свободными радикалами, при избыточном накоплении в организме действительно приводит к различным заболеваниям.
Его избыток способствует развитию ИБС, атеросклеротическому поражению сосудистой интимы, увеличению риска ИМ (инфаркт миокарда) и инсульта и т.д.
Плохой и хороший холестерин
По организму холестерин общий транспортируется растворимыми липопротеиновыми комплексами, циркулирующими в крови и
остальных физиологических жидкостях.
Основные транспортные формы холестерола это:
- альфа‑ЛП (ЛПВП -липопротеины с высокой плотностью);
- бета‑ЛП (ЛПНП – липопротеины с низкой плотностью);
- пре-бета-ЛП (ЛПОНП – липопротеины с очень низкой плотностью).
Хорошим холестерином является именно ЛПВП. Этот топ холестерина отвечает за очищение стенок сосудов от избытков холестерола других типов. Он отвечает за транспорт лишнего холестерина в печень. Благодаря его работе растворяются атеросклеротические бляшки, и поддерживается высокая эластичность сосудистых стенок.
ЛПНП является представителем фракции «плохого» холестерина в крови. Его повышение приводит к образованию атеросклеротических бляшек на стенках сосудов.
Вместе с ЛПОНП липопротеины низкой плотности связываются с межклеточным веществом (протеогликанами) в интиме сосудов, образуя, так называемые, липидные пятна. Это предшественники атеросклеротических бляшек. На стадии пятен, «хороший» холестерол извлекает ЛПНП и ЛПОНП из сосудистой интимы, однако при чрезмерном поступлении в организм холестерина с продуктами питания, происходит нарушение его обмена, приводящее к значительному преобладанию «плохого» холестерина над «хорошим».
Наиболее опасным и вредным является высокий холестерин очень низкой плотности. Он имеет максимальные показатели атерогенности и способствует развитию заболеваний сердечно – сосудистой системы.
Также в организме могут обнаруживаться промежуточные ЛП, образующиеся в результате распада «плохого» холестерола. Эти ЛП выполняют роль «плодородной почвы» для развития сосудистых патологий, способствуя более быстрому внедрению ЛПНП и ЛПОНП и сосудистую интиму.
Важно! Опасность повышения уровня «плохого» холестерина в крови заключается в том, что не существует специфических симптомов, позволяющих заподозрить увеличение ЛПНП и ЛПОНП. Первые симптомы дисбаланса появляются по мере прогрессирования заболеваний, к которым привело увеличение холестерина в крови.
В связи с этим, всем пациентам, входящим в группу риска по развитию сосудистых заболеваний, следует регулярно проходить обследование на липидный профиль.
Этот анализ включает в себя определение уровней:
- общего холестерина;
- фракций холестерина (ЛПНВ, ЛПНП, ЛПОНП);
- триглициридов;
- аполипопротеина Ф1;
- аполипопротеина В.
Анализ на холестерин
Анализ крови на холестерин выполняется колориметрически-фотометрическим методом. Для анализа используют венозную кровь.
Результаты исследования записываются в миллимолях на литр.
Анализ проводится для того, чтобы:
- оценить вероятность развития у пациента болезней ССС;
- провести мониторинг качества лечения атеросклероза и ИБС;
- профилактировать развитие заболеваний ССС у пациентов, входящих в группу риска;
- оценить риск прогрессирования заболевания и вероятность развития осложнений.
Также холестерин (в составе липидного профиля) исследуется у беременных, пациентов с заболеваниями почек или печени, а также, имеющих эндокринные патологии.
Важно. Для получения наиболее достоверных результатов анализа на холестерин, следует в течение 2-3 недель придерживаться правил здорового питания (исключить фастфуд, жирное и жареное), а также не употреблять спиртные напитки.
Забор материала должен проводиться строго натощак. При определении значений общего холестерина, с момента последнего приема пищи должно пройти не менее 12-ти часов.
Показания для анализа
В норме, анализ на холестерин в крови необходимо выполнять один раз в пять лет всем людям старше двадцати лет. Уровень холестерола оценивают в составе анализа на липидный профиль.
Больным, которым рекомендована лечебная диета с ограничением употребления животных жиров, анализ на холестерин крови рекомендовано выполнять минимум один раз в полгода. В идеале – один раз в три месяца. Это позволит максимально эффективно оценивать риск развития сердечно – сосудистых патологий в динамике, а также проверить: достигается ли больным целевой уровень холестерина или нет.
Если значения «плохого» холестерола снижаются медленно или не снижаются вообще, проводится пересмотр и коррекция назначенной терапии.
Важно. Также, липидограмма в обязательном порядке должна оцениваться у всех больных, получающих препараты, направленные на снижение уровня холестерина.
Холестерин должен оцениваться у всех пациентов от двух до десяти лет с отягощенным анамнезом (то есть, если в семье были случаи инфарктов миокарда, ИБС, атеросклероза и инсульта у родственников в молодом возрасте).
Уровень холестерина должен в обязательном порядке оцениваться у пациентов, входящих в группу риска:
- курильщики;
- мужчины старше сорока пяти лет и женщины старше пятидесяти пяти;
- больные с артериальной гипертензией;
- лица, с отягощенным семейным анамнезом;
- больные с сахарным диабетом, ИБС, метаболическим синдромом;
- люди, злоупотребляющие спиртными напитками;
- пациенты, ведущие малоподвижный образ жизни;
- люди, употребляющие большое количество жирной и жареной пищи.
Внимание. Во время беременности холестерин в крови необходимо исследовать минимум три раза (женщинам из группы риска или уже имеющим заболевании ССС, частота сдачи анализов устанавливается лечащим врачом). Важность этого анализа обуславливается тем, что беременные, у которых холестерин повышен, не могут принимать статины (эти препараты противопоказаны во время беременности).
В связи с этим, женщинам, вынашивающим ребенка, нормализацию липидного профиля проводят только при помощи строгой диеты. А эффективность достижения целевых значений холестерола должна регулярно оцениваться в динамике.
Уровень холестерина в крови. Норма
Уровни холестерина в значительной мере зависят от пола и возраста. Показатели у женщин несколько ниже, чем у мужчин.
Значения анализа записываются в ммоль/д.
Таблица: норма холестерина в крови у женщин и мужчин, по возрасту (ммоль/л)
Норма для пациентов из группы риска
Приемлемым уровнем холестерола считаются показатели, не превышающие 5.2 миллимоля на литр. Это так называемая группа низкого риска.
Если значения общего холестерина находятся в пределах от 5.2 до 6.2 миллимоля на литр, то пациента можно отнести к группе среднего риска по развитию сердечно – сосудистых патологий.
Для уточнения диагноза, в такой ситуации необходимо выполнить анализ на липидный профиль и оценить холестерин низкой плотности и очень низкой плотности. Пациентам этой группы рекомендуют придерживаться специальной диеты, направленной на снижение уровня холестерина, а также вести активный образ жизни.
Внимание. Высоким риском считают значения общего холестерола, превышающие 6.2 миллимоля на литр. Такие больные должны в обязательном порядке пройти обследование на липидный профиль и проконсультироваться с врачом по поводу назначения гиполипидемических средств.
Повышенный холестерин. Причины
Все гиперлипидемии разделяют на первичные и вторичные. К первичным относятся наследственные генетические заболевания. Такие как полигенная гиперхолистеринемия и семейная гиперхолистеринемия.
Важно. Люди с наследственными первичными гиперлипидемиями должны пожизненно придерживаться диеты с ограниченным употреблением животных жиров.
Это позволяет существенно снизить вероятность развития атеросклероза и ишемической болезни сердца. Также следует отметить, что наследственные гиперлипидемии играют важную роль в возникновении инфаркта миокарда и инсульта у лиц молодого и среднего возраста.
К частой причине вторичных гиперлипидемий относится сахарный диабет. У таких пациентов имеется выраженная тенденция к снижению уровня «хорошего» холестерина и повышению «плохого». Риск возникновения ИБС у пациентов с сахарным диабетом находится в прямой зависимости от степени декомпенсации заболевания.
Также, гиперхолистеринемия наблюдается у лиц с гипотиреозом, нефротическим синдромом, холестазом, алкоголизмом, подагрой, метаболическим синдромом (ожирение), тяжелыми патологиями печени, дефицитом соматотропного гормона, гликогенозом (болезнью Гирке), атеросклерозом, ИБС, инфарктом.
Увеличение уровня «плохих» липидов наблюдается при чрезмерном употреблении животных жиров, алкоголя, сладких газировок, мучного, а также ведении малоподвижного образа жизни.
Внимание. Некоторое повышение холестерина может наблюдаться при беременности. Важно помнить, что у женщин, вынашивающих ребенка, необходимо регулярно контролировать липидный профиль и корректировать его показатели при помощи диеты.
Также, гиперлипидемия может наблюдаться у лиц, получающих гестагенные контрацептивы, кортикостероидную или андрогенную терапию, а также принимающих В-блокаторы, амиодарон и диуретические (тиазидные) препараты.
Причины снижения холестерина
Такие изменения в анализах характерны для пациентов с:
- острыми инфекционно-воспалительными болезнями;
- системным воспалительным ответом;
- гиперфункцией щитовидной железы;
- тяжелой хронической сердечной недостаточностью;
- истощением после длительного голодания;
- обширными ожоговыми поражениями;
- мальабсорбцией;
- финальной стадией цирроза печени;
- мегалобластной анемией или талассемией;
- ХОЗЛ (хронических обструктивных заболеваний легких);
- туберкулезом;
- дефицитом а-липопротеина.
Также, снижение уровня «плохих» липидов отмечается у пациентов, придерживающихся лечебной диеты и принимающих гиполипидемические средства.
Внимание. Гипохолистеринемия может развиваться на фоне приема эстрогенов, препаратов интерферона, кетоконазола, неомицина, заместительной гормональной терапии у пациентов с гипотиреозом.
Как нормализировать уровень
Лечение, направленное на снижение показателей холестерола должно назначаться исключительно лечащим врачом. Особенно это касается больных, уже имеющих заболевания сердечно – сосудистой системы.
Самостоятельно подбирать себе гиполипидемическую терапию или использовать препараты, назначенные родственникам и друзьям, и знакомым, категорически запрещено и чревато серьезными последствиями для здоровья.
Важно также понимать, что для нормализации липидного профиля важную роль играют не только гиполипидемические ср-ва, но также и немедикаментозное лечение.
Нормализовать уровень холестерина в крови можно с помощью:
- диеты со строгим ограничением употребления животных жиров;
- исключения из рациона спиртных напитков, сладких газированных напитков, сладостей, мучного;
- отказа от курения;
- активного образа жизни;
- нормализации массы тела.
Важно! Без соблюдения основных принципов немедикаментозной нормализации липидного баланса, гиполипидемическая терапия не будет эффективна. Поскольку лечение должно быть комплексным.
Еще важно понимать, что при своевременном выявлении повышения холестерина (на уровне значений среднего риска) возможна нормализация липидного профиля исключительно немедикаментозным методом. Тогда как для пациентов с высоким риском или имеющим сердечно-сосудистые заболевания, назначение статинов является обязательным компонентом лечения.
Источник
