Геморрагический инфаркт легкого фото

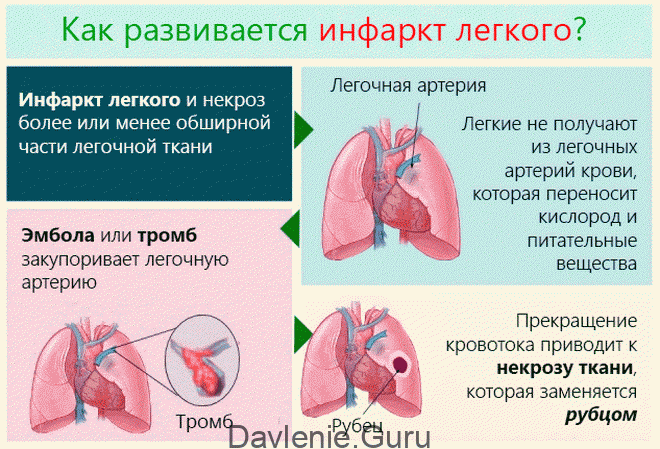
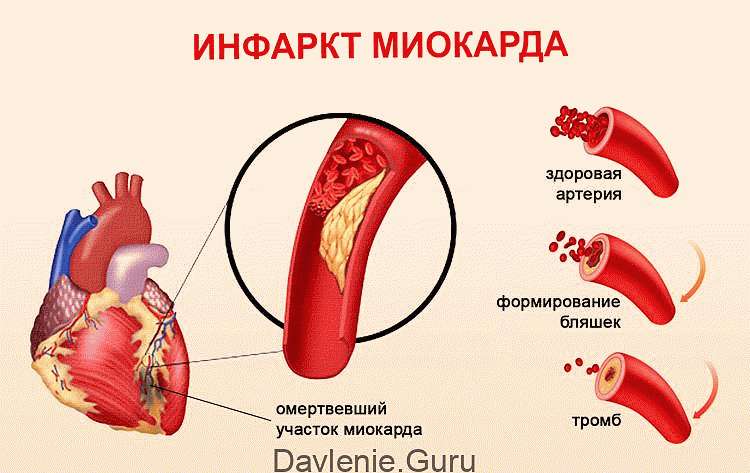
Прежде всего определимся с понятием инфаркт. Инфаркт это, прежде всего некроз тканей, не соприкасающихся с внешней средой, обусловленный прекращением кровотока по магистральным артериям концевого типа. Прекращение кровотока в магистральных артериях же может развиваться в результате таких разнообразных патологических процессов как тромбоз – образование тромба, как правило, происходит на патологически измененной стенке артерии, например при атеросклерозе; эмболия – когда эмбол, которым является в принципе любая частица, не встречающаяся в крови в нормальных условиях, переносимая с током крови, «закупоривает» кровеносный сосуд, в подавляющем большинстве случаев это тромбоэмбол (частица тромба образовавшегося где-то выше по течению, да простят мне коллеги такое сравнение); спазм артерии – известны случаи инфарктов миокарда у молодых людей при передозировке кокаина; обструкция атеросклеротической бляшкой. В отечественной патологической анатомии зачем-то также делают разницу между инфарктом и гангреной, хотя суть одна и та же, разница, по мнению отечественных учебников и руководств, заключается в отношении органа к внешней среде, то есть в головном мозгу и миокарде органах, не соприкасающихся с внешней средой, такой сосудистый некроз будет называться инфаркт, а в кишках и конечностях – органах соприкасающихся с внешней средой, такой же некроз, развившийся по той же самой причине принято называть гангреной – бред конечно и демагогия.
Сегодняшний случай посвящен инфаркту, но не инфаркту миокарда, а инфаркту легкого, да да, вопреки расхожему мнению, инфаркты бывают не только в миокарде, но также и в головном мозгу и легких и в почках и в селезенке. В зависимости от морфологической картины, то есть такой картины, которую мы видим у секционного стола, разрезав орган, в отечественной патологоанатомической традиции выделяют три типа инфаркта: белый или бледный инфаркт он же ишемический инфаркт развивается при обструкции кровотока в органах, где отсутствуют коллатеральные (обходные) артерии по которым кровь может проникнуть в некротизированную – мертвую ткань типичный пример – селезенка. Красный инфаркт или геморрагический, когда орган кровоснабжается двумя сосудистыми системами или с хорошим коллатеральным кровообращением и некротизированная ткань пропитывается излившейся в ткани кровью, типичный пример – легкое. И какое-то недоразумение под названием белый инфаркт с геморрагическим венчиком, для иллюстрации которого, обычно приводят в качестве примера миокард или почку.
То что в легком развивается геморрагический или красный инфаркт связано с тем, что в легком имеется двойное кровеносное русло это система сосудов легочной артерии, в которой находится кровь, поступающая из правой половины сердца поступающая в легкие для газообмена и система бронхиальных артерий, которые являются ветвям аорты (т.е. содержат кровь из левой половины сердца) и обеспечивают кислородом и питательными веществами собственно легкие и воздухопроводящие пути. Обычно причиной развития инфаркта легкого является тромбоэмболия мелких и средних ветвей легочной артерии чаще всего у пациентов с тяжелым общим состоянием, это около 20 – 30% пациентов. Особенно склонны к формированию инфарктов легкого пациенты с сердечной недостаточностью и злокачественными новообразованиями.
Рис 1. На микрофотограмме представлен полный инфаркт легкого. Заметны некротизированные альвеолярные перегородки, со следами резко выраженного полнокровия сосудов микроциркуляторного русла. В просветах альвеол содержатся эритроциты, макрофаги и отечная жидкость.
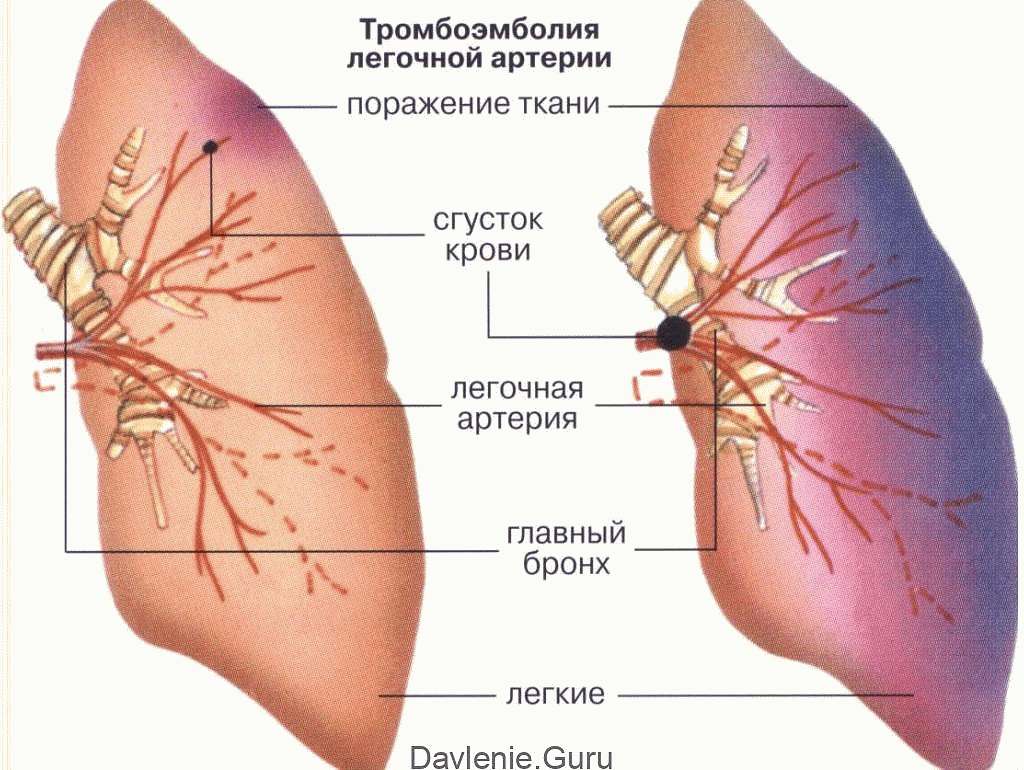
Источниками тромбоэмболов чаще всего являются глубокие вены нижних конечностей, особенно при наличии заболеваний вен нижних конечностей. В клинических условиях инфаркты легкого редко можно диагностировать с большой уверенностью, гораздо чаще это происходит при патологоанатомическом вскрытии. Гистологически выделяют два типа инфаркта легкого. Неполный инфаркт: обычно множественные очаги, темно красного или красно-коричневого цвета с формой, приближающейся к треугольной с вершиной, обращенной к окклюдированной артерии, а основанием к плевре и располагающиеся преимущественно в периферических отделах нижних долей.
Рис 2. Инфаркт легкого представлен участком ткани буро черного цвета с формой приближающейся на разрезе к треугольной (препарат фиксирован) в просвете ветвей легочной артерии у вершины инфаркта обращенной в сторону ворот легкого заметны тромбоэмболы. Источник: alf3.urz.unibas.ch
Легочная ткань в бассейне окклюдированной артерии демонстрирует резко выраженное полнокровие капиллярного русла и внутриальвеолярные кровоизлияния. В случае неполного инфаркта содержимое альвеол эвакуируется в течение нескольких дней, и легкое возвращается к своей функции в полном объеме. При рентгенологическом исследовании грудной клетки в таких случаях выявляется преходящее инфильтративное снижение прозрачности, разрешающееся в течении 2—4 дней без формирования рубца.
Рис 3. На микрофотограмме представлен полный инфаркт легкого. Заметны некротизированные альвеолярные перегородки, со следами резко выраженного полнокровия сосудов микроциркуляторного русла. В просветах альвеол содержатся эритроциты и макрофаги.
Рис 4. На микрофотограмме приблизительно прорисованы контуры просветов альвеол.
В случае полного инфаркта это обычно несколько очагов в каждом легком, часто развиваются на границах двух и более плевральных поверхностей, например в реберно-диафрагмальных углах, по переднему или заднему легочному краю, прилежащему к средостению или по краям средней доли.
Рис 5. Распространенные инфаркты правого и левого легкого (показаны стрелками) представлены участками ткани красно-бурого цвета (препарат, видимо, не фиксирован) Источник: studyblue.com
Длинная ось инфаркта всегда параллельна наиболее длинной плевральной поверхности вовлеченной в процесс. Чаще всего очаги инфарктов расположены в нижних долях. Участок инфаркта макроскопически представлен плотной, тусклой темно-красной, тканью, с четкими границами, с фибринозными наложениями на плевре в участке соответствующей инфаркту, с нередко выявляющимся небольшим плевральным выпотом.
Рис 6. На микрофотограмме представлен полный инфаркт легкого. Заметны некротизированные альвеолярные перегородки. Просветы альвеол резко расширены, выполнены преимущественно эритроцитами.
Рис 7. На микрофотограмме приблизительно прорисованы контуры просветов альвеол.
В первый и возможно второй день при гистологическом исследовании, определенных признаков разрушения альвеолярных стенок не выявляется, отмечается резко выраженное полнокровие сосудов микроциркуляторного русла и диапедез эритроцитов.
После второго дня явно выявляемый некроз альвеолярных стенок с признаками гемолиза эритроцитов находящихся в просветах альвеол, при наличии нагруженных зернами гемосидерина макрофагов.
Процессы организации обычно начинаются со второй недели, продолжительность организации зависит от размеров инфаркта и может длиться от недель, до месяцев. Грануляционная ткань появляется у границ инфаркта и постепенно продвигается вглубь инфаркта. Изредка, организующаяся ткань легкого может подвергаться распаду с образованием полости, которая может осложниться образованием бронхоплеврального свища или пневмоторакса. Тромбоэмболы могут подвергаться как полному лизису, так и организации в течении около восьми недель с образованием фиксированных к стенке артерий фиброзных полосок, с незначительным сужением просвета.
Reference:
“Thurlbeck’s Pathology of the Lung” William M. Thurlbeck,Andrew Churg.
Источник
Инфаркт легкого(легочная эмболия) – нарушение кровоснабжения определенного участка респираторного органа, которое развивается при эмболии (закупорки) артерий и крупных артериол. В качестве эмбола может выступать тромб, пузырек воздуха или другое инородное тело. До 25 % случаев тромбоэмболии легочной артерии заканчивается инфарктом, а летальность может достигать 30%.
Правосторонняя ишемия (нарушение кровообращения) встречается чаще, чем левосторонняя, при этом поражаются преимущественно нижние доли органа дыхания.
Что это такое и как развивается?
Тромбы, образованные в крупных венах (как правило, нижних конечностей) могут отрываться, и с током крови заноситься в легочную артерию или ее ветви. В результате закупорки тромбом артерий, в респираторном органе развивается нарушение кровоснабжения на участке, который снабжается данным сосудом. Инфаркт легкого, последствиякоторого зависят от размеров эмбола и реакции легочной ткани, развивается в результате некротизации пораженного участка.
Тромбоз мелких сосудов протекает бессимптомно. Закупорка более крупных артерий приводит к нарушению прохождения крови в сегментах или долях дыхательных органов, что негативно отражается на газообмене.
Увеличение концентрации углекислоты в крови и снижение уровня кислорода приводит к рефлекторному сужению просвета сосудистых структур малого круга кровообращения. Увеличение давления в области эмбола может провоцировать развитие кровоизлияния.
Отсутствие кислорода и питательных веществ приводит к отмиранию тканей в зоне поражения, которое начинается через несколько часов после нарушения кровотока, а через 5-7 суток завершается формирование инфаркта легкого. Причинойосложнений является присоединение инфекции, которое влечет за собой пневмонию, гнойное воспаление или формирование абсцесса. При асептическом процессе остается инертная кистозная полость или рубец.

Причины заболевания
Причина инфаркта легкогозаключается в закупорке сосудов, питающих ткани органа. Формирование эмбола могут провоцировать:
- заболевания иммунно-воспалительного характера (ревматизм);
- инфекционное заражение крови (сепсис);
- нарушение целостности костей (переломы);
- тромбофлебиты;
- травмы;
- повышение свертываемости крови;
- ДВС-синдром;
- новообразования в поджелудочной железе;
- болезнь Вакеза;
- обширные ожоги;
- малокровие;
- эндокардит.
В группу риска попадают:
- пациенты, длительно принимающие гормональные препараты;
- женщины в первые дни после родов;
- онкобольные в период химиотерапии;
- люди с избыточной массой тела;
- лежачие больные;
- мужчины и женщины пожилого возраста (особенно с генетической предрасположенностью к тромбозам);
- пациенты в ранний послеоперационный период.
Заболевание чаще всего регистрируют у людей с патологиями сердечно-сосудистой системы – ишемической болезнью сердца, аритмиями, сужением митрального клапана и т.д. Данные состояния способствуют образованию кровяных сгустков в основании аорты, которые могут заноситься с кровотоком в сосуды малого круга. В группу риска попадают пациенты с тромбозами и тромбофлебитами венозных сосудов нижних конечностей и таза.
Закупорка сосудов жировыми эмболами происходит при осложненных переломах длинных (трубчатых) костей. Вероятность эмболии повышается при длительной иммобилизации какой-либо части тела, а также после массивной кровопотери. Послеоперационные осложнения связаны с повышением активности свертывающей системы крови (гиперкоагуляцией), которая является компенсаторной реакцией на обширную травму.
Макропрепарат инфаркта легкого представляет собой уплотненный участок ткани насыщенного красного цвета, который возвышается над здоровыми структурами. Плевра тускнеет, а в плевральной полости обнаруживается геморрагический выпот.
Классификация
В зависимости от масштабов повреждения, легочная тромбоэмболия бывает:
- массивная – в процесс вовлекаются стволы легочных артерий или их основные ветви;
- субмассивная – кровоток перекрывается в зоне сегментов или долей респираторного органа;
- тромбоэмболия мелких легочных артериальных сосудов.
Также патологию разделяют на ограниченную (когда поражаются сегментарные сосуды) и обширную (в процесс вовлекается одна или несколько долей органа).
По тяжести течения:
- неосложненная;
- осложненная (осложнения проявляются заражением крови, кровотечением, скоплением гноя в плевральной полости, абсцессом и т.д.).
С учетом этиологии:
- первичная – происхождение эмбола неизвестно;
- вторичная – как результат осложнений венозного тромбофлебита.
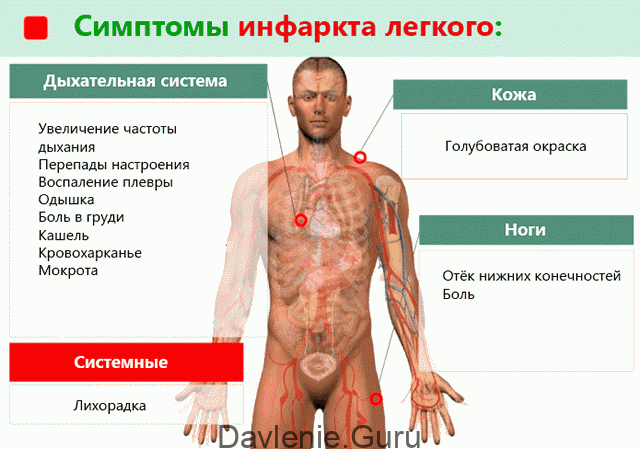
Инфаркт легкого: симптомы
Клиническая картина заболевания зависит от масштабов патологического очага, его локализации, а также физиологических особенностей больного. Закупорка мелких сосудов органов дыхания зачастую протекает латентно. Отклонения выявляют при рентгенологическом обследовании по поводу других патологий.
Массивные тромбоэмболии характеризуются внезапным проявлением. Первые клинические признаки патологии могут возникнуть сразу, либо, спустя 48-72 часа после эмболии артерии. Человек испытывает острые болезненные ощущения в груди, которые становятся сильнее при глубоком дыхании, кашле чихании, движениях. Боль, возникающая в первые минуты нарушения кровообращения, является признаком ишемии. Развитие более позднего болевого синдрома связано с воспалением плевры в зоне некроза.
Пациенты жалуются на сухой кашель, который переходит во влажный. Кашель сопровождается выделением пенистой коричневой мокроты. У больных с геморрагическим инфарктом легкого в мокроте обнаруживают кровянистые включения. Физические нагрузки (даже незначительные) сопровождаются одышкой.
Присоединение вторичной инфекции проявляется повышением температуры тела и явлениями общей интоксикации (слабость, тошнота, головная боль, рвота).
Нарушения в малом круге кровообращения негативно влияют на гемодинамику коронарных сосудов, что представляет угрозу для жизни. Сердечно-сосудистые расстройства проявляются тахипноэ, нитевидным пульсом, синюшностью кожи и слизистых оболочек. Отсутствие адекватной терапии влечет за собой стойкое снижение артериального давления, увеличение печени, когнитивные расстройства, отеки нижних конечностей.
Какие есть осложнения
Последствия инфаркта легкого могут негативно отражаться на продолжительности и качестве жизни пациента. К осложнениям легочной эмболии относится:
- пневмония;
- абсцесс;
- гнойный плеврит;
- пневмоторакс;
- кровотечение;
- гангрена;
- разрыв аортальной аневризмы;
- пневмосклероз.
Осложнения заболевания могут закончиться летальным исходом, поэтому важно своевременно диагностировать патологию и проводить соответствующую терапию.
Диагностика
Диагностические мероприятия включают пульмонологическое и кардиологическое обследование. При аускультации слышны влажные хрипы в легких, шумы трения плевры, ослабленные шумы вдохов и выдохов. Сердечный ритм ускоряется, обнаруживаются систолические шумы и расщепление второго тона. Перкуссия выявляет укорочение перкуторного звука в зоне поражения.
Кровь больного направляется в лабораторию для проведения клинического и биохимического анализа. На наличие некроза в легочной ткани указывает увеличение числа лейкоцитов, снижение уровня кислорода, повышение показателей билирубина, скорости оседания эритроцитов (СОЭ).
С помощью кардиограммы и УЗИ выявляются признаки перегрузки правого сердца, расширение правого желудочка, тромбы в предсердии. Обследование венозных структур нижних конечностей у многих пациентов выявляет тромбофлебит.
Исследование легочных структур осуществляют при помощи рентгенографии, компьютерной или магнитно-резонансной томографии. На снимках визуализируются измененные участки респираторного органа, а также характерное пятно в виде светлого треугольника, вершина которого направлена к легочному корню, а основание к плевре. На макропрепарате инфаркта легкого – уплотненный участок в форме конуса темно-красного оттенка.

Лечение болезни
Легочная эмболия представляет серьезную угрозу для жизни, поэтому пациента госпитализируют. Комплексную терапию заболевания проводят в отделении интенсивной терапии или реанимации.
С целью деструкции тромбов вводят фибринолитические средства (Урокиназа, Стрептокиназа), однако их применение противопоказано при геморрагическом диатезе, во время беременности и людям в постинсультном состоянии. Для предотвращения дальнейшего увеличения тромба применяют антикоагулянты (Гепарин, Фенилин, Дикумарин, ацетилсалициловую кислоту). Крупные эмболы удаляют хирургическим путем с последующим введением кава-фильтра в полую вену для профилактики тромбоэмболии.
Если развился отек при инфаркте легких, назначают мочегонные препараты (Трифас, Фуросемид), которые выводят лишнюю жидкость из организма. Для устранения рефлекторных сосудистых спазмов вводят спазмолитики (Папаверин, Дротаверин), а бронхоспазм корректируют при помощи Эуфиллина.
Развитие шокового состояния требует применения гормональных лекарственных средств (Адреналин, Допамин), а также активной инфузионной терапии. Показана оксигенотерапия с использованием кислородных подушек, либо подключение больного к аппарату ИВЛ.
Учитывая то, что инфаркт легкого провоцирует пневмонию, после стабилизации жизненных показателей назначают активную антибиотикотерапию.
Лечение в условиях стационара продолжается до двух недель, после чего больной должен наблюдаться у терапевта по месту жительства.
Прогноз жизни
Без лечения заболевание осложняется пневмонией, абсцессом, гангреной, что может закончиться инвалидизацией или летальным исходом. Если своевременно устранить этиологический фактор, кровоснабжение на пораженном участке восстанавливается и человек полностью выздоравливает.

Автор:
Федорова Людмила
Пульмонолог, иммунолог, терапевт
Источник
Инфаркт легкого, выражающийся в гибели лёгочной ткани, – патология не первичная: развивается он в результате нарушения кровоснабжения дыхательной системы. Провоцирующим фактором является ТЭЛА – тромбоэмболия лёгочной артерии. Такое состояние редко остаётся незамеченным, а последствия могут быть очень серьёзными.
Закупорка крупных сосудов этой системы при полной их блокаде и отсутствии своевременной медицинской помощи опасна летальным исходом. Если тромб (эмбол) обнаружен в мелкой или средней части легочных ответственный, шансы помочь пострадавшему есть.
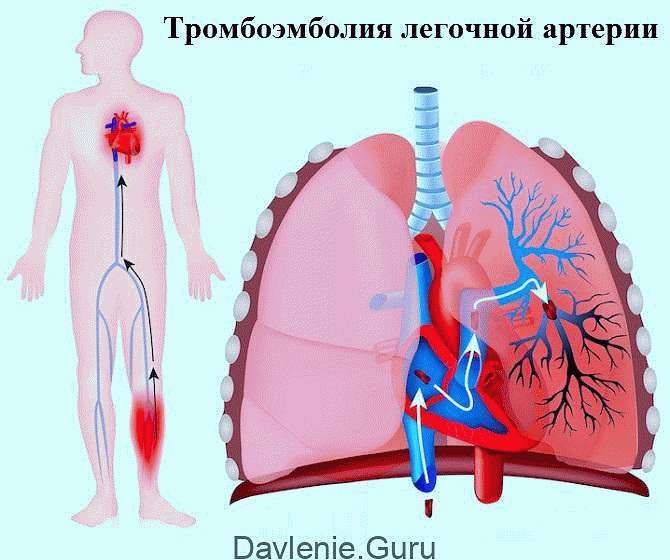
Тромбоэмболия – это прекращение кровоснабжения в проблемной ветви (там, где просвет перекрыт сгустком). Лёгочные ткани, не получающие кислород и питательные вещества, начинают отмирать. Так развивается некроз.
Такое состояние называется инфарктом, обычно он сопровождается геморрагиями. ТЭЛА не диагностируется у здорового человека, ей всегда предшествует какое-то заболевание.
Причины инфаркта легкого
Главная причина, ответственная за блокаду кровоснабжения лёгочных артерий, это тромбы. Локализуются они обычно в зоне таза и нижних конечностей, когда тело пациента долго находится без движения.

Предпосылками может быть скелетное вытяжение при переломах и хирургических операциях. Причиной инфарктного состояния может стать присутствие в сосудистом русле потенциально тромбогенного инородного тела – такого как внутривенный катетер.
После уплотнения эмболы с кровотоком перемещаются в правую половину сердца, а оттуда – в отделы лёгких. Эти сгустки-эмболы и обуславливают название главной причины лёгочного инфаркта – тромбоэмболия.
Провоцируют лёгочный инфаркт и тромбы, сформировавшиеся прямо в сердце в результате воспаления – бактериального эндокардита.
К таким заболеваниям как инфаркт лёгкого склонны пациенты, страдающие различными патологическими сердечно-сосудистыми состояниями типа мерцательной аритмии, митрального стеноза, ИБС, инфаркта миокарда, кардиомиопатии, инфекционного эндокардита, миксомы предсердия, сердечной недостаточности, васкулитов.
Сгусток при этом образуется в ушке правого предсердия. При благоприятных условиях с током крови он переносится в артерию малого круга кровообращения. При тромбозах вен ног и тромбофлебитах глубоких вен таза самые опасные эмболы – флотирующие: они имеют одну точку фиксации в дистальном отделе венозного сосуда.
В группе риска тромбообразования в ногах и тазовой области:
- Лица старше 60 лет;
- Пациенты с гиперкоагуляцией и другими нарушениями свёртываемости крови;
- Больные, не имеющие возможность принимать пищу через ЖКТ (в венах у них для этой цели катетеры);
- Пострадавшие с травмами таза и ног;
- Лица с сердечной недостаточностью в анамнезе;
- Прооперированные в течение последних 3-х месяцев;
- Злостные курильщики;
- Пациенты с ожирением;
- Больные на ранней стадии после инсульта;
- Женщины детородного возраста, использующие эстрогены в виде оральных контрацептивов или для заместительной терапии (в период менопаузы).
Среди других, менее распространённых причин обтурации легочной артерии:
- Осложнённые роды (проникновение амниотической жидкости в тазовые вены);
- Попадание в кровоток раковых клеток (при распаде злокачественного новообразования);
- Сердечная недостаточность;
- Тромбофлебиты и другие патологии вен нижних конечностей;
- Проникновение в венозную сеть пузырьков воздуха (при хирургических операциях или неграмотном уходе за катетером);
- Переломы длинных трубчатых костей (развивается жировая эмболия);
- Продолжительная обездвиженность.
ТЭЛА может спровоцировать необходимость продолжительного постельного режима. Фактор риска иммобилизованных пациентов – застой крови в сосудах лёгких.
Риск возникновения тромбоза увеличивается при повышении давления в сосудах (лёгочная гипертензия) и воспалениях (васкулитах).
Классификация инфаркта легкого
Геморрагический инфаркт легкого – это одно из клинических проявлений ТЭЛА, такое же, как и острое легочное сердце или внезапная одышка не выявленного генеза. Состояние классифицируют в зависимости от степени поражения тромбом.
- Массивная ТЭЛА – закупорка основного ствола или главных ответвлений лёгочной артерии.
- Субмассивная тромбоэмболия – повреждение на уровне долевых и сегментарных артерий.
- ТЭЛА мелких легочных артерий.
Инфаркт лёгкого бывает первичным, когда источник отрыва сгустка неизвестен, или вторичным – как осложнение после тромбофлебита вен. Различают также ограниченный вариант (поражены субсегментарные ответвления) и обширный (зона поражения более значительна).
Состояние может быть неосложнённое и с осложнениями – с симптомами кровохарканья, абсцедирования, эмпиемой плевры, сепсиса. Закупорка ветвей вызывает ишемию легочной паренхимы с последующим наполнением повреждённых тканей кровью, которая перемещается сюда из областей с нормальным кровоснабжением.
Это механизм развития геморрагической формы лёгочного инфаркта. В области повреждения создаются условия для распространения инфекции и появления инфаркт-пневмонии.
В противном случае просвет сосудистого русла перекрывается инфицированным тромбом – развивается деструкция паренхимы и абсцесс лёгкого.
Механизм развития болезни
При тромболизации сосудов лёгкого участок ткани, где нарушен кровоток, некротизируется. Обычно в этой области уже имеется застой крови. Если кровоток направлен в противоположном направлении, кровь может пойти из легочной вены или бронхиальной артерии. Формируется инфарктное состояние спустя сутки после ТЭЛА, завершается закупорка примерно через неделю.
Инфаркт бывает и частичным, при апоплексии части легкого необратимых разрушений нет. Если область некроза инфицируется, в этой зоне развивается пневмония. В запущенном состоянии она абсцедируется – это существенно осложняет прогнозы на выздоровление. При субплевральной локализации состояния развивается геморрагический плеврит.
Обеднённая кислородом кровь перемещается от правой половины сердца к легким. Газообмен осуществляется в мелких пульмональных капиллярах: кровь расстаётся с углекислым газом и обогащается кислородом.
Оксигенированная биологическая жидкость возвращается в левую половину сердца и далее уже транспортируется по всему организму, снабжая кислородом все органы и системы.
При запущенной форме ТЭЛА по тромбированным лёгочным артериям кровь перемещается только частично (иногда кровоток полностью блокируется).
Без нормального газообмена организм страдает от кислородной недостаточности. Увеличивающиеся эмболы, перекрывающие просвет сосудов, заставляют его сокращаться с повышенной нагрузкой. Нарушение пульмонального кровоснабжения провоцирует некроз легочных тканей или инфаркт легкого.
На фоне таких стрессов для организма прогноз неблагоприятный: развивается шок, нередко и с летальным исходом.
Нарушение кровотока на отдельном участке лёгочной паренхимы, вызванное закупоркой долевых или сегментарных артерий эмболом, завершается инфарктом лёгкого в 10-25% всех случаев ТЭЛА. Диагноз тромбоэмболии не всегда устанавливают прижизненно – немало эпизодов инфаркта и нераспознанных.
В соответствии с медицинской статистикой летальный исход с таким диагнозом регистрируют в 5-30% случаев ТЭЛА. Риск фатального прогноза повышают рецидивирующие тромбозы, сопутствующие патологии, игнорирование адекватного и своевременного лечения. Правое легкое поражается инфарктом в 2 раза чаще, чем левое, а нижние доли легких – в 2 раза чаще, чем верхние.
Симптомы состояния
Признаки ТЭЛА и спровоцированного эмболией инфаркта легкого выраженные. Но если пациент не дообследован, возможны и ошибки при диагностике. Клинические проявления будут зависеть от калибра заблокированной части легочной артерии и общего состояния здоровья больного.
Пациенты с хронической обструктивной патологией легких или ИБС будут чувствовать себя гораздо хуже.
Самые распространённые проявления состояния:
- Внезапное затруднение дыхания или постепенное увеличение симптомов одышки – первый и иногда единственный признак; нехватка воздуха вызывает панику и страх смерти;
- Острая боль в грудине, аритмия, воспаление плевры (проявляется не всегда);
- Отечность и боли в ногах;
- Бледность (голубоватый оттенок) и цианоз кожи;
- Нарушения сердечного ритма типа мерцательной аритмии или экстрасистолии, учащённый пульс;
- Мокрый кашель с выделением кровянистой слизи;
- Резкое понижение давления до критического уровня, возможен кардиопульмональный шок, требующий экстренной медицинской помощи;
- Головокружение (при массивной эмболии возможна потеря сознания);
- Неустойчивое настроение, лихорадка.
При ТЭЛА пациенты испытывают психомоторное возбуждение. Объективный осмотр выявляет влажные хрипы в лёгких, повышенную температуру тела, на проблемной стороне перкуторный звук притуплён.

Возможны физикальные симптомы плеврита – изменённое дыхание, шумы от трущейся плевры. ТЭЛА, осложнённая инфарктом, иногда маскируется под симптомы острого живота. Болезненные ощущения локализуются в правой части, фиксируются ложноположительные проявления раздражения брюшины.
Диагностика состояния осложняется невозможностью собрать детальный анамнез, проанализировать факторы риска. Трудно выявить сопутствующие заболевания, предварительный диагноз определяется на основании выраженной клинической картины. Для ТЭЛА с инфарктом характерна ЭКГ, выявившая перегрузку соответствующих сердечных участков.
Рентгенография даёт возможность обнаружить изменения в плевре и лёгких. Для подтверждения диагноза используют и компьютерную томографию (КТ).
К сожалению, часто патология формируется так стремительно, что провести какие-то исследования медики просто не успевают, ведь от грамотного лечения будет зависеть жизнь больного.
Незначительные тромбы поначалу никак не беспокоят, клиническая картина усложняется, когда развивается инфаркт легкого. Его проявления:
- Кашель с мокротой и кровохарканьем;
- Острая боль на выдохе;
- Иногда – лихорадка;
- Повышение температуры (при инфицировании, если развивается пневмония).
Если помощь оказана своевременно и компетентно, признаки инфаркта легкого исчезают через 7-14 дней.
Особенности диагностики
Если подозрение на ТЭЛА появилось дома, надо срочно вызывать неотложку или отправляться самому в ближайший больничный стационар. Избежать инвалидности и рассчитывать на благоприятный прогноз можно только при ранней диагностике и адекватной терапии.
Диагностика инфаркта легкого и тромбоэмболии пульмональных сосудов предусматривает специальные методы исследований:
- Пульсоксиметрия. На пальце устанавливается датчик для контроля сатурации (степени насыщения крови кислородом). При инфаркте легкого и ТЭЛА этот параметр снижен.
- Рентгенография. Изучают изменения рисунка сосудов грудной клетки, чтобы визуализировать инфаркт лёгкого.
- КТ-ангиография – один из самых достоверных способов исследования. Компьютерную томографию с введением в сосуды маркеров проводят для выявления эмболов в просветах сосудов.
- УЗИ. Глубокие вены таза и нижних конечностей исследуются для выявления сгустков, провоцирующих ТЭЛА с последующим инфарктом.

Описание будет неполным, если не вспомнить о группе риска. У этой категории пациентов врач сразу может предположить развитие легочной тромбоэмболии.
Если клиническая картина стёрта благодаря самолечению, поставить точный диагноз будет непросто.
Лечение
В первую очередь купируют болевой синдром. Для этого используют анальгетики (как наркотические, так и ненаркотические), и сразу же госпитализируют пациента в ОРИТ.
Медикаментозная терапия при ТЭЛА нацелена на купирование признаков болезни и профилактику рецидивов. Стандартная схема лечения включает следующие лечебные мероприятия:
- Ургентную медицинскую помощь при тромбоэмболии оказывают антикоагулянтами и эуфиллином с последующей срочной госпитализацией в реанимацию.
- Чтобы приостановить увеличение сгустков и вероятность образования новых тромбов, в схему включают препараты, разжижающие кровь: Гепарин, Фраксипарин и низкомолекулярные его производные, Варфарин, Фениндион при контроле параметров коагулограммы.
- Если диагноз подтверждается, назначают фибринолитики (препараты, растворяющие эмболы). Стрептокиназу, Уроктназу, Альтеплазу или Фибринолизин вводят на фоне лечения антикоагулянтами. Эти лекарства подходят не всем (из-за солидного списка противопоказаний и побочных явлений). В частности, антикоагулянты не назначают при кровотечении, геморрагическом диатезе, язве желудка и ДПК, онкологии.
- Если организм откликается на медикаментозную терапию адекватно, вводят в курс антибиотики, а также инфузионное лечение (особенно при развитии инфаркт-пневмонии).
- При легочной эмболии с осложнением в виде гипотонии диффузно вводят вазопрессоры (Норадреналин, Допамин), Реополиглюкин.
- Применяют и специальные фильтры, отлавливающие сгустки. Устройство располагают в нижней полой вене – на пути тромба, передвигающегося из вен ног к сердцу.
- Пациентам после инфаркта лёгкого необходим назальный катетер (для кислородных ингаляций).

Если консервативная терапия положительной динамики не даёт, проводят тромбоэмболэктомию из легочной артерии с установкой кава-фильтра в систему нижней полой вены. Показания к хирургическому вмешательству выявляет хирург после осмотра (сосудистый или торакальный).
ТЭЛА с осложнением в виде геморрагического инфаркта лёгкого – состояние, опасное летальным исходом. Спасти жизнь пострадавшему способна только срочная и квалифицированная медицинская помощь. Первую помощь при инфаркте лёгкого надо оказать как можно быстрее.
Какие последствия могут быть
Инфаркт легкого – состояние тяжёлое, без своевременного адекватного лечения осложнения могут быть серьёзные. Через 10-14 ?
