Застойная сердечная недостаточность симптомы
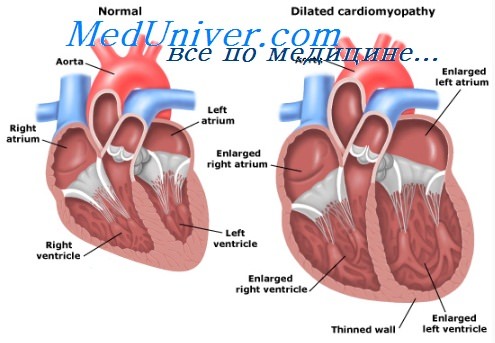
Что такое застойная сердечная недостаточность? Причины
Застойная сердечная недостаточность превратилась в одно из самых распространенных патологических состояний. В настоящее время в США она является причиной более чем одного миллиона госпитализаций в год. Количество пациентов, страдающих сердечной недостаточностью, быстро увеличивается в связи с повышением среднего возраста населения. Сейчас в США зарегистрировано три миллиона больных с сердечной недостаточностью. Ожидается, что их число удвоится к 2020 году.
Несмотря на последние достижения в диагностике и лечении артериальной гипертензии, патологии коронарных артерий и клапанов сердца, сердечная недостаточность встречается все чаще и чаще. Прогноз для пациентов с выраженной сердечной недостаточностью остается неблагоприятным. Смертность лиц с поздней стадией заболевания и выраженными клиническими проявлениями достигает 50 % в год. Даже больные с умеренной симптоматикой застойной сердечной недостаточности в течение 4-5 лет приближаются к рубежу 50-процентной смертности.
В клинических исследованиях, проведенных в последнее десятилетие, выявлено, что ранняя диагностика и лечение пациентов с дисфункцией левого желудочка (ЛЖ) могут значительно повлиять на последующее клиническое течение и прогноз. Следовательно, крайне важно, чтобы врачи умели распознавать и лечить это все более часто встречающееся заболевание.
Застойная сердечная недостаточность (ЗСН) — это клинический синдром, характерный для конечной стадии патологических состояний, нарушающих работу сердца. Данный термин не подразумевает наличие какого-либо специфического основного заболевания; вероятных причин ЗСН множество. В целом клинические проявления представляют собой результат несоответствия величины выброса крови из сердца потребностям организма, а также обусловленной этим задержки натрия и воды, приводящей к центральным и (или) периферическим отекам.
Это несоответствие может выражаться снижением объема сердечного выброса при нормальной или даже низкой потребности или в сочетании нормальной (высокой) величины сердечного выброса с патологически повышенными потребностями организма.
Застойная сердечная недостаточность (ЗСН) может протекать совершенно бессимптомно в течение длительного времени, несмотря на значительное снижение сократительной функции. И, наоборот, у больных с небольшими нарушениями в работе сердца или при отсутствии таковых могут отмечаться выраженные клинические проявления и снижение трудоспособности.
Следовательно, показатели систолической функции желудочка, такие как фракция выброса, не коррелируют однозначно с выраженностью клинических проявлений. Однако снижение фракции выброса оказывается явным предвестником приближающегося летального исхода. Напротив, клинические проявления не позволяют прогнозировать смерть, хотя и отражают изменения в периферическом кровообращении и скелетной мускулатуре.

Рекомендуем к просмотру видео техники определения отеков
Клинические проявления застойной сердечной недостаточности можно разделить на две группы:
1) обусловленные низким кровотоком — гипотензия, затуманенность сознания, ишемия кишечника, почечная недостаточность и (или) другие проявления сниженной перфузии тканей;
2) обусловленные объемной перегрузкой, включая проявления легочного застоя, пароксизмальную ночную одышку, ортопноэ, застой в печени, асцит и периферические отеки. У больных со стабильным или компенсированным течением заболевания могут отмечаться легкие проявления указанных симптомов, с непереносимостью физических нагрузок как следствием низкого кровотока или только минимальные признаки застоя.
У больных в состоянии декомпенсации или острой дестабилизации может отмечаться преобладание клинических проявлений одной группы или комбинация клинических симптомов из обеих групп.
Возможные причины застойной сердечной недостаточности могут быть сгруппированы в соответствии с величиной соотношений доставка/потребность и сердце/организм. Они характеризуются состоянием функции сердца, о чем судят по фракции выброса (отношение ударного объема к конечному диастолическому объему).
Малый сердечный выброс/нормальная потребность как причина застойной сердечной недостаточности
1. Систолическая (сократительная) дисфункция: в результате закупорки крупных или мелких коронарных артерий — ишемии, длительной артериальной гипертензии, диабета, интоксикаций (включая алкогольную), инфекций, клапанных поражений, идиопатическая. Эти состояния характеризуются увеличенным диастолическим объемом левого желудочка и сниженной фракцией выброса.
2. Диастолическая дисфункция (расстройство заполнения): на ранней стадии артериальной гипертензии, при аортальном стенозе, семейной и идиопатической гипертрофической кардиомиопатии (включая идиопатический гипертрофический субаортальный стеноз). Эти состояния характеризуются нормальным или уменьшенным диастолическим объемом желудочка и нормальной или повышенной фракцией выброса.
У большинства пациентов с нарушенной систолической функцией миокарда имеется сопутствующее снижение податливости миокарда. Таким образом, систолическая и диастолическая дисфункции часто сосуществуют.
Большой сердечный выброс/повышенная потребность как причина застойной сердечной недостаточности
Сепсис, анемия, тиреотоксикоз, артериовенозная фистула, болезнь Педжета. Примечательно, что, несмотря на наличие у пациентов с этими заболеваниями клинических проявлений сердечной недостаточности, у них, как правило, отсутствует органическая патология сердца.
Следовательно, терапия должна быть направлена прежде всего на заболевание, ставшее причиной состояния, а не на восстановление функций сердца как такового. Поэтому в дальнейшем сердечная недостаточность с повышенным выбросом обсуждаться не будет.
– Также рекомендуем “Механизмы развития застойной сердечной недостаточности – патофизиология”
Оглавление темы “Сердечная недостаточность”:
- Что такое застойная сердечная недостаточность? Причины
- Механизмы развития застойной сердечной недостаточности – патофизиология
- Диагностика застойной сердечной недостаточности – сбор анамнеза, обследование
- Неотложная помощь при острой сердечной недостаточности – лечение
- Лечение хронической систолической сердечной недостаточности – мочегонные средства
- Вазодилататоры при хронической систолической сердечной недостаточности
- Инотропные средства при хронической систолической сердечной недостаточности
Источник
Причины
В основе ЗСН лежит угнетение функции желудочков, к которой приводят АГ, дилатационная кардиомиопа-тия, поражение клапанов сердца, ИБС, миокардиты и ограничение наполнения желудочков, наблюдаемое при митральном стенозе, естриктивной кардиомиопатии и поражении перикарда.
В ответ на снижение сердечного выброса в первую очередь активизируются симпатоадреналовая и ренин-ангиотензин-альдостероновая системы. Вначале эти механизмы выполняют компенсаторную роль, а затем, увеличивая периферическое сопротивление сосудов и, следовательно, нагрузку на сердце, способствуют прогрессированию сердечной недостаточности.
Происходят также водно-электролитные нарушения — задержка натрия и воды и увеличение экскреции калия. Электролитные расстройства являются одной из причин нарушения ритма сердца, что, в свою очередь, усугубляет его работу. Таким образом, ЗСН представляет собой синдром, характеризующийся нарушением насосной и (или) дилатационной функции сердца и ее нейрогуморальной регуляции, что сопровождается снижением толерантности к физическим нагрузкам, задержкой жидкости в организме и ведет к сокращению продолжительности жизни.
Симптомы
На начальных этапах ЗСН пациенты жалуются на одышку, слабость и сердцебиение, в последующем — на цианоз кожи и слизистых оболочек, на тяжесть в правом подреберье, отеки на ногах, увеличение объема живота из-за накопления жидкости. Одышка обычно сопровождается кашлем, возникающим чаще всего рефлекторно с застойных бронхов. При тяжелых формах ЗСН одышка часто принимает черты удушья, а в ночное время — приступа сердечной астмы. Цианоз сначала появляется на периферических, наиболее удаленных от сердца участках (руки, ноги, мочки ушей), где скорость кровотока особенно снижена. Для ЗСН характерен «холодный» цианоз (в отличие от «теплого» цианоза при заболевании легких). Отеки в первую очередь появляются на ногах, стенках живота, половых органах, пояснице. Затем отечная жидкость — транссудат — скапливается в серозных полостях (плевральной, брюшной, в перикарде). Следует помнить, что клиника складывается также и из симптомов основного заболевания, приведшего к развитию ЗСН. Принято выделять три стадии ЗСН:
- I стадия — начальная,
- II — выраженных клинических признаков с выделением двух периодов — А и Б,
- III — конечная.
Пациенты с I стадией ЗСН жалуются на быстро наступающую утомляемость, сердцебиение, плохой сон. При быстром движении, подъеме на лестницу, умеренном физическом труде у них появляется одышка и учащается пульс. Со стороны сердца отмечаются признаки основного заболевания, приведшего к ЗСН. К вечеру может развиться пастозность на голенях, стопах. Во II стадии недомогание усиливается; одышка наступает быстрее, отмечается почти постоянная тахикардия, кроме того увеличиваются размеры сердца. Период A (HIIA) характеризуется четким преобладанием право- или левожелудочковой недостаточности.
Период I по правожелудочковому типу проявляется застойными признаками в большом круге кровообращения. Больные могут жаловаться на одышку при умеренной физической нагрузке, сердцебиение, боли в правом подреберье. Иногда возникает никтурия, умеренная жажда. Определяются акроцианоз, отеки на нижних конечностях, которые не исчезают к утру. Печень обычно увеличена, гладкая, болезненная. В брюшной полости жидкости нет или имеется небольшое ее количество. В малом круге застойные явления отсутствуют.
Период I по левожелудочковому типу характеризуется застойными изменениями в малом круге кровообращения. Больные жалуются на выраженную одышку при физической нагрузке. Временами под влиянием нагрузок ночью возникает удушье, сухой кашель, умеренное кровохарканье. Наблюдается акроцианоз. Кожные покровы бледные. Аускультативно в легких, преимущественно в нижних отделах, могут определяться сухие рассеянные хрипы, а иногда в небольшом количестве — влажные мелкопузырчатые. Отеков на нижних конечностях нет, печень не увеличена.
Период II (НIIБ) отличается дальнейшим нарастанием ЗСН, а также вовлечением в процесс обоих кругов кровообращения. Могут нарушаться функции внутренних органов. В частности, развивается «застойная почка», проявляющаяся умеренной протеинурией, эритроцитурией, лейкоцитурией; периодически в моче появляются гиалиновые цилиндры. Печень становится плотной, мало- или безболезненной, развивается застойный фиброз печени, в крови увеличивается уровень билирубина, снижается содержание альбумина, при осмотре определяются цианоз и акроцианоз, отеки, асцит, часто анасарка, гидроторакс. В легких, преимущественно в нижних отделах, выслушиваются сухие и влажные мелкопузырчатые хрипы. Интенсивное лечение может ликвидировать или существенно уменьшить симптомы декомпенсации внутренних органов.
В III стадии — конечной, дистрофической — на фоне резко выраженной тотальной застойной недостаточности развиваются тяжелые дистрофические необратимые изменения во внутренних органах с нарушением их функций и декомпенсацией (азотемия, застойный цирроз печени, легочная недостаточность). Цианоз и одышка наблюдаются и в покое, больные могут спать только в полусидячем положении. Отеки увеличиваются, появляются резистентные к мочегонным средствам асцит, гидроторакс, анасарка. Всасывательная функция кишечника нарушается, наблюдаются поносы. Постепенно развивается «сердечная кахексия», больные как бы «высыхают». Если терапевтические мероприятия не достигают цели, больные умирают при явлениях нарастающей ЗСН.
Диагностика
Основывается на клинической картине с учетом двух групп критериев — больших и малых. Большие критерии включают:
- пароксизмальную ночную одышку или ортопноэ;
- набухание шейных вен;
- хрипы в легких;
- кардиомегалию;
- отек легких;
- ритм галопа;
- венозное давление больше 160 мм вод. ст.;
- скорость кровотока больше 25 с;
- гепатоюгулярный рефлекс.
Малые критерии:
- отек лодыжек;
- ночной кашель;
- одышка во время нагрузки;
- увеличение печени;
- выпот в плевральной полости;
- cинусовая тахикардия;
- уменьшение жизненной емкости легких на 1/3.
Лечение
Включает немедикаментозные мероприятия и использование лекарственных препаратов на основе индивидуального выбора, начиная с монотерапии. Немедикаментозная терапия включает контроль за массой тела; исходное ограничение физических нагрузок, но после достижения компенсации переход к физическим тренировкам, начиная с малых нагрузок; ограничение потребления соли, ужесточаемое с нарастанием тяжести ЗСН; ограничение потребления жидкости до 1—2 л/сут (показано больным с «синдромом разведения», у которых регистрируется гипонатриемия). Основными группами препаратов, применяемых для лечения больных с ЗСН, являются сердечные гликозиды, диуретики (в том числе калийсберегающие), вазодилататоры, ингибиторы ангиотензинпревращающего фермента (ИАПФ) и антиаритмические препараты (кордарон и β-адреиоблокаторы).
Сердечные гликозиды остаются основными препаратами, которые используются для усиления насосной функции сердца. Это действие наиболее выражено у больных с мерцательной аритмией, синусовой тахикардией и проявляется даже при нормальном в покое синусовом ритме. Строфантин и коргликон вводят внутривенно на глюкозе лишь в случаях обострения ЗСН, когда эффект нужно получить немедленно. В остальных случаях лучше проводить лечение препаратами наперстянки (дигоксин, дигитоксин, изоланид, целанид), назначая их внутрь. Лечение, как правило, начинают с больших доз (0,25 мг 3 раза в сутки) для быстрого достижения насыщения. В зависимости от эффекта (о чем судят по урежению ритма сердца в покое) переходят в течение 2—7 дней на поддерживающие дозы (1—2табл./сут). Лечение гликозидами должно быть длительным или постоянным, поэтому их применяют в основном внутрь.
Наряду с гликозидами применяют диуретики. При ЗСН диуретики назначают внутрь. Препаратами первого выбора являются тиазидовые диуретики (гипотиазид, циклометиазид, триампур — гипотиазид с триамтереном). Лечебная доза гипотиазида варьируется от 25 мг 1—2 раза в неделю до 100 мг ежедневно утром. При недостаточной эффективности допускается временное применение гипотиазида с фуросемидом. При систематическом лечении диуретиками необходимо принимать какой-либо препарат калия (панангии, калия хлорид).
Дополнительное назначение вершпирона, препятствующего потере калия, увеличивает переносимость и эффективность лечения. Немаловажную роль в лечении больных с ЗСН отводится сегодня вазодилататорам и ИАПФ. Последние, кроме вазодилатирующего действия, уменьшают синтез альдестерона и содержание катехоламинов в плазме крови, задерживают экскрецию калия с мочой. Из вазодилататоров рекомендуется комбинация апрессина с нитросорбидом, а из ИАПФ — эналаприл, которые в сочетании с дигоксином и диуретиками дают наиболее высокую выживаемость больных. Эналаприл (или рамиприл, лазиноприл) применяют в дозах 2,5—10 мг/сут. Эти препараты не используются при митральном стенозе и стенозе устья аорты.
При отсутствии эффекта от лекарственной терапии может решаться вопрос о возможности хирургической коррекции основного заболевания, явившегося причиной ЗСН, или трансплантации сердца.
Источник
Застойная сердечная недостаточность состояние, при котором нарушается кровоснабжение органов и тканей сердцем. Такое происходит в результате различных заболеваний, в этом состоянии сердце ввиду ослабления сократительной функции просто не может перекачивать в нормальном объеме кровь по сосудам. Если такое длится продолжительное время, кровь может застаиваться в легких, печени, иных органах.
Результатом такого процесса являются отеки ног, лица, живота, внутренних органов. Жидкость скапливается в брюшной полости, что вызывает асцит.
Признаки застойной сердечной недостаточности (ЗСН):
· одышка, особенно усиливается при физических нагрузках, а также во время сна;
· одышка в положении лежа, частично исчезающая при смене положения тела;
· усталость;
· отеки на голенях и стопах;
· увеличение частоты сердечных сокращений;
· учащенное мочеиспускание, особенно в ночное время;
· сухой кашель;
· набухание шейных вен и синюшный окрас кожи, губ.
Болезнь протекает у каждого по- разному. У одних одышка проявляется даже при незначительных физических нагрузках, работе по дому, у других при тяжелом физическом труде. Поэтому важно это учитывать. Если вы заметите значительное снижение работоспособности, следует сообщить об этом врачу.
Причины появления ЗСН:
– последствия ишемической болезни сердца, порок сердца;
-гипертония;
-заболевания коронарных артерий;
– поражение клапанов сердца и т.д.
Как лечить
Застойную сердечную недостаточность можно не только предупредить, но и отдалить ее развитие. Для этого необходимо устранить ее причину: высокое давление или повышенный холестерин в крови.
Кроме того, важно устранить непосредственную причину ее появления при сердечных заболеваниях-протезирование клапанов при пороках сердца.
Успешное лечение также зависит и от изменения образа жизни.
1. Масса тела
Если ваш вес за коротких промежуток времени увеличился без видимых на то оснований на более чем 2 кг, это может свидетельствовать о задержке жидкости в организме.
2. Питание
Лечащие врачи обычно рекомендуют снизить употребление поваренной соли, часто просто достаточно не досаливать пищу после приготовления. В некоторых особо сложных случаях показана ее полная отмена.
3. Алкоголь
Вопреки приписываемому алкоголю свойству расширять сосуды, он напротив сужает сосуды, что снижает насосную функцию сердца.
4. Физическая нагрузка
Во время лечения от ЗСН врач назначает полную отмену физических нагрузок, поскольку состояние может только ухудшиться.
5. Лекарства от ЗСН
Лечение лекарственными препаратами уменьшит проявление некоторых признаков застойной сердечной недостаточности, таких как одышка и отеки. Давно известным препаратом для лечения можно назвать сердечные гликозиды (Дигоксин,дигитоксин). Также назначают эналаприл или каптоприл. После обследования врач может назначить мочегонные препараты и периферические вазодилататоры, т.е. лекарства, расширяющие кровеносные сосуды для снижения нагрузки на сердце.
Принимайте лекарства только по назначению врача. Наша информация не заменяет индивидуальные рекомендации лечащего врача.
Советуем еще прочитать важные статьи по теме:
Микроинсульт: эти симптомы предупредят вас за 1 месяц до опасности
8 продуктов,которые спасут вашу память и сердце
Будьте здоровы!
Если статья оказалась вам полезной не стесняйтесь ставить “палец вверх”, делитесь ей в социальных сетях. И не забывайте подписываться. Больше полезной информации на нашем канале. Заходите и читайте!
Источник
