Тромбоэмболии при инфаркте миокарда
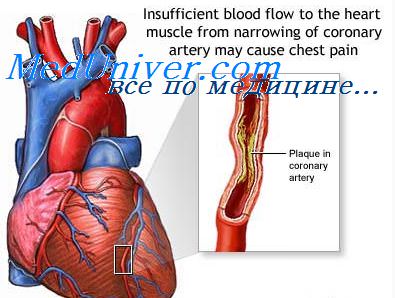
Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
Тромбоэмболические осложнения (системные тромбоэмболии) встречаются редко (у 4% больных, чаще с обширным передним ИМ, отягощенным СН), тогда как образование пристеночного тромба в ЛЖ отмечается у 20-50%. На вскрытии у половины больных ИМ находят тромбоэмболии. Следовательно, они часто протекают бессимптомно, обусловливают 15% летальности в первые 7 дней ИМ. Обычно тромбозы возникает в первую неделю ИМ, а большая часть тромбоэмболии — в течение первых 2—3 месяцев. Зона ИМ прямо связана с риском тромбоэмболии.
ФР тромбоэмболии: гиперкоагуляция, наличие пристеночного тромба в зоне ИМ или тромба в ушке левого предсердия, тромбофлебиты ног, длительный постельный режим.
Тромбоэмболические осложнения при ИМ можно разделить на четыре вида:
• периферический венозный тромбоз и ТЭЛА;
• пристеночные (муральные) тромбы в зоне субэндокардиального ИМ (обычно их можно выявить в первые 10 дней, даже уже через 36 ч; возникают у 20—40% больных с передним ИМ и, как правило, хорошо видны на ЭхоКГ) или аневризмы с последующей потенциальной опасностью системной артериальной эмболизации;
• прогрессирование тромбоза коронарных артерий и ИМ (его распространение) или тромбоза сосудов конечностей;
• повторная закупорка коронарной артерии после успешного тромболизиса.

При ИМ эмболии возникают чаще в системе легочной артерии на фоне имеющихся тромбофлебитов ног (с последующими венозными эмболиями) вследствие длительного постельного режима и фоновой ФП. Так, тромбоз глубоких вен голеней отмечается у трети больных ИМ и гораздо чаще у лиц старше 70 лет с наличием ХСН, варикоза ног и гиперкоагуляции. Реже могут возникать ТЭЛА при ИМ ПЖ. Небольшие ТЭЛА отмечаются у 20% больных ИМ на секции. Массивные ТЭЛА ответственны в 10% случаев за летальность при ИМ. Обычно ТЭЛА мелких ветвей в клинике не диагностируется. Иногда на ЭКГ появляются признаки ОЛС, а на рентгенограмме легких — разнообразная инфильтрация и повышение купола диафрагмы на стороне поражения.
Несколько реже (в 5—10% случаев) эмболии из пристеночных тромбов ЛЖ (особенно при переднем ИМ) возникают в системе кровообращения большого круга (по убывающей частоте): почечные артерии -> артерии селезенки -» артерии мозга -> артерии нижних конечностей. Эти тромбоэмболические осложнения обычно возникают в первые 10 дней ИМ, их трудно распознать.
Симптоматика зависит от места тромбоэмболии (тромбоза). Так, при эмболии в сосуды почек появляется триада: сильные, но не иррадиирующие боли в животе или пояснице (несколько часов), повышение АД, мочевой синдром (микрогематурия, лейкоцитурия и белок; могут быть и олигурия, азотемия). Вскоре вслед за болями в пояснице может появиться лихорадка. При тромбоэмболии в мезентериальные сосуды возникают признаки «острого живота»: сильная, разлитая боль неопределенной локализации, резкое вздутие живота, кровавый понос и парез кишечника (симптомы перитонита). Позднее развивается клиническая картина кишечной непроходимости и симптоматика нарастающей интоксикации.
Проявления поражения артерий мозга могут быть различные: от легких неврологических до отека мозга с нарушением сознания и рвотой. При эмболии артерий нижних конечностей возникают: нарастающая сильная боль в ноге, мраморность кожи, похолодание ног, снижение их чувствительности, исчезновение пульса на бедренной артерии. Если кровообращение не восстанавливается, то на коже появляются пузыри, очаги некроза. Позднее развивается гангрена конечности.
Лечение тромбоэмболии. Лечение эмболии сводится к немедленному назначению внутривенно струйно гепарина — 5000—10 000 ЕД, затем внутривенно капельно, постоянно с начальной скоростью 1000 ЕД/ч (до 30 000 ЕД/сут) под контролем АЧТВ, которое должно повыситься в 2 раза по сравнению с исходным уровнем (до 50—65 с). Показания к полной дозе антикоагулянтов при ИМ: наличие ТЭЛА или системных эмболии в анамнезе; активный венозный тромбоз; большие размеры сердца; наличие пристеночных тромбов; ХСН; ФП; ожирение; выраженный варикоз ног. После 5—10 дней внутривенного введения гепарина назначают орально варфарин в течение 3-6 месяцев (больным с видимыми муральными тромбами, особенно если они мобильные, или тем, у кого уже были эпизоды эмболии).
Для профилактики артериальных тромбоэмболии всем больным ИМ назначают аспирин (тиклопидин).
– Также рекомендуем “Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.”
Оглавление темы “Разрыв миокарда. Аневризмы сердца. Постинфарктные тромбоэмболии и перикардиты.”:
1. Лечение разрыва сердца. Разрыв межжелудочковой перегородки.
2. Диагностика разрыва межжелудочковой перегородки. Лечение разрыва межжелудочковой перегородки.
3. Разрывы сосочковых мышц. Диагностика и лечение разрыва сосочковых мышц.
4. Острая дисфункция сосочковых мышц. Митральная регургитация при инфаркте миокарда.
5. Острая аневризма левого желудочка. Клиника аневризмы при инфаркте миокарда.
6. Диагностика аневризмы левого желудочка. Лечение аневризмы левого желудочка.
7. Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
8. Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.
9. Перикардит при инфаркте миокарда. Синдром Дресслера.
10. Постинфарктный синдром Дресслера. Диагностика и лечение постинфарктного синдрома Дресслера.
Источник
В возникновении тромбоэмболии при ИМ важную роль играют такие общие факторы, как депрессия противосвертывающей системы организма, повышение содержания коагулянтов в крови, нарушение кровообращения в органах и тканях при недостаточности кровообращения. Большое значение имеют также местные атеросклеротические изменения’ в артериях.
До применения антикоагулянтов и тромболизирующих препаратов тромбоэмболические осложнения наблюдались в 13—30% случаев ИМ [Раевская Г. А., 1960; Wright et al., 1954]. При использовании этих препаратов частота тромбоэмболии снизилась до 5,6% [Лукомский П. Е., Казьмина П. В., 1961] и даже до 2% [Чазов Е. И., 1966], уменьшилась их тяжесть.
Чаще всего наблюдаются тромбоэмболии легочной артерии и ее ветвей. В происхождении их большую роль играют тромбофлебиты ног, малого таза, повышение свертывания крови, а также пристеночный тромбоэндокардит при поражении перегородки и тромбозы правого желудочка и предсердия, образующиеся иногда при недостаточности кровообращения и расширении правых полостей сердца. Замедление кровотока в системе легочной артерии при наличии левожелудочковой недостаточности также может способствовать развитию тромбоза этой области.
Диагностика этого осложнения представляет большие трудности, так как многие признаки тромбоэмболии легочной артерии могут быть объяснены основным заболеванием, особенно если она развивается в первые часы и дни ИМ. Клиническая картина во многом зависит от величины пораженного сосуда. При тромбоэмболии основного ствола легочной артерии наступает мгновенная смерть. Тромбоэмболии мелких ветвей легочной артерии часто остаются нераспознанными, а внезапное ухудшение состояния больного объясняется основным процессом. Для тромбоэмболии крупной ветзи легочной артерии характерно внезапное развитие острой сердечной недостаточности, проявляющейся выраженной одышкой, тахикардией, акроцианозом. В ряде случаев развивается отек легких. Довольно часто наблюдаются нарушения ритма сердца типа мерцательной аритмии, пароксизмальной тахикардии, связанные с острой перегрузкой правых отделов сердца. Примерно в 35—40% случаев появляются боли в груди, усиливающиеся при глубоком вдохе и обусловленные сопутствующим плевритом. Тромбоэмболия обычно приводит к развитию инфаркта легких, одним из частых симптомов которого является кровохарканье. Как правило, к этому присоединяется воспалительный процесс — так называемая инфарктная пневмония, для которой характерны все физикальные и лабораторные симптомы пневмонии.
При тромбоэмболии относительно крупной ветви легочной артерии на ЭКГ могут появиться изменения, характерные для острого легочного сердца: глубокий зубец S в I отведении, зубец Q в III (тип 5i — Qui) и отрицательный зубец Т в III, aVF, Vi_4 отведениях, высокий зубец Р во II и III отведениях (Р pulmonale), смещение сегмента S — Т книзу от изоэлектрической линии в I и II и кверху в III, aVF, Vi_2 отведениях. Эта электрокардиографическая картина напоминает ЭКГ при диафрагмальном инфаркте. Отличием являются высокие зубцы R в III и правых грудных отведениях при остром легочном сердце, тогда как при диафрагмальном инфаркте зубец R в III отведении снижен. В некоторых случаях острого легочного сердца наблюдаются глубокие зубцы S во всех грудных отведениях. Иногда развивается блокада правой ножки предсердно-желудочкового пучка. При тромбоэмболии мелких ветвей легочной артерии изменения на ЭКГ могут отсутствовать. В этих случаях большое диагностическое значение имеет определение активности ферментов в сыворотке крови. В первую очередь характерно резкое повышение активности «легочного» изофермента — ЛДГ3.
Определенную помощь в диагностике может оказать рентгенологическое исследование. При массивной тромбоэмболии на рентгенограммах можно выявить увеличение правого желудочка сердца, выбухание конуса и дуги легочной артерии, повышение прозрачности легочной ткани в зоне разветвления затромбированной артерии, симптом «ампутации» корня с расширением его проксимальнее тромбоза. При развитии инфаркта легких и инфарктной пневмонии рентгенологически определяется характерный участок затемнения легочной ткани в виде треугольника, обращенного основанием к плевре. В случае тромбоэмболии мелких ветвей легочной артерии при рентгенологическом исследовании можно не выявить патологических изменений.
С целью уточнения диагноза и определения локализации тромбоза в ряде случаев прибегают к ангиографическому исследованию.
Тромбоэмболия нижнего отдела брюшной аорты (в области ее бифуркации) приводит к острому симметричному нарушению кровообращения в ногах (синдром Лериша), которое чаще наблюдается у пожилых людей с выраженным атеросклерозом брюшной аорты. Клиническая картина характеризуется острым началом с появлением сильных болей в нижнем отделе живота, отдающих в крестец, промежность и ноги. К болям в ногах присоединяется чувство их онемения.
Отмечается мраморность кожи ног, их бледность с цианотичным оттенком, похолодание, исчезновение пульса на бедренных артериях, снижение (или исчезновение) кожной чувствительности. Нередко возникают парестезии и парезы нижних конечностей [Чазов Е. И., 1966]. Если под влиянием лечебных мероприятий кровообращение не восстанавливается, то трофические нарушения прогрессируют вплоть до развития гангрены ног. При нарастании тромбоза появляются признаки расстройства кровообращения в органах брюшной полости и таза. Как правило, наблюдаются повышение температуры, высокий лейкоцитоз, увеличение СОЭ, симптомы интоксикации организма. Тромбоэмболия бифуркации аорты всегда протекает тяжело и обычно сопровождается развитием шока. Прогноз при этом осложнении очень серьезный, особенно если своевременно не проводится лечение.
При тромбоэмболии артерий нижних конечностей клиническая картина зависит от быстроты развития закупорки и степени развития коллатералей. Характерно острое начало заболевания: появление сильнейших болей в ноге, бледности кожных покровов с цианотичными пятнами, похолодание конечности, исчезновение пульса на артерии. В дальнейшем, если кровообращение не восстанавливается, развивается гангрена. Примерно в половине случаев возникновение тромбоэмболии артерий нижних конечностей сопровождается острой сердечно-сосудистой недостаточностью. Уже к концу 1-х суток отмечаются повышение температуры тела, лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ.
Для тромбоэмболии почечных артерий характерна триада признаков: боль, мочевой синдром, артериальная гипертония. Боли возникают в поясничной области, в соответствующей половине живота и продолжаются от нескольких часов до 1—2 сут. Часто они сопровождаются тошнотой, рвотой. В отличие от приступов почечной колики они не иррадиируют в паховую область и половые органы. В ряде, случаев бывает положительным симптом Пастернацкого. Нередко наблюдается макрогематурия или же в моче отмечается умеренное количество эритроцитов и белок, что связано в основном с повышением проницаемости стенок мелких сосудов. Часто имеет место олигурия.
Вслед за болевым синдромом повышается температура, появляется нейтрофильный лейкоцитоз, увеличивается СОЭ.
Артериальная гипертония, связанная с острой ишемией почки, является важным, но не постоянным симптомом тромбоэмболии почечных артерий. Повышение АД наблюдается не только во время болевого приступа, оно может сохраняться и в дальнейшем, а в ряде случаев прогрессировать. Диагноз тромбоэмболии почечной артерии подтверждается в дальнейшем при расширении режима с помощью урологических, рентгенологических и радиологических методов исследования.
При тромбоэмболии мелких ветвей почечной артерии развивается инфаркт почки, который в отдельных случаях также может обусловить развитие реноваскулярной гипертонии. Как правило, имеет, место макро- или микрогематурия. Закупорка мелких ветвей почечной артерии обычно не проявляется описанной выше характерной клинической картиной, часто протекает под видом неясных и неинтенсивных болей в поясничной области или в животе и в ряде случаев не диагностируется.
Клиническая картина тромбоэмболии мезентериальных артерий представляет собою острую катастрофу в брюшной полости. Отличительная особенность болей в животе в этих случаях — неопределенность их локализации. Одновременно с появлением болей развивается картина острого живота (парез кишечника и т. п.). Часто наблюдается дегтеобразный стул. У ряда больных тромбоэмболия мезентериальных артерий сопровождается тяжелым коллапсом.
При тромбоэмболии мозговых сосудов клиническая картина зависит как от степени выраженности общемозговых симптомов, связанных с отеком мозга (нарушение сознания, тошнота, рвота),так и от локализации и величины очага поражения. При этом нарушения обычно протекают более тяжело и сохраняются дольше, чем при динамическом расстройстве мозгового кровообращения. В то же время мелкие эмболии в отдельные области, например лобные, могут протекать малосимптомно. Желательно, чтобы вопросы диагностики, дифференциальной диагностики тромбоэмболии мозговых артерий, кровоизлияния в мозг и
динамического нарушения мозгового кровообращения, а также вопросы лечения решались совместно терапевтом и невропатологом.
Тромбоэмболия артерии селезенки встречается редко. При этом осложнении отмечаются боли в левом подреберье, болезненность этой области при пальпации, симптомы раздражения брюшины. Может выслушиваться шум трения брюшины. Обычно наблюдаются температурная реакция и изменения периферической крови. При тромбоэмболии мелких ветвей селезеночной артерии инфаркт селезенки нередко не диагностируется и проходит незамеченным.
Источник
Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска тромбозов вен и ТЭЛА — это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования — некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) — сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную — объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) — наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Видео: Множественные инфаркт-пневмонии при ТЭЛА
Тромбоэндокардит развивается позже, чем перикардит — с конца 1-й недели- он может продолжаться после инфаркта на протяжении недель. Проявляется он лихорадкой ремиттирующего неправильного типа, вспыхивающей вслед за первой температурной волной, ростом лейкоцитоза и ускорением РОЭ. Другим симптомом служит появление эмболий. Среди случаев инфаркта отмечены единичные и множественные тромбоэмболии в 19%.
Наиболее часто пристеночные тромбы перед тромбоэмболией при инфаркте образуются в левом желудочке, что соответствует большей частоте инфаркта этого отдела сердца вообще. Поэтому естественно, что тромбоэмболии при инфаркте, обычно наблюдаются в артериях большого круга, особенно часто в почечных и селезеночных артериях.
Еще более затруднена оценка мозговых расстройств, которые возникают у больных инфарктом от заноса тромба в мозговые артерии. Как уже было сказано, при инфаркте миокарда возможны тяжелые мозговые нарушения, не связанные с тромбоэмболией мозговых сосудов. Нельзя не считаться также с возможностью одновременного развития тромбоза коронарных и мозговых сосудов на почве атеросклероза той и другой сосудистой области, в связи с общими нервными и гуморальными нарушениями.
Отек легких при инфаркте миокарда – одно из острых осложнений, которое часто приводит к летальному исходу. Этот процесс опасен для жизни, так как возникают проблемы с дыханием. Отек лёгких при инфаркте миокарда сильно снижает шансы на полноценное восстановление, особенно если помощь больному предоставлена с опозданием.
В клинической кардиологии причины формирования отека легкого при приступе инфаркта миокарда объясняются так:
- Закупоривание артериального просвета тромбом на фоне атеросклероза.
- Увеличение давления в левом желудочке вместе с дисфункцией миокарда.
- «Жесткость» желудочков – они неспособны нормально работать в диастоле.
- Возникновение декомпенсированной сердечной недостаточности.
Когда сердце поражает инфаркт, происходит закупорка сердечных сосудов, а значит, нарушается циркуляция крови. Альвеолы наполняются ею, так как она просачивается из сосудов, ухудшается дыхание.
Худший вариант – закупорка сосудов тромбом – у пациента развивается эмболия. В таком случае шансы выжить минимальны, ведь отмирает участок не только сердца, но и легких. В результате этого организм испытывает шок. Происходит удушье, наступает смерть.
Отек развивается при острой декомпенсированной сердечной недостаточности. В результате влияния отдельных факторов происходит утрата подвижности желудочков, они не расслабляются полностью. Как следствие, после сокращения не могут протолкнуть кровь. Такое состояние возникает по причине отмирания некоторого количества мышечных волокон. Как результат, кровь застаивается в малом круге и из-за возрастания артериального давления плазма попадает в альвеолы.
Симптомы
От того, как быстро пациенту будет оказана медицинская помощь при инфаркте с подобным осложнением, зависит не только его здоровье, но и жизнь, ведь смертельный исход очень вероятен. Среди самых распространенных симптомов:
- Сильная, острая боль в груди, сердце.
- Общее недомогание, ощущение бессилия.
- Тахикардия и повышение сердцебиения до 180-200 уд/мин.
- Увеличение артериального давления.
- Ощущение недостатка воздуха, одышка.
- Появление холодного пота.
- Возникновение синевы кожи.
- Хрипы, кашель с пенной мокротой.
- Постепенный рост температуры до 38 градусов.
Когда развивается отек легких у инфарктника, быстро появляется одышка, она может трансформироваться в удушье. После этого появляются хрипы, идет пенная розоватая жидкость изо рта. Такая ситуация критична, без медицинской помощи человек умирает.
Чтобы помочь пациенту, необходимо определить, что инфаркт сопровождается отеком легких. Подобное состояние важно вовремя диагностировать, для этого используются следующие методики:
- Осмотр больного. По указанным выше симптомам довольно легко можно понять, что развился отек.
- Прослушивание ЧСС.
- ЭКГ.
- После поступления в стационар проводится УЗИ сердца/легких.
- Рентгенограмма.
После первой помощи и необходимых зачастую реанимационных мероприятий берут биоматериал для исследования:
- Общий и биохимический анализы крови с определением содержания специфичных белков и ферментов.
- Общий анализ мочи.
Последствия
Инфаркт миокарда сам по себе сложное испытание для организма, а если он сопровождается отеком легких, то осложнения могут быть очень серьезными. В этом случае важнее всего не допустить шокового состояния и своевременно получить медицинскую помощь. Если этого не произойдет, развивается фибрилляция желудочков сердца и асфиксия что ведет к летальному исходу.
Кроме того, подобное состояние может вызвать такие последствия:
- Кардиогенный шок, который сопровождается падением артериального давления. При этом пульс становиться нитевидным, происходит остановка сердца.
- Острый фиброзный перикардит. При таком состоянии происходит поражение фиброзно-серозного слоя органа. Возможно прогрессирование до просачивания внетканевой жидкости в полость перикарда. Все это приводит к тампонаде органа – скоплению значительных объемов жидкости внутри перикарда.
- Нарушение/абсолютное прекращение проводимости внутрисердечных электроимпульсов.
- Аневризма (выпячивание) пораженного участка стенки левого желудочка. Такое происходит на протяжении нескольких месяцев после приступа. Количество пациентов, которые страдают от подобного последствия – 15%.
- Тромбоэмболия легочной артерии, инфаркт легкого. Происходит обструкция легочной артерии. Как результат, нарушается кровоснабжение, ткани отмирают. Если участок некроза небольшой, то он со временем заменяется рубцовой тканью.
- Ишемический инсульт.
Прогноз инфаркта, который сопровождается отеком легкого и шоком для организма неблагоприятен. Смертность составляет около 30%. Летальный исход провоцируют:
- Внешние/внутренние разрывы сердца.
- Слишком сильное повышение артериального давления.
- Неправильная и несвоевременная медпомощь.
В группе риска при инфаркте с отеком легких люди старшего возраста, так как их организм просто не имеет ресурсов для восстановления после такого шока.
Первая помощь
От того, как быстро оказана квалифицированная помощь, зависит жизнь человека. Часто такое состояние развивается вне стен медицинского учреждения, в этом случае нужно действовать четко и быстро. Конечно, первым делом вызвать скорую, после этого оказывать посильную неотложную помощь:
- Укладывать больного нельзя, нужно помочь принять полусидячую позицию. Это поможет облегчить дыхание и уменьшит давление на органы.
- Открыть окна и двери для доступа свежего воздуха. Вывести из помещения всех людей.
- Дать таблетку нитроглицерина, ее следует положить под язык. Если нужно, то через каждые 2 минуты давать еще, но не более 5 штук.
- Контролировать давление, не давать ему опускаться меньше чем на 30%.
- Чтобы защитить ткани сердца, дать разжевать (сразу не запивать!) 160 мг аспирина.
Методики лечения
Стоит заметить, что лечение инфаркта с отеком легких требуется экстренное. Оно сочетается с интенсивной терапией с единовременным использованием медикаментов, которые помогают улучшить функционирование сердца, нормализовать циркуляцию крови и восстановить нормальное дыхание.
Первая помощь со стороны врачей – это введение нитроглицерина внутривенно. Этот препарат оказывает воздействие на сосуды, расширяя их, усиливает сокращения сердца.
Видео: Катетерная абляция при аритмиях
Тромбоэмболии внутренних органов сопровождаются разнообразными, соответствующими поражаемым органам, расстройствами. Общим симптомом всех их, как известно, служит внезапное появление резких болей в определенной области. Закупорка крупных сосудов конечностей дает иногда острые признаки сосудистой непроходимости в них с исходом в гангрену.
Выделяется драматическая картина тромбоэмболии при инфаркте в области бифуркации аорты с непроходимостью той и другой подвздошных артерий и двусторонним омертвением ног. Тромбоэмболия при инфаркте в главных почечных артериях может вызвать развитие почечно-ишемической формы гипертонии. Изредка приходится наблюдать эмболии брыжеечных сосудов с некрозами кишечника, желудка, а также тромбоэмболии печеночной артерии.
Особняком стоят возникающие при инфаркте миокарда тромбоэмболии легких. В ряде случаев они являются результатом пристеночного тромбоэндокардита в правом сердце. Но имеется и другой механизм возникновения легочных некрозов у больных с поражением коронарных сосудов: на почве замедления кровообращения в малом круге и легочного застоя крови в связи со слабостью сердца.
Обычно такие застойные инфаркты легких у больных возникают при астматической форме инфаркта или в период развития сердечно-сосудистой недостаточности. Легочные тромбоэмболии сопровождаются острыми болями в груди, обычно связанными с дыханием, отделением мокроты с кровью, резкой одышкой, кашлем и соответствующими изменениями со стороны легких при физикальном и рентгенологическом исследовании- повышение температуры и лейкоцитоз вспыхивают вновь.
Отек легких, возникающий при инфарктах миокарда, симптомы, диагностика, лечение
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)
Видео: Помощь при лечении тромбофилии Профилактика инфаркта и инсульта Изохронные и бинауральные биения
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА.
Источник
