Стадия некроза при инфаркте миокарда
При поступлении больного в стационар я, как врач-кардиолог, всегда определяю, на каком этапе находится заболевание: провожу ЭКГ в динамике, оцениваю результаты анализа крови и общее состояние пациента. Это позволяет определиться с дальнейшими действиями по оказанию помощи. Давайте разберемся, какие выделяют стадии инфаркта миокарда по времени, чем они отличаются друг от друга и что происходит в каждый период с сердечной мышцей.
Инфаркт миокарда по стадиям
У большей части пациентов инфаркт миокарда развивается постепенно. Сначала у больного со стенокардией увеличивается частота и продолжительность сердечных приступов, снижается порог физической нагрузки, возникают боли в загрудинной области, которые не беспокоили уже много лет. А «Нитроглицерин» не купирует болевой синдром так быстро, как раньше.
После начала приступа и появления стойкой ишемии и некроза выделяется 4 стадии развития инфаркта, каждая имеет свои клинические симптомы и проявления на кардиограмме.
Острейшая стадия
Длительность — от 10–20 минут до нескольких часов. Нестабильная стенокардия перерастает в инфаркт:
- Резко возникшая боль уже не купируется нитратами и проходит после использования наркотических анальгетиков.
- Боль давящая, сжимающая, пекущая.
- При классическом проявлении определяется в груди слева, отдает под левую лопатку, ключицу, шею, нижнюю челюсть, половину головы.
При объективном осмотре:
- Бледные кожные покровы, холодный пот, синий носогубный треугольник.
- Аускультативно отмечается приглушение I тона в зоне верхушки.
- Частота пульса меняется. По данным статистики, нарушение ритма и проводимости, тахикардия или брадикардия, наблюдается у 90% больных.
- Давление сначала повышается, а потом падает.
- Появляется одышка, в некоторых случаях наблюдаются признаки легочной недостаточности.
- В анализе крови отмечается рост уровня тропонина и миоглобина.
На ЭКГ отмечается резкое снижение зубца R, значительный подъем ST выше изолинии и его слияние с T (монофазная кривая).
Морфология ткани изменяется. Очаг повреждения имеет отчетливые границы, миокард становится бледным, отечным. На вторые сутки область ишемии желтеет, у нее появляется демаркационная линия.
Подробнее о признаках инфаркта на ЭКГ можно прочесть здесь.
Острая
Продолжается до 10 дней. Ангинозная боль, характерная для острейшей стадии, проходит. Сохраняется пониженное давление, нарастают признаки сердечной недостаточности. Почти всегда прогрессируют нарушения ритма и проводимости. В первые двое суток на первое место выходит резорбционно-некротический синдром:
- Повышается температура, не выше 37,5 °C. Если показатель выше, то это свидетельствует о присоединении инфекции. Продолжается 5–7 дней.
- Увеличивается уровень лейкоцитов в крови, преимущественно нейтрофилов, увеличивается СОЭ.
- В крови определяются маркеры некроза сердечной мышцы (повышение миоглобина, АЛТ, АСТ, тропонина).
На кардиограмме острая стадия развившегося инфаркта миокарда проявляется четко, особенно при обширном поражении. В это время происходит формирование патологического зубца Q, T становится отрицательным, ST сохраняет позицию выше изолинии.

На гистологическом срезе хорошо виден участок повреждения с лизисом ядер и некротическим распадом клеток (стрелка вверху). Внизу указатель обозначает демаркационную область с инфильтрацией ткани лейкоцитами, образованием новых капилляров и отека. Она находится на границе области инфаркта и нормального миокарда.

Подострая
Подострая стадия инфаркта миокарда длится от 10 дней до 1–2 месяцев. Для этого периода характерными признаками являются:
- Полное прекращение боли в сердце.
- У многих больных — восстановление проводимости и ритма.
- Нормализация дыхания.
- Тоны сердца становятся громче или остаются приглушенными (в зависимости от степени повреждения).
- Температура и картина общего анализа крови приходит в норму.
- Давление нормализуется.
ЭКГ: Зубец Q переходит сразу в R, при крупноочаговом поражении R исчезает, желудочковый комплекс приобретает вид QS, ST возвращается к изоэлектрической линии, T становится отрицательным.
Если сделать срез в это время и рассмотреть микропрепарат, то на нем будет четко определяться область поражения серо-розового оттенка с красной каймой по периферии.
Рубцевание
Развивается на протяжении 2–6 месяцев от начала заболевания. В стадии рубцевания (формирования кардиосклероза) наблюдаются восстановительные процессы, миокард приспосабливается к работе в новых условиях:
- У многих пациентов развивается гипертрофия левого желудочка (компенсаторный механизм).
- Постепенно возвращается к исходным показаниям пороговая толерантность к физическим нагрузкам.
- Очень редко наблюдаются эпизоды нарушения ритма, у большей части больных ритм нормализуется.
- Возрастает вероятность появления истерий, фобий и других неврологических отклонений.
Кардиограмма показывает уменьшение патологического зубца Q, ST сохраняется на изолинии, снижается амплитуда отрицательного T или он переходит на изолинию. Это признак формирования рубца.
При гистологическом исследовании это выглядит как белое образование, немного западающее внутрь и состоящее из грануляций. Повторные инфаркты, стенокардия и гипертония приводят к развитию кардиосклероза там, где таких участков много и они не могут выполнять прежние функции. Морфогенез таких изменений хорошо виден на приложенном фото.

Ниже можно увидеть динамику изменения лабораторных показателей, в зависимости от времени развития некроза.
Клинический случай
В стационар поступил пациент с сильными загрудинными болями, которые отмечались на протяжении трех дней. Прием анальгетиков и «Нитроглицерина» не приносил облегчения. Ранее был поставлен диагноз стенокардии напряжения ФК II. За неделю до приступа испытал сильный стресс, состояние ухудшалось. На кардиограмме определился крупноочаговый инфаркт с локализацией в передней стенке, острая стадия. В крови — повышение миоглобина и тропонина.
Через месяц стационара пациент был выписан для лечения в амбулаторных условиях. ЭКГ показало рубцевание в области поражения, показатели крови пришли в норму.
Совет специалиста
При появлении первых признаков инфаркта меры следует принимать незамедлительно. Я советую сразу звонить в скорую помощь, и пока врач едет, обеспечить больному полный покой, усадить или уложить в такое положение, которое максимально облегчит состояние. Дать «Корвалол», «Нитроглицерин», «Аспирин», проветрить помещение.
Самым опасным является острейший период, который обычно проявляется очень сильной болью, одышкой, нарушениями ритма. От быстроты и правильности действий находящегося рядом человека зависит жизнь пациента. Лучше всего при вызове врача описать симптомы, чтобы могла приехать специализированная бригада, которая снимет ЭКГ, даст кислород и введет препараты для ограничения зоны некроза.
Источник
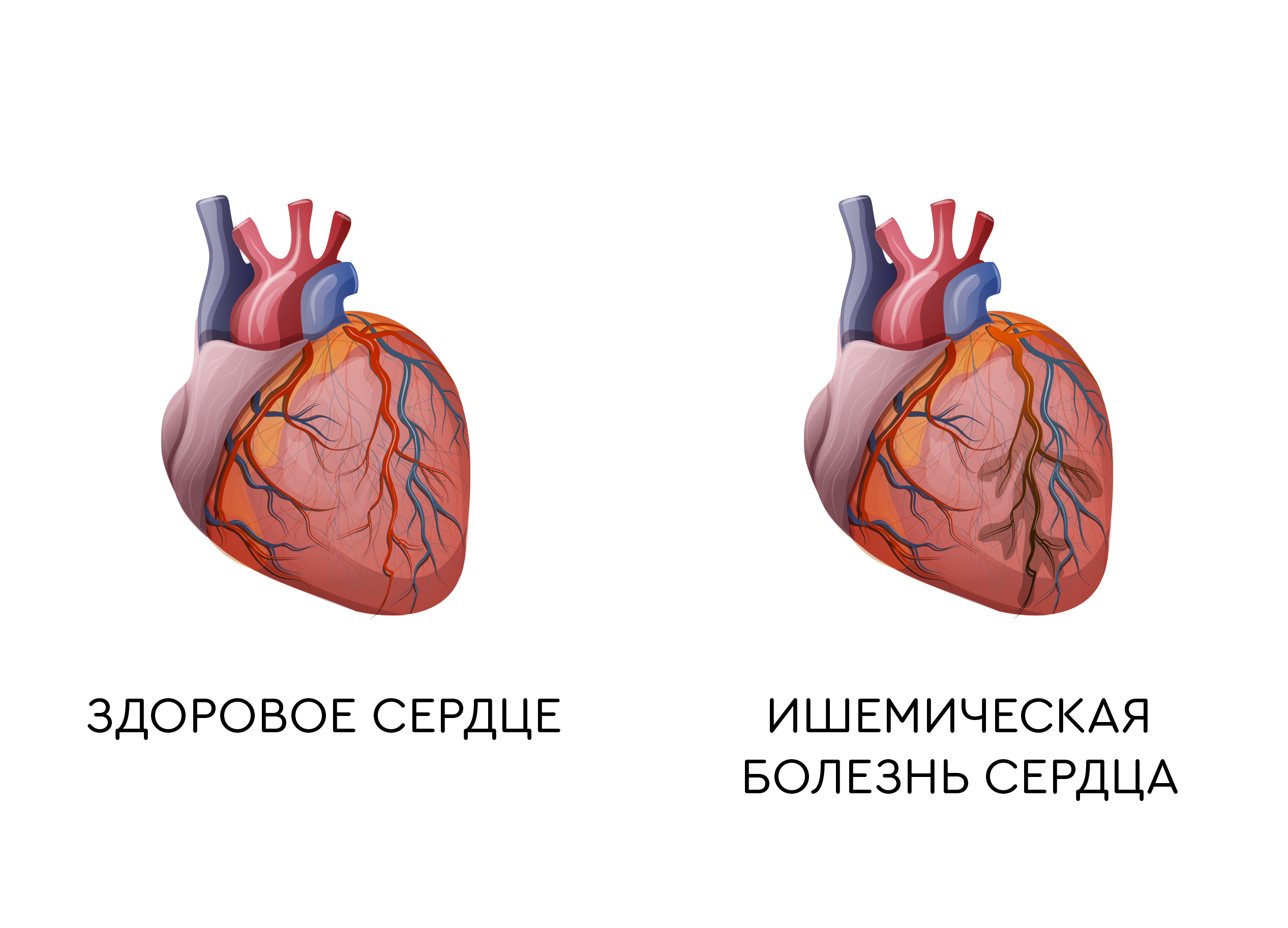
Определение
Сердце человека – орган, который работает непрерывно от первого вздоха до последнего, без выходных и отпусков. Мышца сердца, миокард, обеспечивает насосную функцию, сокращается каждую секунду и нуждается в активном кровообращении. Венечные (или коронарные) артерии обеспечивают питанием и кислородом самую трудолюбивую мышцу нашего тела.
Если в одной или нескольких коронарных артериях возникает затруднение тока крови из-за атеросклеротических наложений, сужения сосуда – снижается кровоснабжение миокарда, возникает боль. Такая боль называется ишемической и болезнь – ишемической болезнью сердца.
Ишемия, в переводе с греческого – местное малокровие, обескровливание, что объясняет основную природу заболевания.
Инфаркт миокарда (ИМ) – сердечно-сосудистая катастрофа, сердечный приступ: это гибель участка миокарда из-за затянувшегося эпизода ишемии.
Причины инфаркта
В подавляющем числе случаев причиной инфаркта является атеросклероз – образование атеросклеротической бляшки на стенке сосуда, сужающей ее просвет.
Этот процесс хронический и бляшка «растет» постепенно. Как правило, такая постепенность дает организму возможность подготовиться – развиваются коллатеральные, обходные, пути кровотока и даже тотальное перекрытие магистральной артерии не ведет к полному обескровливанию и развитию инфаркта.
Но, если по какой-то причине, бляшка стала нестабильной, нарушилась целостность ее «покрышки» – запускается неудержимый каскад тромбоза. И тогда даже небольшая по размеру бляшка может стать причиной инфаркта миокарда. Клетки крови макрофаги, тромбоциты стремятся закрыть дефект, активируется свертывающая система крови, образуется фибриновый сгусток и тромб, полностью перекрывающий просвет артерии. Сердечная мышца очень чувствительна к гипоксии. Через 30 минут начинается гибель клеток, а через 90-100 минут участок миокарда, лишенный кровотока, необратимо погибает полностью.
Иногда кровоток восстанавливается самостоятельно – собственная противосвертывающая система справляется с тромбом и инфаркт не случается. От 4-х до 27% сердечных приступов заканчиваются подобным образом.
Тромбоз является причиной инфаркта в 9 из 10 случаев. Другие причины – эмболия (перекрытие просвета коронарной артерии не тромбом, а фрагментом той же кальцинированной бляшки или измененного сердечного клапана), спазм, кровоизлияние в бляшку, отслойка внутренней стенки артерии. Они встречаются гораздо реже.
Факторы риска
Факторами риска атеросклероза и инфаркта миокарда являются:
Дислипидемия: повышение уровня общего холестерина и липопротеидов низкой плотности крови – основа формирования атеросклеротической бляшки
Табакокурение: повреждение эндотелия сосудов, хроническая гипоксия из-за воздействия угарного газа, прямое сосудосуживающее действие никотина – не полный перечень влияния курения на сосуды и сердце
Сахарный диабет: нарушена микроциркуляция, поддерживается состояние хронического воспаления
Артериальная гипертония: повышает нагрузку на сердечную мышцу.
Абдоминальное ожирение: способствует нарушениям обмена липидов и глюкозы, повышению АД, увеличению потребности в кровоснабжении.
Низкая физическая активность: снижение тренированности, уменьшение массы мускулатуры, возможностей адаптации организма к изменениям.
Нездоровое питание, злоупотребление алкоголем
Психоэмоциональные причины: стресс, депрессия.
Симптомы, клиника
Типичным симптомом ишемического поражения миокарда является боль в груди. Чаще она сжимающего, давящего характера, локализуется за грудиной. Характерна иррадиация (распространение) в левую руку, плечо, под лопатку. Боль длительная, может быть волнообразной.
Характерны также холодный «липкий» пот, бледность кожи, одышка.
Тревожность, чувство страха, беспокойство, резкая усталость – часто сопровождают инфаркт.
Такая классическая картина сопровождает инфаркт далеко не всегда.
Описаны нетипичные варианты клиники ИМ. Часто они встречаются среди женщин, пожилых людей, при повторных инфарктах, сахарном диабете.
Астматический – ведущий симптом одышка, вплоть до удушья. Обычно при обширном поражении сердца и развитии недостаточности левого желудочка у пожилых пациентов и при повторном инфаркте;
Аритмический – болевой синдром выражен незначительно, беспокоят сердцебиение, «провалы» в биении сердца, слабость;
Абдоминальный – боль в животе, тошнота и рвота, часто при нижней локализации инфаркта миокарда;
Церебральный – с преобладанием признаков поражения мозга, головокружения. Снижение сократительной способности, замедление ритма могут привести к снижению мозгового кровообращения, особенно у пациентов с исходными нарушениями церебрального кровотока;
Бессимптомный или малосимптомный – нет типичных признаков, боль не интенсивная или совсем отсутствует. Заболевание диагностируется postfaсtum по изменениям ЭКГ. Такой вариант течения заболевания характерен для пациентов сахарным диабетом, пожилых и женщин;
С нетипичной локализацией боли – в правой руке, нижних конечностях, спине.
Диагностика
Диагноз ИМ устанавливается на основании совокупности клинической картины (симптомы) и данных ЭКГ (запись электрической активности сердечной мышцы). Для принятия решения о неотложности лечения часто этого достаточно.
В дальнейшем, для подтверждения диагноза, определения прогноза необходимы лабораторные тесты и более сложные инструментальные исследования.
Изменения ЭКГ при инфаркте миокарда зависят от локализации очага поражения, его объема и глубины. Эти изменения динамичны, проходят определенные стадии.
В типичном случае в острейшем периоде ИМ регистрируется подъем сегмента ST (как минимум, в 2-х смежных отведениях), затем формируется зубец Q(или QS) и характерная динамика з. Т в подострой стадии.
Трудно оценить инфарктную динамику ЭКГ при наличии кардиостимулятора, нарушений проводимости по типу полной блокады ножек пучка Гиса, синдрома Вольфа-Перкинсона-Уайта и здесь необходимы лабораторные тесты повреждения миокарда.
К ним относятся определение сердечных тропонинов (T и I, высокочувствительный), креатинфосфокиназы. Первые маркеры (тропонины) появляются уже через 2-3 часа от начала гибели кардиомиоцитов и позволяют поставить точный диагноз и начать лечение, спасающее жизнь. Экспресс-анализ на тропонин возможно выполнить уже бригадой скорой помощи.
Как и ЭКГ, уровень лабораторных показателей меняется в динамике, достигая максимальных значений к концу вторых суток и приходя к норме через 10-14 дней. Кроме тропонинов и КФК в общем анализе крови может быть умеренный лейкоцитоз (максимально до 15х109/л) в течение первой недели заболевания, а затем ускорение СОЭ, сохраняющееся до нескольких недель. Эти изменения часто сопровождают умеренную лихорадку (до 380С) из-за системного воспаления в ответ на попадание в кровоток продуктов некроза миокарда.
Классификация, стадии инфаркта миокарда
Временные фазы-периоды:
1. Острейший – первые 2 часа после начала болевого синдрома;
2. Острый – до 10 дней от начала заболевания;
3. Подострый – от 2-х недель до 1,5 месяцев;
4. Стадия рубцевания – от 1,5 до 6 месяцев;
5. Стадия исходов, постинфарктный кардиосклероз – через 6 месяцев от момента инфаркта;
В зависимости от размера очага некроза: крупноочаговый, мелкоочаговый.
В зависимости от глубины распространения некроза: субэпикардиальный, субэндокардиальный,интрамуральный, трансмуральный
Наличие осложнений: осложненный, неосложненный.
В зависимости от локализации очага: передней, боковой, задней, нижней стенки левого желудочка, межжелудочковой перегородки, верхушки сердца, правого желудочка, предсердий или комбинированные варианты.
По наличию в прошлом ИМ: первый, повторный (после 28 суток от предыдущего инфаркта), рецидив (в течение 28 суток от инфаркта).
Первая помощь, лечение
Ухудшение самочувствия при инфаркте миокарда, как правило, внезапное и выраженное, сопровождается тревогой, страхом, беспокойством.
Первое, что нужно сделать – прекратить выполняемую нагрузку, по возможности сесть или прилечь. Обеспечить доступ свежего воздуха – открыть окно, расстегнуть верхние пуговицы рубашки, ослабить ремень, галстук.
Если у человека ранее были проблемы с сердцем, он может иметь при себе соответствующее лекарство – нитроглицерин. При появлении боли нужно принять до 3-х таблеток нитроглицерина с интервалом 5 минут (если в ответ на первую таблетку избыточно не снизилось АД, не появилось сильное головокружение).
Также рекомендовано принять ½ таблетки аспирина (250мг). Неэффективность нитроглицерина и прекращения нагрузки характерна для ИМ, в отличие от стенокардии напряжения. Поэтому очень важно как можно скорее вызвать скорую медицинскую помощь и четко объяснить диспетчеру 03, что ситуация неотложная и вероятен инфаркт миокарда.
От своевременности оказания помощи напрямую зависит не только объем поражения сердца, риск развития осложнений, но и возможность пережить инфаркт миокарда. Если в течение 60 минут пациент будет доставлен в стационар для проведения лечения, его шансы выжить и не стать инвалидом значительно возрастают.
Смертность от инфаркта миокарда достигает 20% и 80-90%смертей происходит из-за позднего начала лечения.
Врачи бригады скорой помощи регистрируют ЭКГ, которая в большинстве случаев определяет диагноз и дальнейшую тактику. Если есть данные за инфаркт миокарда – лечение начинается незамедлительно.
При сохраняющемся болевом синдроме проводится обезболивание, чаще используется морфин.
По показаниям вводятся антиаритмические, седативные средства.
Следующий важный вопрос – восстановление кровотока в коронарной артерии, реперфузионная терапия. Она позволяет либо предотвратить гибель кардиомиоцитов, либо уменьшить объем поражения, возобновив кровообращение.
Такой восстановление проводится либо внутривенным введением медикаментов тромболитического действия (непосредственное «растворение» тромба внутри артерии) или механическим расширением сосуда – чрезкожное вмешательство (ЧКВ) или ангиопластика с возможным последующим стентированием (установкой стента-пружины для сохранения проходимости пораженной артерии).
Преимущества ангиопластики перед тромболизисом доказаны, если она проведена в течение не более 2-х часов от начала болевого приступа. Это вмешательство несет значительно меньший риск кровотечений, в том числе геморрагического инсульта.
Поэтому так важна оперативность доставки пациента с инфарктом в больницу.
Но, введение препаратов тромболитического действия может быть начато уже в машине скорой помощи, если шансов доставить пациента в специализированное отделение в течение 60 минут от начала приступа нет. Проведение тромболизиса в течение часа от начала заболевания позволяет «остановить» развитие каждого третьего инфаркта. Чем больше времени проходит от начала заболевания, тем меньше эффективность такой терапии и через 12 часов она практически равна нулю.
После проведенной тромболитической терапии в течение суток проводится плановое ЧКВ: рентгенконтрастное исследование коронарных артерий – коронарография. Это важно для контроля состояния коронарного русла и, при необходимости, проведения ангиопластики и стентирования.
Надо понимать, что есть очень четкий алгоритм действия врачей по оказанию помощи при остром коронарном синдроме (состояние, когда еще непонятно во что выльется сердечный приступ – стенокардию или инфаркт). Он разработан на основе многих исследований, наблюдений и помогает спасать пациентов.
Осложнения инфаркта миокарда
Они разделяются на ранние и поздние.
К ранним осложнениям относятся:
1. Острая левожелудочковая недостаточность – резкое снижение сократительной способности миокарда, проявляется одышкой, кашлем, учащением пульса. Может сопровождать острую аневризму сердца – выбухание участка желудочка по месту обширной инфарктной зоны;
2. Нарушения ритма и проводимости сердца – различные нарушения регистрируются у 90% пациентов. Некоторые из таких нарушений – смертельно опасны (как фибрилляция предсердий, полная атриовентрикулярная блокада), лечение их возможно только в условиях отделения интенсивной терапии – дефибрилляция или установка кардиостимулятора;
3. Кардиогенный шок – невозможность адекватного кровоснабжения, резкое снижение АД при поражении большого участка миокарда;
4. Ранняя постинфарктная стенокардия – возникает в первые 24 часа острого инфаркта, может быть проявлением незавершившегося некроза сердечной мышцы;
5. Перикардит – воспаление сердечной сумки в первые 1-3 суток, осложняет течение заболевания, увеличивает риск неблагоприятного исхода;
6. «Несердечные» осложнения: желудочно-кишечные кровотечения, острый психоз или депрессия, тромбоэмболические осложнений в другие сосуды.
Поздние осложнения:
1. Синдром Дресслера – через 2-6 недель появляются полисерозиты – воспаление плевры, перикарда, суставов. Имеют аутоиммунный характер;
2. Тромбоэндокардит – возникновение и воспаление пристеночного тромба в полости сердца, на клапанах, опасен эмболическими осложнениями;
3. Формирование хронической аневризмы сердца – в области обширного рубца, способствует прогрессированию сердечной недостаточности, образованию внутрисердечного тромба;
4. Хроническая сердечная недостаточность – недостаточная насосная функция сердца ведет к снижению физической работоспособности, появлению одышки, отеков;
Как жить после инфаркта
Целями восстановления являются физическая, психологическая адаптация, восстановление работоспособности, предупреждение развития осложнений и повторного инфаркта.
Физическая реабилитация начинается с палаты интенсивной терапии. До 28 дней – в кардиологическом отделении или реабилитационном центре, санатории. Постепенное увеличение физической активности позволяет снизить риск осложнений, вернуться к обычной жизни.
Часто необходимо участие психолога, чтобы помочь пациенту продолжить жить с новой болезнью.
Медикаментозная терапия – также является частью реабилитационного плана. Она включает в себя различные группы препаратов, которые назначаются индивидуально. Чаще всего назначаются препараты для урежения частоты пульса, снижение уровня холестерина, нормализации артериального давления и предотвращения повышенной свертываемости крови.
Важно выполнять рекомендации врача по приему препаратов и соблюдению режима физической активности.
Огромную роль играют изменения в образе жизни, касающиеся не только физических упражнений. Коррекция массы тела при ее избытке (или недостатке!), изменения в составе рациона питания (по типу антиатерогенного), отказ от курения (если человек еще этого не сделал) – без этой работы пациент имеет мало шансов «жить долго и счастливо».
Источник


