Средства при острой сердечной недостаточности и инсульте
Острая сердечная недостаточность
Острая сердечная недостаточность в большинстве случаев возникает при ослаблении деятельности сердечной мышцы (миокарда), реже — при нарушениях сердечного ритма.
Причинами возникновения острой сердечной недостаточности могут быть ревматические поражения сердечной мышцы, пороки сердца (врожденные или приобретенные), инфаркт миокарда, нарушения ритма сердечной деятельности при вливаниях большого количества жидкости. Сердечная недостаточность может наступить и у здорового человека при физическом перенапряжении, при нарушениях обмена веществ и авитаминозах.
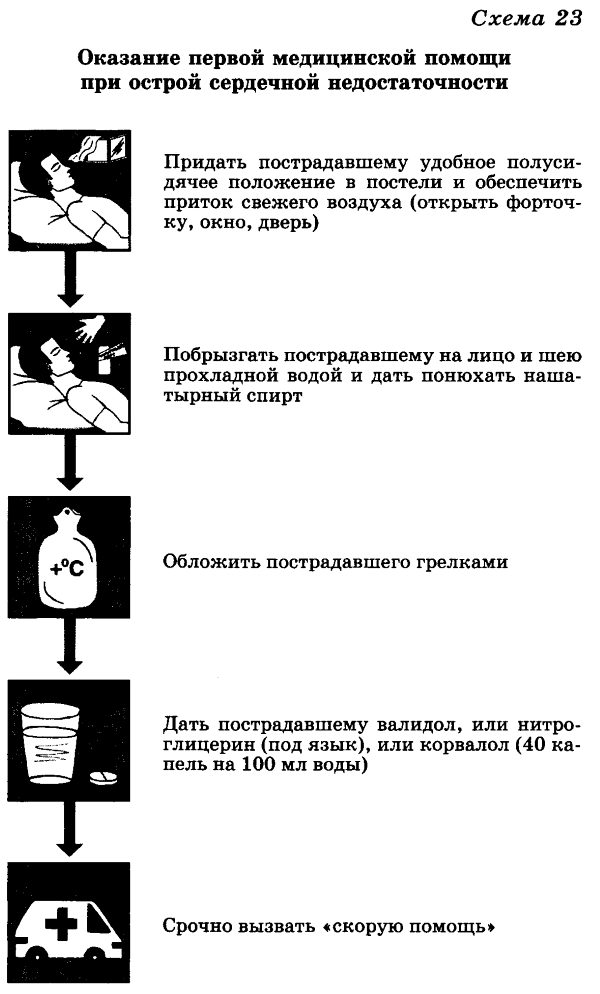
Острая сердечная недостаточность обычно развивается в течение 5—10 мин. Все патологические явления нарастают быстро, и если больному не оказана срочная помощь, это может закончиться летальным исходом. Острая сердечная недостаточность обычно развивается неожиданно, чаще среди ночи. Больной внезапно просыпается от кошмарного сновидения, чувства удушья и нехватки воздуха. Когда больной садится, ему становится легче дышать. Иногда это не помогает, и тогда нарастает одышка, появляется кашель с выделением вязкой мокроты с примесью крови, дыхание становится клокочущим. Если больному в этот момент не оказать срочную медицинскую помощь (схема 23), он может погибнуть.

Инсульт
Инсульт происходит при резком сокращении притока крови к одному из участков мозга. Без должного кровоснабжения мозг не получает достаточно кислорода, мозговые клетки быстро повреждаются и гибнут.
Хотя по большей части инсульты бывают у пожилых людей, они могут случиться в любом возрасте. Чаще наблюдаются у мужчин, чем у женщин.
Причинами возникновения инсульта могут быть блокирование кровеносного сосуда сгустком крови или мозговое кровотечение.
Сгусток крови, вызывающий инсульт, обычно возникает при атеросклерозе артерии, снабжающей мозг, и перекрывает кровоток, прерывая приток крови к мозговым тканям, снабжаемым этим сосудом.
Риск образования сгустков увеличивается с возрастом, поскольку такие болезни, как атеросклероз, диабет, гипертония, чаще встречаются у пожилых людей. Неправильное питание, курение также повышают предрасположенность к инсульту.
Хронически повышенное кровяное давление или раздутая часть артерии (аневризма) могут вызвать внезапный разрыв мозговой артерии. В результате часть мозга перестает получать кислород, необходимый ей для жизни. Более того, кровь скапливается глубоко в мозгу. Это еще сильнее сжимает мозговую ткань и причиняет еще больший ущерб клеткам мозга. Инсульт от мозгового кровотечения может случиться неожиданно в любом возрасте.
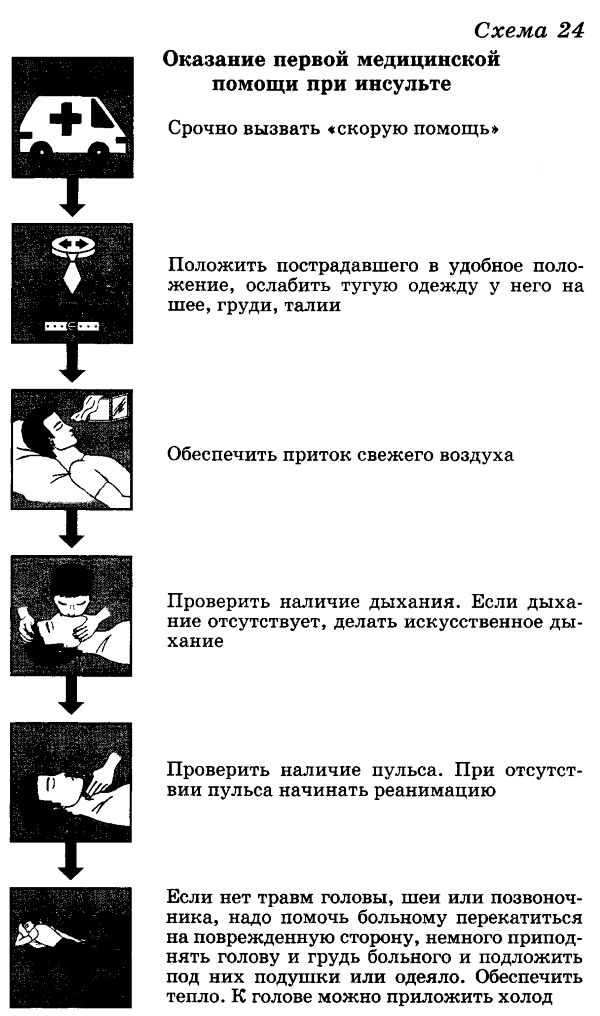
Симптомы инсульта: сильная головная боль, тошнота, головокружение, потеря чувствительности одной стороны тела, опущение уголка рта с одной стороны, спутанность речи, затуманенность зрения, асимметрия зрачков, потеря сознания.
При инсульте не давайте пострадавшему есть или пить: он может оказаться неспособным глотать.
Вопросы и задания
1. В каких случаях возникает острая сердечная недостаточность?
2. Назовите причины инсульта.
3. Какие осложнения в организме вызывает инсульт и какие от него могут быть последствия?
4. Назовите симптомы инсульта.
5. В какой последовательности надо оказывать первую медицинскую помощь при острой сердечной недостаточности и инсульте?
Задание 39
Для оказания первой медицинской помощи при острой сердечной недостаточности нужно:
а) обложить пострадавшего грелками;
б) дать пострадавшему валидол, нитроглицерин или корвалол;
в) вызвать «скорую помощь»;
г) побрызгать на лицо и шею пострадавшего прохладной водой и дать ему понюхать ватку, смоченную нашатырным спиртом;
д) придать пострадавшему удобное полусидячее положение в постели и обеспечить приток свежего воздуха.
Разместите указанные действия в необходимой логической последовательности.
Задание 40
У одного из ваших знакомых появились сильная головная боль, тошнота, головокружение, одна сторона тела стала менее чувствительной, наблюдается асимметрия зрачков. Определите:
а) что произошло с вашим знакомым;
б) как правильно оказать ему первую медицинскую помощь.

Источник
Первая помощь при сердечной недостаточности и инсульте

Первая помощь при сердечной недостаточности и инсульте
Сердечная недостаточность
Сердечная недостаточность – это патологическое состояние, характеризующееся недостаточностью кровообращения вследствие снижения насосной функции сердца.
Основными причинами сердечной недостаточности могут быть заболевания сердца: ревматические пороки, инфаркты, миокардиты (воспаление миокарда при различных заболеваниях в результате повреждения миокарда инфекционными агентами), а также длительная перегрузка сердечной мышцы, приводящая к её переутомлению.
Типы сердечной недостаточности
По скорости проявления выделяют 2 типа сердечной недостаточности:
1. Острая сердечная недостаточность, возникающую почти внезапно или в течение нескольких часов. Чаще всего проявляется у больных с острым инфарктом миокарда (заболевание сердца, вызванное недостаточностью его кровоснабжения), после физической перегрузки у лиц с некоторыми пороками сердца, при гипертонической болезни, при миокардите.
2. Хроническая развивающаяся в течение недель, месяцев, лет. Сердечная недостаточность на ранних стадиях развития характеризуется быстрой утомляемостью, мышечной слабостью, чувством нехватки воздуха, зябкостью.
Оказание первой помощи
Необходимые действия при оказании первой помощи человеку при сердечной недостаточности:
- Вызвать скорую медицинскую помощь.
- Придать больному сидячее положение, лучше в кресле с подлокотниками, на которые он может опираться и задействовать межреберные мышцы в акт дыхания.
- Побрызгать пострадавшему на лицо и шею прохладной водой и дать понюхать нашатырный спирт.
- Дать пострадавшему валидол, или нитроглицерин (под язык), или корвалол (40 капель на 100 мл воды).
- Обеспечить физический и психоэмоциональный покой и свежий воздух.
- Ноги опустить в большую емкость (таз, бак, ведро и др.) с горячей водой, обложить пострадавшего грелками..
- В крайне тяжелых случаях на ноги в области паха накладываются жгуты, передавливающие поверхностные вены, но не глубокие артерии, что уменьшает приток крови к сердцу и тем самым облегчает его работу.
Инсульт
Инсульт – это острое нарушение кровообращения в головном мозге, вызывающее гибель мозговой ткани.
Основными причинами инсульта могут быть гипертоническая болезнь(заболевание, характеризующееся повышением артериального давления крови), атеросклероз(заболевание, характеризующееся снижением растяжимости (эластичности) крупных и средних артерий и сужением просвета между ними, как следствие – ухудшение работы сердечно-сосудистой системы.), заболевание крови.
Виды инсульта
1. Геморрагический -кровоизлияние в мозг, под оболочки и в желудочки мозга. Возникает в результате разрыва патологически изменённого кровеносного сосуда головного мозга. Развивается обычно внезапно, часто днём после психического или физического перенапряжения.
Отмечается внезапная потеря сознания, вплоть до комы. Наблюдается приток крови к лицу (гиперемия лица), пот на лбу, усиленная пульсация сосудов на шее, хриплое, громкое, клокочущее дыхание; повышается артериальное давление, пульс резкий, иногда бывает рвота.
Глазные яблоки часто отклонены в сторону.
Виды инсульта
2. Ишемический – тромбоз мозговых сосудов, нетромбатическое размягчение мозгового вещества при патологии сонных и позвоночных артерий, иначе говоря инфаркт мозга.
Возникает чаще при атеросклерозе сосудов головного мозга, понижении артериального давления, повышении свёртывающих свойств крови, в результате закупорки мозгового сосуда тромбом. Ишемическому инсульту нередко предшествуют нарушения мозгового кровообращения.
Появляются головная боль, головокружение, онемение конечностей, обмороки, иногда боли в области сердца.
Оказание первой помощи
Необходимые действия при оказании первой помощи человеку при инсульте:
- срочно вызвать «скорую помощь»;
- положить пострадавшего в удобное положение, ослабить тугую одежду у него на шее, груди, талии;
- обеспечить приток свежего воздуха;
- проверить наличие дыхания. Если дыхание отсутствует, делать искусственное дыхание;
- проверить наличие пульса. При отсутствии пульса начинать реанимацию.
- Обеспечить тепло. К голове можно приложить холод.
- Голову повернуть набок, чтобы не западал язык.
- Эвакуация больного допускается только в положении лёжа и только с медработником.
Спасибо за внимание!
Источник: https://videouroki.net/razrabotki/piervaia-pomoshch-pri-sierdiechnoi-niedostatochnosti-i-insul-tie.html
Лечение острой сердечной недостаточности: принципы терапии и применяемые препараты

Острая сердечная недостаточность – это целый комплекс симптомов, характерных для нарушения основной функции сердца – поддерживание нормального кровотока в организме.
Речь идет об общем расстройстве сердечного ритма, вызываемом ухудшением насосной функции, работы миокарда, передачи синусоидального сигнала (он отвечает за момент и период сокращения каждого отделения сердечной мышцы) и другими причинами.
При всем этом, данное расстройство несет в себе угрозу для жизни человека. Какие принципы лечения острой сердечной недостаточности применяются в современной медицине? Можно ли полностью избавиться от сердечной недостаточности?
Общие данные по терапии
Терапию, которую применяют при острой сердечной недостаточности, можно разделить на две категории: диагностика и, непосредственно — лечение. И именно диагностирование занимает большую часть времени. Сердечная недостаточность – это не заболевание, а уже заключение по состоянию пациента, обозначающее, что его сердце функционирует со множественными сбоями.
И главная задача врачей – установить, что не так с сердечной мышцей. Из-за чего она работает не правильно или не поддерживает нормальный кровоток в организме? На основании полученных данных назначается терапия и прием лекарственных препаратов.
А что включает в себя диагностика? Больному следует пройти через:
- первичный осмотр у врача;
- анализ анамнеза жизни;
- ЭКГ (электрокардиография);
- общие анализы крови, мочи, кала;
- биохимический анализ крови;
- анализ по биомаркерам;
- МСКТ (компьютерная мультиспиральная томография);
- МРТ сердечной мышцы.
И выше указан только базовый набор анализов, через которые необходимо пройти больному. По требованию кардиолога – назначаются дополнительные, направленные на выявление концентрации BNP-пептидов, холестерина, белков, сахара и так далее.
По сути, врачи ищут любые возможные факторы негативного воздействия на сердечную мышцу, что и вызывает острую недостаточность.
На основании проведенной диагностики устанавливают следующие факторы развития ОСН:
- кардиогенный шок – развивается на фоне снижения систолического артериального давления до критической отметки в 90 мм. рт. столба. Из-за этого нарушается перфузия мягких тканей и органов, так называемый «сердечный выброс»;
- отечность легких – недостаточность развивается на фоне дыхательной пертурбации. При диагностике выявляется слишком малая концентрация кислорода в крови, что и провоцируют одышку;
- гипертонический криз – слишком высокое артериальное давление, из-за чего сердечная мышца находится в постоянном напряжении. Может спровоцировать инфаркт миокарда или осложнение в виде инсульта;
- острая декомпенсация – означает, что ОСН не отвечает вышеуказанным нарушениям в работе сердечно-сосудистой системы. Чаще всего оказывается, что «виновником» является невралгия и неверная передача сигналов в сторону сердца.
Довольно часто острая сердечная недостаточность комбинируется несколькими симптомами и факторами её появления. Точно это установить помогает МРТ и ЭКГ с анализом полученного графика.
Применяемые лекарственные препараты
Набор лекарственных препаратов, назначаемых больному при определении ОСН – сугубо индивидуальный. Зависит исключительно от найденных нарушений в работе сердечно-сосудистой системы, а также вероятности развития дополнительных осложнений. Стандартный список при терапии включает в себя:
- Прессорные амины (Норадреналин, Допамин, Добутамин). С их помощью регулируется функциональность миокарда (происходит его постепенная стимуляция). Подбор дозировки выполняется персонально (инвазивно), начиная с минимальной. Оптимальная определяется в течение 1-2 недели.
- Ингибиторы фосфодиэстеразы (3 фазы действия). Рекомендуемые препараты данной группы – Милринон, Амринон. Усиливают тонус легочных сосудов, тем самым устраняя признаки отдышки и легочной недостаточности.Дозировка также определяется индивидуально для каждого пациента для увеличения гермодинамики артерий до уровня 17-19 миллиметров ртутного столба или выше.
- Левосимендан. Это единственный доступный в отечественной фармакологии лекарственный препарат, с помощью которого регулируется работа микрофибрил (их сократительная функция) от концентрации кальция. При ОСН такая реакция кардинально ухудшается, что и вызывает сбой в работе сердечно-сосудистой системы. Как правило, назначают данный препарат только на ранних стадиях ОСН ровным счетом до того момента, пока не будет получен эффект от основной терапии.
- Дигоксин. Редко применяется на практике ввиду множества побочных эффектов. Используется для снижения частоты сокращений желудочков сердечной мышцы при аритмии.
- Нитроглицерин. Вызывает расслабление гладких стенок сосудов, тем самым снижая реакцию организма на повышенное давление (в момент выброса крови). Применяется непосредственно при необходимости. Действие после приема препарата начинается уже через несколько минут, эффект сохраняется до 0,5 часов.
- Нитропруссид натрия. Как и нитроглицерин, используется для оперативного устранения болезненной симптоматики ОСН. Принимают по 0,1-3 мг на килограмм живой массы. Не рекомендуется применять свыше 4 раз в неделю.
- Фуросемид. Дает венодилятирующий эффект и ускоряет отток мочи, убирая оттеки в нижних и верхних конечностях. Применяют по необходимости с дозировкой в 0,1-1 миллиграмм на килограмм живой массы (дозировку следует обязательно уточнять у лечащего врача).
- Морфин. Анальгетик с выраженным наркотическим действием. Используют в крайних случаях для увеличения вагусного тонуса и кратковременной оптимизации работы сердечной мышцы. Обладает множественными побочными действиями и выраженным эффектом привыкания. Применяют только при выдаче разрешения лечащим врачом (в стационарных условиях).
Довольно часто врачи назначают и те группы препаратов, которые к вышеуказанным не относятся.
По сути – это симптоматическое лечение, которое никоим образом не устраняет острую сердечную недостаточность, но позволяет больному проще перенести течение расстройства в работе сердечной мышцы.
Тактика излечения отдельных проявлений ОСН
При отечности легких главная задача – это нормализация давления в сосудах, тем самым ускоряя проходимость крови и насыщение крови кислородом. По большей части для этого применяют ингибиторы фосфодиэстеразы, а в дополнение к этому больному рекомендуют проводить так называемые кардио-тренировки (под контролем лечащего врача).
задача врачей – это быстро снизить давление и предотвратить гипоксию. Последнее достигается приемом мочегонных препаратов. В критических ситуациях используют морфин – он практически мгновенно снижает давление за счет увеличения вагусного тонуса и проходимости капилляров.
При кардиологическом шоке и гипертонии, на фоне которой и развивается сердечная недостаточность, первоочередная задача – это нормализация артериального давления и регуляция насосной функции сердечной мышцы.
Последнее выполняется за счет приема ингибиторов синтеза калия и оксида азота, а регулировка давления выполняется диуретиками или тем же нитроглицерином (прием только при необходимости).
При нарушении проводимости сердечной мышцы или частичного отсутствия синусоидального импульса (сигнала) стимулируется реакция миокарда. Для этого применяют прессорные амины, а также назначается специализированная диета, оптимизация веса.
Вот поэтому больным с подозрением на ОСН категорически запрещено жаренное, жирное, перченое, соленое, продукты содержащие холестерин и так далее. А вот для быстрого устранения тахикардии применяют Дигоксин в терапевтической дозировке (она в 1,5 раза превышает рекомендуемую). Но данный препарат следует принимать с особой осторожностью!
И на фоне любых расстройств в работе сердечно-сосудистой системы врачи будут регулировать концентрацию магния, кальция, оксида нитратов в крови. Для этого назначают классические антиаритмики и консультацию у диетолога.
Стоит учесть, что острая сердечная недостаточность не является излечимой в большинстве случаев. По сути, её можно лишь перевести в состояние ремиссии. Все остальное время придется поддерживать общую терапию и принимать назначенные лекарственные препараты.
В противном случае, больному следует готовиться к ухудшению состояния здоровья и увеличению вероятности инфаркта, инсульта. Сердечная мышца, в отличии от остальных мягких тканей, восстанавливается крайне медленными темпами, особенно у людей пенсионного возраста (а именно у них ОСН чаще всего и возникает).
Смотрите видео о новой методике лечения сердечной недостаточности:
Источник: https://oserdce.com/serdce/serdechnaya-nedostatochnost/ostraya/principy-lecheniya.html
Острая сердечная недостаточность

Утвержден протоколом заседания
Экспертной комиссии по вопросам развития здравоохранения МЗ РК
№13 от 28.06.2013
Острая сердечная недостаточность (ОСН) – ОСН – клинический синдром, характеризующийся быстрым возникновением симптомов, определяющих нарушение систолической и/ или диастолической функции сердца (сниженный СВ, недостаточная перфузия тканей, повышенное давление в капиллярах легких, застой в тканях).
Выделяют впервые возникшую ОСН (de novo) у больных без известного нарушения функции сердца в анамнезе, а также острую декомпенсацию ХСН.
При быстром развитии ОСН в отличие от постепенно нарастающей симптоматики и острой декомпенсации ХСН обычно отсутствуют признаки задержки жидкости в организме (Рекомендаций Европейского кардиологического общества по диагностике и лечению острой и хронической сердечной недостаточности, 2012).
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Протокол диагностики и лечения острой сердечной недостаточности
Код протокола:
Коды по МКБ-10:
I50 – Сердечная недостаточность
I50.0 – Застойная сердечная недостаточность
I50.1 – Левожелудочковая недостаточность
I50.9 – Сердечная недостаточность неуточненная
R57.0 – Кардиогенный шок
I21.0 – Острый трансмуральный инфаркт передней стенки миокарда
I21.00 – Острый трансмуральный инфаркт передней стенки миокарда с гипертензией
I21.1 – Острый трансмуральный инфаркт нижней стенки миокарда
I21.10 – Острый трансмуральный инфаркт нижней стенки миокарда с гипертензией
I21.2 – Острый трансмуральный инфаркт миокарда других уточненных локализаций
I21.20 – Острый трансмуральный инфаркт миокарда других уточненных локализаций с гипертензией
I21.3 – Острый трансмуральный инфаркт миокарда неуточненной локализации
I21.30 – Острый трансмуральный инфаркт миокарда неуточненной локализации с гипертензией
I21.4 – Острый субэндокардиальный инфаркт миокарда
I21.40 – Острый субэндокардиальный инфаркт миокарда с гипертензией
I21.9 – Острый инфаркт миокарда неуточненный
I21.90 – Острый инфаркт миокарда неуточненный с гипертензией
I22.0 – Повторный инфаркт передней стенки миокарда
I22.00 – Повторный инфаркт передней стенки миокарда с гипертензией
I22.1 – Повторный инфаркт нижней стенки миокарда
I22.10 – Повторный инфаркт нижней стенки миокарда с гипертензией
I22.8 – Повторный инфаркт миокарда другой уточненной локализации
I22.80 – Повторный инфаркт миокарда другой уточненной локализации с гипертензией
I22.9 – Повторный инфаркт миокарда неуточненной локализации
I22.90 – Повторный инфаркт миокарда неуточненной локализации с гипертензией
I23.0 – Гемоперикард как ближайшее осложнение острого инфаркта миокарда
I23.00 – Гемоперикард как ближайшее осложнение острого инфаркта миокарда с гипертензией
I23.1 – Дефект межпредсердной перегородки как текущее осложнение острого инфаркта миокарда
I23.10 – Дефект межпредсердной перегородки как текущее осложнение острого инфаркта миокарда с гипертензией
I23.2 – Дефект межжелудочковой перегородки как текущее осложнение острого инфаркта миокарда
I23.20 – Дефект межжелудочковой перегородки как текущее осложнение острого инфаркта миокарда с гипертензией
I23.3 – Разрыв сердечной стенки без гемоперикарда как текущее осложнение острого инфаркта миокарда
I23.30 – Разрыв сердечной стенки без гемоперикарда как текущее осложнение острого инфаркта миокарда с гипертензией
I23.4 – Разрыв сухожильной хорды как текущее осложнение острого инфаркта миокарда
I23.40 – Разрыв сухожильной хорды как текущее осложнение острого инфаркта миокарда с гипертензией
I23.5 – Разрыв сосочковой мышцы как текущее осложнение острого инфаркта миокарда
I23.50 – Разрыв сосочковой мышцы как текущее осложнение острого инфаркта миокарда с гипертензией
I23.6 – Тромбоз предсердия, ушка предсердия и желудочка сердца как текущее осложнение острого инфаркта миокарда
I23.60 – Тромбоз предсердия ушка предсердия и желудочка сердца как текущее осложнение острого инфаркта миокарда с гипертензией
I23.8 – Другие текущие осложнения острого инфаркта миокарда
I23.80 – Другие текущие осложнения острого инфаркта миокарда с гипертензией
I24.1 – Синдром Дресслера
I24.10 – Синдром Дресслера с гипертензией
I24.8 – Другие формы острой ишемической болезни сердца
I24.80 – Другие формы острой ишемической болезни сердца с гипертензией
I24.9 – Острая ишемическая болезнь сердца неуточненная
I24.90 – Острая ишемическая болезнь сердца неуточненная
Сокращения, используемые в протоколе:
АГ – артериальная гипертензия
АД – артериальное давление
АЧТВ – активированное частичное тромбопластиновое время
БАБ – бета-адреноблокаторы
ВАКП – внутриаортальный контрпульсатор
ДЗЛА – давление заклинивания легочной артерии
иАПФ – ингибитор ангиотензинпревращающего фермента
ИБС – ишемическая болезнь сердца
ИМ – инфаркт миокарда
ЛЖ – левый желудочек
ЛА – легочная артерия
СН – сердечная недостаточность
СВ – сердечный выброс
САД – систолическое артериальное давление
СИ – сердечный индекс
СДППД – спонтанное дыхание с постоянным положительным давлением
НВПД – неинвазивная вентиляция с положительным давлением
МЖП – межжелудочковая перегородка
МОК – минутный объем кровообращения
КАГ – каранароангиография
ОПСС – общее периферическое сосудистое сопротивление
ПЖ – правый желудочек
ТС- трансплантация сердца
ТЛТ – тромболитическая терапия
ТЭЛА – тромбоэмболия легочной артерии
ХСН – хроническая сердечная недостаточность
ЧСС – частота сердечных сокращений
ЦВД – центральное венозное давление
ЭКГ – электрокардиография
ЭКС – электрокардиостимулятор
ЭКМО – экстракорпоральня мембранная оксигенация
ЭхоКГ – эхокардиография
NYHA – Нью-Йоркская Ассоциация сердца
СРАР – continuous positive airway pressure
NIPPV – non-invasive positive pressure ventilation
Дата разработки протокола: апрель 2013 года.
Категория пациентов: пациенты с острой сердечной недостаточностью
Пользователи протокола: кардиологи, кардиохирурги, анестезиологи-реаниматологи, терапевты
Указание на отсутствие конфликта интересов: отсутствует. Таблица 1. Провоцирующие факторы и причины острой сердечной недостаточности
Источник: https://diseases.medelement.com/disease/%D0%BE%D1%81%D1%82%D1%80%D0%B0%D1%8F-%D1%81%D0%B5%D1%80%D0%B4%D0%B5%D1%87%D0%BD%D0%B0%D1%8F-%D0%BD%D0%B5%D0%B4%D0%BE%D1%81%D1%82%D0%B0%D1%82%D0%BE%D1%87%D0%BD%D0%BE%D1%81%D1%82%D1%8C/13792
Источник
