Сердечная недостаточность статистика заболеваемости
Если задать поисковый запрос по ключевым словам «сердечная недостаточность» в российском информационно-аналитическом портале eLIBRARY.ru, то можно найти более 13 тысяч статей, в Pubmed – 25 тысяч. Большинство статей, так же как и докладов ведущих специалистов, начинается словами о чрезвычайной значимости проблемы сердечной недостаточности. На чем основаны такие вступительные фразы? Какими данными о распространенности и смертности оперируют авторы?
Распространенность СН
Открываем одну из последних статей, опубликованных в журнале European Heart Journal.1 Статья начинается с фразы о том, что сердечной недостаточностью страдает 1-2 % популяции европейских стран. В ссылке, в качестве источника данных, указываются Рекомендации Европейского общества кардиологов от 2016 г., которые в свою очередь начинаются с этой же фразы и указывают уже другие источники информации.2
Первая ссылка на статью от 2007 г., в которой говорится, что последняя статья по эпидемиологии СН опубликована в 2000 г.3 4 других ссылки – публикации 2002, 2003, 2004 и 2014 годов4-7: исследовании Redfield MM оценивалась частота СН среди случайно отобранной выборки лиц (2042) старше 45 лет (с 1997 по 2000 гг.).4, Роттердамском исследовании оценивали частоту СН среди 7983 участников старше 55лет5 , исследовании EPICA изучали частоту СН среди 5434 пациентов, обратившихся к врачам общей практики,6 и van Riet E с соавт. изучили частоту СН среди пациентов пожилого возраста.7
В российских клинических рекомендациях по хронической СН указано, что распространенность ХСН в регионах РФ составляет 7–10 %. Источником такой информации явились примерно такие же исследования, проведенные в некоторых регионах нашей страны.8 Согласно публикуемой с журнале Circulation статистике Heart Disease and Stroke Statistics—2019 Update распространенность СН в США составила 2,5% среди лиц старше 18 лет.9 Это расчетные данные, полученные на основе нескольких когортных исследований.
Таким образом, как в случае исследований, проведенных в странах Европы/США, так и в России – это не репрезентативные по демографическому составу выборки населения страны или региона. Исследования, включающие выборки несколько тысяч человек, – это «участники» с определенными по возрастными и клиническими характеристиками. В разных исследованиях использовались разные критерии сердечной недостаточности: часть исследований основаны на классификации СН по функциональным классам, другие на основании данных о фракции выброса левого желудочка с или без оценки диастолической функции по данным ЭХО-КГ, некоторые исследования выполнены с применением биомаркеров, в части исследований использовалась только оценка наличия или отсутсвия СН на основе опросника.
В странах мира в настоящее время не проводится охватывающий все население учет заболеваемости и распространенности СН на основании МКБ-10 (код I50), в РФ отчетные формы (12,14,30) также не предусматривают такой учет.
Госпитализация с СН
Учет числа случаев госпитализаций с СН (код I50) в отчетных формах РФ (Сведения о медицинской организации, Форма N 30, Сведения о деятельности подразделений медицинской организации, оказывающих медицинскую помощь в стационарных условиях -форма N 14) также не предусмотрен.
Вероятная причина в том, что сердечная недостаточность всегда рассматривается как осложнение основного заболевания (например, инфаркта миокарда, хронических форм ИБС, кардиомиопатии, инфекционного эндокардита) и при госпитализации и при выписке из стационара пациента в качестве основного диагноза указываются именно эти заболевания. Отчеты не предусматривают учет осложнений и сопутствующих заболеваний, т.к. с помощью «бумажного» учета это сделать невозможно, а для учета всех заболеваний/состояний у пациента необходимо соответствующее программное обеспечение на основе персонифицированных данных.
Частично учет госпитализаций осуществляется при оплате случаев медицинской помощи в системе обязательного медицинского страхования (ОМС). Например, в тарифах на оплату медицинской помощи, оказываемой в стационарных условиях по законченным случаям лечения заболевания в рамках Территориальной программы г. Москвы есть код услуги 69140. Величина тарифа составляет 52097 руб 71 коп.10 В 2018 г. МГФОМС зарегистрировал более 43 тыс. случаев госпитализаций с кодом 69140. Несмотря на то, что услуги в рамках ОМС оказываются в соответствии с существующими стандартами, неясно в каких случаях больницы указывают, а МГ ФОМС принимает к оплате такой код при госпитализации (во всех случаях наличия СН или только при наличии определенных форм – острой и/или хронической СН, степень выраженности, с учетом или без учета этиологии). В открытом доступе информации о ситуации с количеством госпитализируемых или числом госпитализаций (1 пациент с СН может быть в течении года несколько раз госпитализирован) в РФ в целом и по регионам нет.
В ряде стран для учета числа госпитализаций используют информационные системы, основанные на клинической модификации МКБ-10. Так в США в течение последних лет число госпитализаций с СН в качестве основной причины госпитализации составляет около 900 000, число госпитализаций с другой патологий, но наличием СН в качестве осложняющего течение болезни состояния значительно выше (рис. 1).9
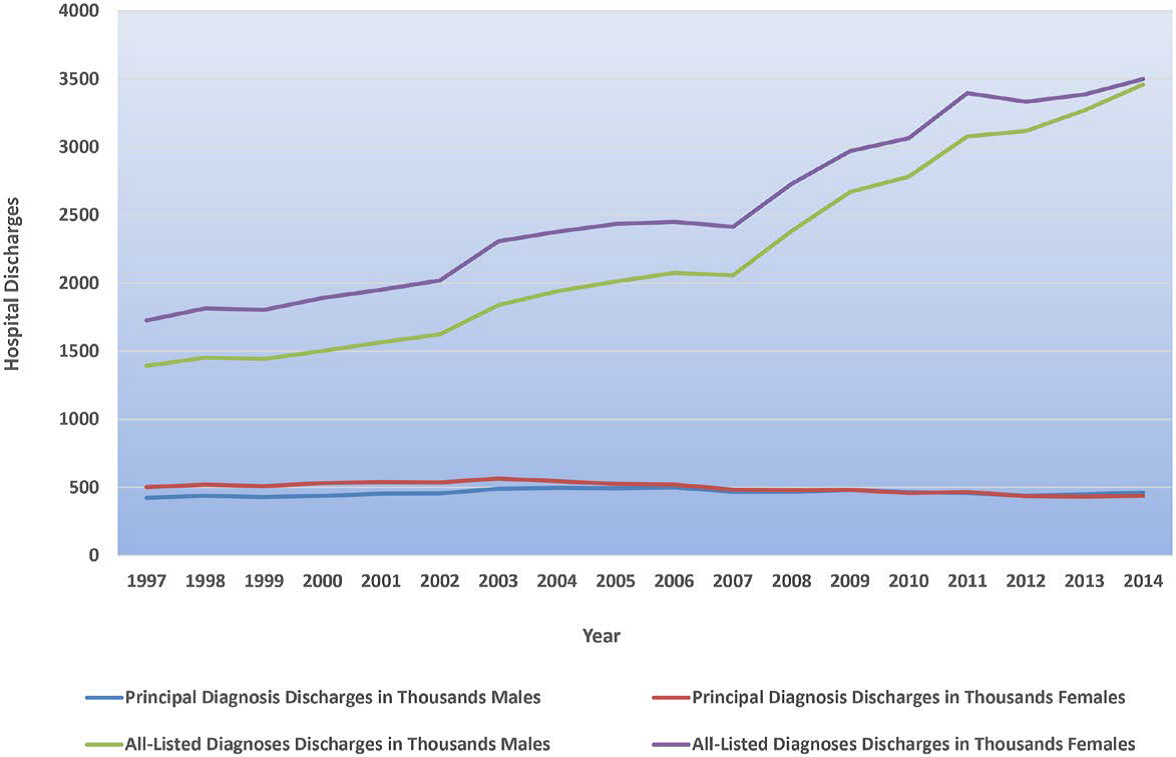
Рис. 1
В таблице ниже представлена частота госпитализаций на 100 тыс. населения (нестандартизованные показатели) в связи с СН по данным Организации экономического сотрудничества и развития OECD.11
Страна/год | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 |
Австралия | 208,9 | 209,9 | 212,9 | 213,9 | 219,9 | 233,5 | 239,3 | .. |
Aвстрия | 298,8 | 289,3 | 295,2 | 293,4 | 304,4 | 304 | 296 | 286,9 |
Канада | 158,5 | 160,2 | 161,9 | 169,1 | 175,9 | 179,1 | 180,6 | 187,9 |
Финляндия | 368,1 | 373,7 | 373 | 358,6 | 380,4 | 398 | 393,7 | 382,4 |
Франция | 304,8 | 303 | 311,9 | 319,1 | 327,4 | 339 | 344 | 346,5 |
Германия | 452 | 472 | 478,6 | 489,5 | 533,2 | 542,7 | 551,4 | 560,2 |
Израиль | 151,3 | 146,1 | 155 | 148,6 | 162,6 | 163,6 | 157,7 | 167,5 |
Италия | 357,4 | 349,9 | 345,7 | 341,4 | 337,9 | 330,5 | 326,5 | 319,1 |
Япония | .. | 165,8 | .. | .. | 201,4 | .. | .. | 228,7 |
Мексика | 22 | 22,4 | 22,5 | 21,6 | 19,2 | 18,5 | 20,1 | 20 |
Турция | .. | 107,4 | 108,1 | 110 | 119,9 | 132,1 | 122,7 | 119,7 |
Великобритания | 123,1 | 124,5 | 127,1 | 128,8 | 135,4 | 142,1 | 143,1 | 141,6 |
Таким образом, в РФ число госпитализаций с СН (по коду услуги) частично учитывается при компенсации затрат медицинскому учреждению при оказании медицинской помощи за счет средств ОМС. В ряде стран учет госпитализаций, связанных с СН, также осуществляется на основе компенсации затрат медицинским учреждениям по клинико-статистическим группам. Однако нет данных о критериях учета таких случаев по каждой стране, нельзя исключить, что каждая страна использует свои критерии и подходы.
Смертность от СН
Значение СН в показателях смертности также неоднозначна. Многое зависит от подходов к определению первоначальной причины смерти, возможностей учета смертности от множественных причин и критериев оценки СН.
Ниже приведены данные из аналитического обзора когортных исследований по оценке смертности от СН.12
Автор | Исследование | Число пациентов | Период | Смертность |
Levy et al. | Framingham Heart Study, USA | 1075 | 1950 – 1959 | 1 г., M: 30%, Ж: 28% |
5 л., M: 70%, Ж: 57% | ||||
(Population Based cohort) | 1990 – 1999 | 1 г., M: 28%, Ж: 24% | ||
5 л., M: 57%, Ж: 45% | ||||
Roger et al. | Olmsted Country MN, USA | 4537 | 1979 -1984 | 1 г., M: 30%, Ж: 20% |
5 л., M: 65%, Ж: 51% | ||||
(Population Based cohort) | 1996-2000 | 1 г., M: 21%, Ж: 17% | ||
5 л., M: 50%, Ж: 46% | ||||
Loh et al. | Ahmanson-University of California | 2507 | 1993 – 1998 | 1 г., 20.6% |
3 г., 36.4 % | ||||
Los Angeles Cardio-myopathy Centre | 2005 – 2010 | 1 г., 17.8% | ||
3 г., 31.5% | ||||
Mehta et al. | Hillingdon-Hasting study, England | 948 | 1995 – 1997 | 6 мес., 22% |
2004 – 2005 | 6 мес., 16% |
Но когортные исследования не основаны на общепопуляционных данных о причинах смерти всего населения региона или страны. Показатели смертности населения региона или страны от отдельных причин, групп причин и классов основаны на принципах МКБ и в большинстве стран учет осуществляется только на основании первоначальной причины смерти (ППС). Часть исследователей, так же как практические врачи, патологоанатомы, эксперты в области МКБ считают, что СН (код I50) не может быть ППС, т.к является осложнением основного заболевания. В научных публикациях встречается термин «мусорные коды». И к таким кодам авторы относят I50, как причину не имеющую самостоятельного значения.13
В то же время в 2017 г. в США зарегистрировано 80 тыс. смертей с кодом I 50 в качестве ППС (то есть 2,9% от всех смертей), а любое упоминание в медицинском свидетельстве о смерти в 340 тыс случаев.14 Возникает вопрос – неужели так много ошибок в статистике смертности в США? Ответа на него нет, поскольку для ответа на данных вопрос необходим провести сопоставление всего процесса: от момента установления причины смерти клиницистом, патологоанатомом до момента кодирования и занесения информации в базу данных.
Другой вопрос – как относиться к научным публикациям, основанным на анализе баз данных по кодам МКБ? Например, в 2014 г. опубликованы данные анализа смертности от СН в 7 европейских странах.15 Анализировались данные МСС, в которых СН указана в качестве ППС (рис 2). Только во Франции, Англии и Уэльсе есть возможность анализа данных по «множественным» причинам (СН в части I и / или II МСС).
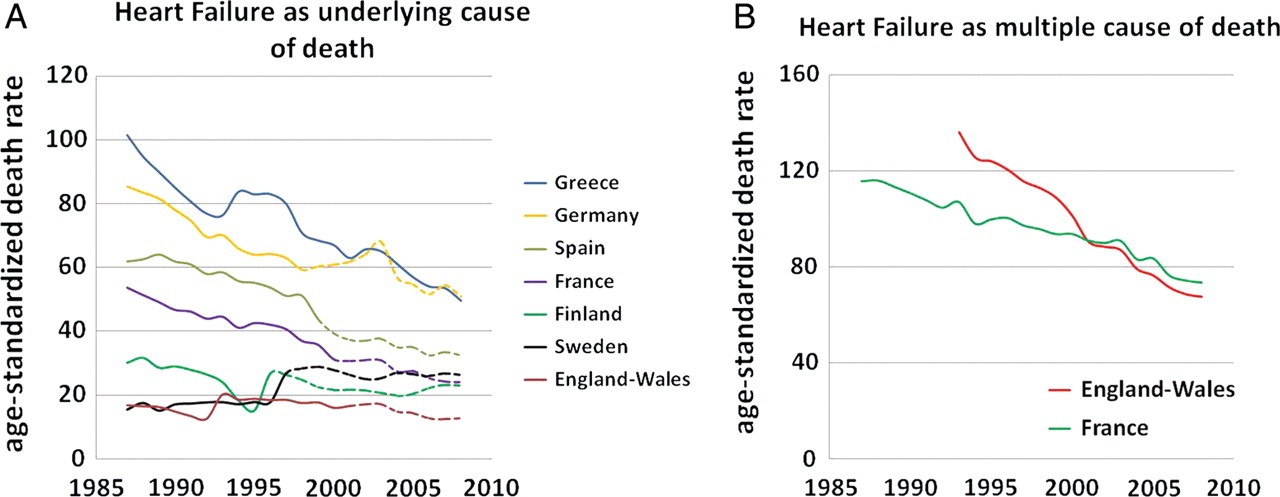
Рис. 2
По мнению авторов исследования, полученные данные имеют ограничения: они зависят от качества МСС и системы кодирования, изменений в классификации причин смерти. Исследователи указывают, что СН является синдромом, не заболеванием, поэтому данные о СН на основании ППС, указанной в МСС, могут быть занижены. Но несмотря на все ограничения, по мнению исследователей снижение смертности от СН, по-видимому, представляет реальность. Следуя этой логике, в РФ отмечается существенная положительная динамика: в 2013 г. – стандартизованный коэффициент смертности (СКС) от СН составил 4,2/100тыс., а в 2018 г. – 1,0/100 тыс.
И возникает вопрос – кто же прав? Можно отстаивать свою точку зрения, приводить аргументы в пользу той или другой позиции, но правильнее четко прописать правила определения ППС и места СН в МСС.
В настоящее время в томе 2 МКБ-10 это сделано, но недостаточно внятно. Том 2 предназначен для кодировщиков, не для врачей и в отсутствии единого для всех (клиницистов, патологоанатомов, кодировщиков) документа происходит то, что описано выше.
Так, в томе 2 МКБ-10 (перевод 2018 г., перевод текста предоставлен руководителем Центра сотрудничающего с ВОЗ) на стр. 66 указано – необходимо принять другие состояния сердца как очевидную причину СН и далее указаны такие состояния. Например, когда в МСС указаны:
- СН и сахарный диабет (коды E10–E14); кифосколиотическая болезнь сердца (код 1), то надо указывать коды E10–E14, I27.1
- СН и гипертоническая болезнь (коды I11.0, 0) и/или ИБС (коды – I20–I25), то соответственно коды I11.0, I13.0, I20–I25 «кроме случаев, когда указано в качестве терминального или острого, внезапного или другого подобным образом выраженного состояния малой длительности (менее 24 ч)».
В данном разделе нет пояснений следует ли вообще отказаться от кода I50 и как понимать случаи «терминального или острого, внезапного …состояния малой длительности». Следовательно, каждый специалист может толковать так, как он это понимает.
На стр. 117 тома 2 приводится 2 примера.
Пример 1. Сердечная недостаточность развилась вследствие ишемической болезни сердца. Кроме того, у пациента имеется сахарный диабет.
СН (код I50.9) необходимо указывать в строке (a). ИБС (код I25.9) указывается в строке (b). Соответственно сахарный диабет (код E14.9) в строке (c).
Пример 2. Сердечная недостаточность развилась на фоне гепатоцеллюлярной карциномы. Кроме того, у пациента имеется ИБС и сахарный диабет.
СН (код I50.9) необходимо указывать в строке (a). Гепатоцеллюлярная карцинома указывается в строке код C22.0 (b). ИБС код I25.9 в строке (c). Сахарный диабет (код E14.9) строка (d).
К примерам у врачей может быть много вопросов. Во всяком случае совершенно точно, ИБС не может быть причиной развития гепатоцеллюлярной карциномы. Так же как сахарный диабет является фактором риска прогрессирования ИБС, но не причиной развития. Но, как указано в том 2, эти правила применимы, если есть указания на связь между заболеваниями/состояниями, описываемую, как «вследствие», «вызвано», «поэтому». Кроме того, на стр. 31 тома 2 МКБ -10 указано «специалист, заполняющий свидетельство, должен также использовать клиническое понимание при заполнении этого свидетельства».
Следует учитывать, что на стр. 213 тома 2 указано: «не нужно записывать в МСС механизм смерти, например, остановка сердца, нарушение дыхания или сердечная недостаточность».
Вместо заключения
Вопросы, которые требуют обсуждения на уровне нескольких профессиональных сообществ врачей и специалистов в области МКБ:
- Есть ли консенсус в вопросе «места СН» в МСС?
- Существуют ли критерии «синдрома СН» и «механизма смерти от СН»? В клинической практике в большинстве случаев у врачей не возникает проблем с дифференцировкой таких состояний, но для решения вопросов статистического учета необходимы критерии, а их нет
- Необходим ли статистический учет «синдрома СН»? Необходим ли такой учет для оценка заболеваемости, распространенности, потребности в отдельных видах помощи и принятия управленческих решений?
- И если такой учет необходим, то кто может и должен организовать корректный сбор данных СН – РКО совместно с ОССН, центром, сотрудничающий с ВОЗ? Какие формы и стадии надо учитывать и каким образом – на основе «клинически модифицированных» кодов МКБ и ИС? Или ждать МКБ-11?
Список литературы
- Residual Confounding in Observational Studies: New Data From the Old DIG Trial Eur Heart J. 2019;40(40):3342-3344.
- 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J 2016;37:2129–2200
- Heart. 2007 Sep;93(9):1137-46.Clinical epidemiology of heart failure.
- RedfieldMM, JacobsenSJ, BurnettJC, MahoneyDW, BaileyKR, RodehefferRJ. Burden of systolic and diastolic ventricular dysfunction in the community: appreciating the scope of the heart failure epidemic. JAMA2003;289:194–202.
- BleuminkGS, KnetschAM, SturkenboomMCJM, StrausSMJM, HofmanA, DeckersJW, WittemanJCM, StrickerBHC. Quantifying the heart failure epidemic: prevalence, incidence rate, lifetime risk and prognosis of heart failure The Rotterdam Study. Eur Heart J England;2004;25:1614–1619.
- CeiaF, FonsecaC, MotaT, MoraisH, MatiasF, De SousaA, OliveiraAG. Prevalence of chronic heart failure in Southwestern Europe: the EPICA study. Eur J Heart Fail2002;4:531–539.Eur Heart J England; 2004;25:1614–1619.
- van RietEES, HoesAW, LimburgA, LandmanMAJ, van der HoevenH, RuttenFH. Prevalence of unrecognized heart failure in older persons with shortness of breath on exertion. Eur J Heart Fail2014;16:772–777
- Клинические рекомендации. ХСН Журнал Сердечная Недостаточность. 2017;18 (1):3–40
- Heart Disease and Stroke Statistics—2019 Update 2019;139:e56–e528 https://doi.org/10.1161/CIR.0000000000000659
- https://www.mgfoms.ru/medicinskie-organizacii/tarifi .
- https://stats.oecd.org/
- Ibadete Bytyçi, Gani Bajraktari Mortality in heart failure patients Anatol J Cardiol. 2015 Jan; 15(1): 63–68.
- Naghavi et al. Algorithms for enhancing public health utility of national causes-of-death data Popul Health Metr. 2010 May 10;8:9. doi: 10.1186/1478-7954-8-9.
- https://cdc.gov/controller/datarequest/D76;jsessionid=70A7D5109657132B1A2AC0F12AB49EA1
- European Journal of Heart Failure, Volume: 14, Issue: 3, Pages: 234-239, First published: 18 February 2014, DOI: (10.1093/eurjhf/hfr182)
Источник
Впервые хроническая сердечная недостаточность (ХСН) заявила о себе как серьезная общественная проблема в 1960 г., когда госпитальная статистика США зарегистрировала своеобразный рекорд: число больных ХСН превысило 1% от всех госпитализированных в стационары, а частота впервые установленного диагноза ХСН составила 2 на 1000 всех обращений в год [1]. При этом общее по стране число больных ХСН составило 1,4 млн человек. Согласно расчетам Т. Gibson и соавт. (1966), число пациентов, страдающих ХСН, в 80-е годы должно было увеличиться до 1,7-1,9 млн человек [2]. Однако реальная картина 80-х годов превзошла все ожидания: в 1989 г. число госпитализаций по поводу ХСН увеличилось в 2 раза (2%), а число вновь выявленных случаев заболевания возросло до 2,5-2,7 на 1000 [3]. Дополнительно к этому, до 4% всех госпитализированных имело ХСН в качестве сопутствующего заболевания. В целом сердечной недостаточностью в конце 80-х годов страдало до 4 млн американцев (вместо 1,9 млн расчетных), что составляло примерно 1,5% от численности взрослого населения страны, и их число увеличивалось на 400 тыс ежегодно [3]. Похожая частота распространения ХСН (от 1 до 2% всех первичных госпитализаций) зарегистрирована в Австралии [2], несколько меньшая (0,4%) – в Англии [4]. В нашей стране подобная статистика ХСН не ведется, однако отдельные сообщения свидетельствуют об аналогичной США картине распространения заболевания [5]. Таким образом, по масштабам и скорости распространения ХСН сопоставима с самыми опасными инфекционными эпидемическими заболеваниями.
Рис. 1. Риск развития ХСН у мужчин в зависимости от возраста и наличия факторов риска
Связь ХСН с возрастом и полом
Общим для всех эпидемиологических исследований является вывод о резком повышении заболеваемости сердечной недостаточностью с увеличением возраста больных, что ведет к “постарению” контингента пациентов с ХСН в целом. Так, если среднее число впервые госпитализированных в стационары по поводу ХСН с 1968 по 1989 г. возросло с 2,0 до 2,5-2,7 на 1000, то аналогичный показатель в старшей возрастной группе (старше 65 лет) увеличился с 7,5 до 16,3 на 1000 [3]. В Лондонском эпидемиологическом исследовании 1990 г. [4] было показано, что число госпитализированных пациентов с ХСН до 65 лет составило 0,06%, в то время как доля больных старше 65 лет составила 2,8%. Наиболее очевидная связь распространенности ХСН с возрастом больных была выявлена во Фрамингемском исследовании 1993 г.: частота случаев ХСН в группе мужчин 50 – 59 лет была в 9 раз меньше, чем у пациентов 80 – 89 лет.
Таблица 1. Этиологические причины развития ХСН у мужчин (в %) по данным Фрамингемского исследования 1971 – 1993 гг. и исследований SOLVD и DIG
| Причина | г. Фрамингем | SOLVD | DIG | |
1971 г. | 1993 г. | 1993 г. | 1996 г. | |
| Гипертония | 37 | 30 | 7,2 | 9,4 |
| Гипертония+ИБС | 28 | 40 | – | – |
| ИБС | 14 | 19 | 68,5 | 69,5 |
| Некоронарогенные поражения | 5 | 9 | 12,9 | 14,1 |
| Другие (в том числе пороки сердца) | 16 | 2 | 11,3 | 7,0 |
Следует ожидать, что в будущем эта закономерность будет только подтверждаться, поскольку благодаря улучшению диагностики и лечения все большее число больных станет “доживать” до момента развития сердечной недостаточности.
Таблица 2. Главные этиологические причины ХСН (в %) (данные Института кардиологии им. А.Л. Мясникова РК НПК МЗ РФ)
| Причина | 1977 – 1986 гг. | 1987 – 1992 гг. |
| ИБС | 31,6 | 42,8 |
| ДКМП | 27,4 | 38,8 |
| РПС | 41,0 | 18,4 |
В том же Фрамингемском исследовании было показано, что не зависимо от возраста уровень заболеваемости сердечной недостаточностью у мужчин на 1/3 выше, чем у женщин [3].
ХСН и факторы риска сердечно-сосудистых заболеваний
Большая подверженность заболеванию сердечной недостаточностью мужчин связывается с присутствием у них большего количества факторов риска, обусловливающих развитие сердечно-сосудистых заболеваний в целом: это – гипертрофия ЛЖ, диабет, гипертония, курение, повышенный уровень холестерина и т.д. (расставлено в порядке убывания значимости). Однако степень этого влияния также зависит от возраста (рис.1). Так, например, курение является фактором риска для лиц молодого и среднего возраста (RR=1,5; p < 0,0001) и мало влияет на заболеваемость у лиц старше 65 лет (RR=1,0); гипертония в возрасте 35 – 64 лет повышает риск развития ХСН в 4 раза, а наличие ЭКГ-признаков гипертрофии миокарда – в 14,9 раз, в то время как у пациентов старше 65 лет это влияние не столь велико (увеличение риска возрастает в 1,9 и 4,9 раз соответственно). Несмотря на то что влияние факторов риска с возрастом “ослабевает”, частота случаев заболевания ХСН после 65 лет остается много выше, чем у пациентов молодого и среднего возраста, поскольку, как уже отмечалось ранее, сам возраст является важнейшим фактором риска заболевания. Аналогичные закономерности касаются и женщин.
Рис. 2. Этиологические причины ХСН и 3-летняя смертность
Рис. 3. Выживаемость больных с ХСН различной тяжести в сравнении с контрольной группой
Рис. 4. Вероятность 3- летнего выживания больных с ХСН в зависимости от ФВЛЖ
Рис. 5. Взаимосвязь риска смерти больных с ХСН различной тяжести и ФВЛЖ
Рис. 6. Взаимосвязь смертности, ее причин и тяжести ХСН
Связь ХСН с основным заболеванием
“Вклад” различных нозологий в структуру заболеваемости ХСН значительно отличается в зависимости от типа исследования. В популяционных работах самой частой причиной ХСН является артериальная гипертония (АГ). Так, например, по данным Фрамингемского исследования, АГ в “чистом” виде или в комбинации с ИБС составляет 70% всех причин ХСН у мужчин и 78% у женщин [3]. В то же время при исследовании пациентов, находящихся на стационарном лечении, основной причиной декомпенсации является ИБС и некоронарогенные поражения миокарда (ДКМП, миокардиты). Так, в исследовании G. Sutton и соавт. [4], выполненном в госпиталях Северо-Западного округа Лондона, на долю ИБС приходится 41% всех случаев ХСН, на долю кардиомиопатий – 37%, на пороки сердца – 9%, а на гипертонию – всего 6%. Несмотря на такой разброс данных, полученных в популяции и в стационаре, очевидно, что коронарная (ишемическая) болезнь сердца в настоящее время является основной причиной ХСН и встречается у 40 – 60% декомпенсированных пациентов. Сопоставляя данные Фрамингемского исследования 1971 [6] и 1993 гг. [3] c проспективными исследованиями SOLVD и DIG, следует отметить, что в структуре заболеваемости наблюдается отчетливая тенденция к относительному уменьшению доли гипертонии в “чистом” виде и увеличению числа пациентов с ИБС и некоронарогенными поражениями миокарда (табл. 1).
Аналогичная тенденция отмечена в ретроспективном эпидемиологическом исследовании, выполненном в Институте кардиологии им. А.Л. Мясникова РК НПК МЗ РФ (табл. 2). Доля больных с ИБС и ДКМП за 16 лет наблюдения (с 1977 по 1992 г.) увеличилась на 11 – 12% каждая, в то же время число больных с ХСН другой этиологии (например, с ревматическими пороками сердца – РПС) за это время снизилось на 22 – 23% [5].
Следует отметить, что в нашей стране (в отличие от развитых стран Европы и США) РПС по-прежнему входят в число трех самых частых причин декомпенсации (18,4%), несмотря на очевидное снижение их доли, связанное с улучшением ранней диагностики и своевременным оперативным лечением таких пациентов.
Смертность больных с ХСН
Прогноз больных с сердечной недостаточностью по-прежнему остается одним из самых плохих, хотя это редко осознается практикующими врачами. По данным Фрамингемского исследования 1993 г., средняя 5-летняя смертность во всей популяции больных с ХСН (с учетом начальных и умеренных стадий) остается недопустимо высокой и составляет 65% для мужчин и 47% для женщин. Среди больных с тяжелыми стадиями ХСН смертность еще выше и колеблется в пределах 35 – 50% для одного года, 2-летняя составляет 50 – 70%, а 3-летняя превышает 70%. По тяжести прогноза сердечная недостаточность III – IV функционального класса не уступает раку легкого IIIb стадии.
В последнее десятилетие отмечена тенденция к снижению смертности и улучшению выживаемости больных с ХСН, что связывается с внедрением в практику лечения новых групп лекарственных средств – ингибиторов АПФ, b-блокаторов и амиодарона.
Основные факторы, определяющие прогноз больных с ХСН
Для определения прогноза больных с ХСН необходимо одновременно учитывать влияние множества факторов, прямо или косвенно воздействующих на выживаемость пациентов. По терминологии Дж. Кона, каждый из ныне известных факторов (а их выявлено уже более 40) является лишь “суррогатом” реального прогноза [7], поскольку не может “в одиночку” предопределять исход заболевания, и поэтому он должен учитываться не столько самостоятельно, сколько во взаимодействии с другими факторами.
Основные и наиболее независимые факторы прогноза:
1. Этиология ХСН
2. Выраженность симптомов декомпенсации (функциональный класс ХСН) и толерантность к нагрузкам
3. Размеры сердца и фракция выброса
4. Активность нейрогормонов и норадреналина плазмы, в первую очередь
5. Состояние центральной и периферической гемодинамики, диастолическая функция ЛЖ
6. Желудочковые нарушения ритма сердца
7. Лечение ( медикаментозная терапия и хирургические методы).
Важнейшим прогностическим фактором при сердечной недостаточности в настоящее время стали медикаментозные и хирургические методы лечения, а также пересадка сердца. Эти факторы, в отличие от других, зависят от знаний и опыта врача. Более подробно вопрос влияния современных медикаментозных средств на прогноз больных с ХСН освещен в статье В.Ю. Мареева и М.О. Даниелян, опубликованной в этом же номере журнала.
Зависимость выживаемости больных от этиологии ХСН
Результаты исследований взаимосвязи этиологии и выживаемости больных с ХСН показывают, что даже при равной тяжести декомпенсации больные с РПС имеют лучший прогноз, чем пациенты с ИБС или ДКМП (рис. 2). Это было характерно для 70-80-х годов и остается таковым в настоящее время. Важно отметить, что если 10 лет назад наихудший прогноз имели пациенты с ДКМП, то в 90-е годы – с ИБС. Это изменение обусловлено тем, что за последнее десятилетие выживаемость больных с ДКМП достоверно улучшилась (возросла на 29%), а больных ИБС практически не изменилась (возросла всего на 4%). Изменение прогноза при этих двух заболеваниях связывается, главным образом, с тем, что эффективность медикаментозного лечения сердечной недостаточности при ДКМП выше, чем при ИБС. В свою очередь, это может быть обусловлено тем, что без восстановления адекватного коронарного кровотока эффективная терапия сердечной недостаточности при ИБС не возможна. В этом плане следует согласиться с мнением Дж. Кона, что “…наличие коронарной патологии может служить независимым предиктором неблагоприятного прогноза больных с сердечной недостаточностью…” [8].
Зависимость выживаемости больных от функционального класса ХСН
Связь функционального класса (ФК) ХСН с выживаемостью больных признают практически все исследователи. Кажется очевидным и не требующим доказательств тот факт, что чем тяжелее декомпенсация и выше ФК ХСН, тем хуже прогноз. Однако линейная зависимость между ФК ХСН и смертностью больных прослеживается не всегда. Результаты сравнительного исследования выживаемости 1964 больных ИБС с симптомами декомпенсации и без признаков ХСН, проведенного R. Califf и соавт. [9], показали, что только терминальные стадии (IV ФК ХСН) играют роль независимого предиктора плохого прогноза (80% смертности в течение 3 лет), в то время как при I – III ФК показатели выживаемости примерно одинаковые: смертность составляет 38 – 42% соответственно (рис. 3).
Таким образом, самостоятельное отрицательное прогностическое значение имеют лишь самые тяжелые, терминальные стадии сердечной недостаточности.
Зависимость выживаемости больных с ХСН от сократительной способности миокарда
Наряду с ФК ХСН, другим важнейшим предиктором выживаемости является сократимость миокарда и ее показатель – фракция выброса левого желудочка (ФВЛЖ). Существует традиционное заблуждение, что ФВЛЖ является универсальным показателем, который самостоятельно определяет не только тяжесть декомпенсации и эффективность лечения, но и прогноз больных с ХСН. Это верно лишь отчасти. В настоящее время доказано, что степень “самостоятельности” ФВЛЖ в определении прогноза зависит от однородности исследуемой группы.
Например, как видно из рис. 4, в группе, состоящей из 236 больных с разными стадиями ХСН и различным исходным уровнем ФВЛЖ (гетерогенная группа), выживаемость находится в прямой зависимости от ФВЛЖ [9]. В этом исследовании ФВЛЖ показала себя независимым прогностическим фактором. Однако если анализировать более гомогенные группы, то связь выживаемости с сократимостью приобретает иной характер. Как видно из рис. 5, в группах с изначально близкими показателями тяжести и сократимости при исходных значениях ФВЛЖ выше 50% снижение сократимости даже на 10 – 15% мало влияет на смертность больных, в то время как при уровне ФВЛЖ менее 30% даже незначительное снижение сократимости приводит к резкому увеличению риска смерти [10].
Кроме того, из рис. 5 видно, что при равной ФВЛЖ относительный риск смерти у больных с III – IV ФК ХСН в 3,5 раза выше, чем при I – II ФК ХСН.
Таким образом, ФВЛЖ не является полностью самостоятельным прогностическим фактором. Влияние ФВЛЖ на смертность больных зависит от тяжести ХСН и исходного уровня сократимости миокарда.
Зависимость выживаемости больных с ХСН от других показателей
Среди других гемодинамических параметров тесную связь с выживаемостью показывают размеры сердца и его масса, объем желудочков, сердечный выброс, давление в полостях, показатели диастолической функции, общее периферическое сопротивление и артериальное давление. Следует отметить, что влияние этих показателей на прогноз является еще более зависимым, чем ФК ХСН или фракция выброса и практически всегда опосредуется тяжестью декомпенсации или сократимостью миокарда.
Более независимыми и строгими предикторами плохого прогноза являются показатели толерантности и газообмена при нагрузке, некоторые биохимические параметры (гипонатрийемия) и ряд нейрогормонов. Среди последних особое внимание уделяется уровню норадреналина (НА) плазмы.
Доказано, что шансы на благополучный прогноз у больного с сердечной недостаточностью уменьшаются пропорционально росту концентрации НА в плазме. Согласно некоторым данным, “критический” уровень НА для больного с дисфункцией миокарда составляет в среднем 600 пг/мл [11]. Превышение этого уровня сопровождается повышением риска смерти вне зависимости от тяжести декомпенсации или величины ФВЛЖ.
Одним из механизмов ухудшения прогноза при гиперкатехоламинемии является усиление желудочковой эктопической активности и повышение риска внезапной (аритмической) смерти.
Внезапная (аритмическая) смерть больных с ХСН
По данным 24-часового Холтеровского мониторирования ЭКГ жизненно опасные желудочковые аритмии наблюдаются у 90 – 100% больных с тяжелой сердечной недостаточностью. Поэтому неудивительно, что 40 – 50% всех смертей у больных с ХСН связаны не с декомпенсацией сердечной деятельности, а происходят внезапно и могут быть классифицированы как аритмические. Однако, несмотря на очевидное прогностическое значение желудочковой аритмии, ее независимый характер не всегда очевиден. Как видно из рис. 6, относительный “вклад” аритмий в общую смертность больных ХСН связан с тяжестью заболевания и уменьшается с ростом ФК ХСН.
Подводя итог обзору основных прогностических факторов у больных с ХСН, следует еще раз вспомнить о том, что “…сердечная недостаточность является многосистемным заболеванием, которое вовлекает сердце, периферическое сосуды, почки, симпатическую нервную систему, ренин-ангиотензиновую систему, другие циркулирующие гормоны, локальные паракринную и аутокринную системы и метаболические процессы в скелетной мускулатуре…” [7]. Пытаясь прогнозировать такое сложное патофизиологическое и клиническое явление, каким является сердечная недостаточность, не следует забывать, что “…ни один взятый отдельно критерий не может адекватно характеризовать тяжесть симптомов или близость смерти…”[7].
Литература:
1. Smith WM. Epidemiology of congestive heart failure. Am J Cardiol 1985;55:3A-8A.
2. Gibson TC, White KL, Klainer LM. The prevalence of congestive heart failure in two rural communities. J Chronic Dis 1966;19:141-52.
3. The epidemiology of heart failure: Framingham Study. Ho KK, Pinsky JL, Kannel WB et.al. J Am Coll Cardiol 1993;22(suppl A):6A-13A.
4. Sutton GC. Epidemiologic aspects of heart failure. Am Heart J 1990;120:1538-40.
5. Беленков Ю.Н., Мареев В.Ю., Агеев Ф.Т. Медикаментозные пути улучшения прогноза больных хронической сердечной недостаточностью. // Москва, “Инсайт”, 1997, 80 с.
6. McKeep A, Castlli W, McNamara P. The natural history of congestive heart failure: the Framingham study. N Engl J Med 1971;285:1441-6.
7. Cohn JN. Prognostic factors in heart failure: poverty amidst a wealth of variables. J Am Coll Cardiol 1989;14:571-3.
8. Cohn JN. Prognostic factors affecting diagnosis and treatment of congestive heart failure. Curr Probl Cardiol 1989, November, p. 631-71.
9. The prognosis in the presence of coronary artery disease. Califf R., Bounous P., Harrell F., et al. Congestive heart failure (ed. By Braunwald E., Mock B., Watson J.), New York, Grune and Stratton, 1982;31-40.
10. Chronic congestive heart failure. Madsen B, Hansen J, Stokholm K., et al. Eur Heart J 1994;15:303-10.
11. Plasma norepinephrine as a guide to prognosis in patients with chronic congestive heart failure. Cohn J., Levine T., Olivari M., et al. N Engl J Med 1984;311:819-23.
Источник
