Рекомендации по лечению инфаркта миокарда с подъемом st

Инфаркт миокарда – это тяжелое поражение и гибель клеток сердечной мышцы на определенном участке, которое вызвано недостаточностью кровоснабжения. Чаще всего является осложнением ИБС (ишемической болезни сердца) и/или атеросклероза сосудов.
Лечение инфаркта миокарда – это комплексная задача, а эффективность его зависит от того, насколько быстро и точно поставлен диагноз.
Основные механизмы развития инфаркта
- Формирование тромба в месте разрыва атеросклеротической бляшки.
- Спазм сосудов.
Тактика лечения зависит от
Глубины поражения сердечной мышцы – крупноочаговый (или трансмуральный, то есть проникающий через всю стенку левого желудочка) или мелкоочаговый.
- Тяжести течения – с осложнениями или без.
- Места поражения – локализация по передней или задней (нижней) стенке левого желудочка, перегородке, или в правом желудочке.
Диагноз инфаркт миокарда (ИМ) устанавливают по клиническим проявлениям, данным электрокардиографии и лабораторным анализам.
К основным клиническим признакам ИМ относятся:
- Сильные боли в груди, которые могут быть давящими, жгучими, пекущими, отдавать в руки, плечи, челюсть. Если до этого были приступы стенокардии, то болевые ощущения при ИМ намного интенсивнее, не снимаются привычными способами (в том числе, нитроглицерином) и длятся 20 минут и больше.
- Бледность, резкая слабость, “холодный” пот и чувство страха, одышка, возможна потеря сознания.
При наличии таких симптомов нужно как можно быстрее вызывать скорую помощь. Чем раньше будет установлен диагноз и начато лечение, тем больше шансов на восстановление после инфаркта.
Первые 1,5-2 часа – самые важные с точки зрения прогноза и угрозы для жизни больного. До приезда скорой можно дать нитроглицерин под язык (есть формы и в виде спрея). Чтобы предупредить тромбообразование, при отсутствии противопоказаний применяют ацетилсалициловую кислоту в таблетках (150-300 мг), которые нужно разжевать.
Основные задачи лечения ИМ
- Устранить болевой синдром.
- Восстановить кровоснабжение миокарда.
- Уменьшить нагрузку на сердечную мышцу и снизить ее потребность в кислороде.
- Ограничить глубину и размеры поражения.
- Принять меры по профилактике осложнений.
1. Обезболивание
Одна из самых важных задач на любой стадии ИМ – снять боль, так как она приводит к чрезмерной стимуляции нервной системы. Увеличивается частота сердечных сокращений, артериальное давление, повышается сосудистое сопротивление. Результатом становится возрастающая нагрузка на сердечную мышцу, а с ней резко увеличивается и потребность в кислороде.
Основная группа препаратов – наркотические анальгетики, вводятся внутривенно.
Если наблюдаются выраженные проявления дыхательной или сердечной недостаточности, дополнительно подается кислород через маску или назальный зонд.
2. Восстановление кровотока в миокарде: чрескожное коронарное вмешательство, системная тромболитическая терапия (тромболизис), аорто-коронарное шунтирование
Тромболизис – один из методов восстановления проходимости венечных (коронарных) сосудов, питающих сердечную мышцу. Проводится с помощью лекарственных препаратов, которые вводятся внутривенно. Эффективность тем выше, чем раньше началась терапия. Применяется в том случае, если нет противопоказаний.
Чрескожное коронарное вмешательство – подразумевает либо баллонную ангиопластику (введение проводника и расширение пораженного сосуда с помощью баллона), либо установку стента в просвет сосуда. Целью данного вмешательства является восстановление проходимости сосуда и нормализация кровотока.
Аорто-коронарное шунтирование (АКШ)– один из вариантов хирургического вмешательства по восстановлению и улучшению коронарного кровотока. При этом создаются новые обходные сосудистые пути, чтобы наладить кровоснабжение в тех участках миокарда, которые пострадали от атеросклероза артерий. Возможна экстренная или плановая операция.
Остальные задачи по лечению ИМ решаются с помощью лекарственной терапии.
3. Уменьшение нагрузки на сердце и потребности миокарда в кислороде
Применяются такие группы препаратов:
Нитраты. Уменьшают боль, размер некроза, снижают смертность от ИМ, предупреждают развитие сердечной недостаточности (СН) и нормализуют артериальное давление. Введение – внутривенное капельное, далее прием таблетированных средств.
- Бета-адреноблокаторы. Помогают снять боль, предотвратить нарушения ритма, тахикардию, повышение АД, снизить потребность миокарда в кислороде, уменьшают риск механических осложнений (например, разрыв стенки желудочка).
4. Профилактика и лечение осложнений инфаркта миокарда
Развитие ранних или поздних осложнений ИМ (сердечная недостаточность, отек легких, кадиогенный шок, аритмии и нарушение проводимости, повторяющиеся боли или новые приступы стенокардии) требует индивидуальной коррекции терапии. Назначается физический и психический покой.
На каждом этапе ведения пациентов с ИМ существуют определенные протоколы и схемы терапии, которые помогают соблюдать принцип последовательной и долгосрочной реабилитации.
В дополнение к вышеперечисленным группам лекарственных средств на стационарном этапе лечения дополнительно, как правило, могут быть назначены:
Антиагреганты. Снижают агрегацию тромбоцитов, препятствуют образованию тромбов. Как правило, пациент получает двойную антитромбоцитарную терапию ДАТ (препараты двух классов) одновременно и при отсутствии противопоказаний получают ДАТ в течение 12 месяцев.
- Ингибиторы ангиотензин-превращающего фермента. Наряду с бета-блокатарами помогаю контролировать артериальное давление, особенно при хронической сердечной недостаточности, а также препятствуют изменению формы сердца (ремоделированию).
- Статины — холестеринснижающие препараты. Доказано, что их применение с первых суток ИМ благоприятно влияет на прогноз заболевания. Назначаются для нормализации липидного обмена, снижения уровня липопротеидов низкой плотности и холестерина, потенциально опасных для прогрессирования атеросклероза.
- Антикоагулянтные препараты.
Лечебно-охранительный режим и питание
Дополнением к медикаментозной терапии являются общие лечебные мероприятия. К ним относятся лечебно-охранительный режим, питание и постепенное восстановление физической активности.
Режим
В первые сутки назначается строгий постельный. Если нет осложнений, то через 12-24 часа больному разрешают двигаться в постели, а на вторые сутки – в пределах палаты. Рекомендована дыхательная гимнастика, которая предупреждает застойные явления в легких.
Питание
Суточный рацион ограничивают по калорийности – до 1000-1500 ккал. Уменьшается содержание жира, соли. Питание расширяется за счет клетчатки, продуктов, содержащих калий. Жидкость также нужно ограничить до 1500 мл в сутки.
Лечение в восстановительном периоде и реабилитация
Большое значение имеет реабилитация пациентов после выписки из стационара. Она включает мероприятия, которые прорабатывают все аспекты качественной жизни: физический, психологический, социальный и профессиональный. Продолжается и медикаментозная терапия.
Это достаточно длительный процесс, который начинается еще в стационаре и продолжается в течение недель и месяцев.
Задачи реабилитации
- Пожизненная вторичная профилактика ишемической болезни сердца и повторного инфаркта миокарда.
- Предупреждение поздних и отдаленных последствий ИМ.
Один из основных принципов успешной реабилитации – это изменение образа жизни.
Отказ от курения, активного и пассивного
Это снизит риск прогрессирования атеросклероза, возможное повышение уровня липопротеидов низкой плотности, повышения свертываемости крови и тромбообразования, сопутствующего спазма сосудов и повышения АД.
Отказ от алкоголя
Или снижение его употребления до минимума.
Коррекция питания
Диета после стационара постепенно расширяется, но остается ограничение по жирам, соли. Предпочтение отдается овощам, фруктам, углеводам, которые длительно усваиваются (различные крупы, зерновой хлеб, паста из твердых сортов пшеницы), морской рыбе, содержащей полезные полиненасыщенные жирные кислоты.
Необходимо исключить копчености, колбасные изделия. Такой рацион способствует не только замедлению развития атеросклероза, но и нормализует вес, что положительно сказывается на работе сердца.
Физическая активность
Особое внимание в реабилитации уделяется контролируемому восстановлению физической активности.
Регулярные адекватные нагрузки после ИМ:
- Улучшают обмен веществ, в том числе в миокарде.
- Нормализуют артериальное давление.
В результате работа сердца становится более экономной, улучшается сократительная способность, уменьшается риск отдаленных последствий ИМ, внезапной смерти, повышается качество жизни в целом.
Тренировки разрабатываются и проходят под наблюдением специалиста по лечебной физкультуре, а в дальнейшем – самостоятельно.
Оптимальные виды нагрузки – ходьба, комплексы ЛФК низкой и умеренной интенсивности. Достаточно 30-40 минут в день.
Медикаментозное лечение как профилактика повторного инфаркта миокарда
В зависимости от состояния и течения болезни, пациенты продолжают принимать средства, которые были назначены на предыдущем этапе.
После перенесенного инфаркта миокарда обязательно наблюдение у кардиолога. До выписки на работу должны посещать врача один раз в неделю. В дальнейшем – два раза в месяц в первые полгода, затем ежемесячно.
Во второй год – достаточно одного посещения в 3 месяца. Проводится осмотр, электрокардиография, пробы с физической нагрузкой.
Поэтапное лечение, реабилитация и наблюдение больных инфарктом миокарда дает возможность провести оптимальную терапию, предупредить ранние и поздние осложнения и вернуться к привычной жизни с сохранением ее качества.
Использованная литература
- Якушин С.С. Инфаркт миокарда: руководство. – Москва, ГЭОТАР-Медиа. – 2010. – 224 с.
- Городецкий В.В. Инфаркт миокарда.// Consilium Medicum. – 2000. – 09. – С. 356-362.
- Острый коронарный синдром / под ред. И.С.Явелова, С.М.Хохлунова, Д.В.Дуплякова. – М. : ГЭОТАР-Медиа, 2017. – 384с.
- Рекомендации Общества специалистов по неотложной кардиологии «Диагностика и лечение больных с острым коронарным синдромом без подъема сегмента ST электрокардиограммы» https://www.cardioweb.ru/klinicheskie-rekomendatsii, дата доступа: 01.09.2018.
- Рекомендации Общества специалистов по неотложной кардиологии «Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST электрокардиограммы» https://www.cardioweb.ru/klinicheskie-rekomendatsii, дата доступа: 01.09.2018.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/metody-lecheniya/
Источник
Острый коронарный синдром (ОКС) – сочетание клинических симптомов, позволяющих заподозрить у больного обострение ИБС. Все виды обострения ИБС на начальных этапах имеют сходную клинику, этиологию, патогенез, принципы лечения.
Термин ОКС дает возможность врачу начать лечение до постановки окончательного диагноза, что существенно в условиях крайнего дефицита времени. Особенно важно на этом этапе правильно выбрать тактику ведения больного. Если ОКС сопровождается подъемом сегмента ST-на ЭКГ необходимо как можно быстрее полностью восстановить коронарный кровоток.
Виды
Различают две основных формы ОКС, имеющие различные ЭКГ признаки:
- ОКСП ST;
- ОКСБП ST.
ОКС с подъемом ST
ОКС с подъемом ST – длительная ишемия, связанная с полной непроходимостью одной из венечных артерий. Ишемия вызывает дисбаланс между клеточным и внеклеточным содержанием калия, в результате возникают импульсы, повышающие изолинию.
 ОКС c подъемом сегмента ST
ОКС c подъемом сегмента ST
ОКСП ST – тяжелая патология, заканчивающаяся, без врачебного вмешательства, трансмуральным ИМ. Если же проходимость пораженной артерии будет быстро восстановлена, некроза сердечной мышцы не возникает.
ОКС без подъема ST
ОКСБП ST характеризуется развитием ишемии в условиях сохраненного, но недостаточного коронарного кровотока.
В этом случае возможны следующие патологии:
- нестабильная стенокардия (НС);
- ИМ без зубца Q.
Нестабильная стенокардия
НС – транзиторное состояние. При отсутствии лечения НС часто приводит к острому инфаркту, тяжелым аритмиям, внезапной смерти, может перейти в стабильную стенокардию, но с более высоким функциональным классом.
Различают следующие виды НС:
- впервые возникшая стенокардия;

- прогрессирующая стенокардия;
- стенокардия Принцметала (вариантная)
ИМ без зубца Q
При этом варианте заболевания отсутствуют классические изменения ЭКГ, однако, о гибели кардиомиоцитов говорит повышение специфических показателей крови.
Стадии и степени
Все виды ОКС – различные клинические проявления единого патологического процесса – тромбоза коронарной артерии разной степени выраженности.
ОКС – это процесс, стадии которого различаются сменяющими друг друга патологическими изменениями в миокарде и соответствующими им ЭКГ-признаками.
- Острейшая стадия. В эту стадию происходит обтурация тромбом ствола или крупной ветви одной из венечных артерий. Миокард, в результате острой ишемии, становится гибернирующим и оглушенным. Однако клетки сердца на этом этапе еще живы, и процесс полностью обратим. На ЭКГ наблюдается подъем ST и высокие, часто превышающие зубец R, зубцы T.
- Острая стадия. Кардиомиоциты в центре зоны ишемии начинают погибать. На периферии, за счет коллатерального кровообращения, миокард еще некоторое время сохраняется в оглушенном состоянии, однако, если процесс продолжается, и клетки на периферии вскоре начинают гибнуть, расширяя зону некроза. На ЭКГ появляется зубец Q, увеличивающийся по мере разрастания зоны некроза. Сегмент ST постепенно начинает снижаться к изолинии, зубец T становится отрицательным.
- Подострая стадия. Расширение зоны некроза прекращается. Разграничиваются погибшие участки миокарда от выживших зон. Сегмент ST возвращается на изолинию. Заканчивается эта стадия, когда перестает углубляться зубец T.
- Стадия формирования рубца. Погибшие кардиомиоциты замещаются фиброзной тканью. Окружающие рубец клетки миокарда гипертрофируются. Зубец T становится менее глубоким, зубец Q обычно сохраняется, иногда он становится менее выраженным.
Симптомы
ОКС при подъеме сегмента ST, чаще всего проявляется типичным ангинозным приступом.
Для него характерно:
- тяжелые боли, давящего или сжимающего характера в ретростернальной области, усиливающиеся при незначительной нагрузке.
- иррадиация боли чаще в область левого плечевого пояса;
- тахикардия и аритмия разной степени тяжести;
- подъем или снижение АД;
- резкая слабость, холодный пот;
- часто присутствует психическое возбуждение, страх смерти.
Кроме типичной симптоматики возможны следующие варианты развития заболевания, в зависимости от ведущего синдрома:
- абдоминальный тип;
- аритмический тип;
- астматический тип;
- цереброваскулярный тип;
- малосимптомный тип.

Клиника ОКС определяется степенью ишемии миокарда, локализацией патологического процесса, сопутствующей патологией, возрастом пациента.
Причины появления
Основная причина ОКС – образование тромба в месте разрыва атеросклеротической бляшки. Разрыву подвергаются атеросклеротические бляшки с крупным растущим липидным ядром и тонкой соединительнотканной оболочкой. Содержимое атеросклеротической бляшки активизирует тромбоциты и каскад коагуляции, результатом чего становится острый тромб.
ОКС с подъемом ST свидетельствует о прекращении кровотока в одной из венечных артерий за счет тромба. В подавляющем большинстве случаев такое состояние заканчивается тяжелым трансмуральным инфарктом миокарда. Только в небольшом проценте случаев исходом подобного состояния является НС. Поэтому, чтобы избежать развития ИМ этим больным необходимо срочно восстановить коронарный кровоток.
В основе возникновения ОКС при НС и ОКСБП ST лежит формирование пристеночного, не закрывающего полностью просвет венечной артерии тромба, в результате возникает субэндокардиальная ишемия миокарда.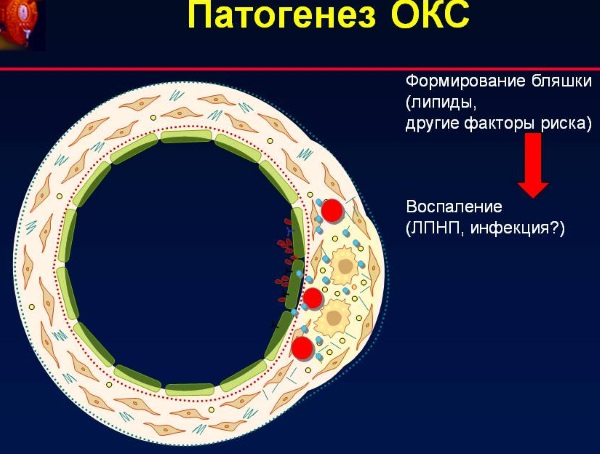
Если кислородное голодание не ведет к гибели кардиомиоцитов, говорят о НС, если же разовьется некроз сердечных тканей, то речь идет о ИМБП ST. Различаются эти два состояния биохимическими методами.
Диагностика
При подозрении на ОКС состояние больного начинает рассматриваться как ургентное, а лечебные и диагностические мероприятия должны быть строго выполнены согласно протоколу. Вся ургентная диагностика и лечение выполняются бесплатно.
Электрокардиография
ЭКГ – регистрация электрических потенциалов, возникающих при работе сердца. Во время записи ЭКГ используют наложение электродов по специальной схеме. Электроды фиксируют силу и направление электрических импульсов, а записывающее устройство регистрирует их на носителе, на бумаге или в электронном виде (цена исследования 1800 руб.)
ЭКГ наиболее важный диагностический тест на догоспитальном этапе, способный определить дальнейшую лечебную и диагностическую тактику. ЭКГ обязательно проводится в 12 стандартных отведениях, при необходимости, количество отведений увеличивают.
Если на ЭКГ определяется подъем ST или острая полная блокада левой ножки пучка Гиса, врач должен определить дальнейшую лечебно-диагностическую тактику:
- Если есть возможность в течение 120 мин от первого контакта с больным доставить его в учреждение, где есть кардиографическое оборудование и персонал, способный выполнить КАГ и первичную ЧКВ (чрескожное коронарное вмешательство), больного срочно направляют на первичное стентирование.
- Если такой возможности нет, на догоспитальном этапе начинают тромболитическую терапию, а проведение КАГ откладывают.
Коронароангиография (КАГ)
КАГ – прижизненная визуализация коронарных сосудов.
Бедренную или лучевую артерию прокалывают толстой иглой, через просвет которой вводят тонкий катетер. Используя визуальный контроль, катетер проводят максимально близко к коронарным артериям, а затем через него вводят контрастное вещество (Омнипак, Ультравист). После введения контраста делают серию снимков. Стоимость процедуры в Москве 11-70 тысяч руб.
КАГ при ОКС выполняет и лечебные задачи. После коронарографии выполняется стентирование поврежденной артерии. Восстановление коронарного кровотока фактически прерывает развитие инфаркта миокарда, что снижает смертность и улучшает долгосрочные результаты.
После проведения КАГ выставляется окончательный диагноз, речь уже идет не об ОКС, а о конкретной форме ИБС. Дальнейшая диагностика направлена на решения вопроса о функциональном состоянии всей кардиальной системы у конкретного больного, определяется тактика его дальнейшего лечения и реабилитации.
Если же после проведенной коронарографии выясняется, что болевой приступ был вызван не венечной патологией, то диагностика направлена на выяснение его причин.
Лабораторные исследования крови
- Анализ периферической крови (цена 650-670 руб.). Хотя рутинные анализы не являются значимыми для диагностики, но по изменению этих показателей можно судить о воспалительной реакции в миокарде, вызванной длительной ишемией.
- Коагулограмма крови (цена 250-1300 руб.). С помощью анализа определяется состояние свертывающей системы крови.
- Липидный профиль плазмы крови (цена 1050-1100 руб.).
- Кровь на маркеры повреждения миокарда (КФК-МВ, тропонины I и T, миоглобин) в динамике (цена 1650- 1900 руб.).
Холтеровское мониторирование ЭКГ
Постоянный контроль необходим для предупреждения повторного ангинозного приступа, (цена 2300-3900 руб.).
Эхокардиография сердца
С помощью сонографии определяет размеры сердца, состояние клапанного аппарата, наличие сердечной недостаточности, определяют зоны гиподинамии (цена 2500 руб.).
Магниторезонансная томография сердца
Методика позволяет выявить даже незначительные зоны некроза в миокарде, (цена 6000-38000 руб.).
Сцинтиграфия миокарда
Исследование проводится с помощью радионуклидных веществ, с целью верификации зон некроза и ишемии в миокарде, (цена 5800 руб.).
Когда необходимо обратиться к врачу
Если у больного на высоте физической, психической нагрузки или в покое появляются:
- резкие давящие, режущие боли в ретростернальной (или любой другой) области;
- сердцебиение, аритмии;
- резкий подъем (или снижение) АД;
- одышка, слабость, холодный пот;
- психическое возбуждение.

Необходимо срочно:
- уложить больного;
- дать нитроглицерин (если позволяет АД) под язык;
- попросить разжевать таблетку аспирина;
- вызвать бригаду скорой помощи.
Профилактика
| Виды профилактики ОКС | Профилактические мероприятия |
| Первичная профилактика ОКС |
|
| Вторичная профилактика ОКС |
|
Методы лечения
ОКС с подъемом ST или с острой ПБЛНПГ – неотложное состояние, результативность лечения которого определяется быстротой постановки диагноза и начала терапии.
Лечение, начинающееся одновременно с установлением диагноза, направлено:
- устранение болевого синдрома;
- восстановление проходимости коронарного русла;
- устранение ишемии.
Ургентная терапия
Обезболивание
- Наркотические аналгетики: морфин в/в 2 мг, затем по 2 мг каждые 15 мин до купирования боли.
- Нитроглицерин 1-2 таблетки сублингвально, спрей – 1-2 ингаляции, при отсутствии противопоказаний (резкое снижение ад) внутривенное введение нитроглицерина в дозе 20-200мкг/мин (дозу подбирают индивидуально).

Кислородная поддержка – ингаляции увлажненного кислорода со скоростью 2-4 л/мин.
Бета-адреноблокаторы
При ОКС необходимо максимально раннее назначение бета-блокаторов. Они снижают ЧСС, АД, сократимость миокарда, тем самым уменьшают потребность миокарда в кислороде.
Применяются только препараты с доказанной эффективностью:
- бисопролол 10 мг;
- метопролол 50 мг;
- карведилол 12,5 мг.
Антиагрегантная терапия
Для предотвращения повторного тромбообразования всем больным назначается двойная антиагрегантная терапия: аспирин без кишечнорастворимого покрытия 150-300мг + тикагрелор (Брилинта) 180 мг.
В отсутствии тикагрелора используют клопидогрел (Плавикс) 300-600 мг.
Антикоагулянтная терапия
Антикоагулянтная терапия назначается всем пациентам с ОКСП ST, независимо от основной тактики лечения:
- фондапаринукс (Арикстра) — 2,5 мг/сутки
- эноксапарин – подкожно 1мг/кг массы тела каждые 12 часов.
Восстановление кровотока в пораженной артерии
Сразу же после постановки диагноза ОКСП ST, определяют тактику реперфузионной терапии.
КАГ с последующим восстановлением проходимости поврежденной артерии
Если есть возможность в течение 120 мин. после первого контакта с пациентом доставить его в госпитальное учреждение, где могут провести КАГ с последующей ЧКВ или АКШ (аорто-коронарное шунтирование), то предпочтение отдается этой тактике. Доказано, что она ведет к снижению количества осложнений и смертности. Чаще проводится более простое ЧКВ с введением стентов.
АКШ – это полостная операция, которая проводится на открытом сердце. Существует и малоинвазивная техника АКШ, но она сложна в исполнении и неудобна при наложении нескольких шунтов. Суть операции состоит в создании дополнительного пути току крови.
Показанием к АКШ является:
- поражение главного ствола левой коронарной артерии;
- одновременное поражение трех главных стволов коронарной системы;
- дисфункция левого желудочка;
- поражение артерии в месте бифуркации (постановка стента в таких местах технически затруднена).
Тромболитическая терапия (ТЛТ)
Тромболизис делается не позднее 12 часов о начала заболевания, в более поздние сроки этот способ неэффективен. В результате ТЛТ активизируются тромбоциты, появляется большое количество мелких тромбов, поэтому тромболитическая терапия проводится совместно с терапией антикоагулянтами.
Противопоказания к проведению ТЛТ:
- геморрагический инсульт менее 6 месяцев назад;
- черепно-мозговая травма в анамнезе;
- хирургическое вмешательство в течение последних 3 недель,
- желудочно-кишечное кровотечение в течение последнего месяца;
- расслаивающая аневризма аорты;
- высокие цифры АД, не поддающиеся коррекции.
Для тромболизиса применяются:
- Метализе (тенектеплаза) – используется для проведения ТЛТ на догоспитальном этапе, 1 раз по 30-50 мг, в зависимости от массы тела.
- Актилизе (алтеплаза) – употребляется только в стационаре на фоне непрерывного введения гепарина. Вначале вводят 15 мг болюсно, а затем переходят на капельное введение. Общая доза препарата 100 мг.
Лекарственные препараты
ОКС – это ургентное состояние, поэтому лекарственные средства применяются в основном разово, во время оказания медицинской помощи. При необходимости некоторые препараты больной продолжает принимать и после постановки окончательного диагноза. При этом лекарства назначаются на длительные сроки, понятия курсовое лечение в кардиологии не существует.
Кислород для ингаляций (медицинский газ)
- Введение газа через назальный катетер (4-8 л/мин), если насыщение кислорода меньше 90%.
Нитраты
- нитроглицерин (таблетки 0,0005 сублингвально) – 1-2 таблетки под язык для купирования болей (цена 16 руб.).
- нитроглицерин (раствор для инъекций 0,1% 10мл), начальная скорость введения 0,5-1,0 мг/ч, длительность лечения от 2-3 часов до 3 суток (цена 560 руб.).
- Тринитролонг (пленки для наклеивания на десну 1-2 мг) для купирования часто повторяющихся ангинозных приступов (цена 55 руб.).

- Изокет-ретард (таблетки 20-60 мг) 40-120 мг/сутки на 2 приема до купирования болей (цена 394 руб.).
Наркотические аналгетики
- морфин (раствор 1%-1,0) внутривенно 2,0 мг, затем, если боль не прошла по 2,0 мг каждые 15-20 мин. до купирования боли (цена 570 руб.).
Бета-адреноблокаторы
- бисопролол (таблетки 2,5-10 мг) 10 мг/сутки на 1 прием, длительно (цена 245 руб.).
- метопролол (таблетки 50 мг, ампулы 1%-5,0 мл), 50 мг/сутки, длительно (цена 44 руб.)
- карведилол (таблетки 6,25-12,5 мг) 25 мг/сутки на два приема, длительно (цена 85-90 руб.).
Антиагреганты
- ацетилсалициловая кислота (таблетки 500 мг) применяются лекарственные формы без кишечнорастворимого покрытия, принимают 150 -300 мг/сутки однократно, в разжеванном виде (цена 5-30 руб.).
- тикагрелор (таблетки 90 мг), однократно дают 180 мг, а затем 180 мг/сутки на 2 приема (цена 4500 руб.).
- клопидогрел (таблетки 75 мг), нагрузочная доза 300 мг, поддерживающая доза 75 мг/сутки однократно (цена 260-743 руб.).
Антикоагулянты прямого действия
- НФГ (флаконы по 5000 МЕ), НФГ вводят внутривенно струйно из расчета 70 ЕД./кг веса, но не более 5000 ЕД., а затем капельно 12 ЕД./кг/ч, но не более 1000 ЕД./ч, дальнейшее назначение введение назначают индивидуально, исходя из данных коагулограммы (цена 350 руб.).
- эноксапарин (шприц 0,2-0,4 мл) подкожно 1 мг/кг веса каждые 12 часов (цена 1400-4015 руб.)
Тромболитики
- тенектеплаза (Метализе) – препарат, используемый на догоспитальном этапе, вводится внутривенно струйно в зависимости от веса пациента (30-50 мг), цена – 59000-60000 руб.

- алтеплаза (Актилизе) используется только в стационаре на фоне инфузии гепарина, вначале вводят 15мг струйно, а затем не более 85 мг капельно (цена 17000-30000руб.)
Народные методы
ОКС с подъемом ST – смертельно опасное состояние, требующее экстренной медицинской помощи. Все действия врача расписаны поминутно в соответствующих протоколах, отступление от протокола недопустимо. Народные средства при ОКС не применяются.
Позже, когда будет выставлен окончательный диагноз и состояние больного стабилизируется, возможно, как дополнительная терапия, применение некоторых фитопрепаратов:
- настой фенхеля: 10 гр. плодов фенхеля заливают 200 мл воды и нагревают на водяной бане. Настаивают 8-10 часов. Принимают 30 мл/сутки на 3 приема;
- отвар листьев крапивы: сушеные листья крапивы заливают водой (100мл на 1 столовую ложку травы), выдерживают на огне без кипячения 15 минут, принимают 200мл/сутки на 4 приема.

- настой боярышника: 2 столовые ложки плодов засыпают в литровый термос и заливают горячей водой, настаивают 8-10 часов, принимают 200 мл/сутки (2-3 недели).
Прочие методы
При ОКС альтернативные методы лечения не используются. Когда состояние больного станет стабильным, возможно применение следующих методик:
Гемосорбция и плазмаферез.
Метод используется, когда комплексная терапия нестабильной стенокардии не дает результатов.
При этом отмечается:
- улучшение реологических показателей крови;
- снижение количества атерогенных фракций липидов;
- снижение наклонности крови к тромбообразованию.
Обычно проводят 3-4 процедуры с недельным перерывом между ними.
Ультрафиолетовое облучение крови
В стерильных условиях у пациента берут кровь из вены и помещают ее в кювету аппарата, где она подвергается ультрафиолетовому облучению. После чего кровь вводится в вену пациента
Положительный эффект достигается:
- снижением вязкости крови;
- подавление свертывающей и активация противосвертывающей активности крови.
Проводят 3-5 процедур с интервалом в сутки
Внутривенное лазерное облучение крови
В вену вводится игла, к которой присоединяется световод от прибора, который запускается в необходимом режиме.
В результате процедуры:
- уменьшается вязкость крови;
- уменьшается содержание в плазме атерогенных липидов;
- уменьшается агрегация тромбоцитов;
- возрастает антиоксидантная активность крови.
Курс 3-5 сеансов через день
Возможные осложнения
ОКС, особенно с подъемом сегмента ST, – тяжелое состояние, требующее немедленной терапии.
Если эта помощь не будет оказана, то возможно развитие опасных для жизни состояний:
- внезапная коронарная смерть;
- кардиогенный шок;
- острая левожелудочковая недостаточность (отек легких);
- развитие тяжелых аритмий.
Но даже если больной ОКС с подъемом сегмента ST выживет, разовьются опасные хронические состояния (ССН тяжелых степеней, тяжелые формы ИБС, рецидивирующие формы аритмий), которые могут привести к инвалидности и к смерти.
Видео об ОКС
Про острый коронарный синдром:
Источник
