Рекомендации общества кардиологов сердечная недостаточность
Комментарий к новым Рекомендациям Европейского кардиологического общества по диагностике и лечению сердечной недостаточности (раздел хронической сердечной недостаточности)
Перевод рекомендаций осуществлен участниками секции молодых кардиологов Российского кардиологического общества (РКО).Переводчики: Хохлова Н.В., Катеренчук А.И., Медведева Е.А., Бердников С.В., Башкирева А.Л., Стародубцева И.А., Любимцева Т.А., Малышева А.М.Куратор перевода: председатель секции Концевая А. В.
В сентябре 2008 года были обнародованы новые рекомендации Европейского кардиологического общества (ЕКО) по диагностике и лечению острой (ОСН) и хронической сердечной недостаточности (ХСН). Данный документ подготовлен специальной рабочей группой Ассоциации сердечной недостаточности (СН) ЕКО под председательством известного специалиста проф. К.
Dickstein при поддержке Европейского общества медицины интенсивной помощи. Впервые в данном документе объединены рекомендации по лечению ХСН и ОСН, что является оправданным шагом, учитывающим общность этиологических факторов и сходство патофизиологических механизмов, лежащих в основе каждого из вышеназванных состояний.
Если последовательно рассматривать разделы той части документа, которая посвящена ХСН, то можно выделить несколько новых особенностей. В разделе, посвященном диагностике ХСН, появилась предложенная в 2005 году Американская (АСС/АНА) классифи¬кация СН, которая подразумевает разделение кардиологических пациентов на 4 группы от А до D, где группа А представлена пациентами без структурно-функциональных изменений сердца, группа В – больными со структурными изменениями сердца, предрасполагающими к развитию СН, однако без каких-либо ее клинических проявлений, группы С и D – больных с клинически манифестированной СН возрастающей тяжести.
Материал в разделе, касающемся диагностики ХСН, представлен преимущественно в виде таблиц, построенных по весьма удачному принципу: во-первых, в них по каждому из методов показаны те патологические отклонения, которые могут быть определены с помощью данного метода, и, во-вторых, представлен алгоритм дальнейших действий врача в связи с выявлением вышеуказанных отклонений.
В таблицах наглядно изложен материал по применению эхокардиографии, ЭКГ, рентгенографии грудной клетки, разнообразных лабораторных тестов (в качестве примера – см. табл.1). Впервые подробно представлены и систематизированы эхокардиографические изменения, которые могут наблюдаться у больных с ХСН. Детализирована клиническая роль определения мозгового натрий-уретического пептида и его так называемого NT – терминального фрагмента;
В разделе «Немедикаментозное лечение» впервые представлены (в виде табличного алгоритма) рекомендации относительно обучения пациентов с ХСН соответствующему поведению в быту и методам самоконтроля своего состояния. В частности, это касается контроля риск-факторов и массы тела, рекомендаций относительно диеты, физической и сексуальной активности, иммунизации, контроля психоэмоционального статуса и др. При этом для каждого из соответствующих пунктов конкретизированы вопросы, которые врач должен решать в сотрудничестве с пациентом.
Если рассматривать положения, касающиеся применения при ХСН различных групп лекарственных препаратов, то принципиальных изменений здесь не произошло. Список антагонистов рецепторов ангиотензина II (APAII), рекомендованных к применению при ХСН, сузился до двух – кандесартана и валсартана, как имеющих достаточную доказательную базу для таких пациентов (табл.2).
Подчеркивается, что данные препараты могут назначаться больным, уже получающим ингибиторы АПФ и бета-блокаторы, у которых, тем не менее, сохраняется симптомная (II-IV классы по NYHA) ХСН. В разделе «Бета-блокаторы» единственной новинкой стало положение о возможности титрования суточной дозы карведилола до 100 мг (табл.2).
Впервые четко сформулирована рекомендация относительно того, что антагонисты альдостерона (спиронолактон, эплеренон) нельзя назначать на фоне сочетанного приема ингибиторов АПФ и АРА II . Также впервые введен количественный критерий целесообразности назначения дигоксина при постоянной форме фибрилляции предсердий, а именно – ЧСС в покое
Источник
Члены секции
Мареев Вячеслав Юрьевич
Председатель Правления ОССН
Доктор медицинских наук, профессор Главный научный сотрудник Медицинского научно-образовательного центра МГУ имени М.В.Ломоносова
Агеев Фаиль Таипович
доктор медицинских наук, профессор, руководитель научно-диспансерного отдела НИИ кардиологии им. Мясникова А.Л. ФГУ РКНПК РосЗдрава
Арутюнов Григорий Павлович
Член-корр. РАН, Доктор медицинских наук, профессор, заведующий кафедрой внутренних болезней и общей физиотерапии ПФ, РНИМУ имени Н.И. Пирогова, Заслуженный врач РФ
Беленков Юрий Никитич
Академик РАН, Директор Клиники госпитальной терапии им. А.А. Остроумова
Васюк Юрий Александрович
Доктор медицинских наук, профессор, заведующий кафедрой клинической функциональной диагностики факультета постдипломного образования Московского государственного медико-стоматологического университета
Галявич Альберт Сарварович
профессор, заведующий кафедрой факультетской терапии и кардиологии Казанского государственного медицинского университета, главный кардиолог Татарстана
Гарганеева Алла Анатольевна
доктор медицинских наук, профессор, заведующая отделением общеклинической кардиологии и эпидемиологии сердечно-сосудистых заболеваний НИИ кардиологии
Гендлин Геннадий Ефимович
Доктор медицинских наук, профессор кафедры госпитальной терапии №2 л/ф РНИМУ им Н.И. Пирогова
Гиляревский Сергей Руджерович
Профессор, доктор медицинских наук. Профессор кафедры клинической фармакологии и терапии Российской медицинской академии непрерывного профессионального образования Министерства Здравоохранения РФ
Глезер Мария Генриховна
Профессор кафедры профилактической и неотложной кардиологии НИО Государственного бюджетного образовательного учреждения высшего профессионального образования “Первый Московский государственный медицинский университет им. И. М. Сеченова”. Главный внештатный кардиолог Министерства здравоохранения Московской области
Драпкина Оксана Михайловна
профессор, доктор медицинских наук, член-корреспондент РАН Директор «Национального медицинского исследовательского центра профилактической медицины» министерства здравоохранения Российской Федерации
Дупляков Дмитрий Викторович
д.м.н., зам главного врача по медицинской части Самарского областного клинического кардиологического диспансера, главный кардиолог Самарской области
Кобалава Жанна Давидовна
Профессор, доктор медицинских наук, заведующая кафедрой внутренних болезней и клинической фармакологии ФПК медицинских работников РУДН
Козиолова Наталья Андреевна
Заведующая кафедрой пропедевтики внутренних болезней №2 Федерального государственного бюджетного учреждения здравоохранения высшего образования «Пермский государственный медицинский университет имени академика Е.А. Вагнера» Министерства здравоохранения Российской Федерации, доктор медицинских наук, профессор
Коротеев Алексей Васильевич
доктор медицинских наук, профессор, медицинский директор АО «Швабе».
Лопатин Юрий Михайлович
Заведующий кафедрой кардиологии и функциональной диагностики ФУВ Волгоградского государственного медицинского университета
Мареев Юрий Вячеславович
Научный сотрудник отдела клинической кардиологии и молекулярной генетики ФГБУ «Национального медицинского исследовательского центра профилактической медицины» министерства здравоохранения Российской Федерации и исследователь «Робертсоновского центра биостатистики», университета Глазго. Кандидат медицинских наук.
Орлова Яна Артуровна
Доктор медицинских наук, профессор кафедры многопрофильной клинической подготовки факультета фундаментальной медицины МГУ имени М.В.Ломоносова ,руководитель отдела возраст-ассоциированных заболеваний Медицинского научно-образовательного центра МГУ имени М.В.Ломоносова
Перепеч Никита Борисович
доктор медицинских наук, профессор по специальности «Кардиология», директор Научно-клинического и образовательного Центра «Кардиология» Института высоких медицинских технологий медицинского факультета Санкт-Петербургского государственного университета.
Ситникова Мария Юрьевна
д. м. н., профессор, руководитель научно-исследовательского отдела сердечной недостаточности и профессор кафедры терапии ФГБУ «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации, профессор кафедры факультетской терапии Первого Санкт-Петербургского медицинского университета имени академика И.П. Павлова.
Скибицкий Виталий Викентьевич
доктор медицинских наук, профессор, зав. Кафедрой госпитальной терапии ФГБОУ ВО КубГМУ Минздрава России, Заслуженный деятель науки Кубани, Заслуженный работник здравоохранения Кубани
Тарловская Екатерина Иосифовна
д.м.н., профессор, и.о. заведующего кафедры внутренних болезней НижГМА
Чесникова Анна Ивановна
Профессор кафедры внутренних болезней №1 ФГБОУ ВО РостГМУ Минздрава России, доктор медицинских наук, профессор
Фомин Игорь Владимирович
профессор кафедры внутренних болезней Нижегородской государственной медицинской академии, главный специалист по терапии приволжского окружного медицинского центра.
Источник
Недавно была опубликована обновленная версия рекомендаций Европейского общества кардиологов по ведению пациентов с острой и хронической сердечной недостаточностью. Очень краткий обзор этого документа мы предлагаем вниманию читателей.
Недавно была опубликована обновленная версия рекомендаций Европейского общества кардиологов по ведению пациентов с острой и хронической сердечной недостаточностью. Очень краткий обзор этого документа мы предлагаем вниманию читателей.
 Определение и типы СН
Определение и типы СН
Ранее сердечная недостаточность (СН) определялась как клинический синдром, характеризующийся набором типичных симптомов (одышка, усталость, повышение венозного давления, влажные хрипы в легких и периферические отеки), вызванных структурной и/или функциональной сердечной патологией, сопровождаемых снижением сердечного выброса и/или повышением внутрисердечного давления в покое и/или во время стресса.
В рекомендациях предлагаются следующие критерии определения СН.
- СН со сниженной фракцией выброса (ФВ) — ФВ менее 40%.
- СН с умеренно сниженной ФВ — наличие или отсутствие клинических симптомов, ФВ от 40 до 49%, повышенный уровень натрийуретического пептида и наличие по крайней мере еще 1 критерия: а) наличие структурных изменений (гипертрофия левого желудочка (ГЛЖ) — индекс массы ≥115 г/м2 для мужчин и ≥95 г/м2 для женщин; и/или увеличение левого предсердия (ЛП) — индекс объема ЛП >34 мл/м2), б) диастолическая дисфункция.
- СН с сохраненной ФВ — наличие или отсутствие клинических симптомов, ФВ ≥ 50%, повышенный уровень натрийуретического пептида и наличие по крайней мере еще 1 критерия: а) наличие структурных изменений (см. выше), б) диастолическая дисфункция.
Повышенным считается уровень мозгового натрийуретического пептида (BNP) > 35 пг/мл и/или про-натрийуретического N-концевого пептида В-типа (NT-proBNP) >125 пг/мл). Для острых состояний критерии выше — BNP > 100 пг/мл, NT-proBNP — 300 пг/мл. В рекомендациях отмечается, что повышенный уровень натрийуретических пептидов не является патогномоничным для СН. Фракция выброса измеряется с помощью ЭхоКГ биплановым методом, по Simpson (при плохом качестве изображения рекомендуется использовать контраст).
В рекомендациях отмечается, что граница между СН с умеренным снижением ФВ и нормальной ФВ условна. В ряде исследований пациенты с ФВ левого желудочка (ЛЖ) от 40 до 49% классифицируются как лица с «сохраненной ФВ». Но в текущих рекомендациях пациенты с ФВ от 40 до 49% выделены в отдельную группу — «серую зону». Кроме того, указывается, что симптомы СН плохо коррелируют с ФВ, на фоне современной терапии у пациентов могут отсутствовать симптомы даже при наличии сниженной ФВ. Данные пациенты в рекомендациях описываются как «имеющие асимптомную дисфункцию ЛЖ».
Этиология СН
Причиной возникновения СН могут быть поражения миокарда, вызванные ИБС (рубец после перенесенного инфаркта миокарда, поражение эпикардиальных артерий, гибернация миокарда, нарушение микроциркуляции, эндотелиальная дисфункция); токсическими веществами (алкоголь, кокаин, анаболики, амфетамин, медь, железо, свинец, кобальт), медикаментами (цитостатики — такие как антрациклины, иммуномодуляторы — трастузумаб, цетуксимаб, антидепрессанты, анестетики, неспецифические противовоспалительные препараты), радиацией.
СН может развиться в результате иммунных процессов, как связанных с инфекционными агентами (бактерии, вирусы, грибки, риккетсии, паразиты (болезнь Шагаса), так и не связанных с ними (гигантоклеточный миокардит, болезнь Грейвса, ревматоидный артрит, системная красная волчанка, другие диффузные болезни соединительной ткани, эозинофильный миокардит Чагаса—Строкса); инфильтрации, возникшей из-за прогрессирования рака; амилоидоза, гемохроматоза, саркоидоза, болезней Фабри, Помпе; гормональных метаболических расстройств (гипо- и гипертиреоз, болезнь Крона, Аддисона, акромегалия, диабет, метаболический синдром, феохромоцитома, патология, связанная с беременностью и лактацией) и метаболических расстройств, связанных с аномалиями питания (дефицит L-карнитина, селениума, тиамина, железа, фосфатов, кальция, общий дефицит питания, ожирение); а также генетических заболеваний (гипертрофическая, дилатационная, рестриктивная кардиомиопатии, некомпактная миопатия, аритмогенная дисплазия правого желудочка, кардиомышечные дистрофии, ламинопатии).
Причиной возникновения СН могут также явиться заболевания, связанные с повышенной нагрузкой на миокард: артериальная гипертензия, врожденные и приобретенные пороки сердца, констриктивный и выпотной перикардиты, эндокардиальный фиброэластоз, гиперэозинофильный синдром, тяжелая анемия, сепсис, тиреотоксикоз, болезнь Педжета, артериовенозная фистула, почечная недостаточность, перегрузка объемом (избыточное введение жидкости) и, кроме того, нарушения ритма: тахи- и брадиаритмии.
Диагностика и лечение
Диагностика хронической СН включает оценку данных анамнеза и клинических симптомов. В том случае, если у пациента присутствует один или более из перечисленных «признаков» (ИБС, АГ в анамнезе, применение диуретиков, кардиотоксических препаратов, облучение, ортопноэ, ночное диспноэ, отеки лодыжек, голеней; сердечные шумы, аномалия ЭКГ ), показана ЭхоКГ, если у пациента более одного признака, то показана оценка уровня натрийуретических пептидов. В то же время, если ЭхоКГ недоступна, можно начать с оценки уровня натрийуретического пептида.
С целью выявления причин СН, проведения дифференциальной диагностики и/или выявления коморбидной патологии при наличии соответствующих показаний целесообразно выполнение других исследований (рентгенография органов грудной клетки, компьютерная томография, МРТ, коронарография, позитрон-эмиссионная томография, анализы крови, генетические тесты).
В рекомендациях детально представлены вопросы назначения фармакологического лечения (когда назначать, кому, показания, противопоказания, дозы, нежелательные явления и их частота). При сохраненной или умеренно сниженной фракции выброса (ФВ > 40%) рекомендуется скрининг на выявление перечисленных выше кардиальных и некардиальных заболеваний, при обнаружении которых должно быть проведено безопасное и эффективное лечение для уменьшения симптоматики и/или улучшения прогноза заболевания.
Для предотвращения развития и/или прогрессирования СН рекомендуется лечение артериальной гипертензии, назначение статинов (пациентам с ИБС или высоким риском развития ИБС); коррекция факторов риска (ожирение, дислипидемия), прекращение курения и сокращение потребление алкоголя.
Назначение ингибиторов АПФ рекомендуется больным с бессимптомной систолической дисфункцией левого желудочка, пациентам с ИБС, как с инфарктом миокарда, так и без него в анамнезе. В перечень рекомендованных препаратов вошли каптоприл, лизиноприл, рамиприл, эналаприл, трандолаприл.
Бета-блокаторы (бисопролол, карведилол, метопролол, небиволол) рекомендуются больным с бессимптомной систолической дисфункцией левого желудочка и инфарктом миокарда в анамнезе.
Сочетание ингибиторов АПФ с бета-блокаторами рекомендуется пациентам с симптомами СН и сниженной ФВ для снижения риска госпитализации и смерти. Если симптомы сохраняются, показано дополнительно назначить антагонисты минералокортикоидных рецепторов.
Диуретики назначаются для уменьшения симптомов СН, снижения риска госпитализации. Сакубитрил/валсартан рекомендуется в качестве альтернативы ингибиторов АПФ с целью снижения риска госпитализации и смерти (при сохранении симптомов СН, несмотря на оптимальное лечение). Ивабрадин с целью снижения риска госпитализации и сердечно-сосудистой смерти показан пациентам с симптомами СН, ФВ ≤35% на фоне синусового ритма и ЧСС ≥70 уд/мин, несмотря на лечение бета-адреноблокаторами в сочетании с ингибиторами АПФ и антагонистами минералокортикоидных рецепторов (спиронолактон, эплеренон), или имеющим противопоказания к назначению бета-блокаторов. Блокаторы рецепторов ангиотензина (кандесартан, валсартан, лозартан) с этой же целью показаны пациентам при непереносимости ингибиторов АПФ и/или антагонистов минералокортикоидных рецепторов. Гидралазин и изосорбид динитрата могут быть назначены при непереносимости ингибиторов АПФ и/или блокаторов рецепторов ангиотензина. Дигоксин может быть назначен пациентам с наличием симптомов СН на фоне фибрилляции предсердий и синусового ритма, несмотря на лечение ингибиторами АПФ (или блокаторами рецепторов ангиотензина II (БРА), бета-блокаторами и антагонистами минералокортикоидных рецепторов, чтобы уменьшить риск госпитализации (оптимальная частота желудочковых сокращений 70—90 ударов в мин). Эмпаглифлозин рекомендуется при наличии сахарного диабета 2-го типа для уменьшения симптомов СН и увеличения продолжительности жизни.
Спорным остается вопрос целесообразности назначение N-3 полиненасыщенных жирных кислот (омега-3 ПНЖК).
К препаратам, которые могут ухудшить состояние пациентов со сниженной ФВ, в рекомендациях отнесены: тиазолидиндионы (glitazones), нестероидные противовоспалительные препараты, в том числе ингибиторы циклооксигеназы-2, дилтиазем и верапамил. Из-за риска развития почечной дисфункции и гиперкалиемии не рекомендуется добавление блокаторов рецепторов ангиотензина к комбинации ингибиторов АПФ и минералокортикоидных рецепторов.
Имплантация кардиовертера-дефибриллятора рекомендуется пациентам с бессимптомной систолической дисфункцией ЛЖ (ФВ ≤30%) ишемического происхождения по крайней мере через 40 дней после острого инфаркт миокарда, а также с бессимптомной неишемической дилатационной кардиомиопатией (ФВ ≤30%), которые получают оптимальную медикаментозную терапию.
Ресинхронизирующая терапия
В новой версии рекомендаций представлены модифицированные показания к назначению ресинхронизирующей терапии (РТ), принцип действия которой основан на синхронизации работы отделов сердца за счет имплантации трехкамерного кардиостимулятора. Один электрод — для стимуляции предсердий, второй — правого желудочка, третий — левого желудочка.
РТ показана для облегчения симптомов и снижения риска смерти пациентам с наличием клинических симптомов СН, синусового ритма и ФВ <35%, несмотря на оптимальную медикаментозную терапию, при наличии комплекса блокады левой ножки пучка Гиса и QRS >150 msec (I класс показаний, уровень доказательности A).
В том случае, если у пациента имеет место СН со сниженной ФВ и сохраняются клинические симптомы, несмотря на оптимальную медикаментозную терапию, комплекс QRS 130—149 msec при наличии или отсутствии блокады левой ножки пучка Гиса и/или фибрилляции предсердий, вопрос решается индивидуально, с участием специалиста в области ресинхронизирующей терапии.
Кроме того, РТ показана для уменьшения симптомов, снижения риска ухудшения состояния и госпитализации пациентам с ФВ<40% независимо от класса СН по классификации NYHA, при наличии показаний к установке кардиостимулятора (правого желудочка), высокой степени атриовентрикулярной блокады (класс рекомендаций I уровень доказательств A).
Рекомендуется рассмотреть вопрос возможности улучшения симптомов при условии проведения РТ пациентам, у которых ухудшение симптомов СН зарегистрировано на фоне оптимальной медикаментозной терапии и имплантированного «стандартного» кардиостимулятора или кардиовертера-дефибриллятора (класс рекомендаций IIb уровень доказательств B).
РТ противопоказана пациентам с QRS <130 msec.
В случае, если после проведения оптимальной медикаментозной и РТ (по показаниям) сохраняются проявления СН, необходимо рассмотреть вопрос о целесообразности трансплантации сердца.
Отдельные разделы рекомендаций посвящены вопросам ведения больных с СН на фоне ИБС, пороков клапанов сердца, ожирения, кахексии и ряда других состояний.
Острая сердечная недостаточность
Значительный раздел рекомендаций посвящен тактике ведения пациентов с острой сердечной недостаточностью (ОСН). К ОСН в этом документе относят все состояния, связанные с впервые возникшей СН, внезапной острой декомпенсацией хронической СН или развитием резкой одышки на фоне значительного повышения артериального давления, и сопровождающиеся повышенным уровнем натрийуретических пептидов в плазме.
В качестве критериев, определяющих тактику ведения, предлагается оценивать наличие/отсутствие признаков застоя (отек легких, ортопноэ, периферические отеки, набухание яремных вен, гепатомегалия, асцит) и гипоперфузии (холодные конечности, олигоурия, спутанность сознания, сонливость, снижение пульсового давления), состояние кожных покровов при поступлении пациента.
Если гипоперфузии и застоя нет, кожа теплая и сухая, показана коррекция терапии per os. При отсутствии гипоперфузии, наличии застоя, теплой и влажной коже показаны диуретики и вазодилататоры, а при их неэффективности — ультрафильтрация.
При наличии гипоперфузии, отсутствии застоя и холодной сухой коже проводится оценка гиповолемии, осуществляется введение жидкости, инотропных препаратов (допамин, добутамин, левосимендан, ингибиторы фосфодиэстеразы III).
При наличии и гипоперфузии, и застоя, холодной и влажной коже АД<90 вводятся инотропные препараты (допамин, добутамин, левосимендан, ингибиторы фосфодиэстеразы III), при их неэффективности — вазопрессоры (адреналин, норадреналин — предпочтительнее), диуретики (если перфузия сохранена). При неэффективности этих действий показана механическая поддержка гемодинамики (внутриаортальная баллонная контрпульсация, желудочковое вспомогательное устройство). При АД>90 показано введение диуретиков, вазодилататоров, инотропных препаратов (допамин, добутамин, левосимендан, ингибиторы фосфодиэстеразы III).
При наличии фибрилляции предсердий с высокой частотой сокращений следует рассмотреть вопрос назначения дигоксина, бета/блокаторов, кордарона (с учетом показаний и противопоказаний). С осторожностью при наличии показаний должны назначаться опиаты.
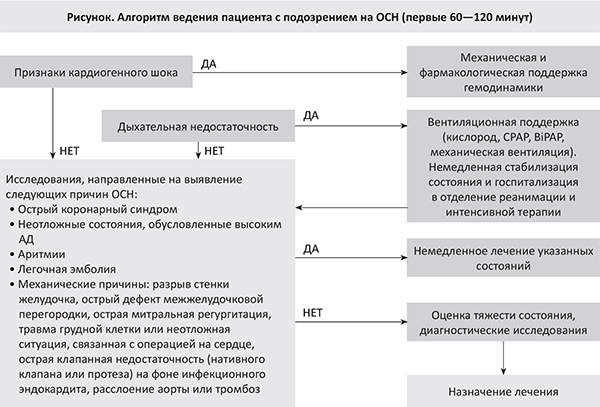
В документе также представлены детальные рекомендации и алгоритм неотложной помощи пациентам с признаками ОСН при первом контакте с медицинскими службами (рис.).

Всем пациентам с ОСН рекомендуется наладить чрескожный мониторинг насыщения артериальной крови кислородом (SpO2), рН крови и напряжения CO2, а также, если возможно, лактата, особенно при существующих признаках отека легких или наличии у пациента ХОБЛ. Терапия кислородом рекомендуется при SpO2 <90% или РаО2 <60 мм рт. ст. (8,0 кПа). Неинвазивная вентиляция (в режиме CPAP, BiPAP) рекомендуется при наличии признаков респираторного дистресс-синдрома (ЧДД> 25/мин, SpO2<90%) в сочетании с мониторированием АД. Интубация рекомендуется при дыхательной недостаточности с признаками гипоксемии (РаО2 <60 мм рт. ст. (8,0 кПа)), гиперкапнии (РаСО2> 50 мм рт. ст. (6,65 кПа)) и ацидоза (рН<7,35).
В рекомендациях указано, что при наличии кардиогенного шока пациент должен быть немедленно госпитализирован (или переведен) в отделение неотложной кардиологической помощи клиники, которая имеет возможность выполнить коронарографию и реваскуляризацию миокарда (при необходимости) 24 часа в сутки 7 дней в неделю. При кардиогенном шоке у больных с ОКС коронарографию рекомендуется выполнить в течение 2-х часов с момента поступления в стационар. Из инотропных препаратов предпочтение следует отдавать добутамину (увеличение сердечного выброса), а при гипоперфузии со сниженным АД назначить вазопрессоры (норадреналин предпочтительнее дофамина). Внутриаортальная баллонная контрпульсация рекомендуется при рефрактерном шоке на фоне медикаментозной терапии с учетом коморбидной патологии и возраста; рутинное использование не рекомендуется.
Источник: https://eurheartj.oxfordjournals.org/content/early/2016/05/19/eurheartj.ehw128
Ирина САМОРОДСКАЯ, доктор медицинских наук, профессор
Источник
