Проверить предрасположенность к инсульту

Профилактика инсульта должна проводиться с детства. А мы начинаем говорить о ней, к сожалению тогда, когда заболеем. А ведь болезнь можно вовремя предупредить. Просто необходимо каждому помнить, что вероятность заболеть этой болезнью велика. Инсульт с каждым днем становится все моложе и моложе.
Содержание:
- Тест на предрасположенность к инсульту
- Профилактика инсульта
- Важные рекомендации по профилактики
- Фитотерапия
Статистика неумолима: среди лиц старше 50 лет каждый шестой мужчина и каждая пятая женщина поражаются инсультом. 50% больных, перенесших инсульт, умирает. Это заболевание, уносит все радости жизни, как у самого больного, так и у его близких. Кроме того это самое дорогостоящее в мире заболевание по моральным и финансовым затратам. И поэтому профилактике инсульта нужно уделять, особое внимание. Так, как инсульт легче и лучше предупредить, чем потом вылечить. Для этого необходимо вовремя лечить болезни вызывающие инсульт – атеросклероз, гипертоническую болезнь, паразитарные инвазии. В головном мозге больного возможно размножение аскарид или личинок многих гельминтом, в частности вухерериоза, которые при своей миграции, могут вызвать закупорку сосудов.
Чтобы заранее предупредить болезнь важно протестировать свой организм на предпосылки к заболеванию. И вовремя принять меры.
Для этого пройдем тест «Предрасположен ли я к инсульту?»
Н. С. Мисюк – ученый из Минска, проанализировав все факторы риска вызывающие инсульт, выделил из них 50, но основная роль принадлежит 14 из них.
Тест на предрасположенность к инсульту
И так тест, подсчитаем свои баллы.
- Перенесенный длительный стресс, связанный с жизненной неблагоприятной ситуацией или потерей близкого человека, хроническая усталость – 3 балла;
- Появление частых нарушений кровообращения в сосудах головного мозга (головная боль, головокружение, мушки пред глазами, слабость) – 3 балла;
- Значительное изменение глазного дна – 3 балла;
- Явно выраженный склероз сосудов мозга – 3 балла;
- Систолическое артериальное давление более 160 мм.рт.ст. – 3 балла;
- Диастолическое артериальное давление более 100 мм.рт.ст. – 3 балла;
- Умеренный склероз сосудов мозга – 2 балла;
- Систолическое артериальное давление достигает 150-160 мм.рт.ст. – 2 балла;
- Серьезные изменения ЭКГ – 2 балла;
- Частые боли в области сердца – 1 балл.
- Злоупотребление курением – 1 балл;
- Злоупотребление алкоголем- 1 балл;
- Наследственная отягощенность – 1 балл;
- Наличие сопутствующих заболеваний – 1 балл.
Для тех, кому более 50 лет и он набираете более 10 баллов, угроза инсульта очень серьезная. Поэтому нужно заниматься профилактикой инсульта, начиная уже с юношеского возраста.
Профилактика инсульта
Для профилактики инсульта необходимо:
- Правильно питаться – в рационе должны быть рыба, мед, фрукты, овощи, грецкие орехи;
- Есть натуральный шоколад, без добавок и сахорозаменителя. Он обладает прекрасными защитными свойствами, предотвращающими развитие инсультов и заболеваний сердца.
- Не употреблять фаст фуды.
- Уменьшить потребление продуктов, содержащих в больших количествах холестерин (сливочное масло, жирный творог, яйца и др.);
- Ограничить в рационе масло, мясо, сахар, соль (солить пищу желательно непосредственно перед употреблением);
- Не злоупотреблять вареньем, конфетами, чаем и кофе;
- Не переедать хлебобулочные изделия и картофель;
- Следить за своим весом, при наличии избыточного веса – похудеть;
- Делать физические упражнения ежедневно в течение полчаса;
- Избавиться от вредных привычек. Курение, алкоголь увеличивают многократно риск появления инсультов;
- Постоянно и активно отдыхать: чаще гулять, заниматься психорегуляцией, медитацией, самовнушением;
- Делать умственную гимнастику: читать, играть в шахматы, решать кроссворды;
- Спать ночью не менее 8 часов;
- Не поддаваться стрессам, депрессиям и прочим неприятностям;
- Не допускать нервных перенапряжений, умственного переутомления. Помните: сильные эмоции, как положительные, так и отрицательные очень опасны для человека. Они могут дать обострение болезни или стать причиной ее начала;
- Контролировать каждый день артериальное давление;
- Правильно и своевременно лечите гипертонию, атеросклероз, паразитарные инвазии;
- Следить за уровнем холестерина и сахара;
- Женщинам, которые перенесли инсульт, нельзя употреблять оральные контрацептивы;
- Проводить ежегодные лабораторные обследования: АЛТ, ЩФ, АСТ, общий билирубин и его фракции, липидный спектр, креатинин, глюкоза.
- Проводить ежегодные инструментальные обследования: ЭКГ, УЗИ интракраниальных и экстракраниальных артерий головного мозга, МРТ головного мозга (если уже был инсульт).
- Проводите ежегодный осмотр глазного дна у окулиста.
Профилактика инсульта. Важные рекомендации
- Если часто болит голова, проверьте сосуды головного мозга. Сделайте реоэнцефалографию. Важным и информативным методом является УЗИ сосудов шеи и головы.
- После 40 лет принимайте с профилактической целью аспирин. Это общепринятая мировая практика. Доза аспирина при этом по Рекомендации Европейской инициативной группы по инсульту (EUSI) 50 миллиграмм.
- Если у Вас поражены сосуды ног и головы. Хорошо всем помогают такие препараты, как пентоксифиллин и ксантинол никотинат. Также в таком случае желательны ежемесячные курсы сосудистых препаратов с определенным их чередованием. Все вопросы своего лечения, конечно же, согласуйте с лечащим врачом.
- Если Вам хорошо при давлении 160/90 мм рт. – это плохо. Сделайте для себя программу по снижению давления плавной и длительной. Принимая постоянно сосудистые препараты с целью улучшения мозгового кровообращения.
Профилактика инсульта. Фитотерапия
Фитотерапевты для профилактики и лечения инсульта рекомендуют следующий рецепт: Возьмите солодку, девясил и женьшень в пропорции 5:2:1.Растения перед этим тщательно измельчите. Залейте затем 150 г полученной смеси 1 литром воды и прокипятите на умеренном огне. Потом дайте остыть, процедите, добавьте 100 г майского меда, тщательно перемешайте. Подученное лекарство в течение недели съедайте по 2 ст. ложки через каждые 3 часа. Перед его употреблением проконсультируйтесь с лечащим врачом. Храните данную смесь в холодильнике.
Если вы будете уделять профилактике инсульта должное внимание, внимательно относится к своему здоровью, постоянно его тестировать и быстро реагировать на заболевания, не ожидая осложнений, инсульт никогда вас не потревожит.
Берегите свое здоровье!
Понравилась статья? Поделитесь с друзьями! Жмите на соц. кнопки, В и g+.
Хочешь быть в курсе самого интересного? Подпишись на новости сайта.
Источник
Указанные ниже анализы крови, помогают определить риск развития ишемической болезни сердца, инсульта, периферических сосудов и при необходимости назначить лечение.
Липопротеин – А (Lp (а)) – белок крови, уровень которого указывает на повышенный риск развития сердечного приступа и инсульта.
Нормальное значение:
Желаемый уровень для взрослых: не более 30 мг / дл.
Подготовка к сдаче анализа:
Кровь берется для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Липопротеин А является липопротеидом низкой плотности (LDL), к которому присоединен белок называемый «апо». В настоящее время не полностью известно, какую функцию в организме выполняет липопротеин А, однако известно, что содержание в крови липопротеина А выше, чем 30 мг / дл, повышает риск развития инфаркта миокарда и инсульта. Кроме того, высокий уровень липопротеина А может привести к развитию жировой эмболии и повышает риск развития тромбов.
Особенно важно привести уровень ЛПНП (липопротеидов низкой плотности) к норме при повышенном содержании липопротеина А. Причинами высокого содержания липопротеина А являются заболевания почек и некоторые семейные (генетические) нарушения липидного обмена.
Аполипопротеин А1 (Аpо А1) – является основным белком ЛПВП (липопротеидов высокой плотности). Низкий уровень аполипопротеина А1 указывает на повышенный риск развития ранних сердечно-сосудистых заболеваний. Апо 1 чаще бывает снижен у пациентов страдающих гиподинамией, ожирением или употребляющих в пищу высокое количество жиров.
Нормальное значение:
Желаемый уровень для взрослого: более 123 мг / дл.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Аполипопротеин В (аpоВ) – основной белок, содержащийся в холестерине. Новое исследование предполагает, что ApoB является более лучшим общим маркером риска развития сердечно-сосудистых заболеваний, чем ЛПНП.
Нормальное значение:
Менее 100 мг / дл для лиц с низким / средним риском.
Менее 80 мг / дл для лиц с высоким риском, например, с сердечно-сосудистыми заболеваниями или сахарным диабетом.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Фибриноген – белок, содержащийся в крови и участвующий в системе свертывания крови. Однако, высокие уровни фибриногена могут повысить риск развития инфаркта миокарда и сосудистых заболеваний.
Нормальное значение:
Менее 300 мг / дл.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Повышенный уровень фибриногена чаще выявляется возрастных пациентов, у пациентов с повышенным артериальным давлением, массой тела и ЛПНП. С другой стороны, более низкий уровень фибриногена выявляется у пациентов употребляющих алкоголь и регулярно получающих физическую нагрузку. Рост уровня фибриногена наблюдается с менопаузой.
Высокочувствительный С-реактивный белок (протеин) (СRP) – белок, содержащийся в крови, который называют “маркером воспаления”, то есть его наличие указывает на воспалительный процесс в организме. Воспаление является нормальным ответом на многие физические состояния, включая лихорадку, травмы и инфекции. Но, воспалительный процесс, локализованный в стенке сосуда, играет важную роль в инициации и прогрессировании сердечно-сосудистых заболеваний. Воспаление (т.е. набухание и повреждение) внутренней стенки артерий является важным фактором риска развития таких сердечно-сосудистых заболеваний как, атеросклероз, инфаркт миокарда, внезапная смерть, инсульт, образование тромбов, а также заболеваний периферических артерий.
В Health Study Гарвардского Университета, в результате проведенных исследований, повышенный уровень CRP был более точным маркером развития коронарных заболеваний, чем уровень холестерина. В исследовании оценивались двенадцать различных маркеров воспаления у здоровых женщин в постменопаузе. После трех лет, С реактивный белок был самым сильным предиктором риска. Женщины в группе с самыми высокими уровнями CRP более чем в четыре раза чаще, умерли от ишемической болезни сердца, или пострадали от нефатального инфаркта или инсульта.
Совсем недавно, исследование JUPITER (Обоснование использования статинов для первичной профилактики) показало, что статины предотвращают болезни сердца и снижают риск инсульта, сердечного приступа, смерти у лиц с нормальным уровнем ЛПНП (плохой холестерин), но повышенным уровнем высокочувствительного С-реактивного белка (CRP).
В то время как повышенный уровень холестерина, ЛПНП и триглицеридов и низкий уровень ЛПВП являются независимыми факторами риска развития болезней сердца, высокочувствительный С – реактивный протеин предоставляет дополнительную информацию о воспалительном процессе в артериях, что невозможно определить по липидному спектру.
Нормальное значение:
Меньше, чем 1,0 мг / л = низкий риск развития сердечно-сосудистых заболеваний;
1,0 – 2,9 мг / л = промежуточный риск развития сердечно-сосудистых заболеваний;
более 3,0 мг / л = высокий риск развития сердечно-сосудистых заболеваний.
Иногда определяются уровни CRP 50 мг/л и выше, но обычно, уровень С – реактивного протеина выше 10 мг/л обусловлен иным воспалительным процессом, например, инфекцией, травмой, артритом, и т.д.
Таким образом, тестирование не должно происходить во время болезни или травмы. CRP должен быть исследован для оценки риска развития сердечно-сосудистых заболеваний у практически здоровых лиц, которые недавно не переносили то или иное инфекционное заболевание или другие серьезные заболевания. Те пациенты, у которых уровень CRP при исследовании, составил выше 10 мг/л, должны быть обследованы для выявления источника воспалительного процесса.
Подготовка к сдаче анализа:
Этот тест может быть выполнен в любое время дня, без какой бы то ни было подготовки. Единственным условием является – отсутствие острого воспаления.
Миелопероксидаза (МPО) – является маркером воспалительного процесса в артериях. В результате подобного процесса зачастую происходит разрушение атеросклеротических отложений в стенке сосуда, приводящее к тромбозу. Высокий уровень миелопероксидазы, в сочетании с другими факторами риска (CRP, ЛПНП, повышение артериального давления, лишний вес) является точным критерием повышенного риска развития сердечного приступа, инфаркта миокарда, внезапной смерти, инсульта или заболеваний периферических сосудов, в том числе у практически здоровых людей.
Нормальное значение:
Менее чем 400 мкм.
Подготовка к сдаче анализа:
Этот тест может быть выполнен в любое время дня и не требует голодания.
N-терминальный про-мозговой натрийуретический пептид (N-проМНП, NT-proBNT) – пептид, который продуцируется в предсердиях и желудочках сердца в ответ на повышение растяжимости кардиомиоцитов и увеличение давления в камерах сердца. Измеряя концентрацию NT-proBNP, можно судить о количестве синтезированного мозгового натрийуретического пептида. Уровень NT-proBNT тесно коррелирует с фракцией выброса левого желудочка и систолическим давлением в легочной артерии. Повышение уровня NT-proBNP указывает на высокую вероятность сердечной недостаточности и целесообразность соответствующего обследования для подтверждения диагноза.
Нормальное значение:
Менее чем в 125 пг / мл.
Подготовка к сдаче анализа:
Этот тест может проводиться в любое время в течение дня, голодание не требуется.
Уровень липопротеин – ассоциированной фосфолипазы (ЛП-ФЛА2, PLAC).
Высокие уровни липопротеин-ассоциированной секреторной фосфолипазы а2 (ЛП-ФЛА2) указывают на повышение риска развития сердечно-сосудистых заболеваний. Однако, в некоторых случаях, причиной повышенного уровня может быть не артериальная причина.
Нормальное значение:
Менее 200 нг / мл – относительно низкий риск развития сердечно-сосудистых заболеваний;
Между 200-235 нг / мл – средний риск развития сердечно-сосудистых заболеваний;
Более 235 нг / мл – высокий риск развития сердечно-сосудистых заболеваний.
Подготовка к сдаче анализа:
Кровь должна быть забрана для анализа после 12-часового голодания (за исключением употребления воды). Для получения более точных результатов, необходимо воздерживаться от проведения исследования, по крайней мере, в течение двух месяцев после перенесенного сердечного приступа, операции, инфекции, травмы или беременности.
Отношение альбумина к креатинину в моче. (Ualb / Cr). Появление альбумина в моче является признаком заболевания почек, сахарного диабета и сердечно-сосудистых осложнений.
Нормальное значение:
Более 30 мг / г указывает на повышенный риск сердечно-сосудистых заболеваний и диабетической нефропатии.
Более 300 мг / г указывает на клиническую нефропатию.
Подготовка к сдаче анализа:
Анализ мочи может быть проведен в любое время в течение дня и не требует поста.
Источник
В России ежегодно фиксируется более 400 тысяч инсультов. При этом всё чаще от мозговых катастроф погибают молодые люди. С чем связана эта опасная тенденция? Почему инсульт не всегда удаётся распознать сразу и можно ли полностью восстановиться после удара?
 Рассказывает замдиректора Научного центра неврологии, член-корреспондент РАН, профессор Маринэ Танашян.
Рассказывает замдиректора Научного центра неврологии, член-корреспондент РАН, профессор Маринэ Танашян.
Лидия Юдина, «АиФ»: Маринэ Мовсесовна, считается, что главная причина инсультов — слабые сосуды?
Маринэ Танашян: Слабые сосуды — не медицинский термин, хотя он довольно точно отражает суть проблемы. Ведь именно от состояния сосудистой стенки во многом зависит, разовьется ли у человека инсульт или нет, а выявление нарушений в сосудах — один из основных способов профилактики сосудистой катастрофы.
«Слабость» сосудов на бытовом уровне может проявляться повышенной склонностью к образованию кровоизлияний, синяков (иногда даже без провоцирующего фактора — удара, сильного сжатия и т. д.) или, наоборот, симптомами недостаточности кровоснабжения — головокружениями, предобморочными состояниями, транзиторными ишемическими атаками (что может быть вызвано сужением сосуда атеросклеротической бляшкой или дисфункцией эндотелия (внутренней выстилки сосуда).
Также нужно помнить, что большинство заболеваний сосудистой системы возраст-зависимы. Чем старше человек, тем, как правило, более изношены его сосуды и тем выше риск развития инсульта, инфаркта миокарда и других состояний, которые приводят к инвалидности.
Нажмите для увеличения
Найти и уничтожить
— Какие медицинские исследования помогают выявить изменения в сосудах?
— Самым результативным и эффективным методом оценки состояния сосудов считается дуплексное сканирование — ультразвуковое исследование, которое позволяет не только оценить степень изменения стенки сосуда (в том числе сужения — стеноза артерии), но и проанализировать структуру атеросклеротической бляшки.
— Если изменения выявлены, что можно предпринять для поддержания сосудов в рабочем состоянии?
— Основа медикаментозной терапии в ангионеврологии (которая и занимается патологией головного мозга из-за поражения питающих мозг сосудов) — препараты, влияющие на нормализацию баланса свёртывающей и противосвёртывающей систем крови. Если у пациента есть склонность к тромбообразованию — ему назначается антитромботическая терапия (антиагреганты, антикоагулянты). Помимо этого применяются средства, которые влияют на функцию сосудистой стенки. Однако стандартных схем лечения не существует. Это всегда комплексный подход с учётом индивидуальных особенностей конкретного пациента.
— Людей со слабыми или изношенными сосудами немало, но инсульт происходит не у каждого. Могут ли врачи предсказать, кому грозит мозговая катастрофа, а кого она минует?
— Врачи не занимаются предсказаниями. Мы оперируем данными крупных исследований, которые помогают довольно точно рассчитать риск инсульта у каждого конкретного пациента. Разработаны даже специальные инструменты оценки этого риска (например, рискометр инсульта, доступный на мобильных устройствах). Зная факторы риска, с ними можно бороться. Каждый пациент получает точные рекомендации — что нужно делать, чтобы избежать болезни. Одним следует отказаться от курения, другим — увеличить физическую активность, третьим — контролировать артериальное давление.

— Правила элементарные. Их соблюдение действительно помогает избежать инсульта?
— Диспансерное наблюдение позволяло ещё в советские годы выявлять патологические процессы на ранних стадиях и за счёт правильного ведения пациента снижать вероятность инсульта почти на 40% даже у людей с высоким риском. Сегодня появились более современные методы диагностики и эффективные лекарства (в частности, для гипертонической болезни). Благодаря этому острые неврологические состояния сейчас встречаются гораздо реже, но при этом увеличилось количество хронических нарушений мозгового кровообращения. Тем не менее
100%-ную гарантию от инсульта не может дать ни один врач — риск мозговой катастрофы есть даже у здорового человека, ведущего правильный образ, не имеющего вредных привычек, и пациента, соблюдающего все врачебные рекомендации.
Атеросклероз или тромбоз
— Инсульт молодеет. Как объясняют это врачи?
— В 40% случаев причина инсульта остаётся невыясненной, особенно если речь идёт о так называемом молодом инсульте. Однако известно, что в зрелом возрасте причиной ишемического инсульта обычно служит атеросклероз, а у молодых удар чаще происходит из-за различных форм повышения свёртываемости крови. Это провоцирует тромбоз и закупорку сосудов головного мозга. Изучением коагуляционных нарушений занимаются учёные всего мира, в том числе и нашего центра.
Нельзя не учитывать, что в последнее время появилось большое количество новых факторов риска, о которых раньше просто не знали.

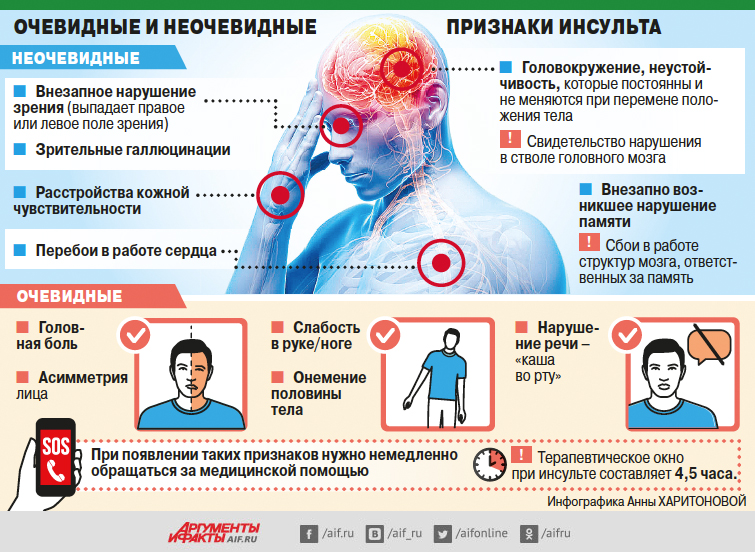
— Чем раньше пациент с инсультом попадёт к врачу — тем больше у него шансов выжить и восстановиться. Правда ли, что инсульт часто имеет неочевидные признаки, из-за чего пациенты долго не обращаются за медицинской помощью?
— Действительно, помимо очевидных симптомов инсульта (головная боль, слабость в руке/ноге, онемение половины тела, нарушение речи), существует и ряд необычных признаков удара — перебои в работе сердца, галлюцинации, внезапная потеря памяти, при которых распознать приближающуюся катастрофу довольно трудно.
На практике мы чаще сталкиваемся с другой ситуацией: даже при наличии чётких симптомов инсульта пациенты выжидают и, надеясь на авось, не обращаются за помощью, даже зная, что у врачей больше всего возможностей помочь пациенту в период «терапевтического окна», которое при инсульте составляет 4,5 часа.
Успеть за год
— Есть грустная шутка, что неврологи всё знают, но ничего не могут. Поэтому, если пациенту не удалось восстановиться за год после инсульта, он уже не восстановится никогда?
— К счастью, это не так. За последние 20 лет возможности неврологов вышли на принципиально новый уровень. Повсеместно внедрена в практику тромболитическая терапия, которая иногда позволяет полностью обратить заболевание — при условии, что пациент обратился за помощью на самых ранних стадиях инсульта.
Если раньше реабилитация после инсульта начиналась только после выписки пациента из больницы, то сейчас к восстановлению нарушенных функций приступают уже в первые дни, нередко ещё в реанимационном отделении. И это позволяет добиться результатов, о которых раньше нельзя было и мечтать. Наряду с традиционными, классическими методами (массажем, лечебной физкультурой и др.) применяются принципиально новые виртуальные и космические технологии (мозг-компьютер-интерфейс, различные методики стимуляции, виртуальная реальность и т. д.), помогающие ставить на ноги пациентов, у которых раньше было немного шансов на восстановление.
Имеются противопоказания. Обязательно проконсультируйтесь с врачом
Источник
