Признаки инфаркта миокарда на эхокг
ЭхоКГ при ОИМ позволяет:
1) подтвердить или исключить ОИМ у больных с продолжительным болевым синдромом в груди и отсутствием диагностических ЭКГ-критериев;
2) оценить размер пораженного миокарда исходно и конечный размер ИМ после реперфузионной терапии;
3) выявить пациентов с нестабильной гемодинамикой и осложнениями ИМ;
4) оценить жизнеспособность миокарда;
Определить степень риска.
ЭхоКГ-признаки ОИМ:
★ локальное ухудшение работы миокарда (некротизированный участок не сокращается в обычном ритме);
★ в режиме допплер оценивается скорость кровотока, в том числе фракция выброса (что важно для диагностики сердечной недостаточности);
★ обнаружение формирующихся тромбов;
★ обнаружение формирующейся аневризмы сердца (в том числе ее формы, размеров, толщины стенок);
★ обнаружение признаков перикардита;
★ оценка работы сердечных клапанов;
★ оценка состояния основных сосудов;
★ обнаружение расширения полостей сердца и других структурных дефектов.
Принципы лечения инфаркта миокарда: цели и тактика. Помощь до приезда бригады службы «скорой медицинской помощи», на этапе «скорой помощи» и в стационаре. Методы обезболивания. Тромболитическая терапия: препараты, показания, абсолютные и относительные противопоказания, методы контроля, побочные эффекты, помощь при развитии кровотечения.
Основные принципы лечения
1) Купирование болевого синдрома (морфин, промидол, фентанил и дроперидол);
2) Тромболитическая терапия (неоднородная субстанция => возможно только уменьшить объем тромба и восстановить кровоток), используется 2 группы препаратов: стрептокиназа и альтеплаза – только в стационаре (!);
3) Антитромбическая и антиагрегантная терапия (Аспирин + Клопидогрел);
4) Оксигенотерапия (не эффективна);
Применение антиишемических препаратов
Ø Нитраты (нитроглицерин, молсидомин);
Ø Бета-АБ (бисопролол и с дополн. вазодилатирующим эффектом: небивилол и карведилол);
Ø Применение ингибиторов АПФ и АРА II (рамиприл и периндоприл);
Ø Антагонисты кальция (нефидипин, амлодипин, верапамил);
6) Антигиперлипидемическая терапия;
Ø Статины (по эффект: розувастатин, аторвастатин, симвастатин, ловастатин, правастатин, флувастатин) снижают уровень ЛННП и холестерина;
Ø Фибраты (фенофибрат) снижают уровень ТГ и повышают ЛПВП.
Принципы лечения
Терапия ИМ складывается из нескольких направлений:
I. Купирование болевого синдрома
Ø прием 0,5 мг нитроглицерина под язык или 0,4 мг препарата в виде аэрозоля; отсутствие эффекта =>
Ø введение наркотических анальгетиков, так как сохранение болевого синдрома активирует симпатическую нервную систему, что проявляется тахикардией, артериальной гипертензией, увеличением потребности миокарда в кислороде и может способствовать расширению зоны некроза. Морфина сульфат в/в струйно по 2 мг каждые 2-5 мин до купирования болей или появления побочных явлений. Общая доза препарата не должна превышать 20 мг. При развитии тошноты и рвоты показано в/в 10-20 мг метоклопрамида. Угнетение дыхания можно устранить введением 0,1-0,2 мг налоксона. Брадикардию ликвидируют внутривенным введением 0,5-1 мг атропина (М-ХБ). У лиц пожилого и старческого возраста возможна замена морфина на промедол в эквивалентной дозировке – 1:2. Если остается тревога, страх смерти, то дополнительно вводят 10 мг диазепама;
II. Восстановление кровотока в инфарктсвязанной артерии
Восстановление кровотока в тромбированной артерии в первые 12 ч инфаркта ограничивает зону некроза, уменьшает частоту развития аритмий, дисфункции и ремоделирования желудочков сердца, сердечной недостаточности и позволяет спасти от 30 до 50 жизней на 1000 больных.
Восстановление кровотока в окклюзированной артерии: тромболитик + ацетилсалициловая кислота + гепарин =>
Ø Тромболитик:
a) Стрептокиназа – в/в капельно в дозе 1,5 млн МЕ на 100 мл 0,9% физиологического раствора в течение 30-60 мин, половину дозы вводить в течение первых 10-15 мин;
b) Анистреплаза (комплекс стрептокиназы и плазминогена) в/в болюсом 30 ЕД в течение 2-5 мин + гепарин можно использовать по 12 500 ЕД подкожно 2 раза в сутки в течение 5-7 дней.
c) Тканевой активатор плазминогена (альтеплаза) болюсное/капельное введение препарата в суммарной дозе 100 мг + в/в капельно гепарин в течение 2 сут с таким расчетом, чтобы величина АЧТВ составляла 50-75 с;
d) Урокиназа (фермент из культуры клеток почек человека) в/в болюсно 2 000 000 ЕД или 1 500 000 ЕД струйно и 1 500 000 ЕД капельно в течение 60 мин, также 48 ч внутривенно назначается гепарин.
Ø Антитромбоцитарный препарат – АСК (аспирин) – 1 доза (75-150 мг/сут);
Ø Гепарин (не обязательно) – низкомолекулярный гепарин (эноксопарин) снижает риск смерти и повторного ИМ в первые 30 дней.
Источник
Новые авторы
Лекция. Эхокардиография
Рассматриваемые вопросы:
1. Методики исследования.
2. Эхокардиограммы в норме.
3. Показатели систолической функции.
4. Показатели диастолической функции.
5. Оценка регионарной сократимости миокарда.
Ультразвук представляет собой колебания с частотой более 20000 в минуту. Используемая частота ультразвука в датчиках составляет 2-5 МГц.
Основные эхокардиографические режимы. М-режим (режим одномерного изображения), В-режим (режим двухмерного изображения), Допплер.
М-режим используется для и змерения размеров камер сердца и толщины стенок, а также определения массы миокарда левого желудочка.
Режим двухмерного изображения служит для о писания анатомии и движения сердца, измерения размеров левого желудочка и толщины его стенок, если это невозможно выполнить в М-режиме, измерения диаметра выносящего тракта левого желудочка с целью расчета ударного объема, определения объемов левого желудочка и показателей систолической функции левого желудочка.
Допплеровкий эффект состоит в том, что при отражении ультразвукового сигнала от движущихся объектов (эритроцитов, створок клапанов, стенок сердца) меняется его частота – происходит сдвиг частоты ультразвукового сигнала. Этот сдвиг представляет собой разность между частотой сигнала датчика и частотой отраженного от эритроцитов сигнала. Чем больше скорость движения эритроцитов, тем больше сдвиг частоты ультразвукового сигнала. Если движение эритроцитов направлено в сторону датчика, то частота отражаемого от них сигнала увеличивается; если эритроциты движутся от датчика, то частота отражаемого от них сигнала уменьшается. Таким образом, изменение абсолютной величины сдвига ультразвукового сигнала позволяет определить скорость и направление кровотока.
Разновидности допплерографии. импульсный допплер, постоянноволновой допплер и цветовое допплеровское картирование. Импульсный допплер использует ультразвуковой сигнал в виде отдельных серий импульсов, он позволяет изучать скорость кровотока в ограниченной области, что одновременно является его достоинством и недостатком. Постоянноволновой допплер использует два кристалла, один из которых постоянно посылает сигналы, а другой принимает их. Поэтому кровоток исследуется вдоль всего ультразвукового луча. При цветовом допплеровском сканировании каждая точка изображения внутри исследуемого сектора приобретает определенный цвет в зависимости от направления и средней скорости движения эритроцитов в этой точке. С помощью красного и синего цветов обозначаются направление движения, средняя скорость, турбулентность потока в каждой точке изображения, а также наличие искажения допплеровского спектра. Во всех эхокардиографических системах красный цвет соответствует кровотоку по направлению к датчику, синий – от датчика. Светлые оттенки красного и синего цветов соответствуют более высоким средним скоростям движения эритроцитов вплоть до предела Найквиста. Если скорости превышают этот предел, то возникает искажение допплеровского спектра, и в нем появляются цвета, обозначающие противоположное направление движения. Достоинство цветового допплеровского сканирования – быстрое определение пространственной ориентации потоков. Недостатки – относительно низкая временная разрешающая способность и невозможность измерения высоких скоростей. Цветовое допплеровское сканирование имеет наибольшее значение для полуколичественной оценки клапанной регургитации и внутрисердечных шунтов. Поэтому оно практически незаменимо в такой области, как диагностика патологии протезированных клапанов и врожденных пороков сердца.
Существуют нормативы скорости кровотока у взрослых. Допустимая скорость кровотока на митральном клапане составляет 0,6-1,3 м/с, на трикуспидальном клапане – 0,3-0,7 м/с, на клапане легочной артерии – 0,6-0,9 м/с, в выносящем тракте левого желудочка – 0,7-1,1 м/с и в аорте – 1,0-1,7 м/с. Однако при ряде клинических состояний скорость кровотока на клапанах может быть увеличена, либо снижена.
Эхокардиография используется в диагностике приобретенных пороков сердца, инфекционного эндокардита, осложнений инфаркта миокарда, различных кардиомиопатий, артериальной гипертензии, при болезнях перикарда и аорты, подозрении на тромбы и опухоли сердца, а также при некоторых других клинических состояниях и ситуациях.
Эхокардиографические нормативы. рекомендуемые при исследовании у взрослых:
диаметр аорты на уровне концов створок аортального клапана – 20-38 мм,
максимальное раскрытие створок аортального клапана – 15-27 мм,
конечный диастолический размер левого желудочка – 37-56 мм,
конечный систолический размер левого желудочка – 26-37 мм,
толщина межжелудочковой перегородки в диастолу – 7-12 мм,
толщина задней стенки левого желудочка в диастолу – 7-11 мм,
индекс массы миокарда левого желудочка для мужчин
Эхокардиография
Функциональная диагностика (ЭКГ, спирография и др.)
Общее описание
Эхокардиография (ЭхоКГ) — это метод исследования морфологических и функциональных изменений сердца и его клапанного аппарата при помощи ультразвука.
Эхокардиографический метод исследования позволяет:
- Количественно и качественно оценить функциональное состояние ЛЖ и ПЖ.
- Оценить региональную сократимость ЛЖ (например, у больных ИБС).
- Оценить ММЛЖ и выявить ультразвуковые признаки симметричной и асимметричной гипертрофии и дилатации желудочков и предсердий.
- Оценить состояние клапанного аппарата (стеноз, недостаточность, пролапс клапана, наличие вегетаций на створках клапана и т.д.).
- Оценить уровень давления в ЛА и выявить признаки легочной гипертензии.
- Выявить морфологические изменения перикарда и наличие жидкости в полости перикарда.
- Выявить внутрисердечные образования (тромбы, опухоли, дополнительные хорды и т.д.).
- Оценить морфологические и функциональные изменения магистральных и периферических артерий и вен.
Показания к эхокардиографии:
- подозрение на наличие приобретенных или врожденных пороков сердца;
- аускультация сердечных шумов;
- лихорадочные состояния неопределенной причины;
- изменения на ЭКГ;
- перенесенный инфаркт миокарда;
- повышение артериального давления;
- регулярные спортивные тренировки;
- подозрение на наличие опухоли сердца;
- подозрение на аневризму грудного отдела аорты.
Левый желудочек
Основные причины локальных нарушений сократимости миокарда ЛЖ:
- Острый инфаркт миокарда (ИМ).
- Постинфарктный кардиосклероз.
- Преходящая болевая и безболевая ишемия миокарда, в том числе ишемия, индуцированная функциональными нагрузочными тестами.
- Постоянно действующая ишемия миокарда, еще сохранившего свою жизнеспособность (так называемый «гибернирующий миокард»).
- Дилатационная и гипертрофическая кардиомиопатии, которые нередко также сопровождаются неравномерным поражением миокарда ЛЖ.
- Локальные нарушения внутрижелудочковой проводимости (блокада, синдром WPW и др.).
- Парадоксальные движения МЖП, например при объемной перегрузке ПЖ или блокадах ножек пучка Гиса.
Правый желудочек
Наиболее частые причины нарушения систолической функции ПЖ:
- Недостаточность трехстворчатого клапана.
- Легочное сердце.
- Стеноз левого атриовентрикулярного отверстия (митральный стеноз).
- Дефекты межпредсердной перегородки.
- Врожденные пороки сердца, сопровождающиеся выраженной легочной артериальной гортензией (например, ДМЖП).
- Недостаточность клапана ЛА.
- Первичная легочная гипертензия.
- Острый ИМ правого желудочка.
- Аритмогенная дисплазия ПЖ и др.
Межжелудочковая перегородка
Увеличение нормальных показателей наблюдается, например, при некоторых пороках сердца.
Правое предсердие
Определяется лишь значение КДО — объема в состоянии покоя. Значение менее 20 мл говорит об уменьшении КДО, показатель больше 100 мл свидетельствует о его увеличении, а КДО более 300 мл бывает при очень значительном увеличении правого предсердия.
Клапаны сердца
Эхокардиографическое исследование клапанного аппарата позволяет выявить:
- сращение створок клапана;
- недостаточность того или иного клапана (в том числе признаки регургитации);
- дисфункцию клапанного аппарата, в частности папиллярный мышц, ведущую к развитию пролабирования створок;
- наличие вегетации на створках клапанов и другие признаки поражения.
Наличие в полости перикарда 100 мл жидкости говорит о небольшом накоплении, а свыше 500 — о значительном накоплении жидкости, что может приводить к сдавливанию сердца.
Нормы
Параметры левого желудочка:
- Масса миокарда левого желудочка: мужчины — 135-182 г, женщины — 95-141 г.
- Индекс массы миокарда левого желудочка (в бланке часто обозначается как ИММЛЖ): мужчины 71-94 г/м 2. женщины 71-89 г/м 2 .
- Конечно-диастолический объем (КДО) левого желудочка (объем желудочка, который он имеет в состоянии покоя). мужчины — 112±27 (65-193) мл, женщины 89±20 (59-136) мл.
- Конечно-диастолический размер (КДР) левого желудочка (размер желудочка в сантиметрах, который он имеет в состоянии покоя): 4,6-5,7 см.
- Конечный систолический размер (КСР) левого желудочка (размер желудочка, который он имеет во время сокращения): 3,1-4,3 см.
- Толщина стенки в диастолу (вне сокращений сердца): 1,1 см. При гипертрофии — увеличении толщины стенки желудочка, обусловленной слишком большой нагрузкой на сердце — этот показатель увеличивается. Цифры 1,2-1,4 см говорят о незначительной гипертрофии, 1,4-1,6 — о средней, 1,6-2,0 — о значительной, и величина более 2 см свидетельствует о гипертрофии высокой степени.
- Фракция выброса (ФВ): 55-60%. Фракция выброса показывает, какой объем крови относительно ее общего количества выбрасывает сердце при каждом сокращении, в норме это чуть больше половины. При снижении показателя ФВ говорят о сердечной недостаточности.
- Ударный объем (УО) — количество крови, которое выбрасывается левым желудочком за одно сокращение: 60-100 мл.
Параметры правого желудочка:
- Толщина стенки: 5 мл.
- Индекс размера 0,75-1,25 см/м 2 .
- Диастолический размер (размер в покое) 0,95-2,05 см.
Параметры межжелудочковой перегородки:
- Толщина в состоянии покоя (диастолическая толщина): 0,75-1,1 см. Экскурсия (перемещение из стороны в сторону во время сокращений сердца): 0,5-0,95 см.
Параметры левого предсердия:
- Размер: 1,85-3,3 см.
- Индекс размера: 1,45-2,9 см/м 2 .
Нормы для клапанов сердца:
- Патология отсутствует.
Нормы для перикарда:
- В полости перикарда в норме не более 10-30 мл жидкости.
Инфаркт миокарда (острый коронарный синдром) (продолжение)
Что пациенту необходимо предпринять при подозрении на острый инфаркт миокарда?
Единственно правильным и адекватным при инфаркте миокарда является скорейшее восстановление просвета закупоренной коронарной артерии. Уменьшение сроков с момента образования тромба до восстановления просвета артерии позволяет уменьшить размер инфаркта и объем пораженного миокарда. При подозрении на инфаркт и наличии сочетания нескольких признаков из перечисленных выше необходимо немедленно вызвать службу скорой медицинской помощи ” 911 ” или ” 03 “. Самые лучшие результаты получают при своевременно оказанной медицинской помощи, в первые 1-2 часа после появления симптомов. Соответственно чем больший срок проходит с момента возникновения признаков инфаркта, те больше размер повреждения тканей сердца и меньше шансов на благоприятный исход и выздоровление.
Как проводится диагностика инфаркта миокарда?
Диагностика инфаркта миокарда позволить своевременно выявить его наличие и как можно скорее начать то или иное лечение. Основная цель лечения независимо от его вида заключается в ограничении размеров повреждения миокарда. Диагностические методы обычно используются в порядке их последовательного применения и диагностической значимости. Ниже представлен обязательный перечень необходимых для диагностики инфаркта миокарда исследований:
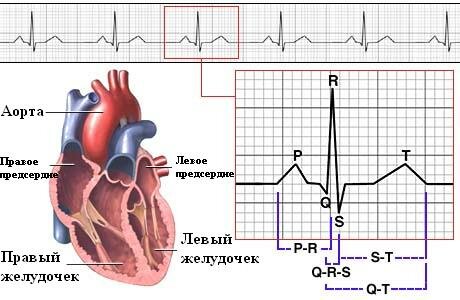
· Электрокардиограмма (или ЭКГ) метод исследования, позволяющий по изменениям функциональной и электрической активности миокарда определить наличие повреждения (ишемии) миокарда и место нахождения очага инфаркта в сердце. Кроме того ЭКГ позволяет выявить возникающие при этом нарушения ритма (аритмии).

· Анализ крови на наличие ферментов сердца. При инфаркте в кровь поступают клеточные ферменты миокарда, которые отсутствуют в крови в норме. В кровь они поступают из разрушенных клеток и в норме выполняют функцию поддержания клеточного гомеостаза, то есть стабильности внутреннего состава и функции. По измеряемому в крови уровню этих ферментов врач может предположить условный объем и площадь пораженного миокарда. Среди исследуемых ферментов наиболее информативными и используемыми в диагностике являются креатинфосфокиназа, особенно ее миокардиальная фракция, лактатдегидрогеназа и белки, называемые тропонинами. Самыми информативными считаются тропонины, поскольку они первыми появляются в крови при повреждении и хватает их незначительного количества для диагностики инфаркта миокарда.
· Эхокардиография (ЭХОКГ). Эхокардиография – это простой и высокоинформативный метод диагностики инфаркта. При инфаркте первыми появляются нарушения сократимости сердечной мышцы. ЭХОКГ метод исследования при котором в режиме реального времени можно выявить подобные нарушения, причем зоны нарушения сокращения миокарда отчетливо видны на фоне нормально сокращающегося миокарда. Также эхокардиография позволяет оценить насосную функцию сердца и состояние структур сердца (клапаны, межпредсердные и межжелудочковые перегородки, хорды и т.д.).
· Коронарография (сердечное зондирование). Коронарография может использоваться в ближайшие несколько часов после возникновения сердечного приступа. Обычно ее используют для точной диагностики пораженной коронарной артерии и выбора наиболее оправданного метода лечения.
Источник
