Повторный инфаркт на экг
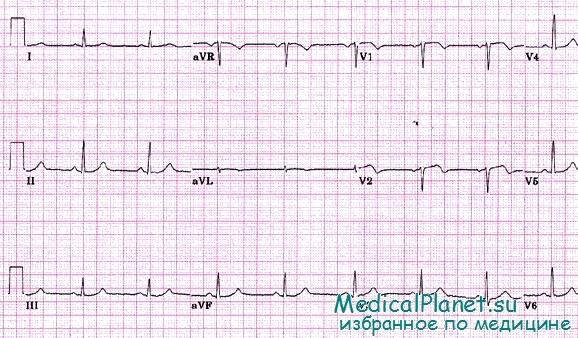
на ЭКГ сохраняются изменения после перенесенного инфаркта, на которые наслаиваются новые изменения.
Оценка ЭКГ при повторных инфарктах миокарда очень трудна. Характерные ЭКГ-проявления, обусловленные развитием повторного острого инфаркта, могут быть полностью нивелированы старыми рубцовыми изменениями или при появлении новых некротических участков могут исчезать признаки старых рубцов.
При большинстве повторных инфарктов не представляется возможным определить их локализацию, так же как не всегда удается определить зональность в очаге острого повреждения. Нет параллелизма между эволюцией ЭКГ-изменений и клиническим течением инфаркта.
В большинстве случаев развитие острого повторного инфаркта миокарда может быть с достоверностью выявлено только при сопоставлении со старыми ЭКГ, на которых сохраняются признаки предыдущих инфарктов.
Определенные изменения ЭКГ
I. Зубец Q в I отведении — не менее 20% величины зубца R в этом же отведении при отрицательном зубце Т и подобных изменениях в aVL.
II. Зубец Q во II, III, aVF отведениях и отрицательный зубец Т в этих же отведениях. Зубец Q не меньше 25% высоты зубца R в III отведении и не меньше 0,03 с в этих отведениях.
III. Зубец Q в грудных отведениях V1 — V3 с отрицательными или двухфазными зубцами T в V2 и V3 (комплекс QRS не больше 0,10 с).
IV. Зубец Q в отведениях V4 и V5 не меньше 0,4 мВ и в V6 — 0,2 мВ с отрицательным зубцом Т в этих отведениях.
V. Смещение сегмента RS — Т выше изоэлектрической линии с последующим снижением его и образованием отрицательного зубца Т.
При анализе ЭКГ с повторными инфарктами можно выделить следующие варианты
I. При свежем заднем инфаркте на фоне обширных рубцовых изменений в передней стенке левого желудочка на ЭКГ доминируют признаки заднего инфаркта; признаки переднего инфаркта редуцируются, но полностью не исчезают.
II. При остром трансмуральном переднем инфаркте на фоне обширного рубца задней стенки левого желудочка исчезают его признаки и обнаруживаются признаки острого инфаркта передней стенки.
III. Повторный острый инфаркт на периферии старого рубца может проявиться наличием свежих изменений в отведениях, расположенных рядом с отведениями, регистрирующими старый рубец.
IV. Повторный острый инфаркт в области, диаметрально противоположной старому рубцу, может не проявиться сам и нивелировать признаки старого рубца. При более обширном остром инфаркте изменения ЭКГ свойственны острому инфаркту; если острый инфаркт имеет меньшие размеры, чем старые рубцы, то регистрируются только признаки старого.
V. Если повторный инфаркт имеет не прежнюю локализацию, но и не диаметрально противоположен старому рубцу, могут регистрироваться как признаки острого инфаркта, так и признаки старых рубцов.
VI. При отсутствии достоверных признаков повторного острого инфаркта единственным ЭКГ-подтверждением возможного повторного инфаркта могут быть косвенные признаки: возврат к картине более острой стадии — подъем сегмента ST с последующей эволюцией ST — T на фоне патологического зубца Q как признака ранее перенесенного инфаркта. При отсутствии закономерной эволюции ST — Т даже кратковременное повторное появление признаков острой стадии является косвенным подтверждением повторного инфаркта при соответствующей клинической картине.
VII. В случаях возникновения повторного инфаркта в зоне старой локализации признаки острого инфаркта могут быть выявлены только при сопоставлении ЭКГ после перенесенного инфаркта и вновь зарегистрированной. Реверсия отрицательного Т в отведениях с патологическим Q при повторном инфаркте расценивается как феномен «потеря патологических признаков», подтверждающий острое повторное очаговое повреждение миокарда.
Экспертами ВОЗ предложено различать определенные изменения ЭКГ, свидетельствующие о наличии инфаркта миокарда, и двусмысленные изменения ЭКГ, позволяющие подозревать его.
Диагностически значимы следующие изменения ЭКГ:
Новый или повторный подъем сегмента ST на 1 мм и более по меньшей
мере в двух соседних грудных отведениях или на 2 мм и более в двух
отведениях от конечностей. Депрессия сегмента ST в отведениях V1-
V3 рассматривается как эквивалент подъема ST при подозрении на ИМ
задней локализации.
Появление новых или усугубление уже имеющихся патологических
зубцов Q (длительностью ≥ 30 мс и глубиной ≥ 1 мм в двух соседних
грудных отведениях или в двух отведениях от конечностей. Увеличе-
ние амплитуды зубца R в отведениях V1-V3 рассматривается как экви-
валент зубца Q при подозрении на ИМ задней локализации.
Остро возникшая блокада левой ножки пучка Гиса.
Интерпретация динамики ЭКГ на фоне изменений, обусловленных пе-
ренесенным ИМ, особенно, в остром его периоде, может быть весьма за-
труднительной Поэтому решающее значение в диагностике рецидивирую-
щего ИМ приобретают сывороточные маркеры некроза. Среди них ведущая
роль принадлежит КФК, КФК-MB и миоглобину, а не тропонинам, поскольку
повышенные уровни последних в крови сохраняются достаточно долго
и могут маскировать их возможные новые подъемы. Повторный подъем
КФК-MB выше нормы или на 50% выше предыдущего пика, либо повторный
подъем общей КФК или миоглобина вдвое выше верхней границы нормы
позволяют с достаточной степенью уверенности диагностировать рецидив
ИМ. Биохимическая диагностика повторного ИМ основывается на типич-
ной для инфаркта динамике сывороточных маркеров некроза.
Источник
Рецидив инфаркта миокарда. Повторный инфаркт миокарда
Рецидивом инфаркта миокарда называют повтор острого инфаркта в течение всего острого периода предшествующего инфаркта, т. е. рецидив возникает в периоде от 3 дней до 2 месяцев от начала первого инфаркта. В большинстве случаев такой рецидив локализуется в области первого инфаркта или по его периферии, как бы увеличивая его размеры. Иногда он имеет локализацию и в отдалении от первого инфаркта. Повторным инфарктом миокарда называют острый инфаркт развившийся на фоне постинфарктного кардиосклероза, т.е. позже чем через 2 месяца от начала первого инфаркта.
Он может развиться как в той же стенке сердца, что и первый, так и в другой стенке, в том числе и в области, диаметрально противоположной расположению первого инфаркта по их отношению к «электрическому центру» сердца. В зависимости от взаиморасположения инфарктов и их размеров существенно зависит электрокардиографическая картина и трудности диагностики как в остром периоде повторного инфаркта, так и в периоде его рубцевания.
Рецидив инфаркта миокарда развивается в течение острого инфаркта, т.е. от 3 дней до 2 месяцев от начала первого инфаркта. В остром периоде рецидива или повторного инфаркта могут наблюдаться изменения всех зубцов и сегментов ЭКГ. Комплекс QRS деформируется вследствие изменения направления уже отклоненного ранее патологического вектора ЭДС в зависимости от взаиморасположения первичного и повторного инфарктов.
При повторном инфаркте, развившемся на противоположной первому инфаркту стороне левого желудочка, начальный вектор QRS отклоняется в сторону, противоположную исходному его направлению, определенному первым инфарктом. Вследствие этого зубец Q, отражающий первый инфаркт, уменьшается или исчезает в зависимости от величины повторного инфаркта. Эти же соотношения размеров противолежащих инфарктов обусловливают появление или отсутствие патологического зубца Q в отведениях, соответствующих локализации повторного инфаркта (или в отведениях противоположных ему увеличение реципрокного зубца R).
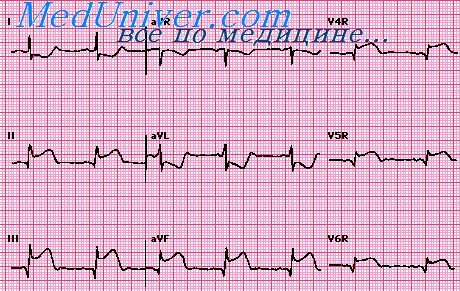
Если повторный инфаркт больше первого, то старый зубец Q исчезает, новый патологический Q появляется в отведениях, соответствующих повторному инфаркту, или увеличивается R в отведениях, противоположных повторному инфаркту. В этом случае диагностируется один инфаркт. А при равных размерах инфарктов в рубцовой стадии могут отсутствовать признаки обоих инфарктов. Однако даже в таких случаях в острейшем периоде повторного инфаркта зарегистрируется подъем сегмента RS – Т или его реципрокное смещение вниз в отведениях с противоположной стороны.
Повторный инфаркт миокарда нередко локализуется на той же стороне сердца, что и первичный, как бы увеличивая его. В таких случаях появляется патологический зубец Q или снижается зубец R в отведениях, расположенных рядом с отведениями, где ЭКГ была ранее изменена и смещается вверх сегмент RS – Т. Если рецидив не увеличивает размеры инфаркта, то останутся прежние изменения QRS (QS или Or) и выявится подъем RS – Т, затем инверсия Т. При одностороннем расположении обоих инфарктов на ЭКГ в рубцовой стадии наблюдается картина одного обширного инфаркта.
В случаях расположения инфаркта первичного и повторного в разных стенках (но не диаметрально противоположных друг другу) на ЭКГ могут быть изменения комплекса QRS, сегмента RS -Т и зубца Т, характерные для обоих инфарктов.
Конечная часть желудочкового комплекса, как правило, существенно изменяется в острой стадии повторного инфаркта. Однако эти изменения сегмента RS – Т и зубца Т могут быть непродолжительными, особенно смещения RS – Т. поэтому необходима ежедневная ЭКГ динамика.
При повторных инфарктах часто наблюдаются изменения зубца Р. указывающие на перегрузку левого предсердия.
Для диагностики на ЭКГ повторного инфаркта, определения его размеров и диагностики старого рубца огромное значение имеет сопоставление последних ЭКГ со старыми ЭКГ.
Учебное видео ЭКГ при инфаркте миокарда

– Также рекомендуем “Пример повторного инфаркта миокарда. ЭКГ при повторном инфаркте миокарда”
Оглавление темы “ЭКГ при инфаркте миокарда”:
1. Пример циркулярного инфаркта верхушки. ЭКГ при циркулярном инфаркте субэндокарда верхушки
2. Рецидив инфаркта миокарда. Повторный инфаркт миокарда
3. Пример повторного инфаркта миокарда. ЭКГ при повторном инфаркте миокарда
4. Признаки повторного инфаркта миокарда. Течение повторного инфаркта миокарда
5. Пример рецидивирующего инфаркта миокарда. ЭКГ при рецидивном инфаркте миокарда
6. Проявления рецидива инфаркта миокарда. Инфаркт миокарда в сочетании с блокадой ветвей пучка Гиса
7. Однопучковая блокада правой ветви системы Гиса и инфаркт. Пример блокады пучка Гиса и инфаркта миокарда
8. Экстрасистолии и инфаркт миокарда. Гипертрофия желудочка и инфаркт миокарда
9. Инфаркт миокарда и неполная блокада пучков Гиса. Нарушение атриовентрикулярной проводимости и инфаркт миокарда
10. ЭКГ при стенокардии. ЭКГ при острой коронарогенной дистрофии миокарда
Источник
Определенные трудности для электрокардиографического распознавания повторных инфарктов миокарда зачастую возникают при различной локализации последнего очага некроза по отношению к ранее перенесенному инфаркту. В этих случаях возможны следующие варианты.
• Повторный очаг некроза возникает на периферии рубцовой зоны ранее перенесенного инфаркта миокарда. Он обычно не представляет больших затруднений для электрокардиографического распознавания, так как на ЭКГ признаки его появления регистрируются рядом с теми, которые характеризуют наличие рубца от ранее перенесенного инфаркта.
• Повторный очаг некроза возникает в области рубцовой зоны ранее перенесенного инфаркта миокарда, что возможно в том случае, если в этой зоне сохранились участки неповрежденной функционирующей ткани. Выявить такой повторный инфаркт можно лишь путем сравнения ЭКГ, регистрируемых в динамике, при предыдущем инфаркте и в настоящее время.
О появлении повторного инфаркта миокарда будут свидетельствовать углубление и (или) расширение зубца Q, снижение вплоть до исчезновения зубца R (если он сохранялся до сих пор). Одновременно могут отмечаться характерное смещение сегмента ST, формирование зубца Т. На повторный инфаркт миокарда будут указывать клинические симптомы и результаты лабораторных исследований.

• Повторный инфаркт миокарда возникает в участке сердечной мышцы, расположенной противоположно первичному поражению. Здесь, в свою очередь, возможны три варианта:
• после перенесенного ранее инфаркта миокарда возник повторный, более обширный, чем прежде, очаг некроза в противоположной стенке левого желудочка. В этом случае исчезают или уменьшаются признаки ранее перенесенного инфаркта, а в ведущих отведениях, отражающих изменения в зоне некроза свежего инфаркта миокарда, электрокардиографические признаки, несмотря на обширность поражения, будут проявляться относительно меньше; например, патологический зубец Q может быть недостаточно глубок, коронарный зубец Т менее выражен;
• после инфаркта миокарда в одной стенке левого желудочка возникла повторная менее обширная зона некроза в противоположной стенке. При этом признаки ранее перенесенного инфаркта миокарда уменьшаются, но не исчезают, а в отведениях, отражающих электродвижущую силу в зоне повторного некроза, электрокардиографические признаки инфаркта миокарда слабо выражены и даже могут не появиться, в частности, могут не сформироваться патологический зубец Q и коронарный зубец Т;
• старый рубец и свежий очаг некроза примерно равны по объему. В данном случае могут исчезнуть признаки ранее перенесенного инфаркта миокарда (ложноположительная динамика) и не появиться типичные признаки повторного. Возможна даже своеобразная «нормализация» («псевдонормализация») ЭКГ.
Значительные трудности представляет электрокардиографическое распознавание инфаркта миокарда, возникающего на фоне тех или иных нарушений сердечного ритма, в частности на фоне пароксизмальной тахикардии, изменений внутрижелудочковой проводимости и особенно на фоне блокады левой ножки (и ее ветвей) пучка Гиса.
В таких случаях целесообразно записывать ЭКГ в динамике, особенно после нормализации сердечного ритма, и анализировать их, обязательно сопоставляя с результатами клинических, лабораторных и других исследований. Важно помнить, что диагностика инфаркта миокарда, как и любого другого заболевания, базируется на совокупности данных всех исследований, в первую очередь клинических, лабораторных и инструментальных.
Необходимо еще раз подчеркнуть, что при распознавании всех форм ИБС, особенно инфаркта миокарда, электрокардиографические исследования весьма ценны, но при учете и других данных, при постоянном контакте с больным. Окончательный клинический диагноз устанавливает лечащий врач на основании анамнеза, клинических, электрокардиографических, лабораторных данных и результатов других дополнительных исследований.
– Читать далее “Абдоминальная форма инфаркта миокарда – клиника, диагностика”
Оглавление темы “ИБС”:
- Бета-адреноблокаторы для лечения стенокардии – особенности применения
- Пропранолол для лечения стенокардии – особенности применения
- Надолол и тимолол для лечения стенокардии – особенности применения
- Неселективные бета-адреноблокаторы – окспренолол, пиндолол, альпренолол, бопиндолол
- Эффективные комбинации лекарств для лечения стенокардии
- Инфаркт миокарда правого желудочка – диагностика
- Инфаркт миокарда предсердий и разрыв папиллярных мышц – диагностика
- Диагностика повторного инфаркта миокарда – ЭКГ признаки
- Абдоминальная форма инфаркта миокарда – клиника, диагностика
- Безболевые формы инфаркта миокарда – астматическая форма
Источник

При повторном инфаркте миокарда происходит закупорка тромбом одной из артерий, снабжающих сердечную мышцу кровью. При этом клетки погибают, а в дальнейшем на их месте образуется рубец, состоящий из соединительной ткани. Такое заболевание возникает уже после перенесенного одного или нескольких инфарктов как проявление продолжающегося атеросклеротического процесса.
Причины повторного инфаркта
Инфаркт – одно из проявлений ишемической болезни сердца (ИБС). В стенках артерий сердца появляются отложения холестерина – атеросклеротические бляшки. Они сужают сосудистый просвет и ограничивают питание сердечной мышцы.
При полном тромбозе просвета один из участков сердечной мышцы перестает получать кровь, и его клетки погибают.
Врачи нередко спасают жизнь больным с инфарктом миокарда, однако они не могут устранить причину болезни – атеросклероз. Лекарства, диета, разумная физическая активность помогают замедлить, но не излечивают это состояние. Поэтому холестериновые отложения продолжают появляться на стенках непострадавших ранее сосудов, что в итоге приводит к повторному инфаркту.
Причины повторного инфаркта:
- прогрессирование атеросклероза;
- множественное поражение коронарных артерий;
- несоблюдение врачебных рекомендаций по лечению и образу жизни;
- недостаточная эффективность принимаемых медикаментов, например, антикоагулянтов и антиагрегантов;
- закупорка тромбом установленного в сосуде стента или аорто-коронарного шунта, если для лечения первого инфаркта выполнялись такие операции;
- несоответствие назначенного после первого инфаркта лечения последним клиническим рекомендациям;
- сопутствующие заболевания – гипертония, сахарный диабет, ожирение, курение, алкоголизм.
Таким образом, даже при соблюдении всех рекомендаций врачей некоторые больные не могут избежать повторного инфаркта. Поэтому один из основных способов избежать такого тяжелого заболевания – первичная профилактика в молодом и среднем возрасте, когда атеросклероз еще не развился.
Рекомендуем прочитать статью об инфаркте миокарда. Из нее вы узнаете о патологии, ее причинах и симптомах, проведении диагностики и лечения, последующей реабилитации.
А здесь подробнее о постинфарктном кардиосклерозе.
Виды патологии
Следует различать рецидивирующий и повторный инфаркт.
Рецидивирующий возникает на фоне недавно перенесенного инфаркта, когда процесс рубцевания еще не закончен и является его осложнением. Условно считается, что если приступ произошел в течение месяца после первого – это рецидив. Такое заболевание сопровождается более тяжелым течением, а прогноз его хуже.
Повторный инфаркт возникает, когда предыдущий уже зарубцевался, иногда через много лет. Страдает другой участок сердца, который не замещен соединительной тканью. При этом сердце обычно уже приспособлено к таким изменениям, поэтому повторный инфаркт имеет более хороший прогноз, чем рецидивирующий.
Однако при значительных рубцовых изменениях, осложненном течении постинфарктного кардиосклероза (формирование аневризмы, сердечная недостаточность, нарушения ритма) такой вариант также может привести к летальному исходу. Условно считается, что повторный приступ возникает спустя месяц и более после первого.
Повторный инфаркт классифицируется так же, как и первичный, в зависимости от глубины повреждения и особенностей ЭКГ-картины. Также в диагнозе указывается его расположение.
Например, диагноз может звучать так: «ИБС, постинфарктный кардиосклероз (острый Q-образующий инфаркт миокарда боковой стенки от 1 февраля 2012 года). Повторный инфаркт миокарда с подъемом сегмента ST в области межжелудочковой перегородки от 1 сентября 2013 года».
При рецидиве такой диагноз выносится как осложнение первичного приступа: «ИБС, острый Q-образующий инфаркт миокарда передней стенки от 1 августа 2017 года, рецидив от 8 августа 2017 года».
Смотрите на видео об инфаркте миокарда, его последствиях и осложнениях:
Тревожные симптомы
Вероятные предшественники повторного инфаркта:
- нарастающая слабость, быстрая утомляемость;
- появление или учащение приступов загрудинной боли;
- увеличение количества принимаемых в сутки таблеток Нитроглицерина или ингаляций Нитроспрея.
Ситуации, в которых нужно заподозрить рецидивирующий или повторный инфаркт у человека со стабильным самочувствием, уже перенесшего такое заболевание:
- сильная непрерывная боль за грудиной в течение 30 — 60 минут и более;
- иррадиация боли в шею, плечо, челюсть, левую руку, локоть;
- характер боли: сильное давление, сжатие, жжение;
- боль в желудке, тошнота, тяжесть в животе;
- учащение сердцебиения;
- нерегулярный пульс, перебои ритма;
- повышение артериального давления;
- учащение дыхания, тревога;
- появление кашля, хрипов, мокроты в виде пены с розоватым оттенком, невозможность лечь;
- неэффективность приема под язык трех таблеток Нитроглицерина по 1 таблетке с промежутком 5 минут.
Если такие признаки возникли впервые или у больного, ранее перенесшего инфаркт, необходимо немедленно вызывать «Скорую помощь».
Первая помощь
До прибытия «Скорой помощи» необходима такая помощь:
- придать больному положение полулежа;
- расстегнуть одежду, открыть форточку, обеспечить приток свежего воздуха;
- дать разжевать таблетку аспирина;
- дать три таблетки Нитроглицерина под язык по одной штуке с промежутком 5 минут, затем повторять прием по 1 таблетке каждые полчаса (при нормальном или повышенном артериальном давлении);
- измерить артериальное давление;
- постоянно находиться рядом с больным, успокаивать его;
- позаботиться о том, чтобы встретить бригаду «Скорой помощи», открыть двери в подъезд, выслать кого-нибудь на въезд во двор;
- приготовить медицинскую документацию, ранее сделанные ЭКГ (это очень важно!), паспорт, полис больного, так как при повторном инфаркте он будет госпитализирован.
Методы диагностики
Первый метод, с помощью которого врач «Скорой помощи» может заподозрить повторный инфаркт – электрокардиография. ЭКГ-пленку при этом важно сравнить с предыдущей. Выявленные новые изменения будут первичным подтверждением диагноза.
В стационаре используются обычные методы диагностики:
- анализы крови с определением признаков повреждения миокарда – тропонинов;
- общий и биохимический анализы крови;
- повторная неоднократная ЭКГ для выявления динамики процесса.
Во многих современных центрах проводится экстренная ангиография, во время которой может быть выполнено хирургическое лечение повторного инфаркта, например, ангиопластика.
После стабилизации состояния пациенту назначается эхокардиография (УЗИ сердца), суточный мониторинг ЭКГ. В периоде реабилитации проводится нагрузочное ЭКГ-тестирование.
Лечение повторного инфаркта
Терапия проводится по общим принципам. Больного госпитализируют в отделение кардиореанимации, где начинают обезболивание, введение кислорода и нитратов. В дальнейшем используются медикаменты разных групп:
- антиагреганты и антикоагулянты;
- нитраты;
- бета-адреноблокаторы;
- ингибиторы АПФ, блокаторы рецепторов ангиотензина II, антагонисты альдостерона;
- статины.
Уже в первые сутки больному разрешают поворачиваться в кровати. При нормальном самочувствии со 2-го дня заболевания ему разрешено вставать с постели. В первые сутки аппетит у больного обычно снижен, поэтому ему предлагают легкое питание, а затем назначают диету №10.
Больной может ходить в туалет уже со 2-го дня. Для облегчения дефекации можно использовать мягкое слабительное или микроклизму.
В лечении широко используется восстановление кровоснабжения миокарда:
- растворение тромба специальными лекарствами;
- чрескожное коронарное вмешательство и ангиопластика.
При повторном инфаркте миокарда предпочтение отдается хирургическому вмешательству – стентированию артерии в первые часы заболевания.
Последствия и прогноз для больного
Повторный и рецидивирующий инфаркт чаще, чем первичный, вызывают такие осложнения:
- острая сердечная недостаточность, отек легких, кардиогенный шок;
- разрыв миокарда;
- острая аневризма (расширение) левого желудочка;
- мозговой инсульт;
- тромбоэмболия легочной артерии;
- перикардит;
- тяжелые нарушения сердечного ритма.
Перикардит — одно из осложнений повторного инфаркта миокарда
Такие тяжелые осложнения существенно снижают выживаемость больных после повторного инфаркта. Смертность в первый месяц после такого приступа достигает 20%. Исход болезни зависит от тяжести предшествующего поражения сердца, размеров и локализации повторного инфаркта и наличия осложнений. Заранее дать какой-либо прогноз при таком заболевании практически невозможно.
Сколько повторных инфарктов может перенести человек
Сказать, сколько инфарктов может перенести конкретный больной, невозможно. Чаще всего случается 1 — 2 повторных инфаркта.
При незначительных повреждениях число таких приступов может быть и больше. Однако с каждым таким эпизодом вероятность благополучного исхода уменьшается.
Профилактика
Для предотвращения повторного инфаркта миокарда врачи рекомендуют следующее:
- отказ от курения, в том числе пассивного;
- нормализация артериального давления до уровня 110 — 139/90 мм рт. ст.;
- нормализация веса с достижением индекса массы тела 18,5 — 24,9 кг/м2, окружности талии у мужчин до 102 см и менее, у женщин – до 88 см и менее;
- умеренная физическая активность по 30 минут как минимум 5 дней в неделю;
- постоянный прием статинов, достижение уровня ЛПНП 1,8 ммоль/л и менее;
- лечение диабета, если он имеется, с достижением уровня гликозилированного гемоглобина 7% и менее;
- постоянный прием Аспирина или Клопидогрела, а в течение первого года после инфаркта – их комбинация;
- длительный приема антикоагулянтов, бета-блокаторов, ингибиторов АПФ или блокаторов рецепторов ангиотензина II, в некоторых случаях – антагонистов альдостерона.
Соблюдение этих рекомендаций не гарантирует, что повторный инфаркт миокарда не случится, но снижает его вероятность или отдаляет время развития.
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о стадиях инфаркта и классификации ранних и поздних осложнений, методах лечения и мерах профилактики.
А здесь подробнее о Гепарине при инфаркте.
Повторный инфаркт миокарда – тяжелое проявление ИБС, сопровождающееся некрозом сердечной мышцы на фоне ее рубцовых изменений. У пациента появляется длительная боль в груди, что вызывает осложнения, вплоть до отека легких и тяжелейших аритмий. Главный метод лечения – чрескожное коронарное вмешательство и стентирование пораженной артерии.
Источник
