Пневмония плеврит перикардит инфаркт
Перикардиты – воспалительное заболевание перикарда. По характеру выпота различают сухие (фибринозный) и выпотные (экссудативные) перикардиты. По характеру течения перикардиты могут быть острыми и хроническими. Выпот в перикарде может иметь воспалительную природу (серозно-фибринозный), представлен кровью (гемоперикард) или невоспалительной жидкостью (гидроперикард).
Этиология. Перикардит развивается как осложнение ревматической болезни сердца, туберкулеза, инфаркта миокарда, ранений сердца, терминальной стадии хронической почечной недостаточности (уремии), пневмонии, плеврита, системных заболеваний соединительной ткани, вирусов гриппа и других бактериальной инфекции, аллергических заболеваний.
Клиника. Опрос. При сухом перикардите возникают жалобы на острые колющие боли в области сердца, иногда в области верхушки сердца, которые иррадиируют в левую руку, лопатку, левую половину шеи. Интенсивность их различна, они не купируются приемом нитратов и не связаны с физической нагрузкой или психическим напряжением. Иногда они могут принимать характер мучительных. Глубокое дыхание может усиливать интенсивность болей.
Экссудативный перикардит. Возникают жалобы на чувство тупой боли, тяжести или стеснения в области сердца. При физической нагрузке появляется одышка. Менее часты, но не менее значимы жалобы на затруднения глотания в связи со сдавлением пищевода, икоту или кашель в результате раздражения диафрагмального нерва. Возникают симптомы, свидетельствующие о воспалительном процессе.
Осмотр и объективное обследование. Описанные жалобы значительно уменьшаются при перемещении выпота в нижние отделы перикарда, для чего больной принимает характерную позу сидя с наклоном корпуса вперед. Как проявления сердечной недостаточности можно отметить бледность кожи (иногда с синюшным оттенком), набухание шейных вен и одутловатость лица. При осмотре области сердца межреберные промежутки сглажены, верхушечный толчок чаще не определяется.
Перкуссия. Расширение границ сердца во все стороны, причем границы абсолютной тупости практически не отличаются от границ относительной сердечной тупости. Увеличиваются границы печени, край ее выступает из-под реберной дуги.
Пальпация. Верхушечный толчок не определяется. Пульс малый, нередко определяется тахикардия. Постоянным признаком заболевания является повышение венозного давления. Определяется увеличение печени.
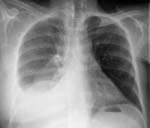
Рентгенологическое исследование показывает увеличение сердечной тени, она принимает треугольную форму.
При проведении ЭКГ заметны уменьшение вольтажа зубцов, отсутствие патологического Q, отрицательный Т, сегмент S-T также располагается ниже изолинии, но в отличие от инфаркта миокарда его изменения отмечаются во всех отведениях.
Главный и наиболее частый симптом постинфарктного синдрома. Его симптоматика аналогична вышеописанной симптоматике эписте-нокардитического перикардита — т.е. главными признаками являются боли в области сердца постоянного характера, не купирующиеся нитроглицерином, и шум трения перикарда в области абсолютной тупости сердца. На ЭКГ отмечается конкордатный подъем интервала ST б стандартных отведениях. В отличие от эпистенокардитического перикардита, этот ЭКГ-признак имеет значение, потому что синдром Дресслера развивается в тот период, когда интервал ST уже должен быть на изолинии. Течение фибринозного перикардита, как правило, не тяжелое, через 2—3 дня боли в области сердца исчезают. Однако следует помнить, что боль в области сердца иногда бывает интенсивной и заставляет проводить дифференциальную диагностику с рецидивом ИM. Накопление жидкости в полости перикарда при аутоиммунном синдроме Дресслера наблюдается редко и количество экссудата обычно невелико, поэтому выраженных гемодинамических нарушений не бывает. Наличие жидкости в полости перикарда приводит к исчезновению шума трения перикарда, значительному уменьшению боли или даже к полному ее исчезновению, одышке и устанавливается с помощью эхокардиографии.
Плеврит может быть фибринозным или экссудативньм, одно- или двусторонним. Фибринозный плеврит проявляется болями в области грудной клетки, усиливающимися при дыхании, кашле, ограничением подвижности легкого на стороне поражения (в связи с болями) и шумом трения плевры. Экссудативный плеврит характеризуется одышкой, тупым звуком при перкуссии легких на стороне поражения, отсутствием везикулярного дыхания в зоне тупости. Диагноз подтверждается с помощью рентгенологического исследования — определяется интенсивное гомогенное затемнение с косой верхней границей. Экссудат хорошо выявляется также с помощью УЗИ. Иногда плеврит является междолевым и распознается только с помощью рентгенологического и ультразвукового исследования. Экссудат может быть серозным или серозно-геморрагическим и содержит обычно много эозинофилов и лимфоцитов.
Пневмония при аутоиммунном синдроме Дресслера встречается реже, чем перикардит и плеврит. Воспалительные очаги локализуются обычно в нижних отделах легких. Характерными симптомами являются кашель (иногда с отделением кровавой мокроты), укорочение перкуторного звука в нижних отделах легких, наличие в этих отделах крепитации, мелкопузырчатых хрипов. При рентгенологическом исследовании легких могут выявляться очаги воспалительной инфильтрации.
Описанные формы синдрома Дресслера принято считать типичными. Наряду с этим существуют атипичные формы — изолированное поражение суставов в виде артралгий, синовитов, причем чаще поражаются крупные суставы, особенно плечевые, локтевые, лучезапястные. Возможно изолированное поражение грудинно-реберных сочленений (синдром передней грудной стенки) довольно редко встречаются проявления аутоиммунного постинфарктного синдрома в виде эритемы, крапивницы, экземы, дерматита, васкулита, гломерулонефрита, астматического или абдоминального синдрома.
Аутоиммунный синдром Дресслера нередко приобретает рецидивирующий характер.
Назначают индометацин (100-200 мг/сут),
аспирин (650 мг 4 раза в сутки) или ибупрофен (400 мг 3 раза в сутки).
Больным острым ИМ противопоказана длительная терапия
кортикостеройдами: есть основания предполагать, что эта терапия способствует формированию аневризмы и даже разрыву миокарда, поскольку кортикостеройды тормозят процесс рубцевания ИМ. Но при тяжелом синдроме Дресслера, рефрактерному к терапии
рекомендуются умеренные дозы стеройдов (до 60 мг/сут) с последующей постепенной отменой.
Гнойный перикардит – бактериальный экссудативный перикардит, характеризующийся накоплением гнойного экссудата в перикардиальном мешке. Наиболее часто встречается гнойный перикардит, вызванный золотистым стафилококком. Преобладающими синдромами в клинике гнойного перикардита являются интоксикация и выраженные гемодинамические нарушения. Тяжелое состояние больных усугубляется проявлениями первичного очага инфекции. Отмечаются общие симптомы тяжёлого инфекционного заболевания, так же по мере накопления гнойного экссудата в перикардиальной полости возникают симптомы нарушения сердечной деятельности: цианоз, одышка, тахикардия, ощущения тяжести и болей в области сердца. Боли могут иррадиировать в левую руку, напоминая клинику стенокардии. Пациент принимает вынужденное положение. При гнойном перикардите рано возникает тампонада сердца, характеризующаяся артериальной гипотонией, нарастанием венозного давления, появлением давящих болей в сердце, в эпигастральной области, увеличением и резкой болезненностью печени, чувством страха смерти. Критическое падение сердечного выброса приводит к нарушениям мозгового кровообращения.. Исходом гнойного перикардита могут являться адгезивный или фиброзный перикардиты.
При осмотре больного с гнойным перикардитом выявляется припухлость поверхностных тканей прекардиальной области, сеть венозных коллатералей на груди, болезненность в эпигастральной области, увеличенная печень. При аускультации обнаруживается шум трения перикарда, глухость сердечных тонов; перкуторно определяется увеличение сердечной тупости в форме треугольника. Пульс учащенный, слабый, АД снижено. Изменения в общем анализе крови характеризуются признаками выраженного воспаления — нейтрофильным лейкоцитозом, высокой СОЭ. При рентгенографии органов грудной клетки определяется интенсивная треугольная тень в области сердца. В острой фазе проводятся консервативные мероприятия: назначаются антибиотики, в том числе они вводятся напрямую в полость перикарда, проводится симптоматическая терапия. Выполняются лечебные пункции или чрезкожное дренирование перикарда.
При отсутствии эффекта решается вопрос о проведении перикардиотомии или перикардэктомия.
Гнойные плевриты являются вторичными заболеваниями, чаще они осложняют заболевания лёгких. Острый гнойный плеврит делят по происхождению на первичный и вторичный; по распространенности процесса— на свободный (тотальный, средний, небольшой) и осумкованный (однокамерный, многокамерный, междолевой); по характеру экссудата — на гнойный, гнилостный, гнойно-гнилостный. Клиническая картина заболевания складывается из: симптомов основного заболевания, послужившего причиной плеврита; признаков гнойной интоксикации; симптомов, обусловленных накоплением жидкости в плевральной полости. Больные гнойным плевритом жалуются на боли в боку, кашель, чувство тяжести в боку, затрудненное дыхание, невозможность глубоко вдохнуть, одышку, повышение температуры тела, слабость. Боли в грудной клетке больше выражены в начале заболевания, носят колющий характер, а затемослабевают, присоединяется чувство тяжести. Кашель, как правило, сухой, а при вторичном плеврите на почве пневмонии или абсцесса легкого — с мокротой слизистого или гнойного характера, иногда с большим количеством гнойной мокроты. При присоединении плеврита к основному кашель становится более упорным, мучительным, больше беспокоит по ночам, может носить приступообразный характер, усиливается в положении на больном боку. Больные вынуждены лежать на больном боку. Температура тела и ЧСС повышается до высоких цифр.
Терапия гнойных плевритов включает борьбу с инфекцией, дезинтоксикационную терапию, восстановление нарушенных функций органов. К закрытым методам лечения гнойного плеврита относятся лечебные пункции плевральной полости и дрениронание ее путем прокола грудной стенки с введением в плевральную полость раствора протеолитических ферментов и антибиотиков. Пункции производят ежедневно. Если пункции не дали эффекта, в плевральную полость вводят постоянный дренаж. В редких случаях при неэффективности закрытых методов лечения гнойного плеврита прибегают к открытому методу — торакотомии.
1.История хирургии XIX и XX веков.
Период великих открытий конца XIX и начала XX века
• Внедрение в хирургическую практику асептики и антисептики.
• Открытие групп крови и возможности переливания крови.
Возникновение асептики. Успехи микробиологии выдвинули новые принципы профилактики хирургической инфекции, в хирургию вошли обработка рук хирурга, стерилизация инструментов, перевязочного материала, белья и пр. Был официально принят основной постулат асептики: все, что соприкасается с раной, должно быть стерильно. Для стерилизации перевязочного материала использовали прежде всего высокую температуру. В 1884г в россии был предложен автоклав. Доброславин предложил для стерилизации солевую печь, Субботиным был оздан прообраз современных операционных.
Открытие групп крови и развитие трансфузиологии
В начала 20 в. венский бактериолог Ландштейнер открыл три группы крови человека (А. В. С) по способности склеивания эритроцитов. Затем чешский ученый Янский доказал, что существует не 3, а 4 группы. В 1919г Шамов и Еланский получили первые стандартные сыворотки для определения группы крови и произвели первое переливание крови с учётом свойств донора и реципиента. В 1926 г. в Москве был создан первый в мире Институт переливания крови.
1940 г. — открытие К. Ландштейнером и А. Винером резус-фактора. Затем были открыты тромбоцитарные и лейкоцитарные антигены, выявлены антигенные различия глобулинов крови.
Кроме того, Кохер предложил применяемый до настоящего времени кровоостанавливающий зажим, разработал технику операций на шитовидной железе и многих других органах. Имя Ру носит ряд операций, кишечных анастомозов. Французские хирурги больше известны в области сосудистой хирургии. А. Каррель в 1912г получил Нобелевскую премию за разработку видов сосудистого шва.
Современная хирургия, ее достижения: трансплантология, кардиохирургия, сосудистая хирургия и микрохирургия, эндовидеохирургия и другие методы малоинвазивной хирургии.
Не нашли то, что искали? Воспользуйтесь поиском:
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Источник

Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
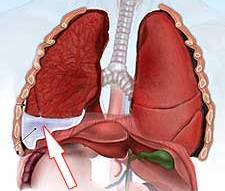
Плеврит
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты – фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
- острые
- подострые
- хронические
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

КТ органов грудной клетки. Правосторонний экссудативный плеврит
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота – физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
Источник
