Острая и хроническая дыхательная и сердечная недостаточность
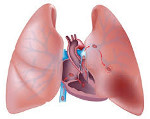

Сердечно-легочная недостаточность – декомпенсированная стадия легочного сердца, протекающая с острой или хронической правожелудочковой сердечной недостаточностью. Характеризуется одышкой, тахикардией, болью в области сердца, периферическими отеками, гепатомегалией, синюшным окрашиванием кожи, набуханием вен шеи. Инструментальная диагностика основана на оценке рентгенологических, электрокардиографических и эхокардиографических данных. Лечение сердечно-легочной недостаточности включает терапию тех заболеваний, которые вызвали развитие синдрома, применение вазодилатирующих, антигипертензивных, мочегонных средств, оксигенотерапии.
Общие сведения
Сердечно-легочная недостаточность (СЛН) – клинический синдром, в основе которого лежит легочная гипертензия, гипертрофия либо дилатация правого желудочка с явлениями недостаточности кровообращения. Развивается при патологии бронхолегочной системы, легочных сосудов и торакодиафрагмальной области. В пульмонологии сердечно-легочную недостаточность, иногда обозначают термином «легочное сердце» (ЛС), однако эти понятия не являются тождественными. Под сердечно-легочной недостаточностью следует понимать лишь декомпенсированную фазу легочного сердца (III стадию легочной гипертензии). I стадия (доклиническая) и II стадия (стабильная) легочной гипертензии протекают без признаков правожелудочковой недостаточности, поэтому расцениваются как компенсированное легочное сердце.
Сердечно-легочная недостаточность
Причины
В основе формирования сердечно-легочной недостаточности лежит стойкая легочная гипертензия, на определенном этапе вызывающая срыв компенсаторных механизмов, в результате чего гипертрофированный правый желудочек перестает справляться с перекачиванием поступающей в него венозной крови. Правожелудочковая дисфункция может быть вызвана тремя группами причин: бронхолегочными, васкулярными, торакодиафрагмальными.
Первая группа причин включает более 20 известных нозологий, на ее долю приходится 80% всех случаев легочного сердца. Наиболее частые среди них – это заболевания, нарушающие воздухонаполнение альвеол: обструктивный бронхит, БЭБ, бронхиальная астма, крупозная пневмония, фиброзирующий альвеолит, туберкулез легких, пневмокониозы, пневмосклероз, саркоидоз Бека, муковисцидоз, поликистоз легких. Развитие сердечно-легочной недостаточности бронхолегочного генеза возможно при коллагенозах (системной красной волчанке, системной склеродермии, дерматомиозите и др.). В некоторых случаях причиной декомпенсации легочного сердца выступают обширные резекции легкого.
Вторая группа факторов затрагивает поражение легочного сосудистого русла. В большинстве случаев формированию сердечно-легочной недостаточности предшествует ТЭЛА, сдавление легочных вен и легочной артерии опухолевыми образованиями, легочные васкулиты, серповидно-клеточная анемия.
К третьей группе причин относятся состояния, сопровождающиеся ограничением подвижности грудной клетки и диафрагмы. В их числе – различные деформации грудной клетки и искривление позвоночника (кифоз, кифосколиоз), массивные плевриты, множественные переломы ребер, анкилозирующий спондилоартрит, синдром Пиквика (с-м ожирения-гиповентиляции). Нарушения подвижности диафрагмы характерны для хронических нервно-мышечных заболеваний (миастении, полиомиелита), ботулизма, пареза и паралича диафрагмы. Заболевания второй и третьей групп суммарно становятся причиной легочного сердца в 20% случаев.
Классификация
Сердечно-легочная недостаточность может носить острое, подострое и хроническое течение. Так, острое легочное сердце всегда имеет декомпенсированный характер, подострое и хроническое – может протекать как с наличием правожелудочковой недостаточности, так и без нее.
Развитие острой сердечно-легочной недостаточности обычно происходит на фоне массивной тромбоэмболии легочной артерии, клапанного пневмоторакса, эмфиземы средостения, астматического статуса. Острое ЛС формируется в течение нескольких часов вследствие резкого и внезапного увеличения давления в легочной артерии, сопровождается расширением полости (дилатацией) правого желудочка, истончением его стенок. Подострая и хроническая форма характерны для других васкулярных, бронхолегочных и торакодиафрагмальных поражений. В этих случаях хроническое ЛС развивается в течение нескольких месяцев и даже лет и сопровождается выраженной гипертрофией миокарда правого желудочка.
Сердечно-легочная недостаточность может протекать в различных клинических типах: по респираторному, церебральному, ангинозному, абдоминальному, коллаптоидному варианту с преобладанием тех или иных симптомов. В клинике респираторной формы декомпенсированного ЛС преобладают одышка, эпизоды удушья, кашель, хрипы, цианоз. При церебральном варианте на первый план выходят признаки энцефалопатии: возбудимость, агрессивность, эйфория, иногда – психозы или, напротив, – сонливость, вялость, апатия. Могут беспокоить головокружения и упорные головные боли; в тяжелых случаях возникают обмороки, судороги, снижение интеллекта.
Ангинозный тип сердечно-легочной недостаточности напоминает клинику грудной жабы с характерными сильными болями в области сердца без иррадиации и удушьем. Абдоминальный вариант декомпенсированного ЛС протекает с болями в эпигастрии, тошнотой и рвотой, иногда – развитием язвы желудка, обусловленными гипоксией органов ЖКТ. Для коллаптоидного варианта типичны преходящие эпизоды артериальной гипотонии, сопровождающиеся резкой слабостью, бледностью, профузным потоотделением, похолоданием конечностей, тахикардией и нитевидным пульсом.
Симптомы сердечно-легочной недостаточности
Острая сердечно-легочная недостаточность характеризуется внезапным началом и резким ухудшением состояния больного буквально за несколько минут или часов. Возникают боли в области сердца, которые сопровождаются выраженной одышкой, ощущением удушья и страхом смерти. Характерен цианоз, артериальная гипотония. Перечисленные симптомы усиливаются в положении стоя или сидя, что связано с уменьшением притока крови к правой половине сердца. Смерть может наступить в считанные минуты от фибрилляции желудочков и остановки сердца.
В других случаях картина острой сердечно-легочной недостаточности может разворачиваться не столь бурно. К одышке присоединяются боли в груди, связанные с дыханием, кровохарканье, тахикардия. При прогрессирующей правожелудочковой недостаточности возникают выраженные боли в правом подреберье, обусловленные увеличением печени и растяжением ее фиброзной оболочки. Вследствие повышения центрального венозного давления появляется набухание шейных вен.
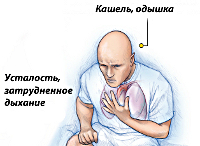
Хроническая сердечно-легочная недостаточность развивается исподволь и является отражением застоя крови в системе вен большого круга кровообращения. Снижается толерантность к физической нагрузке, одышка носит постоянный характер. Обращает внимание синюшность носогубного треугольника, кончика носа, подбородка, ушей, кончиков пальцев. Возникают приступы загрудинных болей (легочная «грудная жаба»), не купируемые приемом нитроглицерина, но уменьшающиеся после введения эуфиллина.
Больные с хронической сердечно-легочной недостаточностью отмечают усталость, быструю утомляемость, сонливость. При физической нагрузке могут возникать обмороки. На декомпенсацию хронического ЛС также указывают тяжесть и болезненность в правом подреберье, никтурия, периферические отеки. В поздних стадиях выявляется отечный синдром, гидроторакс, асцит, сердечная кахексия.
Диагностика
Диагностический поиск при развитии сердечно-легочной недостаточности направлен на выявление основного заболевания, а также оценку степени декомпенсации. Для правильной интерпретации физикальных и инструментальных данных больной нуждается в осмотре пульмонолога и кардиолога. При объективном обследовании у больных с сердечно-легочной недостаточностью отмечается бочкообразная деформация грудной клетки, гепатомегалия, пастозность стоп и голеней. При пальпации прекардиальной области определяется сердечный толчок, при перкуссии – расширение границ относительной тупости сердца. Типично снижение АД, частый аритмичный пульс. Аускультативные данные характеризуются приглушением тонов сердца, акцентом II тона над легочной артерией, расщеплением или раздвоением II тона, появлением патологических III и IV тонов, систолическим шумом, указывающим на трикуспидальную недостаточность.
Наиболее ценными лабораторными критериями сердечно-легочной недостаточности являются показатели газового состава крови: снижение р02, повышение рС02, респираторный ацидоз. Рентгенография органов грудной клетки позволяет обнаружить не только поражение легких, но также признаки кардиомегалии и легочной гипертензии. Ангиопульмонография и вентиляционно-перфузионная сцинтиграфия легких показаны при подозрении на ТЭЛА.
Исследование ФВД при сердечно-легочной недостаточности применяется для оценки характера и выраженности нарушений вентиляции, выявления бронхоспазма. Электрокардиогарфия при остром ЛС позволяет достоверно определит признаки перегрузки правых отделов сердца, а при хроническом ЛС – выявить прямые и косвенные маркеры гипертрофии правого желудочка.
ЭхоКГ служит основным неинвазивным методом, позволяющим оценить внутрисердечную гемодинамику, определить размеры полостей сердца и стенки правого желудочка, установить степень легочной гипертензии. В отдельных случаях, при невозможности установить факт повышенного давления в легочной артерии, прибегают к катетеризации правых отделов сердца. Иногда для верификации генеза сердечно-легочной недостаточности проводится трансбронхиальная или трансторакальная биопсия легких.
Декомпенсацию ЛС следует дифференцировать с пороками сердца, кардиосклерозом, дилатационной кардиомиопатией и другой кардиологической патологией.
Лечение сердечно-легочной недостаточности
Терапия острой сердечно-легочной недостаточности, обусловленной ТЭЛА, осуществляется в условиях ОРИТ. Важнейшими составляющими лечения служат оксигенотерапия, купирование болевого приступа, проведение тромболитической терапии (урокиназа, стрептокиназа, тканевой активатор плазминогена), антикоагулянтной (гепарин, варфарин) и антиагрегантной терапии (пентоксифиллин). В некоторых случаях показана хирургическая тактика – тромбоэмболэктомия из легочной артерии.
При сердечно-легочной недостаточности, развившейся на фоне бронхолегочной патологии, принципы терапии определяются основным заболеванием. Так, в случае ХОБЛ и бронхиальной астмы применяются бронхолитические, муколитические, отхаркивающие средства; при туберкулезе легких – специфические противотуберкулезные антибиотики; при интерстициальных болезнях легких — глюкокортикоиды, цитостатики, интерферон и т. д.
На всех этапах терапии сердечно-легочной недостаточности осуществляются ингаляции кислорода. С целью снижения легочного сосудистого сопротивления и давления в легочной артерии используются вазодилататоры (теофиллин, антагонисты кальция, нитраты, ингибиторы АПФ). Пациентам с отечным синдромом назначаются диуретики под контролем водно-электролитного равновесия и КЩС. Вопрос о целесообразности назначения сердечных гликозидов при сердечно-легочной недостаточности остается спорным. В качестве паллиативной меры используются повторные кровопускания, на время улучшающие состояние больного.
Больным с рефрактерной к консервативному лечению легочной гипертензией могут выполняться оперативные вмешательства: баллонная предсердная септостомия, симпатэктомия, редукция легочной ткани, трансплантация легких или комплекса «сердце-легкие».
Прогноз и профилактика
Прогноз при развитии сердечно-легочной недостаточности очень серьезен. Острое легочное сердце представляет непосредственную угрозу жизни больного. Хроническая сердечно-легочная недостаточность носит прогрессирующий характер. Продолжительность жизни пациентов с хроническим ЛС в стадии декомпенсации не превышает 2,5–5 лет. После трансплантации легких 3-летняя выживаемость составляет 55-60%. Первичная профилактика сердечно-легочной недостаточности состоит в своевременном распознавании и лечении причинных заболеваний, отказе от курения, исключении факторов риска, способствующих обострению ХНЗЛ.
Источник
У этого термина существуют и другие значения, см. ДН.
Дыхательная недостаточность (ДН) — патологическое состояние, при котором не обеспечивается поддержание нормального газового состава крови либо оно достигается за счёт более интенсивной работы аппарата внешнего дыхания и сердца, что приводит к снижению функциональных возможностей организма. Следует иметь в виду, что функция аппарата внешнего дыхания очень тесно связана с функцией системы кровообращения: при недостаточности внешнего дыхания усиленная работа сердца является одним из важных элементов её компенсации.
Классификация[править | править код]
Дыхательная недостаточность по типам делится на:
- обструктивный тип
- рестриктивный тип
- диффузный (смешанный) тип
В зависимости от характера течения болезни различают следующие типы ДН:
- острая дыхательная недостаточность;
- хроническая дыхательная недостаточность.
В зависимости от этиопатогенетических факторов (с учётом причины дыхательных расстройств), различают следующие типы ДН:
- бронхолёгочная ДН, которая подразделяется на обструктивную, рестриктивную и диффузионную ДН.
- нервно-мышечная ДН,
- центрогенная ДН,
- торакодиафрагмальная ДН,
- васкулярная ДН (ТЭЛА)
В зависимости от патогенеза также различают следующие типы ДН:
- вентиляционная ДН,
- диффузионная ДН,
- ДН, возникшая в результате нарушения вентиляционно-перфузийных отношений в лёгких.
В зависимости от степени тяжести различают следующие типы хронической ДН:
- I степень — появление одышки при повышенной нагрузке,
- II степень — появление одышки при обычной нагрузке,
- III степень — появление одышки в состоянии покоя.
По характеру расстройств газообмена:
- гипоксемическая
- гиперкапническая
Патогенез[править | править код]
В основе патогенеза большинства случаев ДН лежит альвеолярная гиповентиляция.
При всех видах ДН из-за недостатка кислорода в крови и гипоксии развиваются компенсаторные реакции органов и тканей. Наиболее часто развивается эритроцитоз, гипергемоглобинемия и увеличение минутного объёма кровообращения. В начальной стадии заболевания эти реакции компенсируют симптомы гипоксии. При значительных нарушениях газообмена эти реакции уже не могут компенсировать гипоксию и сами становятся причинами развития лёгочного сердца.
Обструктивная дыхательная недостаточность[править | править код]
Обструктивная ДН связана с нарушениями бронхиальной проходимости. В основе патогенеза обструктивной ДН лежит сужение просвета бронхов.
Причины сужения просвета бронхов:
- бронхоспазм,
- аллергический отёк,
- воспалительный отёк,
- инфильтрация слизистой оболочки бронхов,
- закупорка бронхов мокротой,
- склероз бронхиальных стенок,
- деструкция каркаса бронхиальных стенок.
Сужение просвета бронхов является причиной роста сопротивления потоку воздуха в бронхах. Рост сопротивления воздушному потоку приводит к снижению его скорости в геометрической прогрессии. Компенсация снижения скорости воздушного потока происходит за счёт значительных дополнительных усилий дыхательных мышц. Уменьшение просвета бронхов дополняется естественным сужением при выдохе, поэтому при обструктивной ДН выдох всегда затруднён.
Из-за увеличения бронхиального сопротивления на выдохе происходит непроизвольное смещение дыхательной паузы в фазу вдоха. Это смещение происходит с помощью более низкого расположения диафрагмы и инспираторного напряжения дыхательных мышц. При этом вдох начинается при инспираторном растяжении альвеол и увеличивается объём остаточного воздуха.
В начальной стадии развития болезни смещение дыхательной паузы имеет функциональный характер. Впоследствии происходит атрофия альвеолярных стенок из-за сдавления капилляров высоким давлением на выдохе. В результате атрофии альвеолярных стенок развивается вторичная эмфизема лёгких и смещение дыхательной паузы приобретает необратимый характер.
Вследствие увеличения бронхиального сопротивления происходит значительное увеличение нагрузки на дыхательные мышцы и увеличение длительности выдоха. Длительность выдоха по отношению к длительности вдоха может увеличиваться до 3:1 и более. Таким образом 3/4 времени дыхательные мышцы совершают тяжёлую работу по преодолению бронхиального сопротивления. При выраженной обструкции дыхательные мышцы уже не могут полностью компенсировать снижение скорости воздушного потока.
Также в течение 3/4 времени высокое внутригрудное давление сдавливает капилляры и вены лёгких. Сдавливание капилляров и вен приводит к значительному росту сопротивления кровотоку в лёгких. Рост сопротивления кровотоку вызывает вторичную гипертензию малого круга кровообращения. Гипертензия впоследствии приводит к развитию лёгочного сердца.
Диагноз[править | править код]
Основные клинические проявления ДН — одышка и диффузный цианоз, наблюдаются различные нарушения функционирования различных органов вследствие гипоксии.
Хроническая дыхательная недостаточность[править | править код]
Как правило, хроническая ДН развивается в течение многих лет. Длительное время хроническая ДН проявляется только одышкой I и II степени (при повышенной и обычной физической нагрузке) и недостатком кислорода в крови (гипоксемия) при обострениях бронхолёгочных заболеваний. Гипоксемия обнаруживается по появлению цианоза или по концентрации оксигемоглобина в крови.
Темпы развития хронической ДН зависят от течения основного заболевания.
Первоначально ДН осложняется гипертензией малого круга кровообращения при одышке II степени. Затем происходит стабилизация гипоксемии и формирование лёгочного сердца.
Обструктивная дыхательная недостаточность[править | править код]
Обструктивная ДН характерна для хронического бронхита. Она характеризуется одышкой с затруднённым выдохом.
При осмотре больного отмечаются следующие признаки обструктивной ДН:
- бледность кожи или её сероватый оттенок (из-за диффузного цианоза),
- удлинение выдоха,
- участие в дыхании вспомогательных мышц,
- признаки значительных колебаний внутригрудного давления[3],
- увеличение грудной клетки в переднезаднем размере.
Рестриктивная (или ограничительная)[править | править код]
Дыхательная недостаточность по рестриктивному (ограничительному) типу характеризуется ограничением способности легочной ткани к расширению и спаданию и встречается при экссудативном плеврите, пневмотораксе, пневмосклерозе, спаечном процессе в плевральной полости, ограниченной подвижности рёберного каркаса, кифосколиозе и т. д. Дыхательная недостаточность при этих состояниях развивается из-за ограничения максимально возможной глубины вдоха.
Острая дыхательная недостаточность[править | править код]
Острая дыхательная недостаточность (ОДН) — состояние, при котором даже максимальное напряжение функции аппарата внешнего дыхания и компенсаторных механизмов не обеспечивает организм достаточным количеством кислорода и не в состоянии вывести необходимое количество углекислого газа.
Причины развития ОДН[править | править код]
К нарушению лёгочной вентиляции и развитию дыхательной недостаточности могут приводить различные острые и хронические заболевания бронхолёгочной системы (бронхоэктатическая болезнь, пневмония, ателектаз, кавернозные полости, диссеминированные процессы в лёгком, абсцессы и др.), поражения ЦНС, анемия, гипертензия в малом круге кровообращения, сосудистая патология лёгких и сердца, опухоли лёгких и средостения и др.
Первичная ОДН[править | править код]
Нарушение функции аппарата внешнего дыхания и регулирующих его систем
- 1. болевой синдром с угнетением внешнего дыхания (перелом рёбер, торакотомия)
- 2. нарушение проходимости верхних дыхательных путей
- бронхит и бронхиолит с гиперсекрецией слизи и развитием обтурационных ателектазов
- отёк гортани
- инородное тело
- аспирация
- 3. недостаточность функционирования лёгочной ткани
- массивная бронхопневмония
- ателектазы
- 4. нарушение центральной регуляции дыхания
- черепно-мозговая травма
- электротравма
- передозировка наркотиков, аналептиков
- 5. недостаточная функция дыхательной мускулатуры
- полиомиелит, столбняк, ботулизм
- остаточное действие мышечных релаксантов
Вторичная ОДН[править | править код]
Поражения, которые не входят в анатомический комплекс дыхательного аппарата
- массивные невозмещённые кровопотери, анемия
- острая сердечная недостаточность с отёком лёгких
- эмболии и тромбозы ветвей лёгочной артерии
- внутриплевральные и внеплевральные сдавления лёгких
- паралитическая непроходимость кишечника
- пневмоторакс
- гидроторакс
Классификация по механизму образования[править | править код]
- Обструктивная ОДН
- Рестриктивная ОДН
- Гиповентиляционная ОДН
- Шунто-диффузная ОДН
Хроническая дыхательная недостаточность[править | править код]
Причины (этиология) хронической ДН:
- бронхолёгочные заболевания[4],
- лёгочные васкулиты,
- первичная гипертензия малого круга кровообращения,
- заболевания ЦНС,
- заболевания периферических нервов и мышц,
- некоторые редкие заболевания, например гипофосфатазия.
Лечение[править | править код]
Основной задачей лечения дыхательной недостаточности является поиск и устранение основной причины дыхательной недостаточности, а также использование ИВЛ при необходимости.
Принципы лечения острой дыхательной недостаточности[править | править код]
В основе лечения острой дыхательной недостаточности лежит динамическое наблюдение параметров внешнего дыхания больного, газового состава крови и кислотно-основного состояния. Полученные данные необходимо сопоставить с параметрами транспорта кислорода, функциями сердечно-сосудистой системы и других органов.[5]
Общие мероприятия:
- Придать правильное положение телу больного;
- Зафиксировать положение головы и грудной клетки;
- Физиотерапия на область грудной клетки;
- Проведение анестезии;
- Поддержка ИВЛ.
При показании искусственной вентиляции лёгких:
- Использование респираторов различной модификации;
- Поддержание оптимальной растяжимости лёгких;
- Создание минимальной FiO2 для поддержания адекватных РаО2 (не менее 60 мм Hg) и SaO2 (не менее 90 %);
- Обеспечение минимального давления в дыхательных путях во время вдоха;
- Адекватное увлажнение дыхательной смеси;
- Применение положительного давления в конце выдоха, когда FiO2 более или равно 0,5 и не корригирует гипоксию.
Возможная инфекция:
Довольно часто, как осложнение к острой дыхательной недостаточности, особенно если больной находится долго в лежачем положении может присоединится инфекция, например воспаление лёгких, поэтому стоит учесть предупреждение и лечение инфекции:
- Адекватный баланс жидкости с поддержанием тканевой перфузии;
- Назначение при повышенном сопротивлении дыхательных путей бронхорасширяющих лекарственных препаратов;
- Применение глюкокортикостероидов, если острая дыхательная недостаточность вызвана бронхоспастическим компонентом;
- Противомикробная и противовирусная терапия;
- Хорошо проветриваемое и отапливаемое помещение;
- Стерильность.
Прогноз[править | править код]
Зависит от тяжести, скорости нарастания и причин дыхательной недостаточности, а также от адекватности принимаемых мер, при тяжёлом развитии без ИВЛ условно неблагоприятный, с ИВЛ условно благоприятный.
См. также[править | править код]
- Дыхательная система человека
Примечания[править | править код]
- ↑ база данных Disease ontology (англ.) — 2016.
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ спадение шейных вен, втяжение межрёберных промежутков при вдохе, выбухание межрёберных промежутков при выдохе
- ↑ к бронхолёгочным заболеваниям относятся хронический бронхит, хроническая пневмония, эмфизема лёгких, пневмокониозы, туберкулёз, опухоли бронхов и лёгких, фиброзы лёгких, пульмонэктомия, диффузный пневмосклероз
- ↑ https://www.it-med.ru/library/d/dhatelnay.htm Дыхательная недостаточность и её лечение
Литература[править | править код]
- Дыхательная недостаточность // Малая медицинская энциклопедия (том 2, стр. 150).
Ссылки[править | править код]
- Дыхательная недостаточность из Малой медицинской энциклопедии
- ОДН и ИВЛ
Источник
