Мелкоочаговый инфаркт миокарда мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Течение и стадии
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Инфаркт миокарда.
Инфаркт миокарда
Описание
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Дополнительные факты
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. Е. Формирование постинфарктного рубца.
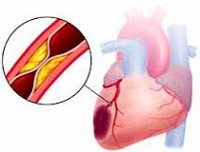
Инфаркт миокарда
Течение и стадии
В клиническом течении инфаркта миокарда выделяют пять периодов:
• 1 период. Предынфарктный (продромальный) – учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
• 2 период. Острейший – от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
• 3 период. Острый – от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
• 4 период. Подострый – начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4 – 8 недель;
• 5 период. Постинфарктный – созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
• крупноочаговый.
• мелкоочаговый.
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
• трансмуральный – с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый).
• интрамуральный – с некрозом в толще миокарда.
• субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду.
• субэпикардиальный – с некрозом миокарда в зоне прилегания к эпикарду.
По изменениям, фиксируемым на ЭКГ, различают.
• «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда).
• «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда).
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
• правожелудочковый.
• левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки.
По кратности возникновения различают инфаркт миокарда:
• первичный.
• рецидивирующий (развивается в срок 8 недель после первичного).
• повторный (развивается спустя 8 недель после предыдущего).
По развитию осложнений инфаркт миокарда подразделяется на:
• осложненный.
• неосложненный По наличию и локализации болевого синдрома.
Выделяют формы инфаркта миокарда:
• типичную – с локализацией боли за грудиной или в прекардиальной области.
• атипичные – с атипичными болевыми проявлениями:
• периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная).
• безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная.
• малосимптомную (стертую).
• комбинированную.
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
• стадию ишемии (острейший период).
• стадию некроза (острый период).
• стадию организации (подострый период).
• стадию рубцевания (постинфарктный период).
Симптомы
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии. Острейший период.
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких). Острый период.
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают. Подострый период.
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум. Постинфарктный период.
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений. Атипичные формы инфаркта миокарда.
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Боль в горле. Боль в груди слева. Боль в грудной клетке. Боль в спине. Боль в шее спереди. Боль за грудиной. Гипернатриемия. Гиперпролактинемия. Гипогликемия. Кашель. Лейкоцитоз. Миоклония. Нейтрофилез. Нехватка воздуха. Низкая температура тела. Одышка. Потливость. Потливость головы. Слабость. Слабость в руках. Тромбоцитоз. Увеличение СОЭ. Холодный пот. Эозинофилия.
Возможные осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм , нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца – кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина – белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина – тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики – операций, способствующих восстановлению кровотока в сердце.
Лечение
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Коронарная патология всегда очаговая и имеет локализацию.
По глубине инфаркты бывают:
- трансмуральный
- очаговый
При трансмуральном инфаркте миокарда некротический процесс проходит через всю стенку миокарда. При очаговом инфаркте некроз мышцы происходит не полностью, а может локализоваться субэндокардиально, субэпикардиально или интрамурально. Прогноз при трансмуральном и очаговом инфарктах значительно отличается. При трансмуральном инфаркте всегда есть комплекс QS. При очаговом инфаркте есть патологический зубец Q и при нем есть зубец r.
Что такое мелкоочаговый инфаркт миокарда?
Мелкоочаговый инфаркт миокарда (по МКБ-10 код 121) — состояние, которое сопровождается некрозом определенного участка мышечной ткани сердца. Данная форма имеет некоторые особенности, отличающие ее от прочих разновидностей патологии. Заключаются они в следующем:
- Просвет сосудов блокируется частично.
- Имеются обходные пути движения крови в пораженной области.
- Происходит закупорка мелких ветвей артерий, питающих сердечную мышцу.
Также выделяют несколько типов мелкоочагового инфаркта, которые отличаются друг от друга глубиной проникновения патологического процесса. К ним относятся:
- Субэндокардиальный. Характеризуется поражением эндокарда.
- Субэпикардиальный. Затрагивает только внешнюю серозную оболочку органа.
- Интрамуральный. Охватывает средние слои сердца.
- Трансмуральный. Протекает более остро, так как поражает все слои сердечной мышцы.
Классификация
Разновидность инфаркта миокарда зависит от глубины поражения:
| Субэндокардиальный | Происходит поражение эндокарда, то есть внутренней оболочки сердечной мышцы |
| Субэпикардиальный | Такой инфаркт затрагивает эпикард |
| Интрамуральный | Этот вид инфаркта миокарда поражает средний шар сердечной мышцы |
| Трансмуральный | Этот вид считается самым тяжелым, так как он поражает все три шара сердца |
Как он проявляется?
Мелкоочаговый инфаркт в отличие от других форм патологии не вызывает выраженных симптомов. Болевой синдром в области сердца имеется, но его перенести гораздо легче. Боль обычно отдает в спину, левое плечо, верхние конечности, челюсть. Снять болезненность удается с помощью нитроглицерина.
Кроме болевого синдрома в сердце при инфаркте беспокоят такие проявления:
- повышение температуры тела,
- увеличение частоты сокращений желудочков,
- слабость во всем теле,
- головная боль,
- обильное отделение пота,
- бледность кожи.
ВАЖНО!!!
При появлении указанных признаков следует немедленно вызывать скорую помощь. Чем раньше это будет сделано, тем благоприятнее исход.
Причины мелкоочагового инфаркта
Основная причина появления инфаркта миокарда — влияние ишемической болезни сердца, возникающая закупорка кровеносного сосуда тромбом. Спровоцировать патологию способны следующие факторы:
- Возраст более 55 лет для мужского пола и более 65 лет для женского пола.
- Наследственная предрасположенность к развитию ишемии или сахарного диабета 1 типа.
- Высокий показатель холестерина в крови.
- Гипертензия артерий.
- Вредные привычки.
- Избыточный вес тела.
- Малоподвижный образ жизни.
Особенности крупноочагового инфаркта
Левый желудочек является основным местом расположения крупных очагов некроза характерных инфаркту (из-за получаемой нагрузки). Они могут касаться любой из стенок (передней, нижней, боковой, задней) в зависимости от закупоренного сосуда.
Отличается крупноочаговая форма болезни от мелкоочаговой размером пораженного участка и выраженностью клинической картины. Если очаг некроза незначительный, то симптоматика фактически отсутствует. Больной может «перенести на ногах» такой приступ, то есть не заметить. При крупноочаговом инфаркте задевается обширный участок мышечной стенки сердца, что ведет к развитию опасных осложнений.
Смертность из-за некротических изменений больших участков миокарда составляет примерно 40%. Подобная разновидность болезни является следствием серьезной закупорки сосудов или формируется из более мелких очагов. Характерна она мужчинам старше 40 лет. У женщин ишемия провоцирует инфаркт лишь после 55-65 лет, когда угасает гормональная активность.
Стадии развития инфаркта
Мелкоочаговый инфаркт миокарда протекает в 4 стадиях:
- Первая. Состояние пациента ухудшается, его все чаще тревожат приступы стенокардии, которые трудно устраняются с помощью нитроглицерина. На этом этапе формируются подходящие условия отмирания тканей.
- Вторая. Беспокоит выраженная боль в области груди, отдающая в левую руку, лопатку, челюсть. Болезненность становится все сильнее. В этот момент в задней или боковой стенке сердца отмирает определенный участок ткани.
- Третья. На этой стадии происходит отторжение организмом погибшей ткани. Она постепенно становится мягче и подвергается рассасыванию.
- Четвертая. Происходит рубцевание тканей на стенке сердечной мышцы. После четвертой стадии пораженная часть ткани начинает адаптацию к полноценной деятельности. Реабилитация при мелкоочаговом инфаркте миокарда протекает намного быстрее и легче.
Диагностика
Обследование пациента проводится комплексным путем. В ходе диагностики выполняют:
- Анализ симптоматики и истории болезни. При беседе с врачом пациент должен рассказать обо всех проявлениях, которые его беспокоят.
- Кардиограмма. Это обязательное мероприятие при патологиях сердца, которое может быть проведено даже специалистами скорой помощи. В случае инфаркта на электрокардиограмме отсутствует патологический зубец Q, нижний уровень сегмента ST, присутствует отрицательный зубец Т.
- Анализ крови. Необходим, так как погибшие клетки сердечной мышцы поступают в кровь. При лабораторном исследовании их наличие легко выявляется. Кроме этого при инфаркте наблюдается повышение количества лейкоцитов, незначительное снижение холестерина, увеличение СОЭ.
- Ультразвуковое исследование сердца. Методика дает обширную информацию о течении патологии и состоянии органа. УЗИ помогает обнаружить участки миокарда, у которых нарушена сократительная способность, определить объем поражения, оценить возможные последствия.
- Коронароангиография. Позволяет выявить сужение сосудов, развитие тромбообразования. Чаще всего такой способ диагностики проводится, когда больного подготавливают к операции на коронарных артериях.
Мелкоочаговый субэндокардиальный ИМ
Субэндокардиальный ИМ – комплекс QRS остается практически без изменений, поскольку при данном виде инфаркта величина вектора возбуждения миокарда не претерпевает изменений (возбуждение сердца начинается от проводящей системы желудочков, которая находится под эндокардом и распространяется в сторону неповрежденного эндокарда). По этой причине первый и второй ЭКГ-признаки для субэндокардиального ИМ отсутствуют.
При гибели кардиомиоцитов в зоне эндокарда ионы калия распространяются под эндокард, формируя таким образом незначительные токи повреждения, вектор которых направлен кнаружи. Поскольку сила таких токов весьма мала, они могут быть зарегистрированы только электродом, расположенным непосредственно над зоной инфаркта, что отображается на ЭКГ горизонтальным смещением сегмента ST ниже изоэлектрической линии на величину более 0,2 mV – это основной признак субэндокардиального ИМ (смещение сегмента ST на величину менее 0,2 mV свидетельствует в пользу ишемии, но не инфаркта).
Следует сказать, что соотнести изменения ЭКГ при субэндокардиальном ИМ с величиной истинного поражения сердечной мышцы на практике не представляется возможным. Можно говорить в большинстве случаев о тяжелом, осложненном ИМ, с подозрением на скрытый большой некроз миокарда (согласно статистике 40% субэндокардиальных ИМ переходят в трансмуральный).
Стадийность изменений ЭКГ субэндокардиального ИМ
Острый период:
- первые часы субэндокардиального ИМ характеризуются увеличением зубца Т, который становится равным или выше зубца R, равнобедренным или шпилькообразным;
- к исходу 2-4 часов наблюдается депрессия сегмента ST, а зубец Т становится двухфазным;
- в период 12-24 часов депрессия сегмента ST еще больше увеличивается, зубец Т сливается в одной дуге с сегментом ST, становясь полностью отрицательным.
Подострый период и фаза рубцевания:
- подострый период начинается к концу 2-й недели, когда сегмент ST постепенно приближается к изолинии, при этом зубец Т остается отрицательным;
- начало фазы рубцевания характеризуется периодом, когда сегмент ST становится изоэлектрическим;
- дальнейшее превращение зубца Т, когда он становится изоэлектрическими или положительным, длится месяцами.
Лечение
Если боль в сердце не проходит в течение 10 минут и присутствуют другие признаки инфарктного состояния, нужно срочно вызывать скорую помощь. Приехавшие специалисты устраняют болезненность и нормализуют кровообращение. Если доктор подозревает наличие инфаркта, пациента госпитализируют.
До того, как приедет скорая помощь, родственникам следует предпринять следующие меры:
- Обеспечить больному доступ к свежему воздуху, открыть окно и устранить одежду, мешающую полноценному дыханию.
- Помочь ему лечь в удобной позе.
- Дать выпить нитроглицерин, корвалол.
- При остановке сердца требуется сделать непрямой массаж этого органа и искусственное дыхание.
Терапия пациента проводится в условиях стационара. Больному показан строгий постельный режим, прием медицинских средств под контролем врача. Обычно назначаются следующие медикаменты:
- ненаркотические анальгетики;
- антиаритмические лекарства;
- антикоагулянты;
- антагонисты кальция;
- бета рецепторы;
- тромболитические препараты.
В некоторых случаях пациенту приходится делать операцию. При инфаркте назначаются такие методы вмешательства как установка стента в сосуде или шунтирование. Данные способы хирургической терапии направлены на восстановление кровообращения в пораженной области.
Специальная диета
Диетическое питание – важное условие лечения после инфаркта. Основные цели диеты в данном случае:
- уменьшение общей калорийности потребляемых продуктов;
- избежать метеоризма в кишечнике;
- предотвратить возбуждение сердечно-сосудистой системы и ЦНС;
- не допустить повышения уровня сахара в крови.
Поэтому в рацион не должны входить:
- свежий хлеб и выпечка;
- молоко;
- бобовые;
- газированные напитки;
- какао, кофе, шоколад;
- пряности, специи.
Питание больного организуется дробно, пища дается малыми порциями в теплом виде. В первое время после инфаркта лучше давать еду в протертом виде. Горячие блюда готовятся путем отваривания обычным способом или на пару. Соль, сахар и общее количество жидкости в рационе необходимо ограничить.
Прогноз
Мелкий очаговый инфаркт миокарда сердца редко приводит к летальному исходу. Примерно 4 % пациентов умирают при такой патологии. В основном прогноз является благоприятным, особенно, если недуг возник первый раз и не вызвал осложнений.
Исход болезни хуже у тех больных, которые уже несколько раз сталкивались с инфарктом миокарда, или патология появилась на фоне рубцевания при крупноочаговой форме заболевания. Также снижают благоприятность прогноза осложнения болезни.
Последствия
Крупноочаговый инфаркт миокарда приводит к серьезным осложнениям, поэтому крайне негативно сказывается на организме больного в целом. Последствием любого инфаркта миокарда является изменение ритма сердца. Некоторые пациенты узнают о перенесенном заболевании (легкой его формы) после прохождения электрокардиограммы (ЭКГ).
Сердечная недостаточность может возникать при неправильных сердечных сокращениях из-за рубцевания миокарда, потому что функция сокращения частично утрачивается.
Если на миокарде нарастает слишком большой рубец, на стенке сосуда может появиться мешковидное выпячивание – аневризма. Она лечится только хирургическим путем. Если операцию не проводить, аневризма лопнет.
Профилактика
Кардиологи советуют всем людям внимательно следить за своим здоровьем и выполнять меры профилактики инфаркта миокарда. Особенно это касается тех пациентов, которые уже перенесли такую патологию и проходят реабилитационный период.
ОБРАТИТЕ ВНИМАНИЕ!!!
Полностью обезопасить себя от развития инфаркта невозможно. Но профилактические мероприятия помогут значительно снизить риск возникновения болезни, так как устраняют провоцирующие факторы.
Рекомендации докторов заключаются в следующем:
- Каждый год проходить осмотр у кардиолога, делать ЭКГ и сдавать лабораторные анализы. Не нужно ждать развития болезни, чтобы посетить врача.
- Держать под контролем массу тела. Избыточный вес способствует увеличению нагрузки на сердце.
- Заниматься спортом. Физические нагрузки — лучшая профилактика сердечных заболеваний.
- Отказаться от вредных привычек. Курение и алкоголь негативно отражаются на работе сердца и сосудов.
- Контролировать показатель холестерина в крови. Особенно это относится к людям, достигшим возраста 40 лет. Холестериновые отложения приводят атеросклерозу, который способен вызывать инфаркт миокарда.
- Наблюдать за давлением. Если оно постоянно повышенное, следует принимать лечебные меры, так как высокое давление опасно для сердца.
- Соблюдать правила питания. Меньше есть слишком соленых, острых и жирных блюд. Включить в рацион больше свежих фруктов и овощей, кисломолочных и морских продуктов.
Мелкоочаговый инфаркт миокарда — серьезная патология, сопровождающаяся некрозом тканей органа. Возникновение такого состояния требует немедленного вмешательства врачей. Чем раньше начать лечение, тем благоприятнее будет исход.
Почему возникает поражение сердечной мышцы
Все патологии кровеносной системы имеют несколько провоцирующих факторов. На фоне генетической предрасположенности и ослабленного состояния организма они приводят к возникновению некротических процессов в миокарде.
Повреждение сердечной ткани провоцирует такое заболевание, как инфаркт миокарда
Основные факторы риска:
- пожилой возраст (мужчины от 45 лет, женщины от 55 лет)
- вредные привычки (курение, алкоголь, злоупотребление кофе, что приводит к повышению артериального давления)
- наличие в анамнезе сердечно-сосудистых заболеваний (атеросклероза, тромбоза вен, гипертонии)
- нарушения в работе эндокринной системы (сахарный диабет, ожирение, болезни щитовидной железы)
- сидячая работа, гиподинамия с последующей резкой физической нагрузкой.
Чтобы вовремя поставить диагноз, будет уместно сдать общий анализ крови для определения лейкоцитоза. Он может отсутствовать, если поражен небольшой участок миокарда, поэтому дополнительно стоит определить уровень тропонина T, лактатдегидрогеназы, креатинфосфокиназы и миоглобина. При атеросклерозе может пригодиться коронарография, которая пом?
