Когда может появиться стенокардия после инфаркта
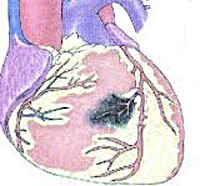

Постинфарктная стенокардия – синдром, характеризующийся возникновением ангинозных приступов в период от 24 часов до 2-х недель после развития инфаркта миокарда. Постинфарктная стенокардия сопровождается ощущением давления, тяжести, жжения за грудиной; болью в сердце с иррадиацией в руку, под левую лопатку, в шею. Диагноз постинфарктной стенокардии может быть установлен на основании клинических данных (наличие недавнего инфаркта миокарда), ЭКГ, холтеровского ЭКГ-мониторирования, нагрузочных проб, коронарной ангиографии. В лечении постинфарктной стенокардии используется медикаментозная терапия (β-адреноблокаторы, нитраты, антагонисты кальция, антикоагулянты) и кардиохирургические методы (коронарное шунтирование, баллонная ангиопластика, стентирование).
Общие сведения
Постинфарктная (возвратная) стенокардия характеризуется возобновлением или прогрессированием приступов стенокардии в ранние сроки после перенесенного инфаркта миокарда. Согласно критериям Нью-Йоркской Ассоциации Сердца, сроки возникновения постинфарктной стенокардии составляют от одних суток до двух недель от момента развития инфаркта миокарда; в отечественной кардиологии за соответствующий временной промежуток принят интервал от трех суток до четырех недель включительно.
Постинфарктная стенокардия (наряду с другими клиническими формами стенокардии: впервые возникшей, прогрессирующей и стенокардией Принцметала) относится к нестабильной стенокардии и является ее самым тяжелым вариантом (функциональный класс С по классификации Е.Браунвальда). Постинфарктная стенокардия развивается у 25% больных, госпитализированных по поводу инфаркта миокарда и является значимым риск-фактором возникновения повторного инфаркта, который может стать фатальным.
Постинфарктную стенокардию разделяют на раннюю (возникает в первые 2 недели после инфаркта миокарда) и позднюю (возникает в боле поздний период). Развитие ранней постинфарктной стенокардии увеличивает летальность в течение ближайшего года с 2% до 17-50%.

Постинфарктная стенокардия
Причины
В развитии постинфарктной стенокардии играют роль, как общие для любых других типов стенокардии причины, так и специфические факторы. К общим причинам относятся коронарный атеросклероз, гиперлипидемия, стрессы, ожирение, артериальная гипертония, сахарный диабет, повышенная склонность к тромбообразованию.
Специфическими факторами постинфарктной стенокардии выступают: наличие остаточного стеноза венечных артерий после спонтанного или медикаментозного тромболизиса; множественное поражение сосудов сердца; постинфарктная дилатация полости левого желудочка, его систолическая дисфункция; повышение диастолического давления. Постинфарктная стенокардия чаще возникает после инфарктов без подъема ST-сегмента.
Патогенетические механизмы ранней постинфарктной стенокардии включают тяжелое атеросклеротическое поражение венечных артерий, нарушение целостности (расслоение, геморрагии) атеросклеротических бляшек, прогрессирующий стеноз сосудов, которые сопровождаются функциональными сдвигами – коронарным спазмом, нарушением и фибринолиза и гемокоагуляции, повреждением сосудистого эндотелия.
Симптомы постинфарктной стенокардии
Признаком постинфарктной стенокардии служит возобновление приступов ангинозных болей в сроки от 1-3 суток до 2-4 недель после развития острого инфаркта миокарда.
Боль имеет типичную для стенокардии локализацию (за грудиной) и иррадиацию (в шею, левую руку, под лопатку, в нижнюю челюсть); плохо купируется нитроглицерином, нередко для ее снятия требуется введение анальгетиков, в т. ч. наркотических. Болевые приступы при постинфарктной стенокардии могут возникать как в условиях абсолютного покоя, так и при незначительных психоэмоциональных и физических нагрузках.
Постинфарктная стенокардия характеризуется низким порогом нагрузок, провоцирующих приступ. Иногда приступы стенокардии покоя и напряжения чередуются у одного и того же пациента. Стенокардия напряжения может сопровождаться повышением АД или артериальной гипотонией.
Атипичные случаи постинфарктной стенокардии протекают со слабо выраженным болевым синдромом или полным отсутствием такового. В этом случае ишемии миокарда обычно сопутствуют аритмии и сердечная недостаточность, что является неблагоприятными прогностическими признаками. Постинфарктная стенокардия может осложниться рецидивом инфаркта миокарда.
Диагностика
Диагноз постинфарктной стенокардии подтверждается клинико-лабораторными и инструментальными методами: ЭКГ, УЗИ сердца, суточным мониторированием ЭКГ, коронарографией и др. На электрокардиограмме может регистрироваться депрессия ST-сегмента на 1 и более мм, инверсия зубца Т во время болевого приступа. Однако элевация ST-сегмента может свидетельствовать как об острой ишемии, так и об изменениях, связанных с недавним инфарктом, что снижает чувствительность электрокардиографической диагностики постинфарктной стенокардии. Дифференциально-диагностическим признаком рецидива инфаркта миокарда может служить увеличение активности миокардиальной фракции креатинкиназы и тропонина.
С разной степенью чувствительности постинфарктную стенокардию удается выявить с помощью нагрузочных тестов (58%), холтеровского мониторирования (27%), пробы с гипервентиляцией (11%). Для оценки общей и регионарной сократительной функции миокарда левого желудочка проводятся ЭхоКГ и левая вентрикулография.
При проведении коронарографии (КТ-коронарографии, МСКТ-коронарографии) в большинстве случаев обнаруживают стенозы межжелудочковой (передней нисходящей) коронарной артерии; в 8-12% поражение ствола левой венечной артерии. При постинфарктной стенокардии также могут поражаться огибающая и диагональная ветви левой коронарной артерии, правая коронарная артерия; часто встречаются мультисосудистые поражения.
Лечение постинфарктной стенокардии
Консервативная терапия при постинфарктной стенокардии направлена на купирование и предупреждение ангинозных приступов, профилактику повторного инфаркта миокарда и его осложнений. Больным назначается постельный или полупостельный режим, полный физический и психический покой, гипокалорийное питание, мониторный контроль.
Медикаментозное лечение постинфарктной стенокардии включает назначение бета-адреноблокаторов (метопролол, пропранолол, атенолол), нитратов (нитросорбид) и антагонистов кальция (нифедипин). Некоторые кардиологи при выраженном боевом синдроме одновременно назначают внутривенное капельное введение нитроглицерина. В комплексном лечении постинфарктной стенокардии применяются антитромботические препараты (ацетилсалициловая к-та, тиклопидин), прямые антикоагулянты (гепарин подкожно).
Поскольку постинфарктная стенокардия значительно повышает риск повторной катастрофы, при повторяющихся приступах после выполнения коронарографии решается вопрос о проведении аорто-коронарного шунтирования, чрезкожной тринслюминальной коронарной ангиопластики и стентирования пораженной коронарной артерии. Кардиохирургическое вмешательство позволяет улучшить клиническое состояние и увеличить выживаемость пациентов с постинфарктной стенокардией по сравнению с медикаментозной терапией. Плановое хирургическое лечение обычно проводится через 3–4 недели после инфаркта миокарда.
Прогноз
Ранняя постинфарктная стенокардия является неблагоприятным прогностическим признаком, в несколько раз повышающим риск развития повторного инфаркта и внезапной смерти. Постинфарктная стенокардия плохо поддается медикаментозной терапии, поэтому около 60% пациентов являются кандидатами на операции по реваскуляризации миокарда.
Хирургическое вмешательство позволяет добиться улучшения клинического состояния у 80-90% и исчезновения синдрома постинфарктной стенокардии у 60% больных. Периоперационные инфаркты миокарда развиваются в 5-7% случав, летальность составляет около 1%. В до- и послеоперационном периоде пациентам необходимо динамическое наблюдение кардиохирурга.
Источник
Инфаркт миокарда — опаснейшее состояние, уносящее тысячи жизни ежедневно. Не менее серьёзными считаются и его осложнения. Одним из них является постинфарктная стенокардия. Именно она повышает вероятность повторной сердечной-сосудистой катастрофы, которая может стать фатальной.
Почему возникает постинфарктная стенокардия?
За годы врачебной практики я довольно часто встречал пациентов, страдающих от данной болезни, и теперь хочу поделиться с вами своими наблюдениями. Стенокардия после инфаркта диагностируется в четверти всех клинических случаев. Она представляет собой возобновление приступов загрудинных болей на ранних (до 2 недель) или поздних сроках (свыше 14 дней). Согласно классификации, принятой международными кардиологическими сообществами, патология относится к нестабильным формам ИБС, куда также входят следующие разновидности «грудной жабы»:
- вазоспастическая (Принцметала, вариантная);
- впервые возникшая;
- прогрессирующая.
Исходя из своего практического опыта, я могу сделать вывод, что наиболее часто данную ситуацию можно встретить после острого некроза передней стенки сердечной мышцы без подъема на электрокардиограмме сегмента ST.
Постинфарктная стенокардия увеличивает шанс смертельного сердечного приступа в течение первого года до 50 %.
Возникновение патологии связывают с обширным поражением коронарных артерий атеросклерозом, расслоением или разрывом бляшки, стенозом сосудистых стенок и следующими функциональными нарушениями:
- коронароспазмом — резком неконтролируемом сокращении мышечной оболочки сосудов сердца;
- некорректной работой гемокоагуляции и фибринолиза — специфических процессов, ответственных за свертывание крови;
- повреждением внутренней стенки коронарных артерий — эндотелиальной дисфункцией.
Общие причины
К ним можно отнести следующие важные интеркуррентные заболевания и патологические состояния:
- гиперлипидемия — увеличение количества «вредных жиров»;
- сахарный диабет — заболевание, связанное с патологией углеводного обмена;
- экзогенно-конституциональное ожирение — значительное повышение общей массы тела;
- склонность организма к образованию тромбов (определить свой индекс массы тела можно здесь);
- артериальная гипертензия — повышение цифр давления свыше 130/80 мм рт. ст. (согласно данным Американской ассоциации кардиологов);
- хронические стрессы — выброс специфических гормонов (кортизол, норадреналин, адреналин) негативно влияет на сосудистую стенку.
Специфические факторы
В данную группу входят:
- остаточное сужение коронарных артерий после незавершенного рассасывания тромба спонтанным или медикаментозными способами;
- значительное постинфарктное расширение полости левого желудочка (ЛЖ);
- рост диастолического давления;
- нарушение систолической (сократительной) функции ЛЖ;
- поражение, затрагивающее сразу несколько важных сосудов сердца.
Советы специалиста
- Раз в год сдавайте липидограмму. При плохих показателях помогут статины («Розувастатин», «Аторвастатин»), а также соблюдение диеты, которая включает в себя большое количество зеленых овощей и исключает продукты, содержащие трансжиры — сдоба, маргарин, мороженое, пирожные, копчености, майонез, крекеры и другие. Подробнее о рационе после инфаркта читайте здесь.
- Контролируйте уровень глюкозы крови. Наиболее достоверный показатель — гликозилированный гемоглобин.
- Следите за своим весом. Рассчитайте индекс массы тела и придерживайтесь рекомендованных норм.
- При необходимости принимайте препараты для разжижения крови — «Клопидогрел», «Кардиомагнил» и прочие.
- Регулярно проверяйте артериальное давление.
- Нормализуйте режим труда и отдыха. Избавьтесь от нелюбимой работы, проводите больше времени с родными, обзаведитесь хобби. Хорошее настроение — путь к здоровой жизни.
Основные проявления
Встречаются 2 варианта клинических проявлений постинфарктной стенокардии. Типичная картина представляет собой возникновение болей за грудиной пекущего, жгучего характера в покое или после незначительных усилий. Период формирования — до 4 недель спустя острой сердечно-сосудистой катастрофы. Они способны отдавать в левую половину тела — лопатку, предплечье, плечо, угол нижней челюсти.
Хочу отметить особый момент — болевой синдром при стенокардии после инфаркта плохо нивелируется при помощи нитратов и сиднониминов, поэтому зачастую применяются наркотические анальгетики.
Атипичная симптоматика складывается из отсутствия выраженных ангинозных болей. Пациентов беспокоит лишь чувство дискомфорта в загрудинной области, но чаще присоединяются сердечные аритмии — фибрилляция предсердий, экстрасистолия и другие. Прогноз при данном течении постинфарктной стенокардии менее благоприятный. Такая клиника встречается чаще у представителей мужского пола. Кроме этого возможны:
- учащение частоты сердечных сокращений;
- тошнота, реже рвота;
- нестабильность артериального давления;
- ощущение тревоги;
- одышка.
Диагностика
При ведении своих пациентов я всегда придерживаюсь следующего диагностического алгоритма. Сначала я провожу расспрос больного, затем выполняю аускультацию его сердца и легких. В результате можно выявить перенесенный ранее инфаркт миокарда, после которого появился характерный болевой синдром в области грудной клетки. Для уточнения диагноза «постинфарктная стенокардия» нужны дополнительные методы исследования. О них и пойдет дальше речь.
Лабораторная диагностика
Используется с целью исключения рецидива острого инфаркта сердечной мышцы. Для этого в крови определяют уровень специфических маркеров, говорящих о поражении сердца — миокардиальной фракции креатинфосфокиназы и тропонинов I и T. Их количество при остром некрозе миокарда будет значительно выше. Тропониновый тест становится положительным уже спустя 4 — 8 часов.
Инструментальные методы
Они являются приоритетными для выявления постинфарктной стенокардии. Применяются:
- Электрокардиограмма. Не совсем специфична, так как на ней также регистрируются изменения, свидетельствующие о перенесенном сердечном приступе.
- Нагрузочные тесты — наиболее информативны, но применяются с осторожностью и только при удовлетворительном состоянии пациента. Могут назначаться тредмил, велоэргометрия, проба с гипервентиляцией.
- Холтеровское мониторирование ЭКГ. Предполагает запись кардиограммы в течение нескольких суток.
- ЭхоКГ — ультразвуковое исследование сердца.
- Коронарография — рентгеноконтрастный метод, при помощи которого выявляют поражение сосудов. Чаще в патологический процесс вовлекаются передняя нисходящая и левая венечные артерии.
Клинический случай
Женщина, 65 лет, находясь на лечении в кардиологическом отделении по поводу острого инфаркта миокарда, на 7-е сутки пожаловалась на боль пекущего характера в загрудинной области при попытке встать с кровати, чувство тошноты, учащение сердцебиения.
Незамедлительно были проведены ЭКГ и тропониновый тест. Последний оказался отрицательным, но на кардиограмме отмечалась депрессия сегмента ST в I, AvL, V5-V6 отведениях. Данные изменения были интерпретированы как ишемия боковых отделов сердечной мышцы. Проведенный нагрузочный тест (тредмил) подтвердил предполагаемый диагноз «ранняя постинфарктная стенокардия». Болевой синдром был успешно купирован внутривенным капельным введением «Нитроглицерина». Дальнейшее лечение включало в себя назначение статинов, антиагрегантов и бета-блокаторов. Пациентка была выписана на 21-е сутки со значительным улучшением.
Ранняя форма заболевания у данной пациентки говорит о том, что в боковых отделах сохранились живые клетки миокарда. Их гибель будет способствовать выраженному нарушению сократительной способности сердечной мышцы, а риск повторного инфаркта значительно возрастет. В целом я могу сделать вывод, что постинфарктная стенокардия обладает неблагоприятным прогностическим статусом. В 50 % случаев возникает необходимость проведение хирургического лечения.
Современные способы лечения
Лечение постинфарктной стенокардии включает в себя консервативную терапию и хирургическое вмешательство. Наиболее эффективными лекарственными препаратами являются бета-блокаторы («Небиволол», «Бисопролол», «Метопролола сукцинат»). При наличии противопоказаний (АВ-блокада, брадикардия, синдром слабости синусового узла и некоторые другие) используются антагонисты кальция («Амлодипин») и пролонгированные нитраты («Изосорбида динитрат»). Для улучшения реологических свойств крови я также назначаю антиагрегантные («Аспирин») и антикоагулятные средства («Гепарин»). Однако при всем уважении к медикаментозной составляющей, я считаю, что наилучшим способом лечения постинфарктной стенокардии является кардиохирургическое вмешательство. Стентирование пораженных венечных сосудов и аортокоронарное шунтирование в большинстве случаев полностью избавляет пациентов от проявлений данного заболевания. Оно проводиться спустя 3 недели после перенесенного острого некроза сердечной мышцы.
Источник
Рейтинг:
Что делать, если после инфаркта появилась стенокардия

Инфаркт является основной причиной внезапной смерти при физической нагрузке, особенно в возрасте от 40 лет. Бывает так, что спортсмены, даже молодые, становятся его жертвой!
Диагноз инфаркта миокарда — ДИФ требует быстроты и оперативности от медработников.
Инфаркт, инсульт и стенокардия
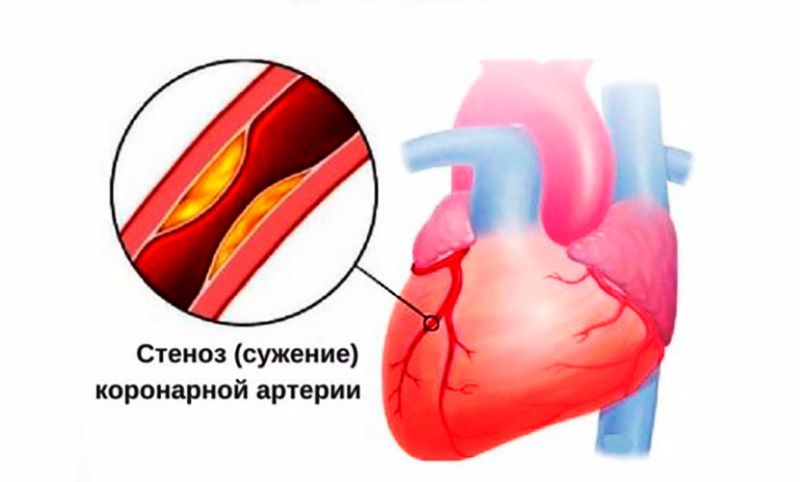
Стенокардия определяются как появление одной или нескольких суженных коронарных артерий. Нет сгустков крови, которые закупоривают их. Приступы стенокардии могут быть вызваны физическими нагрузками, эмоциями или даже пищеварением. Она характеризуется беспокойством, болью в груди, с иррадиацией в челюсть и область верхних конечностей, особенно кисти рук.
 Стенокардия
Стенокардия
Иногда стенокардия вводит в заблуждение, потому что боль возникает в животе, а не в загрудном пространстве.
Инфаркт проявляется в тех же симптомах, но на этот раз коронарный сосуд, который уже был сужен, забивается. Это обычно происходит из-за сгустка крови. Территория миокарда, которую она орошает, подвержена риску некроза, то есть смерти. Поэтому крайне необходимо растворить этот сгусток.
Предупреждающие знаки
Дифференциальная диагностика инфаркта миокарда и стенокардии включает в себя подразумевает различные тесты. У медиков имеются даже специальные таблицы, позволяющие им ориентироваться в этом плане. Многие инфаркты не имеют «предвестников». Некоторые возникают даже после выписки из кардиологии; иногда он атакует пациента после нормальной электрокардиограммы (ЭКГ). Действительно, у человека, у которого еще не было инфаркта и, следовательно, частичного некроза миокарда, ЭКГ не показывает изменений.
 Кардиограмма с нагрузкой
Кардиограмма с нагрузкой
Вот почему применяют практику электрокардиограммы с нагрузкой. Затем у некоторых людей обнаруживается сердечная аномалия в виде нарушенной ЭКГ и, возможно, клинических симптомов (стенокардия). Симптомы стенокардии и ее проявления все же не такие угрожающие, как признаки инфаркта.
Наконец, некоторые инфаркты встречаются после стенокардии. Без присутствия специалиста определить, чем отличается один недуг от другого, почти невозможно.
Лечение
Инфаркт миокарда и стенокардия очень часто идут рука об руку. Стенокардия отступает при приеме тринитрина (нитроглицерина). Это лекарство расширяет кровеносные сосуды, особенно коронарные сосуды. Но, как правило, сразу после постановки диагноза стенокардии кардиолог проводит обследования, чтобы определить сужение и управлять состояние пациента. Лечение стенокардии после инфаркта предполагает не только борьбу с симптоматикой первого недуга, но и терапевтические мероприятия для борьбы с поражением миокарда от инфаркта.
Профилактика
Инфаркт миокарда и стенокардия нередко сопровождают друг друга. Первым шагом является медицинский осмотр для выявления пригодности для занятий спортом. Неблагоприятное действие может оказывать пренебрежение фазами разминки и восстановления. Монитор сердечного ритма является инструментом контроля интенсивности для физических упражнений с преобладанием аэробных комплексов и на этапах восстановления активности. Это позволяет измерить интенсивность упражнения и обеспечить прогресс в целевой области обучения профилактике.
К сердечно-сосудистым факторам риска относятся:
- наследственность;
- курение;
- дислипидемии: когда потребляется слишком много триглицеридов, холестерина (ЛПНП), который называется «плохой холестерин», и недостаточно «хорошего» (ЛПВП);
- диабет;
- гипертензия;
- избыточный вес и сидячий образ жизни.
 Ожирение и неправильное питание
Ожирение и неправильное питание
Неправильное питание (насыщенные жиры, сладости, поваренная соль), потребление табака, алкоголя и стресс должны контролироваться, как и сидячий образ жизни. Этот образ жизни не исключает необходимости выявления генетических предрасположенностей к атеросклерозу (наследственная гиперлипидемия).
Начало стенокардии может быть связано со стрессом или физическим напряжением . Но оно также может иметь место в покое.
Боль, вызванная стенокардией, представляет собой ощущение, будто грудная клетка попала в тиски, к этому добавляются удушье или жжение. Эти боли, которые могут сопровождаться трепетанием или дискомфортом, и исчезают в течение нескольких минут, когда больные ложатся или отдыхают. Некоторые лекарства (тринитрин) могут помочь уменьшить их выраженность.
Боли предупреждают: сердце получает недостаточно питательных веществ и страдает. Стенокардия, в конечном счете, является предвестником более серьезной проблемы сердца, особенно инфаркта.
 Боли в сердце
Боли в сердце
При наличии стенокардии риск сердечного приступа выше. Стенокардия может быть, наконец, первой стадией заболевания коронарных сосудов. Помощь при этих двух состояниях отличается иногда незначительно, все зависит от симптомов. Неотложная помощь при стенокардии, в основном, не предполагает каких-либо сложных комбинаций методов, лекарственных препаратов. Инфаркт отличается от этого состояния тем, что может быстро привести к неблагоприятным последствиям. Вот почему медлить при появлении этого недуга нельзя.
Поэтому необходимо, при появлении симптомов, быстро обратиться к кардиологу для полного медицинского обследования. Последний подтвердит с помощью различных медицинских тестов диагноз стенокардии, выявит ее причины и предложит в случае необходимости лечение.
Стенокардия и инфаркт миокарда должны лечиться в условиях стационара.
 Врач кардиолог
Врач кардиолог
Неотложная помощь при инфаркте миокарда может потребовать непрямого массажа сердца искусственного дыхания. Стенокардия не должна игнорироваться. Надо найти объяснение боли, в качестве предупреждающего знака. Управление, мониторинг и лечение стенокардии помогает предотвратить другие более серьезные сердечные заболевания. Кроме того, если боль длится или имеет значительную интенсивность, необходимо позвонить в скорую. Человек может страдать не от стенокардии, а от инфаркта миокарда.
Различные типы стенокардии
Существуют различные типы стенокардии, некоторые сопровождаются болью, которая проходит быстро, другие происходят внезапно, без связи со стрессом или физической активностью. При так называемой стабильной стенокардии боли остаются неизменными по времени. Их интенсивность примерно одинакова, и триггеры известны (например, подъем по лестнице). Этот тип стенокардии, который может быть вызван стрессом или холодными температурами, хронической ишемической болезнью сердца.
Напротив, в случаях нестабильной стенокардии боли появляются внезапно, без предупреждающего знака. Боли имеют переменную интенсивность. Этот тип стенокардии вызван острой коронарной недостаточностью и не зависит от отдыха или обычно принимаемых лекарств (когда лечение уже утверждено).
Пытаясь понять, какими особенностями отличается стенокардия от поражения инфарктом миокарда, достаточно присмотреться к симптоматике. В соответствии с ней и разрабатывается первая помощь при патологии. В некоторых случаях стабильная стенокардия может ухудшиться и стать нестабильной. Боли становятся более частыми, сильными и появляются, например, при меньших физических нагрузках. Или боли меньше реагируют на лечение препаратами.
Диагностика
Если имели место такие патологии, как стенокардия, инфаркт миокарда, необходимо назначать диагностику с применением лабораторных анализов, объективного осмотра и неинвазивных методов.
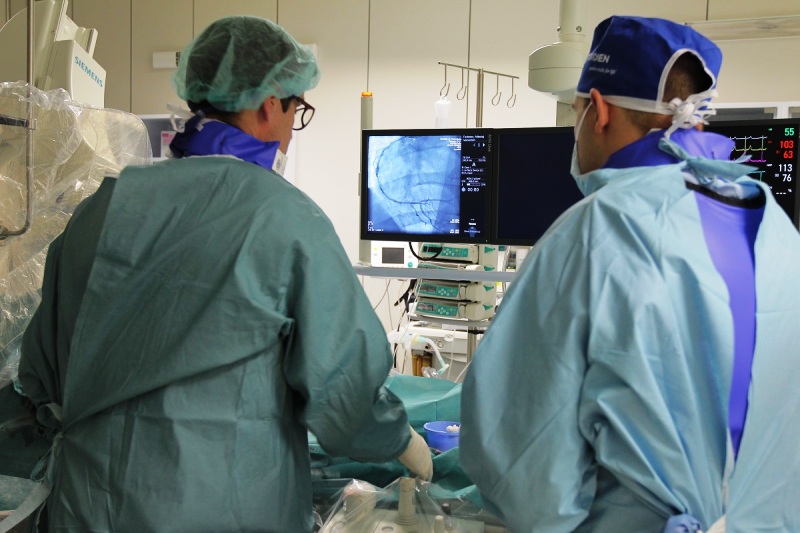
Чтобы подтвердить стенокардию, врач после перечисления факторов риска может назначить электрокардиограмму и анализы крови. Он попытается объяснить происхождение боли. Для этого потребуется эхокардиография и применение нагрузки, рентгенография артерий сердца (коронарография).
 Коронарография
Коронарография
Осложнения после стенокардии
Боль, вызванная стенокардией, может мешать определенным ежедневным действиям и требовать отдыха. Но самым серьезным осложнением является, конечно же, инфаркт миокарда с риском внезапной смерти. В этом случае артерия сердца — коронарная артерия не только сужается, как в стенокардии, она полностью забита. И этот риск должен быть принят во внимание. Следовательно, необходимо медицинское наблюдение, как только появляются первые боли.
Причины стенокардии
Стенокардия происходит из-за плохой оксигенации сердечной мышцы, которая чаще всего имеет место по причине сужения кровеносных сосудов. Это сужение в коронарных артериях вызвано атеросклерозом. Атероматические бляшки (состоящие. в основном, из жиров) постепенно формируются на стенках сосуда и предотвращают циркуляцию крови должным образом.
Другие сердечные заболевания, такие как травма сердечного клапана или кардиомиопатия, также могут вызывать стенокардию.
Инфаркт миокарда является основным осложнением стенокардии, но этого осложнения можно избежать или, по крайней мере, задержать в течение многих лет, если лечение назначено рано. Важен контроль факторов риска, лекарств, реваскуляризации с ангиопластикой в соответствии со степенью повреждения артерий.
Стенокардия может начинаться или резко ухудшаться, с обострениями внушительной интенсивности даже при приложении минимальных усилий или даже в состоянии покоя, ночью. Эта нестабильная стенокардия должна рассматриваться, как угроза инфаркта и требует неотложной госпитализации в кардиологию.
И наоборот, благодаря различным методам лечения стенокардия может исчезнуть, и нормальная жизнь — активная или даже занятия спортом (но не всякий спорт для этого годится) — возможна.
Наконец, в некоторых случаях, особенно если факторы риска развития коронарной болезни не контролируются, болезнь прогрессирует до сердечной недостаточности с затруднением дыхания, болезнь может быть осложнена несчастными случаями, острым коронарным синдромом, инфарктом миокарда, нарушениями ритма.
Оценка стенокардии
Врач проверит пациента на наличие других признаков сердечно-сосудистых заболеваний, связанных с ишемической болезнью: артериит нижних конечностей и т. д.
Стресс-тест — часто первое по важности исследование для диагностики ишемической болезни сердца. Это позволяет воспроизвести обстоятельства появления недуга. Существуют протоколы, адаптированные для каждого пациента, независимо от того, является он пассивным и активным, цель состоит в том, чтобы каждый пациент мог максимально использовать то, что он мог сделать (максимальное усилие), что является предпосылкой для правильной интерпретации теста.
 Кардио стресс-тест
Кардио стресс-тест
Действительно, для каждого пациента будет оценена его максимальная физическая работоспособность (которая зависит от пола, возраста, физической подготовки и т. д.). Его потенциал к выздоровлению, симптомы, возникающие при попытке (боль от стенокардии в груди, одышка, недомогание, сердцебиение и т. д.), признаки электрической активности (с ЭКГ по методу Холтера) и уровни артериального давления.
 ЭКГ по Холтеру
ЭКГ по Холтеру
Изменения в электрокардиограмме, записанные во время стресс-теста, часто возникают перед болью, эти аномалии наводят на мысль о сердечном происхождении боли в груди (стресс-тест обозначается электрически положительным). Однако имеются ложные срабатывания (особенно у женщин), поэтому наличие нарушений ЭКГ во время теста является не доказательством, а аргументом в пользу диагностики.
Позитивный тест способствует продолжению оценки путем проведения коронарографии. Отрицательный тест может исключить ишемическую болезнь более чем в 90% случаев.
Другие исследования
Другие тесты могут быть выполнены для завершения диагностики, они используются для идентификации, визуализируя области сердца, которые могут наполниться кровью при физической нагрузке (сцинтиграфия миокарда, стресс-эхокардиография, МРТ с нагрузкой). Обычно они предлагаются в качестве дополнительного метода или в случае сомнений после стресс-теста.
 МРТ
МРТ
Другие исследования, которые используются для визуализации сужения коронарных артерий, ответственных за стенокардию:
- коронарная КТ, предложенная молодым людям с низким риском, в основном используется для устранения диагноза ишемической болезни, когда не обнаруживается аномалий артерий,
- коронарография (инвазивное исследование: зонды вводятся в артерии), что позволяет визуализировать анатомию и сужение коронарных артерий. Этот тест может быть завершен одновременно с процедурой ангиопластики с имплантацией стента.
Видео «Боль в сердце»
В этом видео рассказывается о разных типах болей в сердце. Как ставится диагноз стенокардии, инфаркта. Так же затронута тема лечения сердечных заболеваний.

Автор: Иванченко Михаил Алексеевич
Образование: ФГБУ Клиническая больница, г. Москва. Сфера деятельности: общая хирургия…
Источник
