Классификация инфаркта миокарда по классу тяжести

1-й класс. Мелкоочаговый инфаркт без осложнений;
1-й или 2-й класс. Мелкоочаговый инфаркт с осложнениями, крупноочаговый интрамуральный инфаркт без осложнений;
3-й или 4-й класс. Интрамуральный крупноочаговый инфаркт с осложнениями, трансмуральный инфаркт без осложнений;
4-йкласс. Обширный трансмуральный инфаркт с аневризмой или другими существенными осложнениями;
Программа физической реабилитации больных строится с учетом принадлежности больного к одному из четырех классов тяжести состояния.
Класс тяжести определяют на 2 — 3-й день болезни, после ликвидации болевого синдрома и таких осложнений, как кардиогенный шок, отек легких, тяжелые аритмии.
Эта программа предусматривает назначение больному бытовых нагрузок определенного характера, занятия лечебной гимнастикой по определенной методике и допустимую для него форму проведения досуга.
В зависимости от тяжести заболевания стационарный этап реабилитации длится от 3 (при мелкоочаговом неосложненном инфаркте) до 6 (при обширном трансмуральном инфаркте) недель.
Многочисленные исследования показали: эффективность лечения достигается, если занятия лечебной гимнастикой начинаются в ранние сроки. Лечебная гимнастика назначается после прекращения болевого приступа и ликвидации тяжелых осложнений (сердечная недостаточность, значительные нарушения сердечного ритма и др.) на 2 —4-й день болезни, когда больной находится на постельном режиме.
В этот период на первом занятии, в и. п. лежа на спине, выполняются активные движения в мелких и средних суставах конечностей; статические напряжения мышц ног; упражнения в расслаблении мышц; упражнения с помощью инструктора ЛФК для крупных суставов конечностей; дыхательные упражнения без углубления дыхания; элементы массажа (поглаживание) нижних конечностей и спины при пассивных поворотах больного на правый бок. На втором занятии добавляются активные движения в крупных суставах конечностей. Движения ногами выполняются поочередно (ноги скользят по постели). Больного обучают экономному, без усилий, повороту на правый бок и приподниманию таза, после этого ему разрешается самостоятельно поворачиваться на правый бок. Все упражнения выполняются в медленном темпе. Количество повторений упражнений: для мелких мышечных групп — 4—6 раз, для крупных — 2 — 4 раза. Между упражнениями обязательны паузы для отдыха. Продолжительность занятий — 10 — 20 мин.
Через 1 — 2 дня на занятиях ЛГ проводится присаживание больного со спущенными ногами на 5 — 10 мин — с помощью инструктора ЛФК или медсестры. Упражнение повторяется в течение дня 1 — 2 раза.
Занятия ЛГ проводятся в исходных положениях лежа на спине, на правом боку и сидя. Увеличивается количество упражнений для мелких, средних и больших мышечных групп. Выполняются поочередные движения ногами с приподниманием их над постелью. Амплитуда движений постепенно увеличивается. В дыхательных упражнениях применяются углубление и удлинение выдоха. Темп выполнения упражнений — медленный и средний. Продолжительность занятия — 15 — 17 мин.
Через 3 — 4 дня после инфаркта (при 1-м и 2-м классах тяжести) и через 5 — 6 или 7 — 8 дней (при 3-м и 4-м классах тяжести) больного переводят на палатный режим.
Задачи ЛФК в период палатного режима:
– предупреждение последствий гиподинамии;
– щадящая тренировка кардиореспираторной системы;
– подготовка больного к ходьбе по коридору, подъему по лестнице и бытовым нагрузкам.
Упражнения выполняются в исходных положениях лежа, сидя и стоя. Увеличивается количество упражнений для мышц туловища и ног, уменьшается — для мелких мышечных групп. Дыхательные упражнения и упражнения в расслаблении мышц применяются в качестве отдыха после трудных упражнений. В конце основной части занятия осваивается ходьба. В первый день больного поднимают с постели со страховкой, ограничиваясь его адаптацией к вертикальному положению. Со 2-го дня ему разрешают ходить по 5—10 м, каждый день увеличивая расстояние на 5—10 м. В первой части занятия применяют и. п. лежа и сидя, во второй части — сидя и стоя, в третьей части — сидя. Продолжительность занятия — 15 — 20 мин.
Когда больной освоит ходьбу на 20 —30 м, начинаются специальные занятия дозированной ходьбой на небольшое расстояние, ежедневно увеличивая его на 5 —10 м и постепенно доводя до 50 м.
Кроме того, больные выполняют утреннюю гигиеническую гимнастику (УГГ), включая в нее отдельные упражнения из комплекса лечебной гимнастики (ЛГ). На палатном режиме 30 —50 % времени больные проводят в положениях сидя и стоя.
Через 6 — 10 дней после инфаркта (при 1-м классе тяжести), или через 8—13 дней (при 2-м классе), или через 9—15 дней (при 3-м классе), или индивидуально (при 4-м классе) больные переводятся на свободный режим.
Задачи ЛФК в период свободного режима:
– подготовка больного к полному самообслуживанию;
– подготовка к выходу на прогулку, к дозированной ходьбе в
тренирующем режиме.
Применяются следующие формы ЛФК: УГГ, ЛГ, дозированная ходьба, тренировка в подъеме по лестнице.
На занятиях ЛГ и УГГ применяются активные физические упражнения для всех мышечных групп. Включаются упражнения с легкими предметами (гимнастической палкой, булавами, мячом), более сложные по координации движений. Так же, как и в предыдущий период, используются дыхательные упражнения и упражнения в расслаблении мышц. Увеличивается количество упражнений, выполняемых в положении стоя. Продолжительность занятия — 20 — 25 мин.
Дозированная ходьба (вначале по коридору) начинается с дистанции 50 м; темп — 50 — 60 шаг/мин. Расстояние ежедневно увеличивается, чтобы больной мог проходить по коридору 150 — 200 м. Затем больной выходит для прогулки на улицу. К концу пребывания в больнице он должен проходить за день 2 — 3 км (в 2 — 3 приема). Темп ходьбы постепенно увеличивается: сначала до 70 — 80, затем до 90—100 шаг/мин.
Тренировка в подъеме по лестнице осуществляется очень осторожно. На первом занятии совершается подъем на 5 — 6 ступеней (с отдыхом на каждой). Во время отдыха производится вдох, во время подъема — выдох. На втором занятии во время выдоха больной проходит 2 ступеньки, во время вдоха — отдыхает. На последующих занятиях он переходит на обычную ходьбу по лестнице (с отдыхом после прохождения лестничного марша). К концу периода больной осваивает подъем на один этаж.
Адекватность физической нагрузки возможностям больного контролируется по реакции ЧСС. При постельном режиме учащение пульса не должно превышать 10—12 уд/мин от исходного уровня; при палатном и свободном режимах ЧСС не должна превышать 100 уд/мин.
Источник
По предложению Л.Ф. Николаевой, Д.М. Аронова в целях дифференцированной физической реабилитации больных инфарктом миокарда все его осложнения по их тяжести рекомендуется делить на три группы. Затем в зависимости от размеров очага некроза, тяжести осложнений и частоты приступов постинфарктной стенокардии инфаркт миокарда подразделяется на четыре класса (степени) тяжести.
Осложнения инфаркта миокарда 1-й группы (легкие):
• синусовая брадикардия;
• редкая экстрасистолия (не более 1 экстрасистолы в минуту) или частая, но прошедшая как единичный эпизод;
• атриовентрикулярная блокада I ст., существовавшая до развития настоящего инфаркта миокарда любой его локализации или возникшая во время инфаркта при нижнезадней его локализации;
• блокада ножек пучка Гиса при отсутствии атриовентрикулярной блокады;
• перикардит эпистенокардический;
• недостаточность кровообращения I стадии (степени).
Осложнения инфаркта миокарда 2-й группы (средней тяжести):
• рефлекторный кардиогенный шок (гипотензия);
• экстрасистолия частая (более 1 экстрасистолы в минуту), политопная, групповая, типа «R на Т», длительная (в течение всего периода наблюдения);
• атриовентрикулярная блокада I ст. при переднем инфаркте миокарда или при нижнезаднем в сочетании с блокадой ножек пучка Гиса;
• атриовентрикулярная блокада II ст. при нижнезаднем инфаркте миокарда;
• пароксизмальные нарушения ритма (за исключением желудочковой пароксизмальной тахикардии);
• миграция водителя ритма;
• синдром Дресслера;
• появление гипертонических кризов (не считая криза в острейшем периоде инфаркта миокарда);
• стойкая артериальная гипертензия с систолическим АД 200 мм рт. ст. и более, диастолическим АД 100 мм рт. ст. и более;
• недостаточность кровообращения IIА стадии (степени).
Осложнения инфаркта миокарда 3-й группы (тяжелые):
• рецидивирующее или затяжное течение инфаркта миокарда;
• клиническая смерть;
• истинный или ареактивный кардиогенный шок;
• отек легких;
• острая правожелудочковая недостаточность;
• атриовентрикулярная блокада выше I ст. при переднем инфаркте миокарда;
• полная атриовентрикулярная блокада при любой локализации инфаркта миокарда;
• желудочковая пароксизмальная тахикардия;
• острая аневризма сердца;
• тромбоз и тромбоэмболии в различные органы;
• желудочно-кишечное кровотечение;
• недостаточность кровообращения II Б – III стадии (степени), а также резистентная форма;
• сочетание 2 и более осложнений 2-й группы (средней степени тяжести).
Классификация классов тяжести инфаркта миокарда
Приводится классификация классов тяжести инфаркта миокарда по Л.Ф. Николаевой, Д.М. Аронову с некоторыми дополнениями.
Классификация инфаркта миокарда по классам (степеням) тяжести
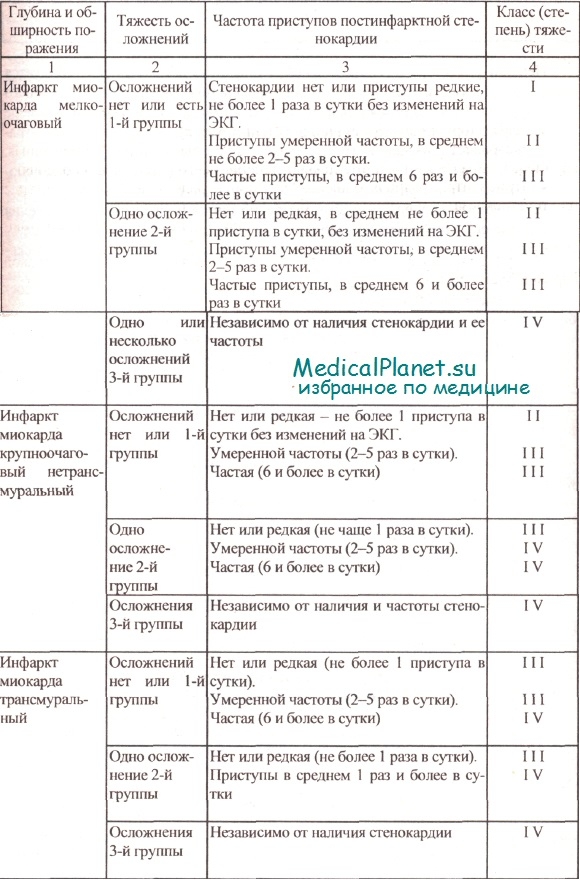
Первый раз класс (степень) тяжести инфаркта миокарда рекомендуется определять на 2-5 сутки после начала заболевания, завершения острейшего периода и некоторой стабилизации процесса. Затем его уточняют по мере необходимости, если он изменяется в ту или иную сторону, что следует отражать в истории болезни.
Определение класса (степени) тяжести инфаркта миокарда является основой дифференцированной физической реабилитации больных.
В некоторых странах разработаны более простые критерии определения классов тяжести инфаркта миокарда. Приводим пример такой простой классификации, разработанной в США (классификация Киллипа). Классы тяжести инфаркта миокарда:
I – без признаков недостаточности кровообращения. Смертность составляет 2-6 %;
II – признаки сердечной недостаточности выражены умеренно – выслушиваются ритм галопа, в нижних отделах легких – влажные хрипы. Смертность составляет 10-20 %;
III – острая левожелудочковая недостаточность (отек легких). Смертность составляет 30-40 %;
IV – кардиогенный шок. Смертность – более 50 %.
Как видно из классификации, тяжесть инфаркта миокарда в большой степени определяет течение и прогноз заболевания. Однако на эти показатели влияют и многие другие факторы, часть которых не нашла отражения в классификациях степеней тяжести инфаркта миокарда.
Ухудшению отдаленного прогноза, повышению смертности в первые годы после перенесенного инфаркта миокарда способствуют также: эпизод (эпизоды) фибрилляции желудочков спустя 48 ч после начала инфаркта миокарда, наличие признаков сердечной недостаточности, пароксизмы желудочковой тахикардии, невозможность прекратить курение.
На все это огромное влияние оказывает уровень организационной и лечебно-профилактической помощи, начиная с доврачебного, затем стационарного этапа и завершая санаторно-поликлиническим.
– Вернуться в раздел нашего сайта “кардиология”
Оглавление темы “Осложнения инфаркта миокарда”:
- Расслаивающая аневризма аорты – клиника, диагностика
- Кардиогенный шок – формы, клиника, диагностика
- Сердечная недостаточность как осложнение инфаркта миокарда – формы, клиника, диагностика
- Аневризма сердца – формы, клиника, диагностика
- Разрыв сердца при инфаркте миокарда – клиника, диагностика
- Тромбоэмболические осложнения инфаркта миокарда – клиника, диагностика
- Нарушения сердечного ритма и проводимости при инфаркте миокарда – диагностика
- Перикардит при инфаркте миокарда (синдром Дресслера) – клиника, диагностика
- Нейротрофические расстройства после инфаркта миокарда – клиника, диагностика
- Классификация осложнений инфаркта миокарда – степени тяжести
Источник
Классификация инфаркта миокарда по МКБ–10 присваивает острой форме заболевания код I21. В этой группе по глубине повреждения различается 2 типа инфаркта – трансмуральный и субэндокардиальный. Они, в свою очередь, имеют подкодовые цифровые обозначения в зависимости от локализации и сочетания с гипертензией. Повторный коронарный тромбоз миокарда имеет код I22.
Что представляет собой инфаркт сердца
Инфаркт миокарда – это острая форма ишемии сердечной мышцы. Резкое уменьшение или прекращение кровотока миокарда вызывает некроз (омертвение) его участков. Морфология этого процесса – миомаляция (размягчение) повреждённой зоны и воспаление окружающих тканей.
В основе причин их возникновения лежит сужение коронарных артерий атеросклеротическими бляшками. На месте скопления жировых отложений образуются тромбы, вызывающие прекращение кровотока в миокарде. В результате попадания в кровь продуктов распада омертвевших участков наблюдается гипертермия тела. Чем шире и глубже площадь некроза, тем выше и продолжительнее температура.

Развитию инфаркта способствует сахарный диабет, абдоминальное ожирение, артериальная гипертензия, неподвижный образ жизни, нервное или физическое напряжение. Провоцирующие факторы – курение, употребление алкоголя.
Течение инфаркта по стадиям
Течение острой ишемии подразделяется на 5 типов. Для каждого из них характерны изменения на электрокардиограмме (ЭКГ), динамика лабораторных данных.
Клиническая картина подразделяется на периоды или стадии инфаркта по времени:
- Начальный период считается прединфарктным состоянием, которое длится 4–6 недель. Характеризуется приступообразными сжимающими болями в области сердца с иррадиацией в левую руку, плечо, зубы, под лопатку. Уже в этой стадии повышается артериальное давление, у некоторых больных возникает аритмия. Если давящие боли в грудной клетке не проходят в течение 30–40 минут и не снимаются Нитроглицерином, это говорит о надвигающейся угрозе инфаркта. Такие пациенты нуждаются в неотложной диагностике и врачебной помощи.
- Второй тип инфаркта – острейшая стадия – сопровождается невыносимыми болями за грудиной. В этом периоде происходит разрушение соответствующей зоны миокарда, что отражается на ЭКГ дугообразным подъёмом сегмента ST. Острейшая стадия продолжается до 2–3 часов.
- Острый период инфаркта длится от нескольких часов до 14–16 суток и проявляется сильными болями, обусловленными формированием зоны некроза.
- Подострая стадия 4 типа инфаркта характеризуется замещением омертвевших участков соединительной тканью. Период продолжается от 2–3 недель до 1,5 –2 месяцев. Состояние пациента стабилизируется. Боли и тахикардия не отмечаются.
- Рубцевание зоны поражения завершается через 2 месяца после возникновения заболевания. Эта стадия диагностируется врачами как постинфарктный кардиосклероз, который продолжается всю оставшуюся жизнь.
Самый опасный период развития инфаркта – острейшая стадия, в которой разворачивается типичная клиническая картина. Болевой синдром достигает такой интенсивности, что эффективно снимается только наркотиками. Повышенное артериальное давление начинает снижаться до 80/30 мм. рт. ст.

Важно! На этой стадии может развиться кардиогенный шок, левожелудочковая недостаточность.
Для подострой стадии характерно снижение болевого синдрома, улучшение общего состояния. Температура тела нормализуется, тахикардия уменьшается. Типы инфаркта по срокам варьируются у разных пациентов. Также в подостром периоде могут развиться тромбоэмболические осложнения.
Следствием перенесённого инфаркта миокарда является изменение строения сердца. Стенка левого желудочка в зоне омертвевшего участка утолщается. Здоровая ткань миокарда из-за повышенной нагрузки гипертрофируется.
В результате ухудшения насосной функции чаще развивается сердечная недостаточность, может образоваться аневризма стенки органа.
Классификация инфаркта миокарда по МКБ
Разновидности коронарного тромбоза обусловлены несколькими признаками течения острой ишемии продолжительностью до 4 недель.
Десятый пересмотр международной классификации болезней разделяет острый инфаркт миокарда (ОИМ) по степени распространённости и локализации очага повреждения.
Данные представлены в таблице.
| Код | Виды инфаркта по площади поражения | Локализация |
| I21.0 | Острый трансмуральный ИМ передней стенки |
|
| I21.1 | Острый трансмуральный ИМ нижней стенки |
|
| I21.2 | Острый трансмуральный инфаркт миокарда другой уточнённой локализации |
|
| I21.3 | Острый трансмуральный ИМ неуточненной локализации | |
| I21.4 | Острый субэндокардиальный инфаркт миокарда | без повышения ST |
| I21.9 | Острый ИМ неуточнённый |
Из классификации исключён повторный или хронический коронарный тромбоз, продолжающийся дольше 28 дней. Не входит сюда также постинфарктное состояние.

Классификация по Killip
Критерии Киллипа применяются для определения сократительной функции сердца.
В основу классов тяжести положены клинические проявления, представленные в таблице.
| Класс | Недостаточность кровообращения | Клинические проявления | Летальность |
| I | Нет признаков | отсутствуют | 2–6% |
| II | Умеренно выраженная степень при физической нагрузке |
| 10–20% |
| III | Ярко выраженная |
| 30–40% |
| IV | Терминальная | кардиогенный шок | более 50% |
Кстати! Классификация Киллипа разработана для оценки сердечной деятельности на фоне инфаркта миокарда, но применяется при других заболеваниях. Предназначена для определения тактики лечения.
Клинические формы инфаркта
Бывают различные варианты острого тромбоза миокарда. Наиболее распространённая клиническая картина острой ишемии проявляется болевой формой. На её долю приходится 80% случаев коронарной ишемии.
Характерные признаки:
- Сильные нестерпимые давящие боли за грудиной, отдающие в левое плечо, ухо, челюсть, зубы. Иррадиация расширяется на область между лопатками, немеет рука, кончики безымянного пальца и мизинца.
- Болевой синдром продолжается от 30 минут до нескольких часов, не снимается Нитроглицерином, купируется только наркотическими анальгетиками.
- Кожные покровы бледные с акроцианозом – посинением кончика носа, ушей.
Важно! Для острой формы характерен профузный холодный пот.
- Выражена одышка, возникает резкая слабость.
- Чувство страха смерти, возбуждение, беспокойство.
Не так уж редко встречается коварный вид инфаркта – абдоминальная форма. Это означает, что острая коронарная ишемия проявляется сильными болями в животе. Жжение заставляет больных безрезультатно принимать Ренни, раствор соды. У некоторых больных появляется тошнота.
Рвота без облегчения на фоне неутихающих болей в эпигастрии на протяжении 30 минут должна насторожить больного, заставить его вызвать скорую помощь. В таких случаях категорически запрещается принимать обезболивающие препараты, которые замаскируют истинную причину болезни.
В такой ситуации необходимо делать кардиограмму. Абдоминальная форма может возникнуть после физической нагрузки или переедания.

Врачи скорой помощи встречаются в своей практике ещё с одним обманчивым заболеванием – атипичным болевым синдром при инфаркте. Внезапная резкая боль возникает в руке, ноге, ухе или горле. Больные принимают болеутоляющие средства, смазывающие истинную причину заболевания.
Внимание! Если сильные боли любой локализации не прекратились на протяжении 30 минут, необходимо делать кардиограмму, которая выявляет характерный знак острого коронарного тромбоза – подъём сегмента ST в виде флага.
В 25% случаев отмечается безболевая форма инфаркта, перенесённая на ногах. Она обнаруживается случайно в виде рубца сердечной мышцы при профилактическом осмотре или исследовании по поводу другого заболевания.

Известен врачам также аритмический вариант инфаркта. Эта форма проявляется лишь нарушением частоты сердцебиения – пароксизмальной тахикардией, мерцательной аритмией или экстрасистолией.
Внезапное появление редкого пульса может говорить о развитии блокады сердца. Эти признаки нельзя оставлять без внимания. Необходимо обратиться к врачу. Кардиограмма выявляет имеющийся острый тромбоз коронарных сосудов.
Астматический вид инфаркта проявляется удушьем, одышкой, выделением изо рта пенистой розовой мокроты.
Внимание! Тяжелейшее критическое состояние без оказания экстренно медицинской помощи заканчивается летальным исходом. Это опасное состояние называется кардиальной астмой.
Причинной тому нередко является обширный очаг некроза сердечной мышцы, который приводит к резкой потере сократительной способности сердца. По классификации инфаркта миокарда эта форма входит в группу «некоторых текущих осложнений» по коду I23.

Существует несколько классификаций инфаркта сердца по разным алгоритмам. Все они предназначены для облегчения диагностики и подбора тактики лечения. В России используются критерии МКБ–10. Для определения тяжести болезни используются также принципы Киллипа. В периоде диагностики они определяются по клиническим признакам.
Загрузка…
Источник
