Этап реабилитации при инсульте
Ежегодно 6 млн человек во всем мире переносят инсульт. 4,5 млн случаев, к сожалению, завершаются летальным исходом. В нашей же стране фиксируется более 400 тысяч инсультов каждый год, и это число постоянно растет[1]. Основные факторы риска — артериальная гипертония, нарушения сердечного ритма, возраст старше 50. Последствия инсульта — двигательные, речевые и когнитивные нарушения, которые отчасти и в разной степени могут быть обратимы при активной реабилитации. Именно поэтому современные врачи считают, что начинать заниматься восстановлением пациента нужно, едва минует острый период.
Есть ли жизнь после инсульта?
Инсульт — это нарушение мозгового кровообращения, возникшее остро и продолжающееся более 24 часов. Именно продолжительностью он отличается от транзиторной ишемии, симптомы которой исчезают в течение суток. Независимо от механизма — резкой недостаточности кровотока или, напротив, кровоизлияния — гибнет часть клеток мозга, в том числе и клетки нервных центров, регулирующих движения, речь, познавательную активность. Это проявляется различными неврологическими нарушениями.
По механизму возникновения инсульт может быть:
- Ишемическим — «инфаркт мозга», возникающий из-за закупорки кровеносного сосуда (до 80% всех инсультов — ишемические)[2];
- Геморрагическим — вызванным кровоизлиянием в глубокие отделы мозга — паренхиматозным, или под его сосудистую (паутинную) оболочку — субарахноидальным кровоизлиянием. Возможны и смешанные формы, когда кровь изливается и в поверхностные, и в глубокие структуры головного мозга.
Любой инсульт — это финал сложного комплекса длительно развивающихся патологических процессов, возникающих при:
- артериальной гипертензии;
- атеросклеротическом сужении артерий головы и шеи;
- нарушении сердечного ритма, способствующем тромбообразованию;
- внутрисосудистом тромбообразовании.
Обычно все эти процессы так или иначе взаимосвязаны: гипертония нарушает структуру сосудистой стенки, делая ее более восприимчивой к атеросклеротическому поражению, атеросклероз коронарных артерий часто провоцирует нарушения сердечного ритма, возникающие из-за недостаточного питания сердечной мышцы, и так далее. Непосредственной же причиной инсульта становится гемодинамический криз — острое изменение кровотока.
Причиной гемодинамического криза может быть:
- резкое изменение тонуса сосудов из-за перепадов АД;
- декомпенсация деятельности сердца;
- повышение вязкости крови;
- формирование тромба в желудочке при аритмии и его миграция в сосуды мозга;
- распад атеросклеротической бляшки и возникновение тромба на ее месте.
И при ишемическом, и при геморрагическом инсульте симптомы примерно одинаковы. Заподозрить начало инсульта можно при появлении:
- слабости в отдельных группах мышц;
- нарушения чувствительности отдельных участков тела;
- внезапного головокружения;
- нарушений координации движений, походки;
- внезапного нарушения речи;
- внезапной потери зрения, двоения в глазах, выпадения полей зрения;
- нарушений глотания.
В тяжелых случаях, если поражен обширный участок мозга, возникает потеря сознания вплоть до комы. Кроме этого, в остром периоде болезни может измениться температура тела, нарушиться гемодинамика (резко повыситься или, наоборот, упасть давление).
Ишемический инсульт чаще происходит во сне, под утро, геморрагический — во время активной деятельности, физической и эмоциональной нагрузки.
Последствия инсульта делятся на 3 большие группы:
- нарушения моторики: парезы, параличи, контрактуры;
- нарушения речи — при поражении участков мозга, ответственных за понимание, распознавание речи, сопоставление понятий и слов, им соответствующих;
- когнитивные и эмоционально-волевые расстройства: нарушения памяти, внимания, познавательной и интеллектуальной деятельности, депрессия.
В нашей стране 48% переживших инсульт теряют способность двигаться, 18% — говорить, и только 20% восстанавливаются настолько, что не получают группу инвалидности[3]. Основной причиной такой статистики является пренебрежение ранней реабилитацией родственниками пострадавшего и отсутствие достаточного количества и качества государственных реабилитационных отделений в российских клиниках.
В связи с этим подчеркнем, что благоприятными прогностическими факторами, дающими обоснованную надежду, считаются:
- сохранность интеллекта больного;
- раннее начало реабилитации;
- адекватная программа восстановления;
- активное участие самого пациента в восстановительных мероприятиях.
Поэтому реабилитацию после инсульта нужно начинать как можно раньше, чтобы шанс вернуть человека к нормальной жизни был максимально высок.
Этапы и сроки реабилитации: когда дорога каждая минута
Время после инсульта, с точки зрения восстановительных мероприятий, можно разделить на 4 периода:
- Острый: первые 3–4 недели. Реабилитация начинается в неврологическом (или ангиохирургическом) отделении.
- Ранний восстановительный: первые 6 месяцев. Для восстановления двигательных навыков особенно (!) важны первые 3 месяца. Реабилитация может проводиться в реабилитационном отделении больницы (если таковое имеется), реабилитационном центре, санатории (при условии значительного самостоятельного восстановления функций), если все эти возможности недоступны — амбулаторно.
- Поздний восстановительный: 6 месяцев–1 год. Амбулаторно-клиническая реабилитация. Если пациент не может посещать реабилитационное отделение (кабинет), проводится на дому.
- Отдаленный: после 1 года. Может проводиться и на дому, и в медучреждении.
Человеческий организм, чтобы там не говорили, имеет невероятную способность к регенерации. По мере восстановления функции погибших клеток мозга берут на себя соседние, перестраиваются соотношения между мозговыми структурами, активируются до того неактивные нейроны. Но для успешной реабилитации и профилактики осложнений важно начинать восстановление буквально в первые же дни, и обязательно прилагая все внутренние усилия больного.
Основная причина инвалидизации после инсульта — двигательные нарушения. При этом контрактуры, т.е. состояния при которых невозможно полностью согнуть или разогнуть конечность, трофические поражения суставов развиваются во время острого периода, и противостоять им эффективней всего сразу же. Уже в остром периоде, как только становится ясно, что угроза жизни пациента миновала, можно начинать делать пассивную гимнастику, массаж, если сознание сохранено — то подключать дыхательные упражнения и занятия по восстановлению речи. Кстати, самая простая и эффективная дыхательная гимнастика — надувание шариков или детских игрушек.
Методы постинсультной реабилитации: программы и средства
Как после ишемического, так и после геморрагического инсульта методы и принципы восстановления одинаковы:
- раннее начало реабилитации — по возможности активизация пациента еще в отделении реанимации;
- преемственность на всех этапах проведения — мультидисциплинарный организованный подход: так как проблемы касаются нескольких сфер, контролировать восстановление должна слаженно действующая команда специалистов;
- непрерывность;
- последовательность;
- интенсивность ежедневной терапии.
Двигательные нарушения — самая частая проблема пациентов после инсульта. К центральным дисфункциям (вызванным поражением мозга) присоединяются патологии суставов из-за нарушения иннервации, контрактуры мышц, а также болевые синдромы, препятствующие правильному движению. Поскольку совокупность всех этих факторов у каждого конкретного пациента индивидуальна, общие рекомендации далеко не так эффективны, как персональная работа. Какие-то проблемы поддаются медикаментозной коррекции (например, при болях, ограничивающих подвижность, назначают анальгетики, при спазмах мышц — миорелаксанты, в том числе и ботулотоксин). Другие требуют долгой и упорной работы. Кинезитерапия в числе прочего использует лечение положением (пораженная конечность фиксируется в специальном лангете на определенное время), пассивную и активную гимнастику, выполняемую преимущественно индивидуально. Стандартная лечебная физкультура может проводиться как индивидуально, так и в группах: упражнения должны помочь расширить диапазон движений, а параллельно — укрепить дыхательную и сердечно-сосудистую систему, активировать активность мозга. Отдельное направление — так называемые функционально ориентированные техники: упражнения, приближенные к нормальным повседневным движениям.
Постоянно разрабатываются и совершенствуются нейрофизиологические техники — «переобучающие» программы. Например, методика PNF (проприоцептивного мышечного облегчения) помогает наладить двигательную активность ослабленных мышц за счет связанных с ними здоровых. А вот бобат-терапия направлена на то, чтобы создать новые двигательные стереотипы, более комфортные и выполнимые для пациента после инсульта.
Обязательно используются и физиотерапевтические методики: массаж, иглорефлексотерапия, электромиостимуляция, магнитная и лазерная стимуляции…
Разумеется, такой сложный комплекс мероприятий требует грамотной и слаженной работы группы специалистов: физического терапевта, эрготерапевта (помогающего восстановить повседневные навыки), массажиста, врача-реабилитолога.
Восстановление речи после инсульта
Более чем у трети пациентов к концу острого периода сохраняются те или иные речевые нарушения[4]. Афазия (потеря способности говорить) часто сопровождается и аграфией (потерей способности к письму): ведь прежде, чем написать слово, его нужно мысленно произнести. Логопед-афазиолог рекомендует специальные упражнения, по сути, его задача — заново научить пациента говорить. Упражнения на артикуляцию и фонацию повторяются много-много раз, пока у пациента не сформируются нужные связочные двигательные навыки. Активней всего речь восстанавливается в первые 3–6 месяцев после инсульта, но целиком процесс может занять и 2–3 года.
Восстановление когнитивных функций
Это память, внимание, способность усваивать новую информацию и использовать ее на практике. Для восстановления когнитивных функций проводятся занятия, цель которых — активизировать психическую деятельность пациента. Чтение, письмо, упражнения для тренировки памяти, ассоциативное мышление — и даже посильные для пациента компьютерные игры — существенно помогают восстановить интеллектуальные способности.
Восстановление глазодвигательных и зрительных функций
После инсульта могут «потеряться» поля зрения, нарушиться движения глазных яблок. Для коррекции этих нарушения применяют специальные упражнения, направленные на тренировку зрительного поиска и слежения за движущимися объектами.
Работа с психоэмоциональной сферой
Согласно медицинской статистике, у 32% перенесших инсульт развивается тяжелая депрессия[5]. В реальности эта цифра, скорее всего, намного больше. Депрессия не просто портит жизнь пациенту, она значительно ухудшает результаты реабилитации — ведь для успеха восстановления нужно активное участие больного, его позитивный настрой на долгую, трудную, но нужную работу. Поэтому обязательно необходима работа с психологом, а если потребуется медикаментозная коррекция, то консультация психиатра (психолог без медицинского образования не имеет права выписывать антидепрессанты).
Все указанные мероприятия проводятся на фоне лекарственной терапии, призванной улучшить кровоток и питание головного мозга.
Вероятность повторения: как снизить риск
Печальный факт: от 25 до 32% всех инсультов — повторные[6]. Говорить о точной статистике повторных инсультов и их исходах довольно трудно: по данным отечественного регистра инсультов, их реальная частота в 5–6 раз выше фиксируемой[7] — банальное отсутствие КТ создает минимум 10% диагностических ошибок даже при очевидной клинической картине[8].
Как бы то ни было, поскольку главная причина инсультов — гемодинамические нарушения, профилактика повторного инсульта направлена прежде всего на их коррекцию:
- Контроль АД. Желательно достичь значений артериального давления ниже 140/90. При этом снижение давления ни в коем случае не должно быть резким. Кроме лекарств, нужно обратить внимание на диету: по данным ВОЗ, употребление более 5 граммов соли в день повышает риск развития гипертонии и сердечно-сосудистых катастроф[9]. У здоровых людей потребление больших объемов соли не вызывает негативных последствий, поскольку организм сам приводит электролитный состав биологических жидкостей в баланс, но это не относится к людям, страдающим сердечно-сосудистыми и/или почечными заболеваниями. При этом нужно помнить: бόльшая часть соли поступает в рацион из консервов, полуфабрикатов, копченостей и подобных им продуктов.
- Нормализация холестерина и липидного состава крови. Помимо лекарств (назначенных врачом) можно добавить в рацион овсяные[10] и рисовые[11] отруби — содержащиеся в них растворимые пищевые волокна помогают снизить холестерин и липиды крови.
- Антитромботическая терапия. Чаще всего для профилактики тромбозов назначают ацетилсалициловую кислоту в дозировке до 325 мг/сут. Но пациентам, причиной инсульта которых стал тромб, сформировавшийся в полости сердца на фоне аритмии, назначают более сильные (но и более опасные в плане передозировки) препараты, такие как «Варфарин». Эти средства требуют постоянного контроля состояния свертывающей системы крови.
Восстановление после инсульта — задача, требующая комплексного подхода, участия как врачей многих специальностей, так и самого пациента и его родственников. Но последовательная и настойчивая реабилитация способна если не вернуть пациента к прежнему образу жизни полностью, то позволить ему сохранить самостоятельность и предупредить развитие тяжелых осложнений и повторных рецидивов.
Источник
Острое нарушение мозгового кровообращения — это крайне опасный и неблагоприятный в плане сохранности функций высшей нервной деятельности вид цереброваскулярной недостаточности. В клинической практике считается самым тяжелым.
Первая помощь, госпитальные мероприятия, собственно лечение в больнице это важно, от грамотности и скорости действий зависит прогноз. Но не все ограничивается срочной деятельностью докторов. Это вершина айсберга.
Пациенты с перенесенным инсультом имеют неврологический дефицит в той или иной степени. Это может быть незначительное снижение двигательной активности руки, ноги или тотальное нарушение целой группы функций, вроде слепоты, глухоты и прочих тяжелых вариантов.
Нормализовать деятельность только препаратами и в рамках короткого периода невозможно.
Требуется качественная реабилитация. От нее зависит насколько успешно человек сможет жить после перенесенного неотложного состояния, в каком положении будет находиться, насколько тяжелые нарушения сохранятся.
Согласно статистическим оценкам, примерно в 80% случаев причиной стойкого неврологического дефицита оказывается отсутствующая реабилитация. Это происходит из-за недостаточно проработанной системы восстановления больных, недоступности специализированных центров.
Принципы и основные правила
Чтобы повысить эффективность периода реабилитации, имеет смысл придерживаться некоторых рекомендаций.
- На раннем этапе, при выраженном неврологическом дефиците показано пользоваться вспомогательными средствами. Ходунками, тростью, инвалидной коляской.
Многие пациенты, особенно молодого возраста психологически противятся моменту. Ассоциирую специальные средства с инвалидностью, собственной ущербностью.
Подобное в корне неверно. Это инструменты для более быстрого восстановления. Они используются не постоянно.
- Реабилитация должна проводиться с первого момента. Как только состояние стабилизировано, есть смысл начать восстановление. Продолжается оно до победного конца, пока неврологический дефицит не отступит, насколько это вообще возможно.
- Комплексность. Нередко случается так, что после перенесенного инсульта теряется сразу группа функций. Страдают речь, зрение, двигательная сфера, когнитивные способности и прочие.
Реабилитация после инсульта включает в себя воздействие сразу на все сферы. Нет смысла сначала работать с одним нарушением, затем с другим.
Это непродуктивно и скорее приведет к асимметричному неврологическому дефициту. Реализуются сразу все направления.
Внимание:
Врачи-специалисты рекомендуют в превентивных целях восстанавливать системы независимо от того, есть отклонения или нет. Некоторые могут быть незаметны на ранних этапах и только потом дадут знать о себе, когда станет поздно. Допускать этого категорически нельзя.
- Постоянство. Нет смысла подходить к реабилитации урывками. Залог эффективного восстановления в стационарных условиях и на дому — систематичность.
Каждый день не менее нескольких часов специально подобранных нагрузок и упражнений. Это не затруднительно, зато приносит колоссальную пользу.
- Позитивный настрой. По не до конца понятным медицине причинам, эффект напрямую зависит от эмоционально-волевого фона, устремленности, веры в положительные результаты.
Негативизм, пессимистичный настрой нивелирует итоги, а также демотивирует, не позволяет выполнять все рекомендации специалиста качественно. Потому параллельно проводится психологическая реабилитация.
- Целесообразность. Имеет смысл адаптировать существующие программы под потребности больного. В зависимости от степени и стадии нарушения (обширный, очаговый инсульт, точная локализация острого прекращения кровообращения).
- Последовательность. Существующие программы требуют постепенной реализации. Трудно даже ознакомившись с положениями применить их на практике.
Потому на ранних этапах не обойтись без рекомендаций и советов специалиста. Больному и его родственникам не стоит стесняться задавать вопросы.
- Компетентность. Своими силами выбрать грамотный путь невозможно, требуется квалификация и специальная медицинская подготовка, хорошее знание нормальной физиологии.
Нужно иметь в виду. Отмершие церебральные ткани уже не вернуть. Клетки не могут восстановиться.
Задача реабилитационного периода — переучить здоровые и активные церебральные ткани работать за погибшие скопления, то есть взять на себя их функции.
Мозг обладает выраженной компенсаторной способностью, потому ничего невозможного нет. Опускать руки нельзя и вообще вредно для здоровья.
Процесс реабилитации после инсульта
Всего можно выделить 4 направления восстановительной деятельности.
- Нормализация основных важных показателей. Это основа, которая и позволяет привести пациента в состояние готовности к продолжению.
- Превенция осложнений и предотвращение летального исхода составляют главные условия. Речь о давлении, ЧСС, частоте дыхательных движений.
- Восстановить навыки элементарного самообслуживания: прием пищи, посещение туалета и прочие. От этого зависит эффективность дальнейшей деятельности и способности функционировать, если можно так сказать, автономно, не завесить от окружающих людей.
- По окончании первичных мероприятий следует приступать к восстановлению основных функций. Коррекции подлежат когнитивная, двигательная, речевая, психоэмоциональная сфера. Каждый вопрос решается самостоятельно, но неотделимо от прочих. Это основа качественной помощи.
Первый этап
Проводится с момента стабилизации состояния больного и до полной коррекции отклонений физиологического плана, которые могли бы быть опасны для жизни и здоровья.
Риски сохраняются, но они менее значимы, чем до мероприятий. Основа — медикаментозная коррекция.
В обязательном порядке назначаются средства нескольких фармацевтических групп:
- Цереброваскулярные. Для нормализации трофики тканей головного мозга. Актовегин, Пирацетам.
- Антиагреганты. Предотвращают образование тромбов, которые могли бы привести к рецидиву и смерти больного. Разжижают кровь и нормализуют ее реологические свойства. Аспирин, Гепарин.
- Ноотропы. Улучшают обменные процессы в церебральных структурах, предотвращают повторную ишемию, ускоряют деятельность оставшихся «живых» нервных клеток. Глицин как наиболее распространенный вариант.
- Противогипертензивные. Для снижения артериального давления. На фоне перенесенного неотложного состояния оно поднимается часто, может стать причиной опасного рецидива. Ингибиторы АПФ, антагонисты кальция, бета-блокаторы, средства центрального действия.
- Диуретики. Предотвращают развитие отека мозга, выводят лишнюю жидкость из организма. Имеет смысл использовать медикаменты срочного действия. Фуросемид.
Эти же средства, но в меньших, поддерживающих дозировках применяются и после выписки из стационара.
Помимо названных назначаются ангиопротекторы. Укрепляют стенки сосудов, предотвращают повышенную ломкость, а значит и вероятность повторного инсульта, тем более геморрагического типа.
Диуретики используются на протяжении короткого периода времени, до двух недель по необходимости. Выбираются препараты мягкого действия, сберегающие калий. Например, Верошпирон или Спиронолактон.
Этот этап реализуется на протяжении нескольких дней. В целом же, на стационарный период приходится не более 21-30 суток. Затем пациента выписывают и направляют в реабилитационный центр. Это еще, примерно, 2 недели.
Восстановиться после инсульта можно спустя минимум 7-12 месяцев, потому подавляющее большинство времени приходится на самостоятельную работу дома.
Основная задача больного и его родственников — почерпнуть максимум информации о дальнейшем поведении.
Второй этап
Восстановление навыков самообслуживания происходит в течение длительного срока, сказать точно, сколько понадобится времени невозможно. Это частично госпитальная стадия. Далее процесс продолжается в домашних условиях.
Пациент должен восстановить чувствительность конечностей, заново научиться держать ложку, ходить, сидеть. По сути, этот период рассеян среди других. Реализовав прочие направления, можно достичь желаемой цели.
Восстановление основных функций организма или третий этап
Как раз это время приходится на нахождение дома. Задача коррекции решается не только своими силами.
Как было сказано ранее, периодически рекомендуется общаться с врачом на предмет изменения схемы реабилитации.
Двигательная составляющая
Моторная функция, согласно статистическим данным, страдает чаще всего. На раннем этапе, когда у больного паралич, проводится пассивная кинезитерапия. Активность за пациента реализует медицинский персонал: сгибает руки, ноги и т.д.
Как можно быстрее пострадавший должен начать двигаться сам. Это основа восстановления. Форсировать не стоит. Примерно на 2-4 день можно делать минимальную зарядку.
После улучшения состояния, выписки из стационара и выхода из центра реабилитации показано продолжение лечебной гимнастики.
Существует множество готовых комплексов ЛФК, вот один из возможных:
- В положении лежа сгибать и разгибать ноги, попеременно, 10 раз.
- Сжимать и разжимать пальцы рук с максимальной силой. 20 раз. за 2 подхода.
- Разводить и сводить ноги в бедрах, 7-10 раз.
- Сидя. Наклонить корпус вперед, стараясь достать живот подбородком (не форсировать). 7 раз.
- Ноги свесить с кровати. Попеременно поднимать то одну, то другую на максимально возможную высоту.
- В положении сидя на кровати полностью выпрямиться. Расправить плечи. Сводить лопатки, прогибаясь назад. Руки поднять над головой. Вернуться в исходное положение.
- Встать. Ноги на ширине плеч. Ходить на месте в медленном темпе, высоко поднимая ноги в течение 2-3 минут.
- Выполнить упражнение «ножницы». Руки менять, не торопиться.
Показана ходьба, но заниматься значительной активностью не стоит, потому как вероятны опасные последствия. Рекомендуется использовать специальные тренажеры, экспандеры для кистей.
Важно постепенно увеличивать интенсивность занятий. Нельзя наращивать ее скачками и работать через боль. Плавно, без дискомфорта под контролем доктора.
Речевая функция
На ранних этапах, если афазия существенна, нужно давать больному слушать как можно больше речи.
Это могут быть специальные беседы или записи разговоров, новости, фильмы, радиопостановки и т.д., но именно с выраженной вербальной составляющей.
Хорошо подходит для данной цели песни. Если пациент может повторять мотив — это уже позитивный признак.
Часто приходится переучивать человека говорить заново. Даже в легких случаях лишним начать с азов не будет. Отдельные звуки, затем слоги, только потом слова и так доходя до развернутых предложений и фрагментов текста. Печатного или записанного на физические аудионосители.
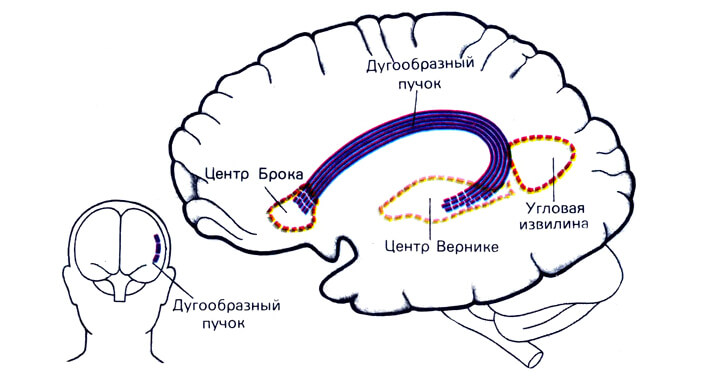
Обязательно назначаются артикуляционные упражнения. Нередко проблема развивается не из-за поражения центра Брока, Вернике или вообще лобной, височной долей, а в результате частичной деструкции областей, ответственных за мышечный тонус.

Движения языком, улыбка, особенно «утрированная», с оскалом, вытягивание губ трубочкой, прочие упражнения оказываются полезными. В стационаре рекомендуется попросить специальный комплекс.
Пользоваться стандартными смысла нет, потому как они не учитывают специфику случая конкретного пациента.
Артикуляционные мероприятия следует проводить перед зеркалом, чтобы видеть происходящее, корректировать неправильную технику по необходимости.
Восстановление речи наблюдается спустя несколько месяцев. Это не одномоментный процесс, разговаривать пациент начинает постепенно.
Когнитивная сфера
Восстановление также проводится уже в домашних условиях. За время нахождения в больнице успеть можно мало, но начало должно быть именно в госпитальный период. Первые день-два лучше просто общаться с пациентом. Нагрузку наращивают постепенно.
Следующие мероприятия рекомендуются уже в домашних условиях:
- Запоминание небольших фрагментов информации. Цифр, четырехстиший, затем более сложных вещей.
- Пересказ текстов.
- Решение логических и арифметических задач.
- Настольные игры, особенно развивающие интеллект и память. Подойдут шашки, шахматы, нарды, можно назвать еще много подобных. Вопрос решается на усмотрение самого пациента и его окружения.
- Выстраивание ассоциативных или логических рядов. Рекомендуется демонстрировать картинку и ставить задачу описания происходящего. Это способствует работе коры головного мозга. Затем можно показывать ряд изображений с просьбой составить целостную историю с последовательностью эпизодов.
Методы производят эффект при условии качественного питания головного мозга. Потому рекомендуется параллельное применение поддерживающих цереброваскулярных препаратов и ноотропных средств.
Идеально подходят для этих целей Актовегин, Пирацетам, Кавинтон, Глицин. Вопрос дозировки и конкретного наименования лучше обсудить с ведущим специалистом, это принципиальный момент.
Продолжительность терапии варьируется от 2 месяцев до года. Стойкий эффект возникает только 90-у дню от начала восстановления, однако на результат, при грамотном подходе, можно рассчитывать намного раньше.
Психоэмоциональная сфера
Проблема в таком случае не столько в нарушении работы головного мозга, сколько в пережитом неприятном эпизоде.
В самых легких случаях пациент становится несколько тревожным, пугливым. Развиваются фобические расстройства, человек постоянно боится, что инсульт снова нагрянет, на сей раз с летальным или инвалидизирующим исходом.
Другой вариант связан с утратой жизненно важных функций, ограничениями. Человек становится агрессивным, раздражительным, уходит в себя. Это большая проблема реабилитационного периода.
Если не оказать качественную помощь, жизнь после инсульта может быть короткой. И не из-за безнадежности ситуации. Сам пациент начинает вести себя деструктивно.
Это так называемая, скрытая, латентная аутоагрессия. Человек, не желая становиться инвалидом, обузой родственникам, подсознательно, а то и с полным пониманием происходящего, перестает принимать препараты, формально или с пренебрежением относится к рекомендациям специалиста по реабилитации, употребляет алкоголь, переключается на наркотики, рискует жизнью. По понятным причинам, заканчивается это в большинстве своем плачевно.
Потому важный момент адаптации — проведение просветительской работы, психологическая поддержка всестороннего характера.
При необходимости назначается медикаментозное воздействие. Например, в рамках лечения депрессивного расстройства.
Рекомендуется проведение бесед, объяснение ситуации. Уже в домашних условиях показано посещение групп поддержки, если такие созданы в месте проживания, психотерапевта. Родственникам стоит установить оптимальный эмоциональный климат в семье.
Самому же пациенту нужно найти интересное занятие, которое могло бы скорректировать негативные аффективные моменты. Важно, чтобы оно приносило удовольствие. Нельзя замыкаться, закрываться в четырех стенах. По возможности нужно общаться, заводить новые знакомства.
Универсальных выкладок нет. Каждый должен справляться со стрессовой ситуацией по своим правилам. Настоятельно рекомендуется корректировать приобретенные нарушения с психотерапевтом.
Статистика обнадеживает:
- Примерно в 90% случаев при грамотной реабилитации на дому, с соблюдением всех назначений полного восстановления удается добиться 90% пациентов. Неврологический дефицит может остаться в форме отголосков, но это несущественно и, как правило, не мешает пациенту в быту или на работе.
- Всего в 10% ситуаций остается неудовлетворенность результатом. Однако чаще это связано с несоблюдением рекомендаций или полным отсутствием таковых.
В заключение
Восстановление после инсульта — это задача года, а то и не одного. Потому пациенту и его родственникам нужно запастись терпением.
Насколько бы тяжелой не казалась ситуация, в большинстве своем она вполне поправима. При грамотном подходе состояние пострадавшего стабилизируется, человек учится заново двигаться, говорить, слышать и пр., в зависимости от пораженного участка головного мозга.
Обязательна информационная поддержка лечащего специалиста в области неврологии как минимум, также динамическое наблюдение и коррекция схемы по необходимости.
Источник
