Ишемический инсульт методика реабилитации
Восстановление больного после перенесенного ишемического инсульта является трудной задачей, требующей значительных усилий со стороны близких, медицинского персонала и самого пациента. Почти в 30 % случаев наступает летальный исход, многие пациенты долгие годы сохраняют инвалидность.
Лечение больного начинается в реанимации, продолжается в неврологическом отделении. В дальнейшем предстоит долгий период реабилитации, успешность которого зависит от степени поражения мозга, правильно выбранных методов восстановления, мотивации и настойчивости пациента.
Виды реабилитаций после ишемического инсульта
В зависимости от места поражения головного мозга оказываются потерянными разные функции – двигательные, речевые, глотательные, потеря памяти, понимания и другие.
Реабилитация необходима в любом случае. Она начинается в первые недели болезни еще в стационаре. Раннее начало и регулярность проведения всех мероприятий являются гарантией полного восстановления. Проводятся следующие виды реабилитационных мероприятий:
- Медикаментозная терапия. Помогает предотвратить повторное поражение мозга, уменьшает свертываемость крови и тромбирование сосудов, предотвращает отложения холестерина и развитие атеросклероза. Применяют препараты для стабилизации давления, нейропротекторы, средства для улучшения кровоснабжения органов, антиоксиданты.
- Массаж.
- Физические упражнения – ЛФК.
- Диетотерапия.
- Занятия по восстановлению речи.
- Беседы с психологом.
Каждый вид реабилитации является необходимой частью общего комплекса лечебных действий, без него вернуться к нормальной жизни невозможно.
Особенности психологической и социальной реабилитации
Больной, вследствие перенесенного инсульта, оказывается беспомощным, вырванным из жизни, прикованным к постели. Это оказывает серьезное влияние на его психологическое состояние, вызывая депрессию, вялость, безразличие, потерю жизненных интересов.
Центры реабилитации после ишемического инсульта разработали программы социальной адаптации больных и восстановления утраченных связей.
Комплекс по реабилитации включает в себя мероприятия социально-психологической помощи:
- Индивидуальные занятия с психотерапевтом помогают восстановить веру в себя, найти силы для упражнений, повысить самооценку.
- Обучение аутогенным упражнениям. Тренировки мозга по управлению конечностями, восстановлению функций тела.
- Групповые занятия с такими же больными, перенесшими ишемический инсульт, позволяют вырваться из собственной ситуации и увидеть, что можно справиться с заболеванием.
- Семейные занятия мобилизуют всех вместе найти пути помощи больному, поддержать друг друга в период восстановления.
Социальная реабилитация помогает пациенту не потерять связи с миром, не остаться одному с болезнью. Особенно важно это для одиноких больных. Помощь и забота родственников, соседей, друзей не даст больному остаться наедине с проблемами.
Назначение ЛФК после ишемического инсульта
Помимо нарушений мозговых функций по управлению движением тела все больные сталкиваются с результатами длительной неподвижности. Особенно угрожающи эти последствия для пожилых, грузных пациентов, которые и так были малоподвижны.
Начальными пунктами восстановления двигательной активности являются массаж и физиопроцедуры. В дальнейшем, после возвращения подвижности конечностей, назначаются комплексы упражнений, выполнять которые можно в положении лежа, сидя, стоя.
Целью занятий являются:
- предупреждение атрофии мышечного аппарата;
- борьба с пролежнями, тромбообразованием;
- предупреждение пневмоний, застоя в легких;
- помощь сердечно-сосудистой системе;
- снятие мышечного тонуса.
Пока больной не может выполнять действия сам, ему должны помогать специалисты и близкие.
Важно: пассивные упражнения помогают сохранить мышечную память и облегчить самостоятельные действия при улучшении состояния.
Описание комплексов упражнений
Постоянная двигательная нагрузка необходима для пациента. В зависимости от его состояния разработаны комплексы, которые помогают мышцам не потерять эластичность и тонус при любом положении.
Лежа
В этом состоянии помощники помогают больному выполнять движения ногами, руками, поворачиваться в постели. Необходимо:
- Регулярно менять положение тела, поворачивая пациента на бок и фиксируя на некоторое время.
- Дыхательная гимнастика.
- Фиксировать глаза на предметах при изменении положения головы.
- Сгибать-разгибать конечности – сначала в крупных суставах, потом – в мелких.
- Мысленные движения – представлять, как делаются упражнения, и какие мышцы работают.
- Вращать стопы, кисти.
В дальнейшем больной сам должен делать эти упражнения:
- сжимать кисти и стопы, вращать;
- шевелить пальцами ног и рук;
- сгибать ноги в коленях;
- приподнимать таз;
- поворачиваться на бок;
- прижимать подбородок к груди.
Упражнения выполняются 10-20 раз до усталости. Начинать можно с минимального количества, увеличивать количество движений регулярно.
Сидя
Сидя можно выполнять те же движения. Дополнительно полезны занятия с мелкими предметами – перекладывания бусин, пуговиц, спичек из одной коробочки в другую, удерживание предметов в руке с переносом их в другую руку.
Другие упражнения:
- Сидеть без опоры с ногами, опущенными с кровати.
- Вращать головой.
- Отрыв ног от пола и фиксация положения.
- Поднятие рук вверх, в стороны.
- Подтягивание ног к груди.
Самостоятельный переход в положение сидя нужно выполнять несколько раз в течение дня.
Стоя
Необходимо все занятия стоя проводить рядом с надежной опорой. Это может быть кровать с высокой спинкой или станок. Стул для этого не подходит. Первым упражнением является просто удерживание тела в вертикальном положении с опорой.
В дальнейшем нужно учиться проделывать все движения, которые выполнялись лежа и сидя, сохраняя равновесие:
- вращать головой;
- поднимать руки и ноги;
- совершать махи конечностями;
- поворачивать корпус;
- приседания;
- совершать короткие походы по комнате, затем – по квартире.
В результате больной должен перейти на прогулки по улице в сопровождении здорового спутника.
Правила проведения упражнений для восстановления после ишемического инсульта
Наибольшую трудность составляет мотивация тяжелого больного на выполнение упражнений. Здесь нужна настойчивость и поддержка. Нужно фиксировать внимание на достигнутых успехах и объяснять, зачем нужны занятия.
Основные принципы проведения занятий ЛФК:
- на начальных стадиях тренируется здоровая конечность;
- все занятия проводятся постоянно и по графику, чтобы не терять достигнутых успехов;
- постоянный рост интенсивности и сложности упражнений;
- психологическая поддержка, особенно важная при низких успехах, когда пациент быстро теряет веру в полезность ЛФК.
Реабилитация и полноценное восстановление после перенесенного ишемического инсульта немыслимы без постепенно усложняющихся упражнений и комплексов ЛФК.
Массаж
Начальный этап массажа начинается в условиях стационарного лечения. Его задача – снять повышенный тонус мышц, восстановить кровоток и стимулировать потерянную мышечную активность. Массаж выполняет квалифицированный специалист, начальные сеансы длятся 5 минут, продолжительность воздействия постоянно растет.
После возвращения домой процедуры должны выполнять родственники или приходящая массажистка. Все действия выполняются по предложенной врачом-реабилитологом схеме.
Руку укладывают в сторону на уровне плеча, под ногу подкладывают валик. Массируются все места сгибания конечностей, суставы пальцев. Движения осторожные, боли быть не должно.
Если у больного рука здорова, он может выполнять массирующие движения на пораженные участки сам. Полезны перебирания мелких предметов – пуговиц, четок. Они восстанавливают функции мелкой моторики.
Важно: массаж улучшает кровоснабжение и метаболизм в поврежденных конечностях, восстанавливает эластичность мышц.
Реабилитация в домашних условиях
Реабилитация больного после ишемического инсульта в домашних условиях имеет много преимуществ, связанных с нелюбовью большинства к больницам и веры в то, что дома и стены помогают.
Однако чтобы придерживаться правильной схемы лечения и корректировать курс, нужно регулярно поддерживать связь со специалистами разного профиля.
Настоятельной необходимостью является также постоянное присутствие кого-то из членов семьи или медперсонала с пациентом.
При невозможности обеспечить присмотр и регулярные занятия, массаж и другие процедуры, лучше сделать выбор в пользу реабилитационных центров. Близким нужно настроиться на долгие поддерживающие и восстановительные мероприятия, психологическую помощь больному, укрепление в нем веры в собственные силы.
Плюсы и минусы реабилитационных центров
Многие лечебно-оздоровительные центры и пансионаты предлагают услуги по реабилитации после ишемического инсульта головного мозга. Их несомненными достоинствами являются:
- Профессиональный уход и постоянный контроль состояния пациента.
- Большой штат специалистов разного профиля – геронтологов, психотерапевтов, реабилитологов, кардиологов.
- Хорошая база отделения восстановительного лечения – возможность грязе- и водолечения, магнитотерапия, УВЧ и многого другого.
- Возможность общения с другими больными, наблюдения за их успехами и здоровое соперничество в результатах реабилитации.
- Участие в общих мероприятиях, культурной программе помогает улучшить настроение, повысить тонус, поверить в себя.
- Пациент перестает быть все время один, круг общения значительно шире, социальные связи не теряются.
Среди отрицательных моментов реабилитационных центров следует отметить высокую стоимость пребывания, которая не по карману большинству граждан.
Долгий отрыв от дома, отсутствие естественного и любимого окружения, невозможность видеть любимые стены, книги, кота нередко становятся препятствием к улучшению состояния. Выбор стационарного или домашнего способа восстановления должен проходить с учетом характера и предпочтений пациента.
Следует помнить, что больной, после ишемического инсульта, редко сам способен сделать правильный выбор. Сделать это придется близким.
Дополнительные рекомендации
Процесс восстановления длится долго, нередко полного возвращения утраченных функций не наступает. О чем необходимо помнить:
- Для улучшения состояния можно воспользоваться народными средствами – отварами шиповника, ландыша, боярышника.
- Особое внимание нужно уделить составлению правильного рациона питания, отказу от вредных привычек.
- Все мероприятия по оздоровлению должны быть регулярными, при плохом самочувствии нагрузку нужно снизить.
- Следует приглашать к больному знакомых, приятелей, чтобы он не терял связи с миром и не замыкался в болезни.
- Хвалить за любые успехи, внушать веру в успех терапии.
При незначительном поражении мозга и вовремя начатой реабилитации на возвращение к нормальной жизни уходит 2-4 месяца. При более тяжелых формах заболевания на восстановление минимальных навыков самообслуживания уходит 6 месяцев, улучшение происходит через 2-3 года, полного выздоровления может не наступить.
Значительные повреждения мозга приводят к параличу и инвалидности, часто заканчиваются летально.
Реабилитация после ишемического инсульта требует не только много времени, но и серьезных усилий со стороны больного и близких, а также правильно выбранной программы восстановления. Только общие усилия помогут пациенту восстановить утраченные функции головного мозга и вернуться к нормальной жизни.
Источник
Ежегодно 6 млн человек во всем мире переносят инсульт. 4,5 млн случаев, к сожалению, завершаются летальным исходом. В нашей же стране фиксируется более 400 тысяч инсультов каждый год, и это число постоянно растет[1]. Основные факторы риска — артериальная гипертония, нарушения сердечного ритма, возраст старше 50. Последствия инсульта — двигательные, речевые и когнитивные нарушения, которые отчасти и в разной степени могут быть обратимы при активной реабилитации. Именно поэтому современные врачи считают, что начинать заниматься восстановлением пациента нужно, едва минует острый период.
Есть ли жизнь после инсульта?
Инсульт — это нарушение мозгового кровообращения, возникшее остро и продолжающееся более 24 часов. Именно продолжительностью он отличается от транзиторной ишемии, симптомы которой исчезают в течение суток. Независимо от механизма — резкой недостаточности кровотока или, напротив, кровоизлияния — гибнет часть клеток мозга, в том числе и клетки нервных центров, регулирующих движения, речь, познавательную активность. Это проявляется различными неврологическими нарушениями.
По механизму возникновения инсульт может быть:
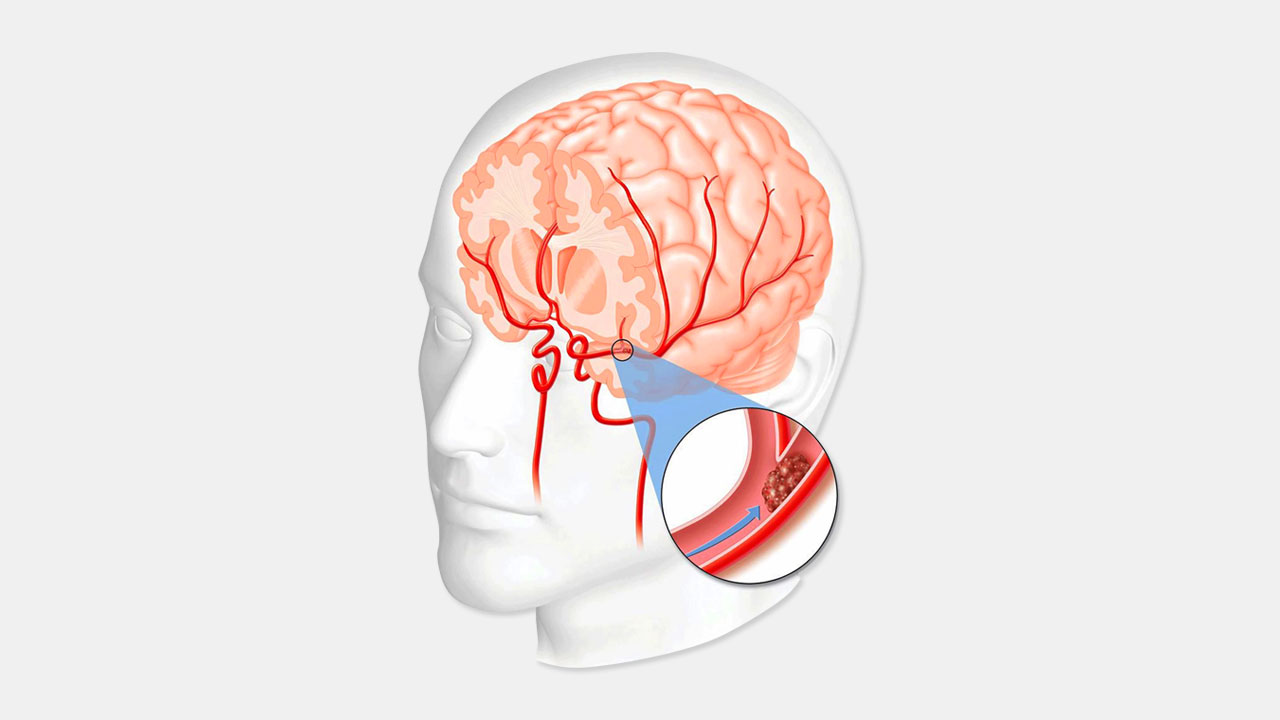
- Ишемическим — «инфаркт мозга», возникающий из-за закупорки кровеносного сосуда (до 80% всех инсультов — ишемические)[2];
- Геморрагическим — вызванным кровоизлиянием в глубокие отделы мозга — паренхиматозным, или под его сосудистую (паутинную) оболочку — субарахноидальным кровоизлиянием. Возможны и смешанные формы, когда кровь изливается и в поверхностные, и в глубокие структуры головного мозга.
Любой инсульт — это финал сложного комплекса длительно развивающихся патологических процессов, возникающих при:
- артериальной гипертензии;
- атеросклеротическом сужении артерий головы и шеи;
- нарушении сердечного ритма, способствующем тромбообразованию;
- внутрисосудистом тромбообразовании.
Обычно все эти процессы так или иначе взаимосвязаны: гипертония нарушает структуру сосудистой стенки, делая ее более восприимчивой к атеросклеротическому поражению, атеросклероз коронарных артерий часто провоцирует нарушения сердечного ритма, возникающие из-за недостаточного питания сердечной мышцы, и так далее. Непосредственной же причиной инсульта становится гемодинамический криз — острое изменение кровотока.
Причиной гемодинамического криза может быть:
- резкое изменение тонуса сосудов из-за перепадов АД;
- декомпенсация деятельности сердца;
- повышение вязкости крови;
- формирование тромба в желудочке при аритмии и его миграция в сосуды мозга;
- распад атеросклеротической бляшки и возникновение тромба на ее месте.
И при ишемическом, и при геморрагическом инсульте симптомы примерно одинаковы. Заподозрить начало инсульта можно при появлении:
- слабости в отдельных группах мышц;
- нарушения чувствительности отдельных участков тела;
- внезапного головокружения;
- нарушений координации движений, походки;
- внезапного нарушения речи;
- внезапной потери зрения, двоения в глазах, выпадения полей зрения;
- нарушений глотания.
В тяжелых случаях, если поражен обширный участок мозга, возникает потеря сознания вплоть до комы. Кроме этого, в остром периоде болезни может измениться температура тела, нарушиться гемодинамика (резко повыситься или, наоборот, упасть давление).
Ишемический инсульт чаще происходит во сне, под утро, геморрагический — во время активной деятельности, физической и эмоциональной нагрузки.
Последствия инсульта делятся на 3 большие группы:
- нарушения моторики: парезы, параличи, контрактуры;
- нарушения речи — при поражении участков мозга, ответственных за понимание, распознавание речи, сопоставление понятий и слов, им соответствующих;
- когнитивные и эмоционально-волевые расстройства: нарушения памяти, внимания, познавательной и интеллектуальной деятельности, депрессия.
В нашей стране 48% переживших инсульт теряют способность двигаться, 18% — говорить, и только 20% восстанавливаются настолько, что не получают группу инвалидности[3]. Основной причиной такой статистики является пренебрежение ранней реабилитацией родственниками пострадавшего и отсутствие достаточного количества и качества государственных реабилитационных отделений в российских клиниках.
В связи с этим подчеркнем, что благоприятными прогностическими факторами, дающими обоснованную надежду, считаются:
- сохранность интеллекта больного;
- раннее начало реабилитации;
- адекватная программа восстановления;
- активное участие самого пациента в восстановительных мероприятиях.
Поэтому реабилитацию после инсульта нужно начинать как можно раньше, чтобы шанс вернуть человека к нормальной жизни был максимально высок.
Этапы и сроки реабилитации: когда дорога каждая минута
Время после инсульта, с точки зрения восстановительных мероприятий, можно разделить на 4 периода:
- Острый: первые 3–4 недели. Реабилитация начинается в неврологическом (или ангиохирургическом) отделении.
- Ранний восстановительный: первые 6 месяцев. Для восстановления двигательных навыков особенно (!) важны первые 3 месяца. Реабилитация может проводиться в реабилитационном отделении больницы (если таковое имеется), реабилитационном центре, санатории (при условии значительного самостоятельного восстановления функций), если все эти возможности недоступны — амбулаторно.
- Поздний восстановительный: 6 месяцев–1 год. Амбулаторно-клиническая реабилитация. Если пациент не может посещать реабилитационное отделение (кабинет), проводится на дому.
- Отдаленный: после 1 года. Может проводиться и на дому, и в медучреждении.
Человеческий организм, чтобы там не говорили, имеет невероятную способность к регенерации. По мере восстановления функции погибших клеток мозга берут на себя соседние, перестраиваются соотношения между мозговыми структурами, активируются до того неактивные нейроны. Но для успешной реабилитации и профилактики осложнений важно начинать восстановление буквально в первые же дни, и обязательно прилагая все внутренние усилия больного.
Основная причина инвалидизации после инсульта — двигательные нарушения. При этом контрактуры, т.е. состояния при которых невозможно полностью согнуть или разогнуть конечность, трофические поражения суставов развиваются во время острого периода, и противостоять им эффективней всего сразу же. Уже в остром периоде, как только становится ясно, что угроза жизни пациента миновала, можно начинать делать пассивную гимнастику, массаж, если сознание сохранено — то подключать дыхательные упражнения и занятия по восстановлению речи. Кстати, самая простая и эффективная дыхательная гимнастика — надувание шариков или детских игрушек.
Методы постинсультной реабилитации: программы и средства
Как после ишемического, так и после геморрагического инсульта методы и принципы восстановления одинаковы:
- раннее начало реабилитации — по возможности активизация пациента еще в отделении реанимации;
- преемственность на всех этапах проведения — мультидисциплинарный организованный подход: так как проблемы касаются нескольких сфер, контролировать восстановление должна слаженно действующая команда специалистов;
- непрерывность;
- последовательность;
- интенсивность ежедневной терапии.
Двигательные нарушения — самая частая проблема пациентов после инсульта. К центральным дисфункциям (вызванным поражением мозга) присоединяются патологии суставов из-за нарушения иннервации, контрактуры мышц, а также болевые синдромы, препятствующие правильному движению. Поскольку совокупность всех этих факторов у каждого конкретного пациента индивидуальна, общие рекомендации далеко не так эффективны, как персональная работа. Какие-то проблемы поддаются медикаментозной коррекции (например, при болях, ограничивающих подвижность, назначают анальгетики, при спазмах мышц — миорелаксанты, в том числе и ботулотоксин). Другие требуют долгой и упорной работы. Кинезитерапия в числе прочего использует лечение положением (пораженная конечность фиксируется в специальном лангете на определенное время), пассивную и активную гимнастику, выполняемую преимущественно индивидуально. Стандартная лечебная физкультура может проводиться как индивидуально, так и в группах: упражнения должны помочь расширить диапазон движений, а параллельно — укрепить дыхательную и сердечно-сосудистую систему, активировать активность мозга. Отдельное направление — так называемые функционально ориентированные техники: упражнения, приближенные к нормальным повседневным движениям.
Постоянно разрабатываются и совершенствуются нейрофизиологические техники — «переобучающие» программы. Например, методика PNF (проприоцептивного мышечного облегчения) помогает наладить двигательную активность ослабленных мышц за счет связанных с ними здоровых. А вот бобат-терапия направлена на то, чтобы создать новые двигательные стереотипы, более комфортные и выполнимые для пациента после инсульта.
Обязательно используются и физиотерапевтические методики: массаж, иглорефлексотерапия, электромиостимуляция, магнитная и лазерная стимуляции…
Разумеется, такой сложный комплекс мероприятий требует грамотной и слаженной работы группы специалистов: физического терапевта, эрготерапевта (помогающего восстановить повседневные навыки), массажиста, врача-реабилитолога.
Восстановление речи после инсульта
Более чем у трети пациентов к концу острого периода сохраняются те или иные речевые нарушения[4]. Афазия (потеря способности говорить) часто сопровождается и аграфией (потерей способности к письму): ведь прежде, чем написать слово, его нужно мысленно произнести. Логопед-афазиолог рекомендует специальные упражнения, по сути, его задача — заново научить пациента говорить. Упражнения на артикуляцию и фонацию повторяются много-много раз, пока у пациента не сформируются нужные связочные двигательные навыки. Активней всего речь восстанавливается в первые 3–6 месяцев после инсульта, но целиком процесс может занять и 2–3 года.
Восстановление когнитивных функций
Это память, внимание, способность усваивать новую информацию и использовать ее на практике. Для восстановления когнитивных функций проводятся занятия, цель которых — активизировать психическую деятельность пациента. Чтение, письмо, упражнения для тренировки памяти, ассоциативное мышление — и даже посильные для пациента компьютерные игры — существенно помогают восстановить интеллектуальные способности.
Восстановление глазодвигательных и зрительных функций
После инсульта могут «потеряться» поля зрения, нарушиться движения глазных яблок. Для коррекции этих нарушения применяют специальные упражнения, направленные на тренировку зрительного поиска и слежения за движущимися объектами.
Работа с психоэмоциональной сферой
Согласно медицинской статистике, у 32% перенесших инсульт развивается тяжелая депрессия[5]. В реальности эта цифра, скорее всего, намного больше. Депрессия не просто портит жизнь пациенту, она значительно ухудшает результаты реабилитации — ведь для успеха восстановления нужно активное участие больного, его позитивный настрой на долгую, трудную, но нужную работу. Поэтому обязательно необходима работа с психологом, а если потребуется медикаментозная коррекция, то консультация психиатра (психолог без медицинского образования не имеет права выписывать антидепрессанты).
Все указанные мероприятия проводятся на фоне лекарственной терапии, призванной улучшить кровоток и питание головного мозга.
Вероятность повторения: как снизить риск
Печальный факт: от 25 до 32% всех инсультов — повторные[6]. Говорить о точной статистике повторных инсультов и их исходах довольно трудно: по данным отечественного регистра инсультов, их реальная частота в 5–6 раз выше фиксируемой[7] — банальное отсутствие КТ создает минимум 10% диагностических ошибок даже при очевидной клинической картине[8].
Как бы то ни было, поскольку главная причина инсультов — гемодинамические нарушения, профилактика повторного инсульта направлена прежде всего на их коррекцию:
- Контроль АД. Желательно достичь значений артериального давления ниже 140/90. При этом снижение давления ни в коем случае не должно быть резким. Кроме лекарств, нужно обратить внимание на диету: по данным ВОЗ, употребление более 5 граммов соли в день повышает риск развития гипертонии и сердечно-сосудистых катастроф[9]. У здоровых людей потребление больших объемов соли не вызывает негативных последствий, поскольку организм сам приводит электролитный состав биологических жидкостей в баланс, но это не относится к людям, страдающим сердечно-сосудистыми и/или почечными заболеваниями. При этом нужно помнить: бόльшая часть соли поступает в рацион из консервов, полуфабрикатов, копченостей и подобных им продуктов.
- Нормализация холестерина и липидного состава крови. Помимо лекарств (назначенных врачом) можно добавить в рацион овсяные[10] и рисовые[11] отруби — содержащиеся в них растворимые пищевые волокна помогают снизить холестерин и липиды крови.
- Антитромботическая терапия. Чаще всего для профилактики тромбозов назначают ацетилсалициловую кислоту в дозировке до 325 мг/сут. Но пациентам, причиной инсульта которых стал тромб, сформировавшийся в полости сердца на фоне аритмии, назначают более сильные (но и более опасные в плане передозировки) препараты, такие как «Варфарин». Эти средства требуют постоянного контроля состояния свертывающей системы крови.
Восстановление после инсульта — задача, требующая комплексного подхода, участия как врачей многих специальностей, так и самого пациента и его родственников. Но последовательная и настойчивая реабилитация способна если не вернуть пациента к прежнему образу жизни полностью, то позволить ему сохранить самостоятельность и предупредить развитие тяжелых осложнений и повторных рецидивов.
Источник
