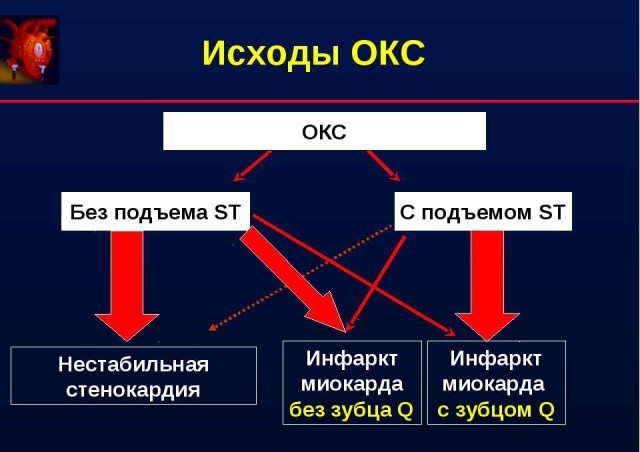
Инфаркт миокарда с подъемом сегмента st и без подъема сегмента st
Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
Синонимы: инфаркт миокарда без подъема сегмента ST, нетрансмуральный инфаркт, инфаркт миокарда (ИМ) без зубца Q.
По электрокардиографическим признакам инфаркт миокарда (ИМ) делят на два типа. При одном типе на ЭКГ отмечается подъем сегмента ST (ИМпST), при другом типе, на долю которого приходится примерно 30-40% всех случаев ИМ, подъем сегмента ST отсутствует (ИМбпST).
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) речь идет обычно о легкой форме заболевания, на долю которой приходится примерно 30-40% случаев ИМ.
• В острой стадии возможен незначительный подъем сегмента ST или незначительная его депрессия. Зубец Т отрицательный и обычно очень глубокий, зубец Q не определяется.
• В хронической стадии описанные изменения сегмента ST исчезают, а отрицательный зубец Т становится менее глубоким.
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) возможно поражение как передней стенки ЛЖ (отведения V2-V6), так и задней (отведения II, III, aVF).
• В диагностике инфаркта миокарда без подъема сегмента ST (ИМбпST) важную роль наряду с изменениями ЭКГ играют результаты исследования сывороточных маркеров некроза миокарда: появление тропонина в крови и повышение активности креатинкиназы и ее МВ-фракции.
Патофизиология. В основе патофизиологических механизмов инфаркта миокарда без подъема сегмента ST (ИМбпST) лежит частичный некроз стенки желудочка, обусловленный субтотальным стенозом коронарной артерии в результате кровоизлияния в атеросклеротическую бляшку и последующего тромбоза просвета. Прогноз при ИМбпST более благоприятный, чем при ИМбпST, так как речь идет только о частичном некрозе стенки желудочка сердца.
Симптомы. Основным клиническим проявлением и в этом случае является сильный приступ сжимающей загрудинной боли. Тахипноэ, появление III тона и предсердного тона при аускультации сердца, а также мелкопузырчатых хрипов над легочными полями указывают на левожелудочковую недостаточность и ассоциированы с плохим прогнозом.
Диагностика инфаркта миокарда без подъема сегмента ST
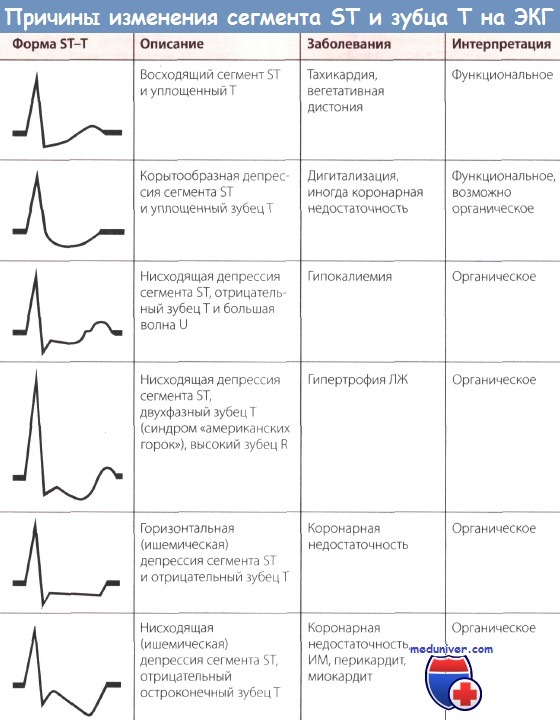
Для электрокардиографической картины инфаркта миокарда без подъема сегмента ST (ИМбпST) характерны отсутствие как отчетливого подъема сегмента ST (монофазная деформация), так и зубца Q, обусловленное некрозом миокарда.
На ЭКГ обычно выявляют незначительную или выраженную депрессию сегмента ST и отрицательный зубец Т. Подъем сегмента ST иногда бывает незначительным и быстро проходит. Глубокий отрицательный зубец Т без появления зубца Q иногда в течение нескольких дней полностью или почти полностью исчезает. Возможно, что в этом случае острая ишемия миокарда проходит в результате спонтанного тромболизиса.
В то же время отрицательные зубцы Т могут исчезать медленно, т.е. становясь все менее глубокими. Однако в обоих случаях характерный для ИМ зубец Q не выявляется.
Таким образом, динамика изменений интервала ST отражает динамику событий, протекающих в просвете коронарной артерии.
Инфаркт миокарда без подъема сегмента ST (ИМбпST) может локализоваться как в передней, так и в задней стенке ЛЖ. Если пораженной оказывается передняя стенка, изменения регистрируются в отведениях V2-V6, если же задняя, то в отведениях II, III, aVF.
Поскольку описанные выше изменения могут наблюдаться и при других сердечно-сосудистых заболеваниях, например при инсульте, травме сердца, миокардите и перикардите, то для установления диагноза ИМ, помимо клинических данных, таких как длительная загрудинная боль, необходимо также, чтобы результаты исследования крови на маркеры некроза миокарда были положительными. При ИМбпST в сыворотке крови обнаруживаются тропонины и может быть повышена активность креатинкиназы.
Следует отметить ряд важных изменений, которые произошли в клинической концепции ИМ. Раньше полагали, что инфаркт миокарда без подъема сегмента ST (ИМбпST) является трансмуральным, т.е. поражает всю толщу миокарда желудочковой стенки. Поэтому считалось, что для диагностики ИМпST необходимо появление зубца Q. Поэтому ИМ с депрессией сегмента ST и глубоким отрицательным зубцом Т, но без зубца Q трактовали как нетрансмуральный инфаркт (или рудиментарный инфаркт). Эта точка зрения оказалась ошибочной.
Сегодня на основании сравнения клинических и патологоанатомических наблюдений стало известно, что иногда ИМ, проявляющийся на ЭКГ глубоким зубцом Q, может оказаться нетрансмуральным. Кроме того, показано также, что при нетрансмуральном ИМ могут появиться также глубокие зубцы Q, хотя инфаркт может охватывать только 10-20% толщины желудочковой стенки. Таким образом, наличие патологического зубца Q на ЭКГ при трансмуральном ИМпST не обязательно.
Тем не менее по статистике при трансмуральном ИМ зубец О на ЭКГ регистрируется чаще (примерно в 70% случаев), чем при нетрансмуральном ИМ (примерно в 30% случаев).

Дальнейшая тактика:
• после коронароангиографии при необходимости выполняют ЧКВ со агентированием стенозированной артерии или коронарное шунтирование
• системный тромболизис
Особенности ЭКГ при инфаркте миокарда без подъема сегмента ST (нетрасмурального инфаркта):
• частичный некроз миокарда желудочковой стенки, обусловленный стенозом коронарной артерии
• сильная сжимающая загрудинная боль
• ЭКГ: глубокий отрицательный зубец Т
• отсутствие зубца Q
• положительный результат анализа крови на тропонины, а также креатинкиназу и ее МВ-фракцию
Трактовка ЭКГ. Имеется депрессия сегмента ST в отведениях I, avL, V2-V6.
Учебное видео ЭКГ при инфаркте миокарда
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ”
Оглавление темы “ЭКГ (электрокардиограммы)”:
- Признаки нестабильной стенокардии напряжения на ЭКГ
- Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
- Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
- Признаки инфаркта миокарда передней стенки на ЭКГ
- Признаки инфаркта миокарда задней и нижней стенки на ЭКГ
- Показания и противопоказания для ЭКГ с физической нагрузкой
- Методика проведения ЭКГ с физической нагрузкой
- Расшифровка ЭКГ после пробы с физической нагрузкой – велоэргометрии
- Изменение артериального давления (АД) при физической нагрузке
- Показания для холтеровского мониторинга электрокардиограммы (ЭКГ)
Источник
Одним из самых серьезных осложнений ишемической болезни является инфаркт миокарда. По статистике, 50% инфарктов заканчиваются летальным исходом. И даже в случае благоприятного течения болезни, последствия позднего обращения к специалисту могут быть необратимыми.
Причины и симптомы
Атеросклероз сосудов и ИБС приводят к повышенному тромбообразованию внутри коронарных артерий. При абсолютной закупорке сосуда, сердечная мышца – миокард, начинает работать в усиленном темпе, возникает инфаркт. Состояние чрезвычайно опасно сразу после появления первых симптомов. Без своевременной первой помощи высок риск летального исхода. Суть инфаркта – появление области некроза сердечных клеток. В этом случае миокард теряет свои свойства и превращается в кусок соединительной ткани, сердечная стенка становится тонкой, а полость левого желудочка увеличивается, его сокращения снижаются, сердце перестает работать должным образом.

Инфаркт миокарда – это внезапная гибель ткани сердечной стенки, что приводит к образованию рубца и последующей функциональности в неполную силу
К симптомам сердечного приступа относятся:
- сильная боль в груди, отдающая в плечо, спину или шею;
- резкая тошнота и боль в животе;
- состояние тахикардии;
- отдышка, сопровождающейся остановкой дыхания;
- бледность кожных покровов;
- чрезмерная потливость;
- потеря сознания.
При определении более одного симптома пациенту, следует незамедлительно вызвать машину скорой помощи. Отказ от госпитализации недопустим. Все причины возникновения инфаркта до сих пор не изучены. Медики выделяют основные факторы, провоцирующие развитие болезни: недостаток физических нагрузок, лишний вес, несбалансированное питание с преобладанием жиров и консервантов, стрессы, вредные привычки, чрезмерное потребление кофеина, высокие физические нагрузки, пожилой возраст, гипертоническая болезнь, атеросклероз, генетика.
Диагностируется инфаркт миокарда и среди молодого населения. При этом большая доля всех случаев заболевания приходится на мужчин. Более 50% случаев заканчивается летальным исходом или развитием серьезных осложнений.

К причинам инфаркта специалисты относят такое опасное проявление, как острая ишемия миокарда, что возникает из-за разрыва или расщепления атеросклеротической бляшки
Классификация инфарктов
Различают инфаркт с формированием q зубца и без него. Q инфаркт миокарда с образованием рубца – более опасная форма болезни. Развивается она стремительно, приводит к некрозу большой области, обширно поражает сердечную мышцу. В первые 24 часа заболевания велик риск смерти больного. За редким исключением инфаркт минует критическую точку самостоятельно. В случае несвоевременного лечения, болезнь продолжает свое развитие, но уже не приводит к летальному исходу. Высок риск осложнений. Необходима срочная госпитализация и лечение в условиях стационара.
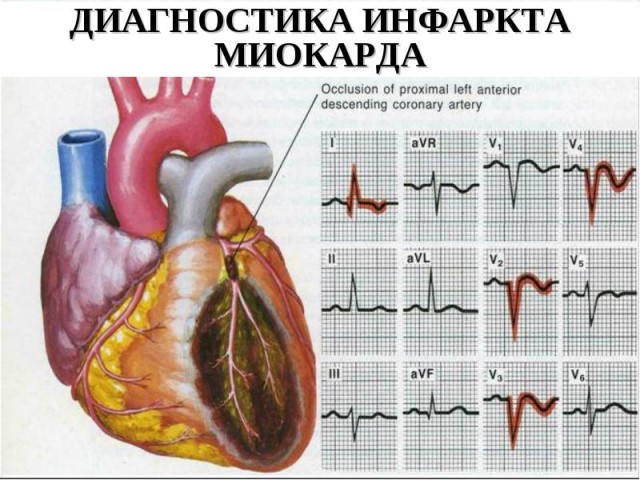
На ЭКГ q образующий инфаркт миокарда фиксируется:
- подъем ST сегмента в некротических участках;
- критическое снижение ST на экг в здоровых участках;
- визуализация зубца q;
- изменения в амплитудах зубцов r, t;
- блокада левой ножки пучка Гиса.
В крови выделяют маркеры некроза: повышение миоглобина и обнаружение цитозольного белка. К концу первых суток с момента начала болезни у пациента может подниматься температура.
Представленные нарушения после перенесенного инфаркта миокарда не могут быстро и в полном объеме обеспечить нормальное кровообращение в зоне ишемии, а это и провоцирует некроз тканей сердечной мышцы
Инфаркт без зубца затрагивает меньшую область некротического поражения, левый желудочек не страдает, сердце продолжает свою работу, снижен риск смертности. Опасность болезни заключается в незавершенности процесса и риске возможных рецидивов. Медиками усиливаются меры профилактики повторного обострения болезни, в противном случае шансы на выживание уравниваются с более серьезными формами.
Существуют атипичные проявления инфаркта миокарда, протекающие в скрытой форме и маскирующиеся под другие виды болезней. Астматический – характеризуется отдышкой и нехваткой воздуха, навязчивым кашлем, неприятными ощущениями в грудной клетке, прослушиваются хрипы и свисты в легких. Гастритический – характеризуется сильными болями в желудке и эпигастральной области, тошнотой, напряжением мышц брюшной полости. Особо опасна безболевая форма инфаркта. Характеризуется общей слабостью, подавленностью, сдавленностью груди, бледностью и потливостью. Повышен риск болезни у пожилых пациентов и лиц с сахарным диабетом.
Инфаркт с подъемом st сегмента
Различают инфаркт миокарда с подъемом сегмента st и без него. Инфаркт миокарда без подъема сегмента st более опасен из-за смазанной клинической картины. ЭКГ не фиксирует характерных изменений либо отображает аномальное расположение зубца T. Отличает инфаркт миокарда без подъема сегмента st от стенокардии увеличение в крови некротических маркеров.
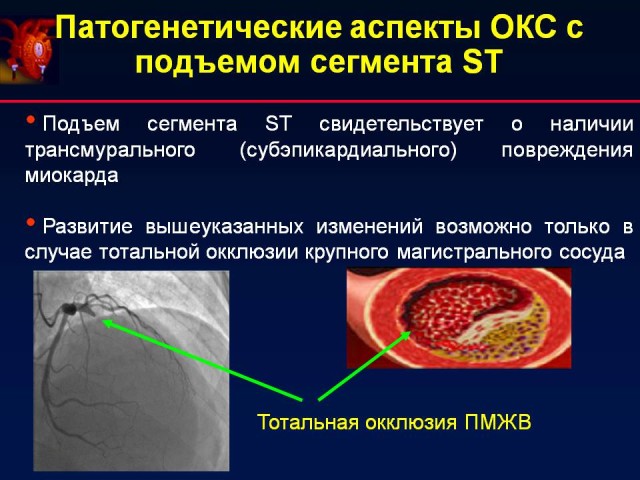
После долгих исследований специалисты пришли к выводу, что обращать внимание при изучении результатов обследования следует на подъем сегмента ST, что указывает на трансмуральную ишемию сердечной мышцы
Риск врачебной ошибки возрастает при:
- стабильном пониженном давления;
- незначительном подъем в нескольких местах сегмента ст;
- прослушивании 3 тона сердца;
- недостаточной работе сердца;
- систолической дисфункции левого желудочка;
- пожилом возрасте больного.
Причинами того, что формируется инфаркт миокарда без подъема сегмента st, могут быть: формирование тромба вследствие разрыва бляшки, развитие хламидиозной пневмонии, нарушение строения эпителия. Лечение заключается в назначении препаратов, препятствующих тромбообразованию, улучшении проходимости артерий и сосудов, соединяющих сердце с общей системой кроветворения. Запрещено применение тромболизиса. Прием повышает риск летального исхода.
Диагностика острого инфаркта миокарда может быть затруднительной, если характерные симптомы для представленного поражения отсутствуют
Причиной инфаркта с фиксирующимся повышением st на экг является смыкание одного из крупных венечных сосудов. Поражается толщина мышцы миокарда. Диагностируется по затяжным болям в сердце, появлением синусовой тахикардии, систолического шума при прослушивании. Анализ крови показывает повышение маркеров КФК-МВ, фиксируется экг при инфаркте миокарда с подъемом st сегмента.
Предрасположенность к высокой смертности наблюдается у пациентов старше 65 лет, страдающих сердечной недостаточностью в хронических формах, имеющих пониженное значение систолического давления. Опасно расположение зоны некроза по фронтальной стенке желудочка левого предсердия. Инфаркт миокарда с подъемом сегмента st характеризуется тяжелыми аритмиями и высокой степенью тромбоза. Всем пациентам рекомендуется незамедлительная тромболитическая терапия, в особо тяжелых случаях – первичная ангиопластика.
Ранняя диагностика и первая помощь
Диагностика инфаркта миокарда осуществляется по следующим признакам:
- Клинические симптомы болезни. Интенсивные болевые ощущения в области сердца, не проходящие при приеме больших доз нитроглицерина, отдышка, потливость, понижение артериального давления, диспепсионные проявления.
При осложнении инфаркта миокарда в виде левожелудочковой недостаточности у больного отмечается удушье, что также сопровождается характерной отдышкой
- ЭКГ. Определяются признаки некротических изменений, развитие q зубца, нарушение амплитуд st сегментов.
- Повышение в крови концентрации специфических маркеров кардиологических заболеваний.
- В момент ожидания машины скорой помощи, при появлении подозрения на острый инфаркт миокарда, следует усадить пациента, дать разжевать таблетку нитроглицерина (не глотать), снабдить притоком воздуха, принять успокоительное, при ухудшении жизненных показателей принять аспирин в дозе 160– 325.
При поступлении в стационар, пациенту обеспечивается полное ограничение любых физических нагрузок во избежание разрыва сердечной мышцы и формирования аневризмы. Когда криз минует, больной обеспечивается полноценным питанием с преобладанием витаминов B6, «L-карнитина», «Коэнзима» Q-10, рыбьего жира.

После выяснения всех обстоятельств больному назначается комплексное обследование, что зачастую происходит в условиях стационара
Важно: при подозрении на инфаркт миокарда запрещено укладывать пациента в положение, когда ноги находятся выше головы, необходимо обеспечить хороший отток крови от сердца и снизить нагрузку на миокард.
При отсутствии признаков жизни у пациента следует провести реанимационные мероприятия. Больному необходимо очистить рот и горло от посторонних предметов, расстегнуть воротник, провести искусственное дыхание и осуществить непрямой массаж сердца. Реанимацию следует проводить до приезда медиков или возникновения поверхностного дыхания.
Лечение в стационаре и осложнения
При поступлении в стационар с подозрением на «острый инфаркт миокарда», необходимо немедленное подключение к кардиомонитору для постоянного контроля работы сердечной мышцы и своевременного введения препаратов. Основа лечения в восстановлении проходимости сосудов. В случае плохой проходимости, назначаются специальные препараты, направленные на: препятствие тромбообразованию («Аспирин», «Плавикс», «Праусгрел»), уменьшение показателей свертываемости крови («Гепарин», «Ловенокс», «Бивалирудин»), рассасывание имеющихся тромбов («Стрептокиназа», «Аптеплаза»). Необходимы болеутоляющие и бетаблокаторы («Метопролол», «Атенолол»), а также препараты, нормализующие сердечный ритм и поддерживающие работу других внутренних органов. Лечение назначается в комплексе под тщательным надзором специалиста.
Сразу же после диагностирования инфаркта миокарда больному назначается терапия по восстановлению проходимости инфаркт-ассоциированной коронарной артерии
При полной непроходимости артерий и тяжелом состоянии больного, рекомендуется проведение операции. Применяют ангиопластику коронарной артерии и аорто-коронарные шунтирования. Оперативное вмешательство не отрицает медикаментозной терапии, а выступает как важное дополнение.
Инфаркт миокарда с подъемом сегмента st или без него способен вызывать у пациента осложнения:
- развитие аневризмы;
- разрыв миокарда;
- повышенный риск рецидива;
- хроническая недостаточность кровообращения;
- развитие фибрилляции желудочков;
- развитие мерцательной аритмии;

При развитии возбуждения больному вводятся транквилизаторы, которые снимают представленную нервозность после устранения болевого синдрома
- кардиогенный шок;
- острая сердечная недостаточность;
- синдром Дресслера (воспаление сердечной сумки).
Поэтому важно проведение специального лечения в условиях стационара и доскональное выполнение рекомендации врача в течение всего реабилитационного периода, длящегося до одного года.
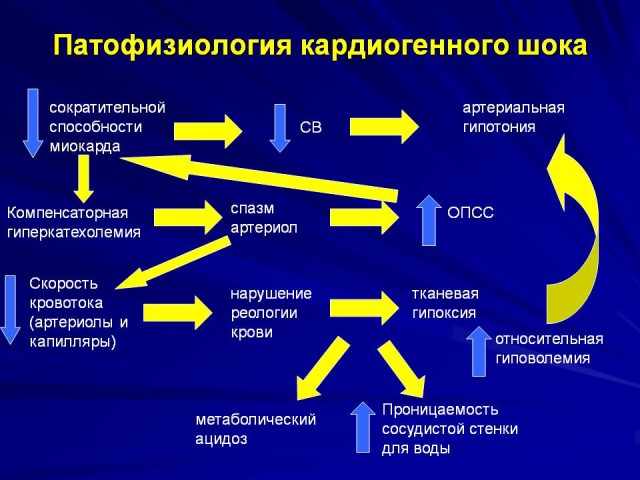
Кардиогенный шок
Самое опасное осложнение при инфаркте миокарда – кардиогенный шок. Он проявляется, когда происходит:
- обширное повреждение сердечной мышцы;
- острый миокардит;
Обезболивание является одной из важнейших задач начального периода лечения больных
- недостаточность клапанов сердца;
- разрыв межжелудочковой перегородки;
- острый некроз клапана;
- тромбоз легочной артерии.
Проявляется в резком снижении артериального давления, сильной тахикардии, тотальной бледности и похолоданию всех конечностей. Может произойти нарушение оттока мочи и полная потеря сознания. Максимальной опасности подвержены больные диабетом второго типа и люди старше 60 лет. Кардиогенный шок часто происходит при отравлении токсичными веществами и при рецидивирующем инфаркте.
Кардиогенный шок может возникать в нескольких вариациях. Сердечная мышца перестает сокращаться, развивается острая гипотония, организм подвергается кислородному голоданию и пациент теряет сознание. Параллельно развивается почечная недостаточность. Возникает резкая остановка работы всех систем организма. При кардиогенном шоке также может снижаться сердечный ритм, замедляться миокард. Проявляется сильная аритмия и нарушение кровоснабжения по системе кровь-мозг. Мозг перестает выполнять свои функции.
При наличии длительного приступа нестерпимых болей за грудиной и в области сердца с характерной иррадиацией, не купирующихся нитроглицерином, следует, прежде всего, предположить развитие ИМ, особенно у мужчин старше 40 лет
При еще одной вариации происходит разрыв перегородки между желудками сердца, происходит обильное внутреннее кровоизлияние или развивается тромбоз легочной артерии, вследствие которого появляется невозможность поступления крови в левое отделение сердца. Давление у пациента снижается до критических показателей, вызывая замедление работы всех систем организма и острое кислородное голодание. В любом случае, если пациенту не оказать быструю помощь, кардиогенный шок приводит к летальному исходу.
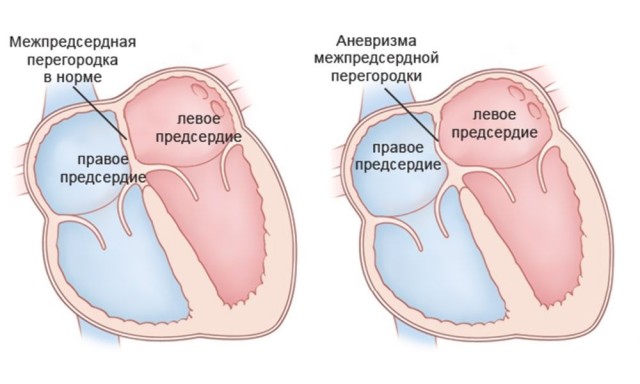
Аневризма сердца
К не менее тяжелым осложнениям относят аневризму сердца – истончение участка миокарда, проявляющееся отдышкой, сердечными хрипами, учащенным сердцебиением. Возникает у 15–30% пациентов с инфарктом миокарда, фиксируется величина от 1 до 20 см, чаще всего располагается по передней стенке сердца. Предпосылками являются: гипертоническая болезнь, сердечная недостаточность, сильная тахикардия, рецидивирующие инфаркты. Зачастую диагностируются одиночные аневризмы, но бывают случаи диагностики множественных истончений. Различают диффузные, мешковидные и грибовидные аневризмы. Последние максимально склонны к разрыву, что часто приводит к смерти пациента.
Клиническая картина ИМпST определяется вариантом его начала, характером течения и развитием тех или иных осложнений
Разрыв аневризмы считается фатальным. Медицина не в силах предотвратить последствия, но может помочь на начальной стадии развития. Клиническая картина развивается резко и внезапно. Пациент бледнеет, сильно потеет, у него холодеют руки и ноги, происходит полная потеря сознания и остановка всех систем организма.
Ранняя диагностика аневризмы приводит к благоприятному исходу. Для препятствования разрыву выполняются такие лечебные мероприятия:
- назначаются гипотензивные средства;
- применяются гликозиды и антикоагулянты;
- осуществляется кислородотерапия.
В тяжелых случаях назначается операция для устранения тромбоза и укрепления стенки аневризмы, выполняют ушивание сердечной стенки. При отсутствии должного лечения, в течение 24–36 месяцев пациенту грозит смерть. Наименее благоприятный прогноз исхода при мешковидных и грибовидных аневризмах, сопровождающихся тромбозом артерий. Для качественной и продолжительной жизни, пациенту рекомендовано периодическое обследование, лечение в санаторных условиях и прием профилактических препаратов.

Правожелудочковая недостаточность развивается редко; при ее наличии следует думать о тромбоэмболии ветвей легочной артерии, разрыве межжелудочковой перегородки и крайне редко — об инфаркте правого желудочка
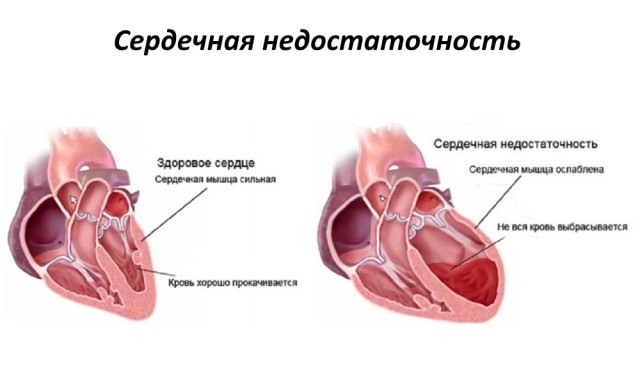
Сердечная недостаточность
Острую сердечную недостаточность относят к максимально частым и наименее опасным последствиям инфаркта с подъемом st сегмента. Но без должного контроля последствия её довольно серьезны, вплоть до развития отёка лёгких и возникновения кардиогенного шока, приводящих к смерти пациента. Трудность диагностики заключается в сложности дифференцирования сердечной недостаточности от инфаркта без повышения st сегмента.
Критической для жизни пациента является острая сердечная недостаточность, хроническая только требует непрестанного наблюдения и приема медикаментов для предотвращения симптомов обострения. К причинам относят: ИБС, инфаркт миокарда, повышенное артериальное давление, различные формы кардиомиопатии и пороки сердца. Предрасположены люди пожилого возраста и больные сахарным диабетом.
Жалобы больного на приступы сердцебиений или резкого урежения ритма, появление аритмий, обмороков могут указывать на начало ИМ или его осложнений
Острая сердечная недостаточность часто приводит к следующим проблемам:
- Застойные явления в организме, локализующиеся в легких, органах брюшной полости, печени, почках, венозных артериях и в самом легком.
- Отёки нижних конечностей, со временем переходящие в отеки плевры, брюшной и перикардиальной полости.
- Расстройство газового обмена, приводящее к кислородному голоданию, ацидозу, акроцианозу.
При лечении сердечной недостаточности упор делается на устранение причины, вызвавшей острую форму болезни. Рекомендовано как медикаментозное, так и оперативное вмешательство. Пациенту ограничивается двигательная и физическая активность, резко уменьшается количество воды и соли в рационе. Прогноз лечения благоприятный. В состоянии ремиссии, пациент может прожить более пяти лет, при соблюдении рекомендаций специалиста и мер профилактики.
Постинфарктная реабилитация
Когда острый период минует, пациент остается под наблюдением специалистов на протяжении года. Некоторые постинфарктные осложнения дают о себе знать по истечении 6–10 месяцев после прохождения критической стадии. Меры постинфарктной реабилитации включают в себя: медикаментозную терапию, диету, соблюдения режима труда и отдыха, санаторное лечение. После выписки из стационара, пациенту рекомендуется прием некоторых лекарственных средств:
- ACE-ингибриторов как средств, обладающих высокой интенсивностью при застойной сердечной недостаточности;
- блокаторов кальциевых канальцев как эффективных средств при стенокардии и инфаркте без q зубца;
- бета-блокаторов.
Назначаются также препараты для лечения сопутствующих заболеваний, увеличивающих факторы риска при сердечных болезнях. Если полное излечение таковых невозможно, следует добиваться состояния полной или частичной ремиссии.
Основной мерой профилактики является диета. Пациенту, который перенес острый инфаркт миокарда, необходимо снизить свой вес до нормального коридора, снизить потребление холестерина и тугоплавких жиров. Основа рациона состоит из овощей, фруктов, каш, нежирного мяса, молочных и кисломолочных продуктов. Ограничивается кофеин, соль, сахар, из рациона полностью исключается алкоголь. Из-за ограничений физических нагрузок, пациенту следует снижать общую калорийность рациона и объем потребляемых порций.
Физические нагрузки также необходимы. Рекомендуются пешие прогулки под присмотром врача. Постепенно следует достигнуть ежедневного прохождения маршрута около 5 км спокойным шагом. Идеальный вариант – помещение больного в постинфарктном состоянии в санаторий. Там он под контролем врача может пройти полную реабилитацию и забыть о серьезном недуге на ближайшие несколько лет.
При выполнении всех рекомендаций, прогноз после инфаркта миокарда благоприятный, выживаемость довольно высокая, но постоянный контроль необходим, так как многие опасные осложнения могут проявиться значительно позже и повлечь за собой мгновенный летальный исход.
Источник
