Инфаркт миокарда на фоне артериальной гипертензия
В большинстве случаев артериальная гипертензия и инфаркт миокарда тесно взаимосвязаны. Оба заболевания поражают сердечно-сосудистую систему. Гипертония в стадии декомпенсации приводит к тяжелым осложнениям, отражающимся на состоянии мозга, сердца и почек. Это обусловлено патофизиологией гемодинамики. Предынфарктное состояние является прямым последствием стойкого повышения АД. Диагностика сердечно-сосудистых патологий проводится с помощью лабораторных и инструментальных методов. Лечение обязательно включает прием гипотензивных препаратов и пожизненный контроль цифр артериального давления.

Артериальная гипертензия и инфаркт миокарда: основная взаимосвязь
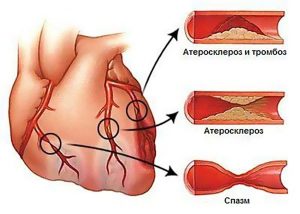
При высоком АД меняется гемодинамика. Нагрузка на сердце повышается, оно начинает работать на износ. При этом страдают коронарные сосуды, кровоснабжающие сердечную мышцу. Когда на фоне гипертонии развивается атеросклероз, а бляшки закупоривают сосудистый просвет, количество крови, проходящее через него, снижается. Развивается кислородное голодание миокарда. Если ишемия длительная или перекрыто кровоснабжение большого участка сердечной мышцы, возникает инфаркт.
Инфарктное состояние является крайней степенью ишемической болезни, возникающей на фоне артериальной гипертонии. При нем происходит некроз участка миокарда.
Вернуться к оглавлению
Причины инфаркта при гипертензии
К ним относятся:
 Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
Спазм сосудов, атеросклероз, тромбоз часто приводят к серьезной патологии.
- Нарушение реологии крови. Когда на фоне высоких цифр систолического и диастолического артериального давления меняется гемодинамика, возникает недостаток кровоснабжения сердечной мышцы.
- Ишемия. При дефиците кровоснабжения миокарда через коронарные сосуды возникает его кислородное голодание.
- Атеросклероз. Образование атеросклеротических бляшек в сосудистом русле всегда сопровождает гипертонию.
- Рефлекторные спазмы. Высокое давление приводит к спазмированию сосудов, уменьшению их просвета и резкому нарушению кровоснабжения сердца.
Вернуться к оглавлению
Механизм развития
При гипертонии наблюдаются изменения во всех органах и системах. Она затрагивает головной мозг, кровеносное русло, почки и сердце. Сердечная мышца, выполняя функцию насоса, вынуждена с удвоенной силой нагнетать кровь в большой и малый круги кровообращения. Орган постепенно изнашивается. К этому добавляется, развившаяся на фоне гипертензии, коронарная недостаточность. Хроническая ишемия и постоянные скачки давления приводят к острому нарушению кровоснабжение миокарда и развитию его некроза. Этим термином медики обозначают отмирание определенного участка сердечной мышцы с выпадением ее функции.
Вернуться к оглавлению
Симптомы коронарного синдрома
Для инфаркта характерна такая клиническая симптоматика:
 Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
Клиническим симптомом при патологическом состоянии является повышенное выделение липкого, холодного пота.
- Внезапная боль за грудиной. Она похожа на стенокардию и иррадирует в шею, спину, правую или левую руку и челюсть. Болезненные ощущения носят приступообразный характер.
- Гипергидроз. У пациента появляется повышенная потливость. Пот холодный, липкий.
- Страх смерти. Это естественная реакция на нарушение гемодинамики, когда мозг недополучает достаточное количество кислорода, человек впадает в панику.
- Отсутствие купирования симптомов при приеме «Нитроглицерина».
- Специфическая поза. Пациент пытается сесть, опираясь на руки, и немного наклоняет туловище вперед. Так ему легче дышать.
- Синюшность кончиков пальцев и носогубного треугольника. При нарушениях кровообращения возникает цианоз этих участков.
- Потеря сознания. Если некрозом охвачен обширный участок сердечной мышцы, человек способен впадать в беспамятство.
Вернуться к оглавлению
Диагностические мероприятия
Для диагностики болезни проводятся такие лабораторные и инструментальные методики обследования:
- Общий анализ крови. Его данные показывают повышение количества лейкоцитов и скорости оседания эритроцитов.
- Биохимия крови. На анализе отмечается повышение трансаминаз, а именно аланинаминотрансферазы и аспартатаминотрансферазы. Рост концентрации ферментов свидетельствует о некрозе.
- Определение уровня креатинфосфокиназы. Этот специфический анализ является «золотым стандартом» при инфарктах.
- Электрокардиография. На электрокардиограмме при положительном диагнозе будут отмечаться специфические комплексы со смещением сегмента ST.
- Эхокардиография. На экране видно нарушение деятельности сердца, отображенное в ультразвуковом режиме.
- Тонометрия. При ней отмечаются сниженные цифры систолического и диастолического артериального давления вследствие недостаточной насосной функции миокарда.
Вернуться к оглавлению
Лечение патологии и дальнейшее ведение пациентов
С лечебной целью применяется медикаментозная терапия и коррекция образа жизни больных, перенесших инфаркт. Им рекомендуется прием антикоагулянтов, антиагрегантов и тромболитиков. Эти препараты уничтожают образовавшиеся в коронарных сосудах тромбы и предотвращают формирование новых. Пациенту выписывают диуретики. Эти мочегонные лекарства помогают выводить из организма лишнюю воду, чем снижают нагрузку на сердце. В схему лечения обязательно включают гипотензивные препараты. Среди них предпочтение отдают комбинированным формам бета-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента и блокаторам кальциевых каналов. Рекомендации по изменению образа жизни включают диетическое питание и умеренную физическую активность.
Источник
Инфаркт миокарда при гипертонической болезни. Тонус сосудистой стенки при гипертонической болезни
Инфаркт миокарда на фоне гипертонической болезни чаще наблюдается в неврогенной стадии развития заболевания и обычно является результатом действия нервно-психических факторов и повышенной функциональной лабильности сосудистой стенки. В дальнейшем по мере прогрессирования гипертонической болезни явления коронарной недостаточности нарастают (Р. Г. Межебовский, Л. Л. Семенова, 1997; В. С. Крапивнер, 1996).
При атеросклерозе и гипертонической болезни наблюдаются изменения нервно-рецепторного аппарата венечных артерии. При зтих патологических процессах возникает деформация и варикозное утолщение нервных волокон паружной и мышечной оболочек сосудов, распад и деформация роцепторного аппарата в местах расположения атеросклеротических бляшек.
Гормон передней доли гипофиза вазопрессин усиливает функции) адреналовой системы, значительно повышая тонус кровеносных сосудов. Длительное повышение артериального давления вызывает дозоксикортикостерон. Одновременное введение дезоксикортикостерона с хлористым натрием позволяет получить модель экспериментальной гипертонии у крыс. При дезоксикортикостероновой и почечной формах гипертензий возникает гипертрофия мышечных волокон средней оболочки артерий, а также фрагментация и расщепление внутренней эластической пластинки.
Кроме того, развивается артериосклероз с плазматическим пропитыванием белками крови средней оболочки артерий, гиалинозом и узелковым пернартериитом. В миокарде, головном мозгу и поджелудочной железе образуются кровоизлияния, некрозы и рубцы.
Таким образом, изменение сосудистой реактивности может возникнуть в результате разнообразных индивидуально peaлизуемых влияний на высшие нервные центры, регулирующие сосудистый тонус. У одного субъекта такой причиной может быть контузия головного мозга, вызывающая глубокие метаболические изменения в нем; у другого — длительные и специфические для него эмоциональные переживании; у третьего — хронические воспалительные процессы в мозговых оболочках, развитие злокачественной опухоли в гипоталамических отделах, наконец у четвертого — гормональная перестройка в организме или нарушение эндокринных функций в связи с инфекционным процессом или различными видами интоксикации организма.
Сосудистый тонус, лежащий в основе сосудистой реактивности. обеспечивается и зависит от многих физиологических процессов и функциональных систем организма. Несомненно, что дезорганизация одной из ведущих систем, регулирующих сосудистый тонус, может повести к подавлении) компенсаторной функции других систем, обеспечивающих регуляцию сосудистого тонуса. В результате возникает острое или хроническое нарушение сосудистой реактивности, поддерживающее состояние гипертонии.
Наиболее частыми и грозными осложнениями гипертонической болезни являются:
– инфаркт миокарда;
– инсульт;
– недостаточность кровообращения.
Инфаркт миокарда
Как было указано ранее, гипертоническая болезнь сопровождается постоянным напряжением сосудистой стенки, это приводит к ее утолщению, нарушению эластичности, ухудшению питания окружающих тканей. В утолщенной стенке гораздо легче задерживаются липидные частички, что приводит к сужению просвета сосуда, замедлению тока крови, повышению ее вязкости, тромбообразованию. Резкое повышение давления вызывает нарушение питания сердечной мышцы, приводящее к некрозу поврежденного участка, что проявляется болевым синдромом в области сердца. Затяжной болевой приступ – основной симптом инфаркта миокарда.
Болевой приступ имеет ряд характерных особенностей (табл. 23).
Крайне важно как можно скорее оказать первую помощь при инфаркте миокарда. Насколько своевременно будет оказана помощь, настолько быстрее пойдет процесс выздоровления и меньше ожидается осложнений.
Первая помощь при инфаркте миокард состоит в том, чтобы при возникновении болей:
• принять нитроглицерин, который хорошо снимает боль в течение нескольких секунд или минут;
• вызвать бригаду скорой помощи;
• стараться не производить резких движений, пока не купируется приступ, оставаться в постели до приезда врача;
• попробовать успокоиться, ведь приступ купируется в течение нескольких секунд после приема нитроглицерина и опасность останется позади, так что болезнь подвластна вам, но если вы не сможете обуздать свои эмоции, приступ будет длиться дольше;
• не терпеть боль: если она не купируется одной таблеткой, надо принять еще одну;
• приняв таблетку нитроглицерина, постараться восстановить дыхание: сделать глубокий вдох (насколько это возможно), задержать дыхание и затем сделать медленный выдох, повторить это упражнение несколько раз;
• постараться расслабиться после приема нитроглицерина: ослабить мышечное напряжение, растереть онемевшие пальцы левой руки или всю руку.
Родственники должны поставить больному горчичники на икры и на область сердца, помочь принять в течение 10–15 мин теплые ножные или ручные ванны с температурой воды 30–40 °C, не отходить от больного, подбодрить и успокоить его.
Острая сердечная недостаточность и кардиогенный шок
Грозным осложнением инфаркта миокарда могут служить острая сердечная недостаточность и кардиогенный шок Родственники больного должны знать правила поведения при возникновении подобных осложнений.
Острая сердечная недостаточность развивается резко, внезапно на фоне острого процесса в миокарде, при этом нарастает одышка, появляются клокочущее дыхание, учащенное сердцебиение, пенистая мокрота, синюшность губ, кончика носа, похолодание рук и ног.
Правила поведения таковы:
• вызвать врача;
• обложить больного грелками;
• придать больному положение полусидя (полулежа);
• для подъема артериального давления надавить на точку, расположенную на левой руке в треугольнике между первыми фалангами большого и указательного пальца, на середине фаланги большого пальца;
• массировать пальцы рук, проводить резкое надавливание ногтем в области кончиков пальцев рук;
• не отходить от больного, стараться успокоить его.
Еще более грозное осложнение, которое может наступить вслед за острой сердечной недостаточностью, – кардиогенный шок.
Кардиогенный шок проявляется такими симптомами, как:
• внезапная резкая слабость;
• бледность кожных покровов;
• холодный липкий пот;
• слабый частый пульс;
• падение артериального давления;
• рвота;
• заторможенность;
• потеря сознания;
• остановка сердца (самое грозное проявление шока), исчезновение пульса на крупных сосудах (имеются только единичные вдохи, и вскоре дыхание прекращается), кожные покровы бледного или пепельно-серого цвета, расширенные зрачки.
При остановке сердца больному необходима неотложная помощь, ее должен уметь оказывать каждый (необходимо овладеть навыками непрямого массажа сердца и приемами проведения искусственного дыхания), чтобы спасти жизнь больного, которым может оказаться ваш родственник. Времени для этого отведено очень немного – всего 3–4 мин.
Требуется немедленно провести искусственное дыхание и непрямой массаж сердца, залогом успеха является правильная техника проведения:
• уложить больного на твердую поверхность;
• подкложить под лопатки валик из одежды, чтобы голова немного запрокинулась назад;
• положение рук ладонь одной руки положить на нижнюю треть грудной клетки, вторую наложить на первую;
• провести несколько энергичных толчкообразных надавливаний, грудина при этом должна смещаться по вертикали на 3–4 см;
• чередовать массаж с искусственным дыханием по способу «рот в рот» или «рот в нос», при которых тот, кто оказывает помощь, выдыхает воздух из своих легких в рот или нос больного;
• на 1 выдох должно приходиться 4–5 надавливаний на грудину, если помощь оказывает один человек, то на 3 выдоха приходится 10–15 надавливаний на грудину.
Если массаж успешен, кожные покровы начнут принимать обычную окраску, зрачки – суживаться, пульс – прощупываться, дыхание – восстанавливаться.
Мозговые осложнения
К мозговым нарушениям относятся мозговой инсульт и нарушения психики.
Мозговой инсульт. В связи с поражением сосудов головного мозга при длительно протекающей гипертонической болезни и нарушением их эластичности возможно развитие мозгового инсульта – острого нарушения кровообращения (табл. 24).
Ваша тактика – вызвать врача, скорую помощь, какие-либо другие действия предпринимать не рекомендуется. Если больной оказался на полу, осторожно перенести его на кровать и повернуть голову набок, так как возможна рвота и больной может захлебнуться рвотными массами.
При остро возникающем нарушении мозгового кровообращения могут развиваться психические нарушения :
• двигательное возбуждение;
• зрительные и слуховые галлюцинации;
• агрессия.
Правила поведения:
• постараться ограничить передвижение больного;
• не спорить и не вступать в конфликты с больным;
• стараться говорить тихим, ласковым голосом;
• постараться взять больного за руки и массировать кисти и пальцы рук.
Основная ошибка состоит в том, что родственники вызывают психиатрическую бригаду скорой помощи, теряя время для оказания направленной помощи (снижения артериального давления), хотя введение соответствующих препаратов врачами психиатрической бригады скорой помощи позволяет снизить артериальное давление, которое является основной причиной развития психических нарушений.
Будем надеяться, что приведенная выше информация поможет вам и вашим родственникам в предотвращении нежелательных осложнений со стороны мозговых сосудов.
Хроническая сердечная недостаточность
Сердечная недостаточность – это состояние, при котором функция сердца как насоса не обеспечивает органы и ткани организма достаточным количеством крови. При хронических заболеваниях сердца происходит его увеличение в размерах, оно плохо сокращается и хуже перекачивает кровь. Хроническая сердечная недостаточность возникает постепенно на фоне хронического заболевания и развивается годами. Хроническая сердечная недостаточность характеризуется рядом признаков, наличие каждого из которых говорит о той или иной степени выраженности недостаточности сердца. Для больного и его родственников необходимо знать основные признаки (табл. 25), чтобы вовремя обратиться к врачу, внести изменения в лечение и образ жизни (питание, питьевой режим и т. д.)
Для лучшего понимания симптомов кратко рассмотрим каждый из них.
Слабость, утомляемость и ограничение физической активности. Причина слабости и утомляемости в том, что организм в целом не получает достаточного количества крови и кислорода, даже после полноценного ночного сна больные могут чувствовать себя усталыми. Нагрузки, которые раньше переносились хорошо, в настоящее время вызывают чувство усталости, человеку хочется посидеть или полежать, ему требуется дополнительный отдых.
Полезные советы.
1. При нарастании слабости и утомляемости сразу же обратиться к врачу.
2. Выполнять рекомендации врача, не прекращать приема лекарственных препаратов.
3. Больше времени проводить на свежем воздухе, спать в хорошо проветриваемом помещении.
4. Создать для себя оптимальный режим труда и отдыха.
Одышка – учащение и усиление дыхания, которые не соответствуют тому состоянию и условиям, в которых находится человек в данный момент.
В начале одышка может возникать только при большой нагрузке. Затем она появляется при небольших нагрузках. По мере прогрессирования сердечной недостаточности одышка возникает при одевании, принятии душа и даже в покое. При нарастании одышки следует срочно обратиться к врачу!
Сердцебиение – усиленные и учащенные сокращения сердца, ощущение, что сердце «выскакивает из груди», пульс становится частым, слабого наполнения, его порой трудно подсчитать, возможно, он может стать неритмичным.
Правила первой помощи при сердцебиении:
• вызвать врача;
• постараться успокоиться и расслабиться;
• начать с восстановления дыхания: сделать глубокий вдох, задержать дыхание, затем медленный выдох – повторить это упражнение несколько раз;
• если сердцебиение не проходит, закрыть глаза, несильно надавить на глазные яблоки или сделать, насколько это возможно, глубокий выдох и немного напрячь пресс.
Главное – помнить, что ситуация управляема, излишняя суета и напряжение затянут симптоматику, а не помогут ее преодолеть.
Основной симптом застоя в легких – сухой кашель. чаще всего в ночное время.
Если у вас появился этот симптом, требуется немедленно обратиться к врачу за консультацией и советом. Только врач может оценить степень выраженности одышки и принять необходимое решение.
Отеки – скопление жидкости в типичных местах, прежде всего в области лодыжек, на тыльной стороне стоп. Появляются отеки к вечеру, за ночь исчезают. При более выраженном процессе они становятся постоянными. Степень выраженности отеков оценивается по увеличению массы тела. Увеличение массы тела на 1 кг за сутки у больных сердечной недостаточностью соответствует задержке 1 л жидкости, поэтому важно взвешиваться каждый день и придерживаться нижеприведенных правил:
• взвешиваться на одних и тех же весах каждое утро до еды после утреннего туалета;
• вести дневник самоконтроля (табл. 26).
Если вы набрали 1,0–1,5 кг за 1 день или 1,5–2,0 кг за 5 дней, немедленно следует обратиться к врачу.
Заторможенность, вялость. Больному постоянно хочется спать, он вял, перестал интересоваться окружающим, движения у него медленные и т. д. Эти признаки очень серьезны, так как происходит задержка жидкости в клетках мозга, что влечет за собой непоправимые последствия, поэтому необходимо немедленно обратиться к врачу.
Причины инфаркта миокарда при диабете. Гипертоническая болезнь при сахарном диабете
В предрасположении к развитию инфаркта миокарда у больных диабетом, несомненно, большую роль играет состояние свертывающей и антисвертывающей системы крови. Существенное значение в процессе свертывания имеют также и функциональные свойства тромбоцитов. Изучая адгезивность тромбоцитов, Moolten с сотрудниками (1963) нашел значительное нарастание адгезивности пластинок у больных диабетом после приема жирной пиши. Усиление адгезивности было значительно более выражено у больных диабетом, чем у недиабетиков, страдающих атеросклерозом, что, по-видимому, связано с глубокими нарушениями обменных процессов.
Имеются указания также и на изменения состояния антисвертывающей системы крови у больных диабетом. Fearkley с сотрудниками (1963) обследовал состояние фибринолитической системы крови у 100 больных диабетом и обнаружил у большинства из них низкую фибринолитическую активность. Установить связь низкой фибринолитической активности с тяжестью диабета им не удалось.
Гораздо чаще у больных, страдавших диабетом. наблюдался фиброз и фиброэластоз интимы, что отчасти можно было объяснить сопутствующей гипертонической болезнью, однако эти изменения у больных диабетом развиваются в более раннем возрасте.
Сопутствующая гипертоническая болезнь наблюдается у больных диабетом гораздо чаще, чем у других лиц. Так, White (1956), обследовав большую группу (1072 чел.) молодых больных диабетом, нашел, что гипертоническая болезнь наблюдалась у них в 40% случаев, а у больных диабетом в старческом возрасте (старше 60 лет), по наблюдениям Lewis и Simmons (1958), гипертоническая болезнь наблюдалась у мужчин в 59,3% случаев, а у женщин — в в 82,6%, тогда как у группы больных атеросклерозом без диабета процент сочетания с гипертонической болезнью был ниже (49% у мужчин и 77% у женщин).
Результатом вовлечения в атеросклеротический процесс коронарных артерий при диабете является часто наблюдаемое при этом заболевании поражение миокарда не только в виде инфаркта миокарда и кардиосклероза, но также и в виде дистрофии миокарда. Миокардиодистрофия развивается при диабете не только вследствие нарушения коронарного кровообращения и недостаточного снабжения кислородом сердечной мышцы, но также и в результате общих нарушений обменных процессов. При диабете сердечной мышцей, так же, как и всеми другими органами и тканями, недостаточно и неполноценно утилизируются углеводы, белки и жиры вследствие недостатка инсулина.
Многие авторы склонны связывать нарушения биохимических процессов в миокарде, приводящие к его дистрофии, с колебаниями уровня сахара в крови. Отчасти нарушения обменных процессов, в частности углеводного, связаны со снижением проницаемости клеточных мембран (В. Г. Вогралик, Е. П. Камышова, Г. С. Айзен, З. М. Пароханян, 1963). У больных диабетом в пожилом возрасте изменения миокарда обычно расцениваются как проявления коронарной недостаточности, тогда как у молодых больных диабетом, у которых еще нет клинических симптомов атеросклероза коронарных артерий или гипертонической болезни, изменения в сердечной мышце скорее трактуются как дистрофические. Хотя и у молодых больных диабетом нередко описывают очаговые нарушения коронарного кровообращения (Е. А. Васюкова и ряд других).
У лиц в возрасте 16—40 лет И. Н. Кошицкому удалось выявить нарушения коронарного кровообращения в 32% случаев. Однако, помимо типичных проявлений нарушения коронарного кровообращения, в ряде случаев у молодых больных, страдающих сахарным диабетом, описывают изменения, не типичные для коронарной недостаточности, в частности изменения со стороны правого желудочка. Так, сотрудники В. Г. Вогралика, обследовав электро- и векторкардиографически 120 больных диабетом, обнаружили признаки гипертрофии правого желудочка, изменения реполяризации и уменьшение петли Т. На мышечные изменения преимущественно в правом желудочке указывают также и баллистокардиографические данные. О дистрофическом характере этих изменений свидетельствуют их лабильность и нормализация этих показателей в периоде компенсации диабета при эффективном лечении.
Выявление признаков дистрофии миокарда представляет большие затруднения, так как начальные изменения не дают типичных симптомов и могут быть выявлены только при специальном обследовании больных.
Для суждения о сократительной способности миокарда у больных диабетом аспирант нашей клиники А. А. Машин использовал метод полиграфии (синхронную запись, ЭКГ, ФКГ и сфигмограммы).
Для больных диабетом разработан аналоговый инсулин
Источник
