Инфаркт кишечника код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Инфаркт кишечника.

Нарушение кровообращения – причина инфаркта кишечника
Описание
Инфаркт кишечника. Некроз кишечной стенки, связанный с острым прекращением кровотока по мезентериальным сосудам вследствие их эмболии или тромбоза. Характерным признаком инфаркта кишечника является интенсивная боль в животе при полном отсутствии каких-либо объективных данных во время обследования пациента (живот мягкий, малоболезненный). Для уточнения диагноза проводится УЗИ и обзорная рентгенография ОБП, дуплексное сканирование и ангиография мезентериальных сосудов, лапароскопия. Консервативное лечение неокклюзионных форм инфаркта кишечника возможно только в первые часы заболевания, поздние стадии и остальные формы требуют хирургического лечения.
Дополнительные факты
Инфаркт кишечника – острое нарушение мезентериального кровообращения с последующим некрозом кишки и развитием перитонита. Данная патология является одной из главных проблем хирургической гастроэнтерологии последних лет. Чаще всего эмболия, тромбоз, атеросклероз и неокклюзионная ишемия сосудов кишечника возникают на фоне тяжелой патологии сердца. В связи с увеличением процента пожилого населения и омоложением сердечно-сосудистой патологии инфаркт кишечника встречается все чаще (0,63% сравнительно с единичными случаями в конце прошлого века). Средний возраст пациентов с инфарктом кишечника – 70 лет, преобладают женщины (более 60%). Учитывая солидный возраст пациентов и массу фоновых заболеваний, решить вопрос о хирургической тактике лечения бывает достаточно сложно.
Еще одной проблемой является то, что поставить диагноз инфаркта кишечника достаточно сложно, а подтвердить его без проведения ангиографии до операции практически невозможно. Вследствие ошибочной диагностики затягивается предоперационная подготовка; за это время происходят необратимые изменения в кишке, приводящие к смерти пациента. Ситуация усугубляется тем, что в последние годы инфаркт кишечника значительно омолодился (каждый десятый пациент моложе 30 лет), а радикальная резекция кишечника в поздней стадии заболевания приводит стойкой инвалидизации. Несмотря на усовершенствование диагностических и лечебных мероприятий при инфаркте кишечника, смертность при различных его формах достигает 50-100%.
Причины
Все причинные факторы, приводящие к инфаркту кишечника, можно разделить на три группы: тромботические, эмболические и неокклюзионные. Тромботический вариант инфаркта кишечника характеризуется тромбозом мезентериальных артерий (реже вен) в их проксимальных отделах. Чаще всего тромб локализуется в устье верхней брыжеечной артерии. К тромбозу висцеральных ветвей аорты может приводить повышенная свертываемость крови, полицитемия, сердечная недостаточность, панкреатит, травмы, опухоли, прием гормональных контрацептивов.
Эмболический вариант инфаркта кишечника развивается при закупорке брыжеечных сосудов тромбоэмболами, мигрировавшими из проксимальных отделов сосудистого русла. Причиной этого чаще всего служат мерцательная аритмия, формирование пристеночных тромбов на фоне инфаркта миокарда, аневризмы аорты, выраженные нарушения коагуляции. После обтурации сосуда эмбол может смещаться в дистальные отделы и ветви сосуда, вызывая прерывистую, мигрирующую ишемию.
Неокклюзионный вид инфаркта кишечника связан не с обтурацией висцеральных сосудов, а со снижением притока крови по ним. Причинами ограничения висцерального кровотока могут быть мезентериальный тромбоз, снижение фракции сердечного выброса, выраженная аритмия, спазм сосудов брыжейки, гиповолемия при шоке, сепсисе, обезвоживании.
Факторы из перечисленных трех групп нередко комбинируются. Заболевание может протекать с компенсацией, субкомпенсацией и декомпенсацией кровотока. Кроме того, выделяют три последовательные стадии инфаркта кишечника: ишемии, инфаркта и перитонита. В первой стадии изменения в кишечнике еще обратимы, а клинические проявления в основном связаны с рефлекторными реакциями организма. В инфарктной стадии происходит некроз кишечника, деструктивные изменения продолжаются даже после восстановления кровотока. Защитные свойства кишечной стенки постепенно ослабевают, бактерии начинают проникать сквозь все ее слои в брюшную полость. В стадии перитонита происходит распад тканей кишечной стенки, геморрагическое пропотевание с развитием тяжелейшего воспаления брюшины.
Симптомы
Первая стадия инфаркта кишечника – ишемическая – обычно длится не более шести часов. В этот период пациента беспокоят сильные боли в животе, вначале схваткообразные, затем постоянные. Локализация боли зависит от того, какой отдел кишечника поражен: при ишемии тонкой кишки беспокоит боль в околопупочной области, восходящей и слепой кишки – в правой половине живота, поперечно-ободочной и нисходящей – в левой половине. Боль очень сильная, однако не соответствует полученным при осмотре пациента объективным данным. При пальпации живот мягкий, малоболезненный. Для инфаркта кишечника характерно острое появление болевого синдрома, однако возможно и постепенное, иногда двухэтапное начало заболевания. Кроме болей в животе, больной может жаловаться на тошноту, рвоту, диарею. Аускультация живота в начальной стадии выявляет повышенную перистальтику, которая постепенно ослабевает в течение нескольких часов.
В стадиях инфаркта и перитонита состояние больного прогрессивно ухудшается. Кожные покровы бледные, сухие. Боль постепенно ослабевает, а при полном некрозе стенки кишечника полностью исчезает, что является плохим прогностическим признаком. Язык сухой, с налетом. Живот вздутый, но поскольку для инфаркта кишечника характерно позднее появление симптомов раздражения брюшины, живот долгое время остается мягким. Патогномоничен симптом Кадьяна-Мондора: при пальпации в брюшной полости определяется цилиндрическое плотно-эластичное образование, малосмещаемое и болезненное – отекший участок кишки и брыжейки. При аускультации брюшной полости участки тимпанита (звонкого звука над перераздутыми петлями кишечника) чередуются с участками притупления звука (над некротизированными петлями). Выпот в брюшной полости (асцит) может формироваться уже через несколько часов от начала заболевания.
Диагностика
Низкая информированность врачей догоспитального этапа об инфаркте кишечника значительно затрудняет своевременную диагностику этого заболевания. Также позднему выявлению данной патологии способствует недостаточная оснащенность стационаров диагностическим оборудованием (ангиограф, компьютерный томограф). Однако заподозрить инфаркт кишечника можно и с помощью другим методов исследования. На УЗИ органов брюшной полости при этом заболевании выявляется утолщенная стенка кишечника, наличие свободной жидкости в брюшной полости. Дуплексное цветное ультразвуковое сканирование является единственным достоверным УЗ-методом диагностики тромбоза мезентериальных сосудов.
Обзорная рентгенография органов брюшной полости информативна на более поздних стадиях, когда становятся видны чаши Клойбера, кишечные арки. Проведение контрастного рентгенологического исследования не рекомендуется, так как оно не предоставляет каких-либо ценных для постановки диагноза данных, но значительно затягивает этап диагностики. Мультисрезовая спиральная компьютерная томография органов брюшной полости позволяет провести более точное исследование петель кишечника (дает возможность обнаружить газ в брыжейке и стенке кишки), а МРТ мезентериальных сосудов – оценить состояние сосудистого русла, обнаружить тромбы и эмболы.
Наиболее точным методом исследования является ангиография мезентериальных сосудов. Данное исследование рекомендуют проводить в двух проекциях – прямой и боковой. Такая методика позволяет вычислить точную локализацию патологического процесса, выявить пораженные ветви висцеральных сосудов, определить тактику и объем оперативного вмешательства. Помогает в диагностике и определении лечебной тактики и консультация врача-эндоскописта. Диагностическая лапароскопия дает возможность визуально оценить состояние петель кишечника, выявить некоторые патогномоничные для инфаркта кишечника признаки. К ним относят изменение цвета кишечной стенки, отсутствие пульсации краевых сосудов, изменение сосудистого рисунка (продольный вместо поперечного). Выявление данных признаков позволяет выставить показания к ургентной операции даже при невозможности проведения ангиографии. Противопоказаниями к лапароскопии являются: выраженное вздутие кишечника, наличие обширных лапаротомий в анамнезе, крайне тяжелое состояние пациента.
Специфических лабораторных признаков инфаркта кишечника, особенно в начальных стадиях заболевания, не существует. В общем анализе крови по мере развития заболевания нарастает лейкоцитоз, сдвиг лейкоформулы влево. Анализ кала на скрытую кровь также становится положительным на стадии некроза кишечника. Некоторые авторы указывают на повышение уровня лактата в крови как на специфичный признак инфаркта кишечника.
Лечение
Цель лечения инфаркта кишечника – устранение всех патогенетических звеньев этого заболевания. Один из основополагающих принципов терапии тромбоза мезентериальных сосудов – раннее начало фибринолиза. Однако начало патогенетического лечения на догоспитальном этапе возможно только теоретически, потому что этот диагноз практически никогда не ставится до госпитализации пациента. Сразу после госпитализации начинают коррекцию патологии, которая привела к развитию инфаркта кишечника, одновременно с инфузионной терапией. Инфузия кристаллоидных и коллоидных растворов призвана возместить недостающий объем циркулирующей крови, восстановить перфузию ишемизированных участков кишки. Начиная кардиотропную терапию, следует отказаться от использования вазопрессоров, так как они вызывают спазм сосудов брыжейки и усугубляют ишемию. При неокклюзионной ишемии показано введение спазмолитиков для улучшения висцерального кровотока.
Консервативная терапия оправдана только при отсутствии у пациента признаков перитонита. Наибольшая эффективность достигается при терапии, начатой в первые два-три часа от появления симптоматики. Чем дольше будет длиться этап консервативного лечения, тем меньше шансов на благоприятный исход, поэтому этап нехирургической терапии должен быть максимально кратким. При отсутствии быстрого эффекта проводится ургентная операция. То же касается и предоперационной подготовки – чем она короче, тем выше шансы на выздоровление.
При инфаркте кишечника радикальными считаются лишь оперативные вмешательства на сосудистом русле (при наличии показаний – в сочетании с резекцией кишечника). Изолированная резекция некротизированной кишечной петли без удаления тромба из сосуда не устраняет основной патогенетический механизм возникновения инфаркта кишечника, а значит – не приводит к улучшению состояния пациента. Если оперативное вмешательство произведено в сроки более 24 часов от начала заболевания, лапаротомия в 95% случаев лишь констатирует необратимые изменения в большей части кишечника. Радикальная резекция пораженной кишки в такой ситуации не предотвращает смерти больного.
Если была произведена обширная резекция кишечника, в послеоперационном периоде пациенту может потребоваться консультация гастроэнтеролога для определения тактики энтерального и парентерального питания. Иногда такие пациенты требуют пожизненного частичного или полного парентерального питания с помощью внутривенного введения углеводов, белковых и жировых фракций.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Синонимы: инфаркт кишечника, мезентериальный тромбоз, острая мезентериальная ишемия, острое нарушение брыжеечного кровообращения, острые сосудистые болезни кишечника. Это группа сходных по течению и прогнозу патологических состояний, обусловленных нарушениями кровотока в артериальном, венозном или микроциркуляторном русле брыжеечных сосудов.
Данная патология относится к разряду тяжелейших заболеваний, с которыми приходится сталкиваться хирургу в своей практической деятельности, и сопровождается в настоящее время крайне высокой летальностью (67-92%). Неудовлетворительные результаты лечения обусловлены, в первую очередь, поздней диагностикой и неадекватной хирургической тактикой.
КОД ПО МКБ-10
К55.0. Острые сосудистые болезни кишечника.
Эпидемиология
Острые нарушения мезентериального кровообращения чаще встречаются у пациентов пожилого и старческого возраста. Хотя средний возраст больных составляет около 70 лет, это не исключает возможность развития заболевания и у молодых людей. Доля умерших от инфаркта кишечника в возрасте до 40 лет составляет около 10%, причём половина умерших моложе 30 лет. Среди больных заметно преобладают женщины. В последние годы острые нарушения мезентериального кровообращения стали встречаться чаще, что связано как с увеличением продолжительности жизни людей, так и с распространением врождённых и приобретённых тромбофилических состояний.
Профилактика
Предотвратить возникновение тромбоэмболии артериального русла кишечника можно путём своевременного хирургического лечения аортальных и митральных пороков сердца, адекватной антиаритмической терапии и длительным применением непрямых антикоагулянтов у пациентов с постоянной формой мерцательной аритмии. Профилактика атеротромбоза заключается в постоянном приёме дезагрегантных средств. Для предупреждения венозного мезентериального тромбоза необходимо выявлять и коррегировать тромбофилические состояния.
Классификация
Этиология поражения
- Окклюзионные поражения сосудов
– Эмболия брыжеечных артерий.
– Тромбоз брыжеечных артерий.
– Тромбоз брыжеечных вен.
– Заболевания аорты (тромбоз, аневризма, расслоение стенки), вторично вовлекающие мезентериальные артерии.
– Сдавление (прорастание) брыжеечных сосудов опухолями.
– Перевязка брыжеечных сосудов. - Неокклюзионные поражения
– С неполной окклюзией артерий.
– Ангиоспастическая.
– Связанная с централизацией гемодинамики.
Состояние мезентериального кровотока
- Компенсация.
- Субкомпенсация.
- Декомпенсация.
Стадия поражения
- Ишемия (геморрагическое пропитывание при венозном тромбозе).
- Инфаркт кишечника.
- Перитонит.
Основные черты патологии
Среди практических хирургов до настоящего времени бытует два мифа относительно острых нарушений мезентериального кровообращения. Первый: «Такое заболевание существует, но встречается оно крайне редко». Второй: «Если у больного развился мезентериальный тромбоз, то шансов на выздоровление практически нет». Обе точки зрения, безусловно, имеют определённые основания, однако далеко не всегда соответствуют действительности.
Почему эти представления не отвечают реальному положению вещей, хотя и очень похожи на правду? Действительно, острые нарушения мезентериального кровообращения долгие годы относили к крайне редким заболеваниям. Если анализировать отчёты хирургических стационаров общего профиля, то доля больных с острыми нарушениями мезентериального кровообращения составляет только 0,10-0,39%. В то же время хорошо известно, что этих больных госпитализируют с подозрением на различные иные заболевания не только в хирургические и сосудистые отделения, но и в терапевтические, инфекционные, кардиореанимационные и пр. Анализ общебольничной летальности по данным вскрытий показывает, что процент летальных исходов от нарушений мезентериального кровотока значительно выше – от 1,0 до 2,5%. Число умерших от инфаркта кишечника превышает число летальных исходов от такого распространённого заболевания, как острый аппендицит. К этим цифрам необходимо приплюсовать благоприятные исходы лечения и случаи наступившей спонтанно или под действием консервативной терапии компенсации или субкомпенсации мезентериального кровотока и тогда становится ясно, что эта патология вовсе не относится к разряду казуистических.
Существование второго мифа проистекает из первого и обусловлено, в первую очередь, поздней диагностикой. Нередко упускают время для правильных действий только потому, что, проводя дифференциальную диагностику в неясной клинической ситуации, хирург просто не включает данную патологию в перечень анализируемых причин тяжёлого состояния больного.
Кроме того, надо учитывать ещё один важный момент. Существует такой метод постановки диагноза в неясной ситуации, как динамическое наблюдение, которым в экстренной хирургии все клиницисты постоянно и с успехом пользуются и привыкли ему доверять. В случае же острого нарушения мезентериального кровообращения такой метод может лишить пациента последних шансов на жизнь, поскольку необратимые изменения стенки кишки наступают уже через 6-8 ч. Когда врач, наконец, придёт к мысли о правильном диагнозе, он уже не сможет помочь больному с развившимся тотальным некрозом кишечника.
Для понимания патогенеза острых нарушений мезентериального кровообращения, характера и объёма поражения различных участков желудочно-кишечного тракта необходимо рассмотреть особенности его кровоснабжения.
Кровоснабжение кишечника
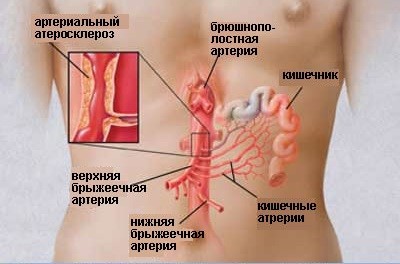
Артериальное кровоснабжение кишечника осуществляется двумя непарными ветвями брюшной аорты – верхней и нижней брыжеечными артериями. Верхняя брыжеечная артерия (a. mesenterica superior), непарная, отходит от передней поверхности аорты на уровне XII грудного или I поясничного позвонка, тотчас ниже чревного ствола, идёт вниз и вперёд. Острый угол отхождения верхней брыжеечной артерии делает её своеобразной «ловушкой» для эмболов. Выйдя из-под нижнего края шейки поджелудочной железы, артерия ложится на переднюю поверхность восходящей части двенадцатиперстной кишки, а затем входит в брыжейку тонкой кишки и спускается к правой подвздошной ямке, разветвляясь на свои конечные ветви. Верхняя брыжеечная артерия отдаёт следующие ветви: нижнюю поджелудочно-двенадцатиперстную артерию, анастомозирующую с одноимённой верхней артерией, 18-24 кишечных артерий, идущих в брыжейке к петлям тощей и подвздошной кишок, подвздошно-ободочную артерию, правую и среднюю ободочную артерии. Таким образом, она имеет огромную «зону ответственности», кровоснабжает всю тонкую и правую половину толстой кишки, участвует в кровоснабжении двенадцатиперстной кишки и поджелудочной железы. Вблизи устья средний диаметр артерии – около 9 мм (от 6 до 15 мм), далее по мере отхождения ветвей просвет её постепенно сужается, а после отхождения подвздошно-ободочной артерии уменьшается вдвое.
Левую половину ободочной кишки кровоснабжает нижняя брыжеечная артерия (a. mesenterica inferior), непарная, которая отходит от переднелевой поверхности аорты на 3-5 см выше её бифуркации. Артерия разделяется на левую ободочную, сигмовидные артерии и верхнюю прямокишечную. Она имеет мощные коллатеральные связи с верхней брыжеечной по анастомозам между левой ободочной и средней ободочной артериям (Риоланова дуга) и с внутренними подвздошными артериями по анастомозам между верхней, средними и нижними ректальными артериями.
Система анастомозов между верхней и нижней брыжеечными артериями способна эффективно функционировать лишь в одном направлении – из бассейна верхней брыжеечной в бассейн нижней брыжеечной артерии. Иначе говоря, верхняя брыжеечная артерия способна скомпенсировать окклюзию нижней и взять на себя кровоснабжение её бассейна, а наоборот – нет. Указанная особенность кровоснабжения толстой кишки объясняет отсутствие в большинстве случаев её ишемического повреждения при окклюзии устья нижней брыжеечной артерии. Если некроз и развивается, то зона повреждения ограничивается обычно сигмовидной кишкой. Таким образом, говоря об остром нарушении артериального мезентериального кровоснабжения, как правило, подразумевают окклюзию верхней брыжеечной артерии.
Венозный отток от кишечника осуществляется по верхней и нижней брыжеечным венам в воротную и через ректальное сплетение – в систему нижней полой вены. Окклюзия воротной вены обычно не приводит к нарушениям жизнеспособности кишечника, так как отток осуществляется через портокавальные анастомозы. Условия оттока значительно ухудшаются, если блокированы пути в верхнюю или нижнюю полую вену. Примером подобной ситуации может служить состояние, развивающееся у больных с хронической окклюзией нижней полой вены. В таких условиях портальная система служит путём коллатерального оттока венозной крови из нижней половины туловища. С течением времени это вызывает дилатацию и венозную трансформацию брыжеечных вен, что на фоне тромбофилического состояния может привести к их тромбозу. В худших условиях оказывается тонкая кишка, так как она не имеет коллатералей с другими венозными системами.
При тромбозе верхней брыжеечной вены отток через нижнюю брыжеечную вену наблюдается редко, поскольку число путей коллатерального оттока не так велико, как в венозном русле конечностей, и венозные бассейны в системе воротной вены оказываются разобщены. Венозный тромбоз столь же губителен для кишки, как и острая артериальная окклюзия.
B.C. Савельев, В.В. Андрияшкин
Источник
