Хирургические методы лечения сердечной недостаточности
При неэффективности терапевтического лечения ХСН и критическом обострении ситуации приходится прибегать к хирургическим и механическим методам лечения. Несмотря на их большое разнообразие, уровень доказательности эффективности и безопасности их применения, как правило, весьма низок и ограничивается отдельными эмпирическими наблюдениями. Кроме того, следует отметить, что проведение любых методов лечения подразумевает одновременное максимально эффективное медикаментозное лечение ХСН (по принципам, изложенным выше). То есть хирургия или электрофизиология не вместо, а вместе с медикаментозным лечением ХСН.
В первую очередь необходимо выделить как наиболее популярное вмешательство – операцию по реваскуляри-зации миокарда (аорто-коронарное или маммарно-коронарное шунтирование). Смертность больных в результате оперативных вмешательств прямо коррелирует с ФВ ЛЖ. Поэтому хирурги предпочитают отказываться от операций у пациентов с ФВ <35%. В связи с этим доказательства эффективности реваскуляризации миокарда у больных ХСН имеют лишь теоретическое обоснование и опыт разрозненных исследований. В настоящее время проводятся специальные крупномасштабные исследования по изучению этого вопроса (STICH).
Операция по коррекции митральной регургитации (вмешательства на клапане) позволяет улучшать симптомы ХСН у тщательно отобранной подгруппы больных (уровень доказанности В). Влияние на прогноз неизвестно.
Операция кардиомиопластики с использованием лоскута широчайшей мышцы спины неэффективна и не может быть рекомендована для лечения ХСН (класс рекомендаций I, уровень доказанности В).
Операция частичной вентрикулотомии (операция Батисты), или хирургическое ремоделирование сердца, оказалась также неэффективной и в настоящее время не может быть рекомендована для лечения ХСН (класс рекомендаций I, уровень доказанности В).
Операция трансплантации сердца традиционно считается средством выбора в лечении финальной стадии ХСН, не поддающейся эффективному терапевтическому воздействию. Однако какие-либо контролируемые исследования по оценке эффективности трансплантации сердца отсутствуют (уровень доказанности С). Вместе с тем эмпирические наблюдения подтверждают клиническую эффективность и хороший прогноз при правильном выборе показаний к оперативному лечению.
Главными ограничениями к эффективному использованию этого метода следует считать:
- отсутствие достаточного количества донорских сердец,
- проблему отторжения пересаженного сердца, требующую мощной и крайне дорогой иммуносупрессивной терапии,
- болезнь коронарных артерий пересаженного сердца, не имеющую эффективного лечения.
Суммируя вышесказанное, можно констатировать, что трансплантация сердца не имеет серьезного будущего и, как подтверждение тому – пик использования этой методики в США пришелся на 1994 год, после чего количество вмешательств неуклонно снижается.
Главной альтернативой трансплантации может быть использование аппаратов вспомогательного кровообращения, получивших название искусственных желудочков сердца.
Вначале эти устройства использовались у больных ХСН и критическим нарушением гемодинамики, ожидающих операции по пересадке сердца (мост к трансплантации). Однако затем выяснилось, что через несколько месяцев работы вспомогательного аппарата происходило частичное восстановление функций собственного сердца.
На сегодняшний день механические искусственные желудочки сердца стали весьма миниатюрными и достаточно надежными в техническом отношении. Они полностью имплантируются в полость тела пациента и через поверхность кожных покровов к ним подходит только провод, подающий электроэнергию от портативной аккумуляторной батареи, которую пациент носит на поясе.
Созданы и успешно применяются в клинической практике особо миниатюрные искусственные желудочки, представляющие собой микротурбину приводимую в движение маленьким электродвигателем, делающим до 50 тыс. оборотов в минуту. Микротурбина и электромотор находятся на конце катетера, который путем пункции бедренной артерии проводится в аорту и устанавливается в полости ЛЖ. Подобная система способна перекачивать из полости ЛЖ в аорту до 6 литров крови в минуту, что обеспечивает полную гемодинамическую разгрузку желудочка и способствует восстановлению его сократительной способности.
На сегодня в специальных исследованиях доказано, что постановка искусственного ЛЖ улучшает прогноз больных с критической ХСН (уровень доказанности В). По своей эффективности (влиянию на выживаемость) метод постановки искусственного ЛЖ превосходит все терапевтические методы лечения.
Главным ограничением к использованию в России может оказаться высокая стоимость.
Другими ограничениями являются осложнения, главными из которых остаются вторичная инфекция, а также тромбоз аппарата и тромбоэмболические осложнения.
Для предотвращения прогрессирования ремоделирования желудочков применяется операция окутывания сердца эластичным сетчатым каркасом. Предварительные результаты использования этой методики показывают, что она предотвращает прогрессирование СН, нарастание дилатации сердца, развитие регургитации на клапанах, улучшает функциональное состояние больных и повышает действенность медикаментозной терапии. В случае использования на начальных стадиях дилатационной кар-диомиопатии имплантация сетчатого каркаса во многих случаях обеспечивает обратное развитие процесса патологического ремоделирования желудочков. Вместе с тем данная методика пока находится на этапе своего становления, и для подтверждения ее эффективности необходимы результаты клинических исследований.
Хроническая сердечная недостаточность
Рекомендации ВНОК
Опубликовал Константин Моканов
Источник
Трансплантация сердца.
В РБ органная трансплантация осуществляется в соответствии с законом, в основе которого лежит “презумпция согласия”: забор органа может быть осуществлен после констатации смерти мозга, если пожелания обратного не выражены пациентом до смерти.
Реципиент.
Основная цель подбора реципиентов состоит в том, чтобы идентифицировать больных с конечной стадией СН, невосприимчивых к медицикаментозному лечению, но обладающих потенциалом для возобновления нормальной активной жизни.
Показания к трансплантации сердца.
Реципиентами является больные с терминальной стадией СН, не подлежащие медикаментозной терапии или альтернативным хирургическим методам лечения сердечной недостаточности. Прогноз однолетней выживаемости без трансплантации < 50%. Объективными критериям такого прогноза являются: ФВ ЛЖ < 20%, Na сыворотки крови < 135 мэкв/л, давление заклинивания в легочной артерии > 25 мм рт.ст, уровень норадреналина в плазме > 600 пкг/мл, кардиоторакальный индекс > 0,6, снижение максимального VO2 < 10 мл/кг/мин. на фоне максимальной медикаментозной поддержки.
Первичное обследование реципиента включает тщательный анализ анамнеза и объективное исследование: рентгенографию грудной клетки, нагрузочный тест на максимальное потребление кислорода (VO2), рутинные гематологические и биохимические тесты, серологические исследование на наличие инфекционных заболеваний определение человеческого лимфоцитарного антигена (HLA). Проведение зондирование сердца с тонометрией правых отделов сердца с целью исключения необратимой легочной гипертензии перед постановкой пациентов в лист ожидания для трансплантации сердца – обязательно.
Фармакологический мост к трансплантации.
Больные с критической стадией терминальной недостаточности требуют лечения в отделении интенсивной терапии инфузионными инотропными средствами. У больных с недостаточным эффектом медикаментозного лечения используется интрааортальная баллонная контрпульсация.
Механический мост к трансплантации. У потенциальных реципиентов, которые остаются гемодинамически нестабильными в течение 24-48 часов при максимальной фармакологической поддержке применяются устройства моно-, бивентикулярного обхода желудочков или полное искусственное сердце.
Донор подвергается скринингу в три этапа. Первый этап заключается в сборе точной информации относительно возраста пациента, роста, веса, пола, группы крови и Rh-фактора, причины смерти, лабораторных данных, включая биохимические тесты, и серологические исследования на инфекционные заболевания (цитомегаловирус, гепатиты В и С). Второй этап скрининга включает дальнейшее исследование в поисках потенциальных противопоказаний: оценивается ЭКГ, грудная рентгенография, насыщение О2 артериальный крови и ЭхоКГ. Финальный этап скрининга донора происходит во время операции забора органа: оценивается функция желудочков, клапанная или коронарная патология.
Совместимость донора и реципиента.
Критерии совместимости базируются на соответствии группы крови по АВО и размере тела пациента. Вес донора должен быть в пределах 30% веса. Проводится скрининг реципиента на титр человеческого лимфоцитарного антигена (HLA). Положительная перекрестная реакция – абсолютное противопоказание к трансплантации. Увеличение количества реактивных антител (PRA) больше 10-15% указывает на повышенную чувствительность реципиента к аллоантигенам.
В РНПЦ для трансплантации сердца используется классическая методика N.Shumway.
Успешные и долгосрочные результаты ортотопической трансплантации сердца сделали ее методом выбора для пациентов с отсутствием эффекта от медикаментозного лечения. Однако, очевидные ограничения трансплантации, включающие потребность в иммунодепрессии и дефицит донорских органов не позволяют использовать этот метод лечения у всех пациентов. В РНПЦ для решения этой проблемы широко используются альтернативные хирургические методы лечения СН.
Реваскуляризация миокарда.
Успешная реваскуляризация миокарда у больных с ФВ < 30% может быть выполнена с невысокой госпитальной летальностью. Идеальными пациентами для выполнения реваскуляризации миокарда являются больные с хорошим дистальным коронарным руслом, наличием достаточно большого объема гибернирующего миокарда и отсутствием правожелудочковой недостаточности. Диагностика жизнеспособного миокарда с помощью сцинтиграфии, позволяющей отличить гибернирующий миокард от соединительнотканного рубца, также как и стрессЭхоКГ с добутамином является обязательными тестами для прогноза восстановления функции желудочков в послеоперационном периоде. Кроме того, с целью прогнозирования исхода операции проводится исследование уровня мозгового натрийуретического пептида (BNP). Уровень BNP < 400 пкг/мл является благоприятным прогностическим признаком исхода операции.
Коррекция недостаточности артриовентрикулярных клапанов.
Функциональная недостаточность атриовентрикулярных клапанов наблюдается почти у всех пациентов ишемической или дилатационной кардиомиопатией. Ишемия приводит к развитию прямой дисфункции или разрыву папиллярных мышц и формированию митральной недостаточности. Снижение контрактильности миокарда ЛЖ вызывает дилатацию его полости, дисторсию задней папиллярной мышцы и усиливает митральную регургитацию. Оратный сброс крови в левое предсердие увеличивает перегрузку объемом ЛЖ и еще больше усиливает ишемию миокарда. Возникает порочный круг, прервать который может только восстановление запирательной функции митрального клапана.
Для этого коррекции митральной недостаточности используются опорные кольца с измененной пространственной геометрией, которые позволяют снизить рецидив митральной недостаточности в отдаленном послеоперационном периоде.
Хирургическое ремоделирование левого желудочка.
Патологическое ремоделирование ЛЖ у больных с кардиомиопатией приводит к увеличению объема желудочка и напряжению его стенки. После того, как ЛЖ приобретает сферическую форму, меняется ориентация кардиомиоцитов. При одной и той же фракции укорочения фракция выброса в сферическом желудочке значительно уменьшается. При естественном течении заболевания 5-летняя выживаемость при КСИЛЖ < 100 мл/м2 составляет 85%, а при КСИЛЖ > 100 мл/м2- 53%. Таким образом, любое вмешательство, направленное на оптимизацию этих отношений, оправдано, а благоприятный прогноз для пациента возможен при снижении КСИЛЖ < 90 мл/м2 .
Способ циркулярной пластики.
Способ циркулярной пластикиразработан с учетом восстановления геометрической формы и объема ЛЖ, близких к физиологической норме для данного пациента. Расчет нужного объема производится как функция нормального ударного индекса.
Оперативная техника.
Циркулярные швы, идущие в толще тканей на глубине не менее 5 миллиметров, накладывают со стороны эндокарда с шагом рассчитанным на основании эхокардиографических данных. Формируется конус ЛЖ с заранее рассчитанным конечнодиастолическим объемом.
После восстановления сердечной деятельности с помощью транспищеводной ЭхоКГ проводится оценка хирургического ремоделирования ЛЖ.
|  |
| до операции | после операции |
Поддерживающее устройство сердца.
Цель использования разработанного в РНПЦ устройства состоит в пассивной поддержке желудочков и предотвращении дальнейшей их дилатации. Экспериментальные исследования показали возможность уменьшения объема желудочков, снижение напряжение стенки, улучшение контрактильности миокарда и рост ФВ. Гистологические исследования животных также демонстрировали уменьшение гипертрофии миоцитов и интерстициального фиброза, а также снижение титра биохимических маркеров СН.
Ресинхронизация сердца.
Внутри- и межжелудочковая диссинхрония, связанная с задержкой внутри- и межжелудочкового проведения, является существенным компонентом патогенеза выраженной хронической сердечной недостаточности.
При СН изменяется внутри- и межкамерное взаимодействие. Нормальный физиологический асинхронизм между межжелудочковой перегородкой (МЖП) и задней стенкой ЛЖ (около 60 мсек.) нарастает и приводит к дисфункции ЛЖ.
Ресинхронизация сердца позволяет изменить степень электромеханической асинхронии предсердий и желудочков. Критерием прогнозирования успеха кардиосинхронизации является исходная пролонгация интервала QRS >130 мсек. Наиболее информативным критерием является оценка внутрижелудочковой механической задержки сокращения – увеличение исходного внутри- или межжелудочкового механического асинхронизма > 50 мсек.
Оперативная техника.
Коррекция указанных нарушений осуществляется путем имплантации многокамерного кардиостимулятора с раздельной стимуляцией правого предсердия и желудочков. Для этого три электрода проводятся через подключичную вену и фиксируются к стенке правого предсердия, в верхушке ПЖ и через коронарный синус в левой боковой вене ЛЖ у основания сердца.
При открытых операциях реваскуляризации миокарда, ремоделирования ЛЖ или пластики митрального клапана электроды фиксируются эпикардиально – в правом предсердии и у основания сердца к обоим желудочкам.
Обязательным условием эффективности ресинхронизации является оптимизация работы кардиостимулятора.
Вспомогательное кровообращение.
Вследствие постоянного дефицита донорских органов большой группе пациентов целесообразно использовать длительную механическую поддержку кровообращения как основной терапии. Для этих целей могут быть использованы устройство Thoratec в виде моно или бивентрикулярногго обхода или аксиальный насос “HeartMate II”.
Источник
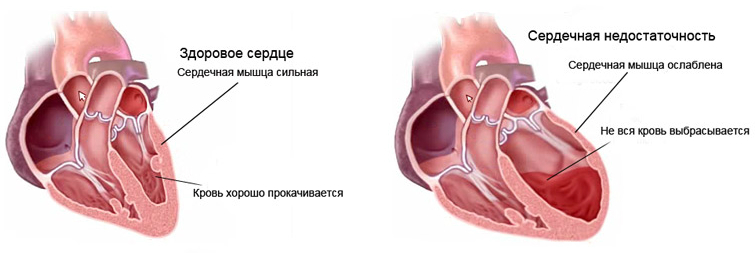
 Сердечная недостаточность – это состояние, при котором сердечная мышца работает недостаточно хорошо, из-за чего кровь задерживается в большом или малом кругах кровообращения, а внутренним органам не хватает кислорода.
Сердечная недостаточность – это состояние, при котором сердечная мышца работает недостаточно хорошо, из-за чего кровь задерживается в большом или малом кругах кровообращения, а внутренним органам не хватает кислорода.
Сердечная недостаточность не является самостоятельной патологией. Она развивается из-за других заболеваний, влияющих на работу сердца.
Чтобы разобраться, как лечится сердечная недостаточность, следует упомянуть, что она делится на два вида:
- Острая сердечная недостаточность (ОСН) – это состояние, при котором резко снижается способность сердечной мышцы к сокращению, что приводит к серьезным нарушениям кровоснабжения и перегрузке самого сердца. Она может возникать как внезапно, без каких-либо предшествующих симптомов, так и развиться на фоне хронической сердечной недостаточности. Лечение должно быть начато незамедлительно, иначе такое состояние может закончиться смертью больного.
- Хроническая сердечная недостаточность (ХСН) развивается постепенно на фоне практически любого заболевания сердечно-сосудистой системы. Сердечная мышца не справляется с нагрузкой и постепенно ослабевает, появляются симптомы застоя крови и кислородного голодания внутренних органов. Лечение в данном случае должно быть направлено не только на устранение этих симптомов, но и на лечение заболевания, которое к ней привело.
Лечение ОСН
 При острой форме лечение сердечной недостаточности в домашних условиях недопустимо. Необходимо экстренное оказание медицинской помощи. Терапия должна быть направлена на улучшение работы миокарда, увеличение его сократительной способности, чтобы как можно быстрее улучшить кровообращение и устранить опасные для жизни симптомы: сильное повышение артериального давления, отек легких и даже кардиогенный шок.
При острой форме лечение сердечной недостаточности в домашних условиях недопустимо. Необходимо экстренное оказание медицинской помощи. Терапия должна быть направлена на улучшение работы миокарда, увеличение его сократительной способности, чтобы как можно быстрее улучшить кровообращение и устранить опасные для жизни симптомы: сильное повышение артериального давления, отек легких и даже кардиогенный шок.
Пациенты с ОСН госпитализируются в специализированное отделение, где им обеспечивается мониторирование артериального давления, частоты сердечных сокращений и дыхания, температуры тела, проводится электрокардиограмма. За редким исключением все лекарственные препараты вводятся внутривенно, поскольку они должны начать действовать как можно скорее.
Тактика лечения ОСН:
- Важной задачей является обеспечение внутренних органов кислородом, чтобы предотвратить развитие осложнений, поэтому пациенту назначается оксигенотерапия. В дыхательной смеси, которую подают пациентам, содержание кислорода несколько увеличено по сравнению с тем, сколько его содержится в обычном воздухе. Это необходимо для лучшего насыщения им крови.
- Если не наблюдается сильное снижение артериального давления, назначаются препараты, расширяющие кровеносные сосуды (вазодилататоры).
- Если ОСН сопровождается снижением сердечного выброса, необходимо внутривенно вводить жидкость для того, чтобы обеспечить наполнение сосудов и поддержать артериальное давление на должном уровне.
- Выводится лишняя жидкость из организма при помощи назначения мочегонных средств.
- Необходимо устранить причину, которая привела к возникновению данного состояния.
- Снимается болевой синдром. При сильных болях оправдано назначение наркотических анальгетиков.
- При необходимости может проводиться катетеризация сердца.
- Назначаются лекарственные средства для предотвращения повторных приступов.
Препараты для лечения ОСН
 Морфин – его назначают обычно на ранних стадиях тяжелой ОСН. Он хорошо снимает болевой синдром, оказывает успокаивающее действие, а также снижает частоту сердечных сокращений и расширяет сосуды.
Морфин – его назначают обычно на ранних стадиях тяжелой ОСН. Он хорошо снимает болевой синдром, оказывает успокаивающее действие, а также снижает частоту сердечных сокращений и расширяет сосуды.
Слишком большие дозы морфина не используются, поскольку он способен вызвать сильное снижение артериального давления, рвоту, а также угнетать дыхание. Наиболее часто осложнения от его применения развиваются у пожилых людей.
- Вазодилататоры (Нитроглицерин, Нитропруссид, Низеритид) – эти средства для лечения острой сердечной недостаточности применяются для того, чтобы уменьшить застой крови, при этом не повышая потребность миокарда в кислороде. Их применяют под язык или внутривенно, контролируя при этом артериальное давление.
- Ингибиторы АПФ – препараты этой группы обычно не назначают на ранних этапах лечения, поскольку их действие на этой стадии не превышает возможных рисков. Более эффективны они после стабилизации состояния пациента для дальнейшего его лечения.
- Инотропные препараты (Норадреналин, Допамин, Добутамин) – используются для того, чтобы улучшить сократимость миокарда. Однако их назначение приводит к тому, что сердцу требуется больше кислорода.
- Мочегонные препараты (Фуросемид, Торасемид) применяются в тех случаях, когда при ОСН в организме скапливается лишняя жидкость. Их применение позволяет вывести лишнюю жидкость, снизить артериальное давление и нагрузку на миокард. При этом следует помнить, что вместе с жидкостью из организма выводится калий и магний, поэтому необходимо контролировать эти показатели в крови, а также при необходимости обеспечивать их дополнительное поступление. Использование небольших доз мочегонных лекарств совместно с другими группами препаратов более эффективно, чем назначение просто больших доз мочегонных. Большинство больных хорошо переносят назначение этих препаратов, однако иногда могут развиваться осложнения, поэтому необходимо контролировать состояние пациента и следить за ответом организма на назначение того или иного препарата.
- Сердечные гликозиды – их назначают при определенных показаниях, поскольку они способны увеличить сердечный выброс, тем самым освобождая камеры сердца от большого количества крови.
- Бета-адреноблокаторы (Пропранолол, Метопролол, Эсмолол) – используются редко, поскольку нарушение сократимости миокарда является противопоказанием для их применения. Тем не менее в определенных случаях их назначение может быть оправдано.
Хирургическое лечение ОСН
В некоторых случаях для лечения острой сердечной недостаточности применяются хирургические методы. Решение об этом принимает врач-кардиолог в зависимости от того, какое заболевание вызвало резкое ухудшение сократительной способности сердца. Обычно операции используются в тех случаях, если медикаментозное лечение недостаточности кровообращения не приносит результатов.
Хирургические методы включают в себя:
- Реваскуляризация миокарда
- Коррекция некоторых дефектов как в самом сердце, так и в клапанах
- Временное поддержание кровообращения при помощи механических средств
- В особенно тяжелых случаях может назначаться трансплантация сердца.
Лечение ХСН
 Хроническая сердечная недостаточность развивается постепенно на фоне какого-либо заболевания сердца и сосудов, поэтому должны лечиться не только симптомы сердечной недостаточности, но и основное заболевание. Важное значение в лечении имеет соблюдение диеты и соответствующего образа жизни.
Хроническая сердечная недостаточность развивается постепенно на фоне какого-либо заболевания сердца и сосудов, поэтому должны лечиться не только симптомы сердечной недостаточности, но и основное заболевание. Важное значение в лечении имеет соблюдение диеты и соответствующего образа жизни.
При ХСН больной должен соблюдать диету. Она должна быть довольно калорийной, но при этом легкоусвояемой, содержать много белка и витаминов. Следует ограничить потребление соли и воды, поскольку они способствуют появлению отеков и повышению артериального давления. Хорошей привычкой для больного ХСН станет регулярное взвешивание, поскольку это позволит вовремя заметить скопившуюся в организме лишнюю жидкость.
Кроме этого, не следует недооценивать физические нагрузки. Гиподинамия плохо сказывается на любом человеке, а при ХСН она тем более опасна. Физическая нагрузка должна подбираться индивидуально, в зависимости от основного заболевания и общего состояния организма. Следует отдать предпочтение ходьбе или легкому бегу, много гулять на свежем воздухе. Пациентам с ХСН не рекомендуется длительное время находиться в жарком влажном климате.
При легком течении болезни и под врачебным контролем возможно лечение сердечной недостаточности и народными средствами, однако при возникновении каких-либо ухудшений состояния здоровья следует немедленно обращаться к врачу для своевременной диагностики и корректировки лечения.
Принципы лекарственной терапии при ХСН
- Необходимо обнаружить основное заболевание, которое привело к постепенному ухудшению сократимости миокарда и развитию сердечной недостаточности. Правильное лечение основного заболевания существенно улучшит прогноз для пациента;
- По возможности необходимо устранить те факторы, которые могут поспособствовать появлению приступа острой сердечной недостаточности;
- Лечение самой сердечной недостаточности: уменьшение застоя крови и увеличение сердечного выброса. Устранение этих двух факторов улучшит кровоснабжение внутренних органов и устранит симптомы недостатка кислорода.
 Для лечения ХСН применяются определенные группы лекарственных средств. Принимать их можно и дома, при неосложненном течении необязательно ложиться в стационар, однако все равно следует обратиться к врачу. Он проведет необходимую диагностику, подберет правильные препараты и расскажет, как лечить сердечную недостаточность в домашних условиях.
Для лечения ХСН применяются определенные группы лекарственных средств. Принимать их можно и дома, при неосложненном течении необязательно ложиться в стационар, однако все равно следует обратиться к врачу. Он проведет необходимую диагностику, подберет правильные препараты и расскажет, как лечить сердечную недостаточность в домашних условиях.
Все лекарственные препараты для лечения ХСН принято делить на три группы:
- Основные средства – эффективность этих препаратов доказана и рекомендована во всех странах мира.
- Дополнительные средства – их назначают по показаниям.
- Вспомогательные средства – их эффективность не является стопроцентно доказанной при ХСН, но в зависимости от определенной ситуации назначение этой группы может быть оправдано.
Рассмотрим подробнее каждую группу.
Основные средства:
- Ингибиторы АПФ (Каптоприл, Эналаприл) – эти препараты должны назначаться всем пациентам с ХСН вне зависимости от стадии, степени выраженности, этиологии, формы и других показателей. Они замедляют течение заболевания, защищают внутренние органы, снижают артериальное давление. При их применении могут возникать такие нежелательные эффекты, как сухой кашель, сильное снижение артериального давления, ухудшение состояния почек. Чтобы избежать этого, необходимо начинать лечение с небольших дозировок, постепенно увеличивая до необходимых цифр, не принимать одновременно ингибиторы АПФ и вазодилататоры, а также перед назначением не принимать большие дозы мочегонных препаратов.
- Антагонисты рецепторов к ангиотензину – чаще всего их назначают, если у пациента наблюдается непереносимость ингибиторов АПФ либо же на них развились побочные действия.
- Бета-адреноблокаторы (Карведилол, Бисопролол, Метопролол) – обычно их назначают в дополнение к ингибиторам АФП. Они снижают частоту сердечных сокращений, обладают антиаритмическим эффектом. Начинают их прием также с минимальных доз, постепенно увеличивая. Одновременно желательно увеличить дозы мочегонных препаратов, так как из-за снижения ЧСС могут ухудшиться симптомы сердечной недостаточности.
- Антагонисты рецепторов к альдостерону – эти препараты обладают небольшим мочегонным действием, задерживают натрий в организме. Назначаются они обычно при выраженных симптомах сердечной недостаточности, а также после перенесенного инфаркта миокарда.
- Диуретики (мочегонные препараты) – применяются при скоплении жидкости в организме. Обычно назначают самый слабый из эффективных препаратов, чтобы избежать развития зависимости у пациента.
- Сердечные гликозиды (Дигоксин) – это препараты растительного происхождения, произведенные из растения наперстянки. В больших дозах являются ядом, однако незаменимы при лечении сердечной недостаточности, вызванной мерцательной аритмией.
Дополнительные средства:
- Статины – их применяют в том случае, если хроническая сердечная недостаточность появилась на фоне ишемической болезни сердца. Препараты этой группы подавляют выработку в печени жиров, которые откладываются на стенках сосудов и вызывают сужение или полную непроходимость их просвета, затрудняя ток крови по этим сосудам;
- Непрямые антикоагулянты – применяются при риске образования тромбов, которые могут закупорить сосуд. Эти препараты нарушают образование в печени факторов, способствующих свертыванию крови.
Вспомогательные средства:
- Нитраты – назначаются в основном при стенокардии для улучшения питания самого сердца и снятия болевого синдрома, поскольку обладают сосудорасширяющим действием и улучшают кровоток;
- Антагонисты кальция – используются также при стенокардии, повышенном давлении, недостаточности клапанов сердца;
- Если есть нарушения сердечного ритма, то могут применяться антиаритмические препараты;
- Дезагреганты – эти препараты назначаются в основном больным после инфаркта миокарда, чтобы не допустить его повтора. Они ухудшают склеивание тромбоцитов между собой, тем самым разжижая кровь и препятствуя образованию тромбов.
Хирургическое лечение ХСН
В некоторых случаях, когда медикаментозная терапия не оказывает должного действия, здоровье пациента ухудшается и возникает угроза для жизни, может назначаться хирургическое лечение. Направлено оно на основное заболевание, вызвавшее сердечную недостаточность.
Методы хирургического лечения:
- Аорто-коронарное и маммарно-коронарное шунтирование – применяется в тех случаях, когда затруднено движение крови по коронарным сосудам вследствие сужения их просвета. Из-за этого миокард не получает достаточного для своей работы количества кислорода. С помощью шунтирования создаются обходные пути, по которым кровь может огибать патологический очаг;
- Коррекция клапанного аппарата сердца;
- Трансплантация сердца от донора;
- Использование искусственных желудочков сердца для создания вспомогательного аппарата кровообращения. Этот метод имеет довольно высокую стоимость и опасен осложнениями: присоединением бактериальной инфекции, образованием тромбов.
Лечение ХСН народными средствами
Лечение сердечной недостаточности народными средствами возможно только под контролем лечащего врача как дополнение к традиционным лекарственным препаратам. Не стоит прописывать себе лечение самостоятельно, по рекомендации соседки или знакомого человека, у которого «похожий диагноз», а также игнорировать прием назначенных врачом лекарств, заменяя их народными средствами.
 Для приготовления народных средств лечения обычно используют следующие травы:
Для приготовления народных средств лечения обычно используют следующие травы:
- Измельченные побеги голубики;
- Цветки ландыша;
- Листья наперстянки;
- Трава зверобоя;
- Семена петрушки;
- Сухой корень женьшеня;
- Цветки боярышника;
- Трава пустырника и многие другие растения.
Следует помнить, что многие из этих растений ядовиты. Неправильное их применение, несоблюдение дозировки может закончиться отравлением. Лечение народными средствами только симптомов сердечной недостаточности, без должной терапии основного заболевания, не принесет ожидаемого результата и может ухудшить состояние больного.
Источник