Гипертонические кризы тактика ведения больного
Гипертонический криз (ГК) встречается у каждого третьего жителя планеты, не получающего адекватного лечения, чье давление регулярно превышает показатель 140/90 мм рт.ст. В последние годы в Европе наметилось стойкое снижение проявления данной патологии, но в России ситуация год от года, к сожалению, только ухудшается.
В большинстве случаев это вызвано незнанием о собственном диагнозе. По данным статистики об имеющейся артериальной гипертензии известно примерно 60 процентам женщин и лишь 40 процентам мужчин.
Что это такое?
Состояние может быть как осложнением, так и единственным явным симптомом гипертонической болезни. Патология крайне опасна из-за своего стремительного развития. Кроме того, относится к одной из самых распространенных причин обращения за экстренной помощью в мире. Следует отметить, что называть любое резкое повышение артериального давления (АД) до критических значений кризом, неверно.
Гипертонический кризис – это угрожающее жизни состояние, спровоцированное выраженным поднятием АД.
Патология предполагает неотложную нормализацию давления во избежание осложнений для пациента. Важно знать, что такое состояние, как гипертонический криз, при несвоевременной помощи в различной степени поражает ряд внутренних органов (это так называемые мишени).
Код по МКБ 10
В конце 80-х годов на основе подхода, предложенного английским врачом Уильямом Фарром, была пересмотрена Международная классификация болезней (десятый пересмотр). В начале 90-х началось активное внедрение методики повсеместно, а в 1997 году систему стали использовать и в России. Классификация базировалась на одновременном использовании буквенных и числовых кодов, что позволяло обозначить сложные патологии всего несколькими знаками. Система позволила дополнительно вносить информацию об осложнениях, возникших в ходе проведения лечения.
 Гипертонический криз имеет собственные коды по МКБ 10. Они расположены в диапазоне от I10 до I15 и относятся к подразделу, посвященному патологиям, спровоцированным высокими значениями артериального давления.
Гипертонический криз имеет собственные коды по МКБ 10. Они расположены в диапазоне от I10 до I15 и относятся к подразделу, посвященному патологиям, спровоцированным высокими значениями артериального давления.
Многообразие кодов связано с тем, что заболевание характеризуется многовариантностью возможных проявлений и несколькими вероятными сценариями течения. Кроме того, патология способна привести к различным осложнениям.
Классификация
Во многих развитых странах само понятие ГК, как и деление на подвиды, отсутствует. В России также не существует утвержденной классификации гипертонических кризов. Неофициально принято разделять разновидности патологии в зависимости от степени выраженности клинических проявлений.
Таблица 1. Типы гипертонических кризов
| Наименование вида | Подробнее | Особенности |
|---|---|---|
| Неосложненный | Состояние, приводящее к чрезмерному повышению АД, но оказывающее меньшее негативное воздействие на органы. Пациент с гипертоническим кризисом 1 типа должен получать помощь в течение суток. Наблюдение за состоянием в больнице необходимо в исключительных случаях | Сопровождается выбросом адреналина, возникает на ранних стадиях артериальной гипертензии, продолжается до 24 часов |
| Осложненный | Представляет собой состояние, требующие незамедлительной медицинской помощи. Гипертонический криз 2 типа приводит к поражению органов-мишеней, угрожает жизни пациента. Обязательным условием сохранения жизни и минимизации последствий является нахождение в стационаре | Сопровождается выбросом норадреналина, развивается постепенно, имеет тяжелое течение. Продолжается до нескольких дней |
В Соединенных Штатах Америки гипертонический криз 2 типа рассматривается под названием критическая артериальная гипертензия, а патология 1 типа не рассматривается вовсе. Это связано с тем, что неосложненное состояние в редких случаях приводят к летальному исходу. Иногда дополнительно выделяют следующие виды гипертонического криза:
- гиперкинетический;
- гипокинетический;
- эукинитический.
В основе данного деления лежит сопротивление периферических сосудов и сокращение/увеличение уровня сердечного выброса. Определение гипертонического криза у больного, а также отнесение его к тому или иному пункту классификации осуществляется специалистом.
Возможные последствия и осложнения
Прогноз напрямую зависит от типа патологии. Неосложненное течение в редких случаях приводит к тяжелым последствиям гипертонического криза у мужчин или женщин.
Осложненная форма отличается неблагоприятным прогнозом для пациента. Состояние относится к рецидивирующим и без надлежащего лечения обычно приводит к летальному исходу.
Таблица 2. Вероятные осложнения гипертонического криза
| Последствие | Подробнее |
|---|---|
| Геморрагический инсульт | Кровоизлияние в полости черепа в результате разрыва сосуда. Отличается резким началом и выраженными симптомами. Представляет большую опасность, чем ишемический инсульт: летальный исходы составляют 50-70% от всех случаев, в том числе после оперативного вмешательства по удалению образовавшихся гематом. |
| Ишемический инсульт | Нарушение мозгового кровообращения, выраженное в прекращении или резком снижении поступления крови к отделам головного мозга. Приводит к поражению тканей органа, отрицательно сказывается на его функциях |
| Острый коронарный синдром | Совокупность клинических проявлений, являющихся основанием для обнаружения инфаркта мышечной ткани сердца или для обнаружения нестабильной стенокардии |
| Отек легких | Представляет собой скопление транссудата в легочной ткани |
| Эклампсия | Форма позднего токсикоза, возникающая во время вынашивания, в процессе родов или непосредственно после появления ребенка на свет |
| Отек мозга | Связан с чрезмерным скоплением жидкости в головном/спином мозге, приводящем к увеличению размера органа. Является следствием инсульта. |
Принципы лечения
 Это далеко не все возможные осложнения, вызванные ГК. Во избежание наступления этих тяжелых состояний людям, страдающим артериальной гипертензией, следует знать, что такое гипертонический криз, как проявляется это заболевание и каковы его последствия.
Это далеко не все возможные осложнения, вызванные ГК. Во избежание наступления этих тяжелых состояний людям, страдающим артериальной гипертензией, следует знать, что такое гипертонический криз, как проявляется это заболевание и каковы его последствия.
Даже при отсутствии симптомов гипертонии рекомендовано регулярно проходить профилактические обследования у терапевта и кардиолога.
Терапия патологии основывается на дифференцированном подходе и до сих пор является предметом споров в профессиональных кругах. Лечение гипертонического криза предполагает оценку не только клинической картины, но и вероятных последствий. Залогом успешной терапии является грамотно проведенный анамнез и правильная интерпретация проявлений. Важную роль играет и разновидность болезни.
Таблица 3. Основные принципы терапии
| Условия правильного лечения | Неосложненная | Осложненная |
|---|---|---|
| Госпитализация | Не обязательна | Обязательна |
| Диагностика | Обнаружение неявных симптомов | Выявление вероятных осложнений |
| Тактика | Постепенная нормализация артериального давления с помощью таблеток | Использование инъекций для нормализации артериального давления, регулярный мониторинг состояния, оказание помощи в блоке экстренной терапии. Плавный переход на таблетированные средства |
| Наблюдение | До 24 часов | 24-72 часа |
Перед тем, как лечить гипертонический криз осложненного типа, врач акцентирует внимание на необходимости плавного снижения АД. Резкое падения показателя может повлечь за собой появление ишемической болезни сердца или некроза тканей.
Клинические рекомендации по купированию в домашних условиях
Некоторые заболевания вполне можно лечить самостоятельно. Однако купирование гипертонического кризиса на дому – не лучшее решение. Без проведения адекватной терапии ГК вполне может повлечь серьезные последствия для пациента. Следует незамедлительно обращаться в скорую помощь, а не заниматься лечением гипертонического криза в домашних условиях.
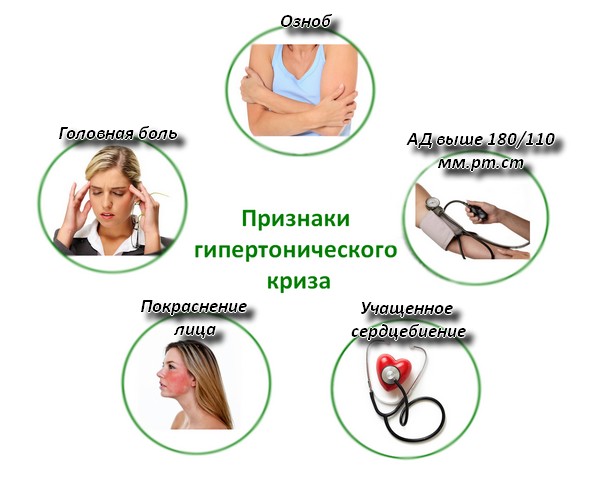
При данной патологии у пациента обнаруживаются признаки недостаточного кровоснабжения сердечной мышцы и головного мозга. Выделяют и иные проявления, в частности:
- сдавливающие ощущения в области висков, боль в голове;
- острые или тупые ощущения в области сердца;
- появление одышки;
- нарастающая тошнота;
- непроизвольные мышечные сокращения;
- нарушения/потеря сознания и пр.
Для осложненной формы характерна сильная рвота, нарушение зрения, замутненность сознания. Часто люди задаются вопросом о том, какое давление регистрируется у пациента с гипертоническим кризом. Как правило, значение верхнего АД на тонометре превышает 140-150 мм рт. ст., а в редких случаях достигает показателя 200 и более мм рт.ст.
Для оказания первой помощи необходимо обеспечить пациенту полусидячее положение. Голова должна быть расположена выше остального тела. Следует обеспечить доступ воздуха, ослабить тесную одежду. Не стоит поить больного, можно дать таблетку с гипотензивным эффектом и вызвать экстренную бригаду медиков.

Симптомы гипертонического криза
Препараты
Как правило, при высоком артериальном давлении больному рекомендуют Клонидин или Каптоприл. Если состояние нормализуется, то пациенту при гипертоническом кризе рекомендуют пероральные препараты. Если же у него появляется или усугубляется поражение органов-мишеней, то назначают другие средства.
Таблица 4. Клинические рекомендации по использование лекарств при осложненном гипертоническом кризе
| Препарат | Подробнее |
|---|---|
| Энап-Р | Начинает действовать в течение первых 10 минут после введения. Принадлежит к классу ИАПФ очень быстрого действия (эналаприлат). Препарат для купирования гипертонического криза используется при инфаркте миокарда. |
| Нитроглицерин | Средство для купирования гипертонического криза. Приносит облегчение уже через 7-10 минут, используется при остром коронарном синдроме |
| Нитропруссид | Действует сразу после введения, назначается, в том числе, при гипертонической энцефалопатии |
Причины возникновения
Препараты, вводимые в вену при гипертоническом кризе, применяют с особой осторожностью. При усугублении самочувствия пациента инъекцию следует незамедлительно прервать. Оптимальным средством для нормализации состояния является Нитропруссид.
Ранее было отмечено, что основным фактором, приводящим к развитию ГК, является артериальная гипертензия. Существуют причины, увеличивающие риск наступления гипертонического криза при проведении неадекватной терапии гипертонической болезни.

Здоровый образ жизни – лучшая профилактика гипертонической болезни
Таблица 5. От чего бывает гипертонический криз на фоне гипертензии
| Негативные факторы | Подробнее |
|---|---|
| Психоэмоциональные перегрузки, стресс | Способны повлечь за собой поднятие АД до критических величин |
| Смена погоды/климата | Атмосферные колебания также относятся к причинам возникновения гипертонического криза |
| Вредные привычки | Потребление спиртных напитков, табакокурение, наркомания приводят к сужению просветов сосудов |
| Чрезмерная физическая активность | Занятия спортом или работа не по силам влечет повышение АД |
| Гормональные нарушения | Нестабильный гормональный фон является фактором риска. Причиной гипертонического криза у женщин может стать выброс гормонов во время беременности |
| Отказ от гипотензивных средств | Внезапное прекращение приема препаратов увеличивает вероятность ГК |
Причиной частых гипертонических кризов обычно служит неграмотная фармакологическая терапия, несоблюдение принципов здорового образа жизни, регулярные стрессы и перенапряжение.
Меры профилактики для мужчин и женщин
Последствия патологии могут быть весьма печальны. Восстановление после перенесенного гипертонического кризиса порой занимает несколько лет. В ряде случаев перенесенное заболевание не проходит бесследно. Именно поэтому так важно уделять внимание профилактике ГК. Выделяют такие важные принципы, как:
- своевременное выявление и терапия артериальной гипертензии;
- ведение здорового образа жизни;
- проведение профилактических осмотров на регулярной основе;
- контроль АД.
Отдельное место занимает профилактика рецидивов ГК. Пациенты относятся к особой группе риска. Так, смертность среди людей, перенесших ГК в течение последних 3 месяцев и отказавшихся от принятия лекарств для восстановления составляет 8-10 процентов.
Полезное видео
Дополнительную информацию о гипертоническом кризе можно узнать из этого видео:
Выводы
- Всемирная организация здравоохранения (ВОЗ) определяет гипертонический криз как одно из самых часто встречаемых заболеваний.
- От своевременного выявления и выбора тактики лечения зависит не только общее самочувствие, но и жизнь больного.
- Ключевую роль в предупреждении состояния играет постоянное поддерживающее лечение артериальной гипертензии.
Источник
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Тактика лечения в полной мере зависит от типа гипертонического криза. При его определении больной либо остается на амбулаторном лечении, либо экстренно доставляется в стационар. Терапия гипертонических кризов включает в себя обязательный прием медикаментов (или их внутривенное вливание в экстренных случаях), коррекция диеты, образа жизни, а также режима труда и отдыха.
При неосложненном кризе лечение проводится амбулаторно. Лечение проводится врачом общей практики, терапевтом, кардиологом.
В большинстве случаев артериальное давление снижается при приеме препаратов первой помощи.
Если на догоспитальном этапе произошла нормализация артериального давления, улучшилось общее состояние, необходимо регулярно контролировать уровень артериального давления и продолжать при необходимости понижение давления в течение ближайших 5-6 часов. Но давление понижается не до нормальных цифр, а до уровня, при котором улучшается самочувствие и проходят основные симптомы.
Обязательна консультация врача для коррекции лечения на следующий день.
Если больной не может понизить давление, следует вызвать скорую медицинскую помощь. По приезду бригада скорой помощи может понизить артериальное давление инъекционными препаратами:
- фуросемид 40 мг внутривенно струйно;
- эналаприлат 10 мг внутривенно струйно;
- раствор магнезии сульфата 25% 5-10 мл внутривенно струйно.
При успешном снижении давления больной не госпитализируется.
Госпитализация в стационар показана в следующих случаях:
- если не удалось снять криз на догоспитальном этапе.
- при осложненном течении криза (развитие острого инфаркта миокарда, отека легких, инсульта и пр.)
- при частых повторных кризах.
- если больному требуется дообследование для уточнения диагноза.
При развитии жизнеугрожающих осложнений лечение проводится в отделении интенсивной терапии.
Остальные больные госпитализируются в терапевтическое или кардиологическое отделение, где им проводится полное обследование и подбор адекватной гипотензивной терапии.
Срок госпитализации при неосложненном кризе около 10-14 дней. При развитии осложнений госпитализация может составлять от 21 дня до месяца, а затем назначается амбулаторное лечение.
Немедикаментозное лечение следует проводить уже после экстренных мер по снижению артериального давления. В случае гипертонической болезни коррекция образа жизни, режима питания, труда и отдыха может значительно снизить потребность в приеме антигипертензивных препаратов, а на начальных стадиях болезни (когда нет признаков поражения органов мишений) может полностью ее заменить.
Ограничение соли в пище не должно превышать 5 грамм в сутки. Причем речь идет не только о добавлении поваренной соли в еду, но и исходном количестве ее в продуктах (копчености, консервы, соленья).
Обязательны меры по снижению веса. Целевой показатель индекса массы тела – меньше 25 кг/м2 и окружности талии у мужчин не более 102 см. у женщин до 88 см. Для достижения приведенных показателей нужно следить за калорийностью пищи и ее сбалансированностью. Обязательно включить в ежедневный рацион по 400 грамм овощей и фруктов.
Не стоит забывать и физических нагрузках. Их необходимо увеличить. Рекомендуется проводить аэробные нагрузки (бег трусцой, ходьба, езда на велосипеде, плавание) минимум по 30 минут 5-7 дней в неделю.
Обязателен отказ от курения и сведение употребления алкоголя до минимума.
Источник
МГМСУ имени Н.А. Семашко
Несмотря на значительные достижения медицины в области кардиологии, проблема гипертонических кризов остается актуальной и является одной из основных причин сердечно–сосудистых осложнений и снижения работоспособности населения. Для практического врача важно понимать, что не любое повышение артериального давления (АД) является гипертоническим кризом. Гипертонический криз (ГК) – это внезапное повышение систолического и диастолического АД у больных, страдающих гипертонической болезнью (ГБ) или симптоматической (вторичной) артериальной гипертензией (АГ), которое сопровождается нарушением вегетативной нервной системы с последующими гуморальными реакциями [1]. В зарубежной литературе ГК определяется при диастолическом АД не ниже 120 мм рт. ст. с выраженными явлениями энцефалопатии.
При ГК возможно развитие таких клинических синдромов, как мозговой (энцефалопатия), кардиальный (левожелудочковая недостаточность, стенокардия, аритмия), почечный (протеинурия, азотемия, гематурия). Прямой зависимости между высотой подъема АД и тяжести криза нет: для формирования клинической картины имеет значение внезапность перепадов АД, которые приводят к нарушению ауторегуляции важных органов и вызывают нарушения мозгового и коронарного кровообращения.
Многие исследователи создавали классификации гипертонических кризов – Мясников А.Л. (1961), Ратнер Н.А. (1971), Голиков А.П. (1976), Кушаковский М.С. (1982) [2]. Мы предлагаем обобщенную классификацию:
I тип (адреналовый) – гиперкинетическая, нейровегетативная форма.
II тип (норадреналовый) – гипокинетическая, водно–солевая форма, судорожная (гипертензивная энцефалопатия).
По классификации, применяемой в США и европейских странах (ВОЗ), гипертонические кризы подразделяются на «критическую» и «стойкую» гипертонию, в основе которой лежит разделение по поражениям жизненно важных органов [1,3]. Данная классификация требует детального, на современном уровне обследования больного, что невозможно осуществить в большинстве российских лечебных учреждений (особенно в условиях скорой медицинской помощи), и по тому в нашей стране она пока не имеет распространения.
Возникновению ГК способствуют как экзогенные (психо–эмоциональные перегрузки, метеорологические влияния, избыточное потребление поваренной соли и воды, внезапная отмена гипотензивных средств, злоупотребление алкоголем, курение, избыточная физическая нагрузка), так и эндогенные факторы (вторичный альдостеронизм, избыточное образование ренина вследствие снижения почечного кровотока, острая ишемия сердца и мозга, рефлекторное влияние со стороны внутренних органов, у женщин на фоне гормональных расстройств в климактерическом периоде, нарушения уродинамики у мужчин, синдром апноэ во сне). Большую роль играет неправильно подобранная плановая терапия АГ, невыполнение больными назначений врача (62,5% пациентов принимают препараты нерегулярно), отсутствие преемственности между стационаром и поликлиникой.
Патогенетические основы развития
В патогенезе гипертонического криза I типа основную роль играет симпатикотония и гиперкатехоламинемия [4]. Увеличение ударного (УО) и минутного (МО) объема сердца не приводит к адекватному расширению сосудов, поскольку активация a1–адренорецепторов сосудов приводит к сужению периферических вен и венул, увеличивается венозный возврат крови к сердцу. Исследования Н.Н. Савицкого показали, что резистивные сосуды у больных с ГК расширены, но не настолько, чтобы нивелировать влияние повышенного МО сердца на АД.
В случае развития ГК II типа происходит повышенное накопление жидкости в тканях. Гипергидратация стимулирует повышенное образование в гипоталамических структурах мозга эндогенного гликозида, имеющего сосудорасширяющее действие. Этот плазменный фактор ингибирует транспортную К+–Nа+–зависимую АТФазу, приводя к повышению содержания внутриклеточного кальция в гладкомышечных клетках резистивных сосудов и их относительному (на фоне повышенного МО сердца) сужению.
Патогенетическими факторами, способствующими развитию ГК, являются: генетическая предрасположенность к вазоспазмам, высокое содержание циркулирующего в крови ангиотензина II и норадреналина, недостаточность кининогена, простациклинов, повреждение эндотелия сосудов и снижение выделения вазодилатирующих веществ. В различных сосудистых регионах происходит нарушение кровоснабжения по типу ишемии, стазов или тромбозов, отека ткани, диапедезного кровотечения.
Достаточно часто встречаются «рикошетные» кризы, когда после принятого диуретика возникает массивный диурез с резким снижением АД, а через 10–12 часов происходит задержка натрия, воды и значительное повышение АД. В ответ на острое уменьшение объема циркулирующей плазмы активизируется РАА–система и симпатическая стимуляция, что приводит к возрастанию МО и УО сердца при относительном повышении общего периферического сосудистого сопротивления. Рикошетные кризы протекают тяжелее первичных – для них характерны не только высокое АД и признаки гипергидратации, но и гиперадренергические проявления.
Клиническая картина
Гипертонический криз I типа характеризуется острым началом, внезапным повышением АД (ДАД до 100–105 мм рт.ст., САД – до 180–190 мм рт.ст.) пульсовое давления увеличено. Больные отмечают головную боль, головокружение, тошноту, обильное мочеиспускание; нередко возникает сердцебиение, возбуждение, красные пятна на лице и теле, что можно охарактеризовать, как «вегетативную бурю». В лабораторных анализах может выявляться повышение сахара в крови (после купирования криза уровень сахара нормализуется), повышение свертываемости крови (сохраняется в течение 2–3 дней), лейкоцитоз; в моче после криза умеренная протеинурия, гиалиновые цилиндры, единичные измененные эритроциты. Такие кратковременные кризы (от нескольких минут до 2–3 часов) обычно не вызывают осложнений.
Гипертонические кризы II типа развиваются постепенно, протекают длительно, с тяжелой симптоматикой. Повышается как САД, так и ДАД (больше 120 мм рт.ст.), пульсовое давление не растет или снижено. Преобладают мозговые симптомы – головная боль, головокружение, сонливость, вялость, преходящие нарушения зрения, парестезии, дезориентированность, рвота. Могут быть сжимающие боли в области сердца, одышка, удушье; лицо и пальцы одутловаты, диурез снижен. Отмечается резкое повышение норадреналина в крови, свертываемости крови, сахар крови не повышается, вероятен лейкоцитоз; на ЭКГ – уширение комплекса QRS и снижение сегмента ST. ГК II типа длится от 3–4 часов до 4–5 дней, обычно наблюдается у больных ГБ II–III стадии.
ГБ и симптоматические артериальные гипертензии кризового течения сопровождаются поражением жизненно важных органов и сосудов. Своевременное выявление этих поражений важно для выбора адекватного медикаментозного или хирургического лечения [3,5,6]. Наиболее частыми осложнениями ГК являются:
• острая левожелудочковая недостаточность (сердечная астма, отек легких), острая коронарная недостаточность (обострение стенокардии, развитие инфаркта миокарда);
• расслаивающаяся аневризма грудного отдела аорты;
• энцефалопатия, транзиторная ишемия, тромбоз, инфаркт, инсульт;
• фибриноидный некроз стенок почечных сосудов, острая почечная недостаточность.
Лечение
Тактика врача должна быть строго индивидуальна. При выборе препарата для купирования гипертонического криза необходимо определить его тип, оценить тяжесть клинической картины (наличие или отсутствие осложнений), выяснить причины острого повышения АД, длительность и кратность предшествующей базовой терапии, наметить уровень и скорость ожидаемого снижения АД.
Для сохранения саморегуляции кровотока в жизненно важных органах при купировании криза необходимо постепенное снижение давления – САД примерно на 25% от исходных цифр, ДАД на 10% не менее чем в течение часа [7]. При резком падении АД возможно нарастание неврологической или кардиальной симптоматики. В молодом возрасте без существенной сопутствующей патологии и выраженных изменений со стороны органов–мишеней допустимо снижение АД до верхней границы нормы [8].
Терапию неосложненного криза как I, так и II типа целесообразно начинать с нифедипина. Этот препарат относится к группе блокаторов кальциевых каналов. Расслабляя гладкую мускулатуру сосудов, он обладает выраженным гипотензивным эффектом. При сублингвальном приеме в дозе 10–20 мг и снижении давления через 15–30 минут можно прогнозировать купирование ГК к концу первого часа. В случае отсутствия эффекта необходимы дополнительные назначения. В ряде случаев можно применить клонидин сублингвально или внутрь 0,075–0,15 мг, внутривенное введение 1–1,5 мл 0,01% раствора необходимо проводить в горизонтальном положении под постоянным контролем АД. При любом типе ГК можно достичь положительного эффекта приемом 25–50 мг каптоприла сублингвально или использованием инъекционной формы эналаприла в дозе 1,25–2,5 мг в/в капельно.
При развитии ГК I типа часто возникает расстройство функции гипоталамуса, чем обусловлено появление у больных чувства страха, тревоги. В такой ситуации хороший эффект можно получить от дроперидола, который снижает активность симпатоадреналовой системы, оказывает седативное влияние, потенцирует действие гипотензивных средств. Можно применить инъекции хлорпромазина 1–1,5 мл 2,5% раствора в/в капельно или струйно, диазепама 2–3мл в/м.
Достаточно эффективно назначение a– и b–блокаторов: проксодолол принимают внутрь в дозе 80 мг или в/в струйно 10 мг с возможным повторением через 5 минут по 5 мг (допустимая доза 30 мг); лабеталол – внутрь 100 мг или в/в струйно по 40 мг через 10 минут до достижения эффекта (максимальная доза 200 мг). Если ГК сопровождается тахикардией, экстрасистолией, целесообразно использовать b–адреноблокаторы (пропранолол) по 5 мл 0,1% раствора в/в струйно очень медленно. Необходимо помнить о противопоказаниях к их применению.
Лечение ГК II типа в большинстве случаев требует комплексного подхода. Так, одновременно с нифедипином рекомендуется введение быстродействущего диуретика – фуросемида (40–80 мг) в/в струйно. Для предотвращения развития «рикошетного» криза необходимо последующее назначение ингибиторов АПФ (каптоприл) по 1/2 таблетки внутрь каждые полчаса в течение 1–2 часов. С целью снижения гиперадренергии применяются b–адреноблокаторы (пропранолол внутрь 40 мг).
В некоторых случаях, когда необходим быстрый гипотензивный эффект, допустимо использование артериального вазодилататора диазоксида в дозе 150–300 мг в/в медленно под контролем АД. Препарат противопоказан при остром нарушении мозгового и коронарного кровообращения, отеке легких, тяжелом сахарном диабете.
Особого внимания заслуживают осложненные гипертонические кризы.
При развитии острой коронарной недостаточности (нестабильная стенокардия, инфаркт миокарда) необходимо срочно дать нитроглицерин 0,5 мг сублингвально или в виде аэрозоля, показано внутривенное введение нитроглицерина – 10 мл 0,01% раствора в 200 мл физ. р–ра – со скоростью 6–8 капель в минуту. В случае сохранения болевого синдрома используется фентанил 0,005% 1,0 мл с дроперидолом 0,25% 2,0–4,0 мл в/в струйно на физ. р–ре или валорон 2,0 мл с дроперидолом в указанной дозировке. При отсутствии гипотензивного эффекта целесообразно внутривенное введение клонидина 0,01% 0,5–1 мл. У больных с тахикардией предпочтительны b–блокаторы (пропранолол 0,1% 5 мл).
Развитие острой левожелудочковой недостаточности при гипертоническом кризе обусловлено снижением сократительной способности сердца и нарушением диастолической функции левого желудочка в результате резкого повышения давления и увеличения сопротивления выбросу [6]. Терапию необходимо начинать с внутривенного введения нитроглицерина, фуросемида 40–80 мг (при отеке легких 80–120 мг), при недостаточном эффекте возможно добавление клонидина с дроперидолом внутривенно капельно. В результате дыхательной гипоксии развивается гиперкатехоламинемия, которую возможно устранить диазепамом 2–3 мл в/м или в/в.
Применение наркотических анальгетиков при отеке легких устраняет рефлекторное влияние на гемодинамику, уменьшает приток крови к правым отделам сердца и в малый круг в результате перераспределения крови и ее депонирования в венозной системе большого круга кровообращения, снимает возбуждение дыхательного центра. Рекомендуется медленное внутривенное введение морфина гидрохлорида 1% 1–1,5 мл дробными дозами из расчета 0,2–0,5 мл каждые 5–10 минут. У больных старше 60 лет предпочтительно использовать промедол. При очень тяжелой форме отека легких на фоне ГК возможно использование прямого смешанного вазодилататора нитропруссида натрия 50 мг в 400 мл изотонического раствора вв капельно. Выбор препаратов и последовательности их применения должен осуществляться под строгим контролем АД во избежание резкой гипотонии.
Для купирования гипертонического криза, осложненного цереброваскулярной недостаточностью, эффективно применение быстродействующих антагонистов кальция (нифедипин), которые наряду со снижением АД улучшают мозговой кровоток; при недостаточном эффекте можно использовать клонидин в/м или в/в. При первых признаках отека мозга для снижения внутричерепного давления необходимо введение фуросемида 20–60 мг в/в струйно (при выраженной неврологической симптоматике дозу увеличить до 80–100 мг) или маннитола 15% в/в капельно на 400 мл изотонического раствора.
Для быстрого снижения АД при судорожной форме ГК можно использовать вв капельно натрия нитропруссид, лабеталол, магния сульфат, дополнительно применяется диазепам в/м или в/в медленно. При подозрении на инсульт или развитии судорожного синдрома (тяжелая гипертензивная энцефалопатия) лечебные мероприятия должна проводить специализированная неврологическая бригада с последующей экстренной госпитализацией.
У больных пожилого и старческого возраста гипертонические кризы протекают со стертой клинической симптоматикой и невыраженными вегетативными реакциями, высок риск фатальных осложнений (инфаркт миокарда, инсульт, расслоение аорты, некупирующееся носовое кровотечение) [9]. Лечение ГК у таких больных должно проводиться мягко, не следует применять препараты, которые могут резко снизить АД или вызвать ортостатические колебания (ганглиоблокаторы, адреноблокаторы, гидралазин). Начать терапию следует с нифедипина 10 мг или каптоприла 25 мг сублингвально, при недостаточном эффекте рекомендуется повторить прием препарата в той же дозе или назначить клонидин 0,075–0,15 мг сублингвально. Указанные мероприятия можно проводить в амбулаторных условиях, при их неэффективности возникает опасность развития осложнений и требуется госпитализация для дальнейшего проведения неотложной терапии. При угрозе кровоизлияния в головной мозг необходимо ввести внутривенно струйно дибазол 6–10 мл 0,5% раствора. Купирование гипертонической энцефалопатии должно проводиться с участием невропатолога. Допустимо применение дроперидола 2 мл 0,25% в/в, лабеталола 20 мг в/в струйно, при необходимости – противосудорожные препараты, диуретики, вазоактивные средства (пентоксифиллин и др.). Необходим постоянный контроль за функциональным состоянием церебрального, коронарного, почечного кровотока.
Особая проблема – лечение ГК у беременных, который является наиболее частой причиной (до 40%) материнской и одной из главных причин перинатальной летальности [10,11]. При лечении беременных всегда приходится ставить на чашу весов пользу для матери и возможный вред для плода (тератогенность, эмбриотоксичность). По этому вопросу существуют противоположные мнения у врачей разных стран. Так, лабеталол лицензирован для применения при ГК у беременных в Англии и считается противопоказанным для этой цели в США, где препаратом выбора является гидралазин и метилдопа. В нашей стране при развитии эклампсии рекомендовано введение сульфата магния в/в капельно (сут. доза і 12 г). В случае его неэффективности используют клонидин 0,15–0,3 мг парентерально, гидралазин в дозе 10–20 мг в/в болюсно или 10–30 мг в/м. В неотложных ситуациях допустимо в/в введение нитропруссида натрия, нитроглицерина и ганглиоблокаторов. Возможно применение диазоксида вв медленно не более 150 мг, при необходимости – повторное введение через 5–15 мин. Следует помнить, что препарат может прекратить родовую деятельность.
Особое место занимают катехоламиновые кризы у больных с феохромоцитомой, которые обусловлены одномоментным и массивным выбросом катехоламинов в кровь. В этом случае можно вводить a–адреноблокатор тропафен в дозе 1 мл 1% раствора в/в струйно очень медленно или фентоламин 5 мг в/в. Повторные инъекции каждые 5 минут до купирования криза. При тахикардии необходимо добави
