Фибрилляция предсердия после инфаркт миокарда
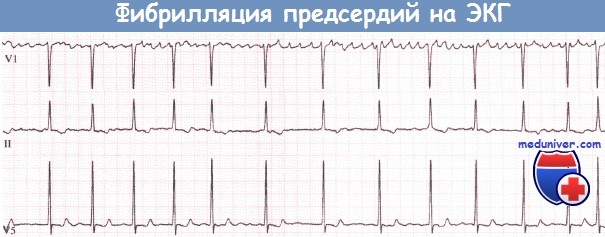
Периинфарктная фибрилляция предсердий (ФП) встречается у 10-20% пациентов с инфарктоми миокарда с подъемом сегмента ST (ИМ пST). Электрическая нестабильность или растяжение миокарда предсердий способствует возникновению множественных микроочагов повторного входа волны возбуждения (микро-ре-энтри) в ткани предсердий и ведет к развитию хаотической электрической активности последних, импульсы которых в неправильном ритме проводятся через АВ-узел и в беспорядочном ритме активируют желудочки.
Высокая частота ритма желудочков и потеря АВ-синхронии приводят к существенному снижению сердечного выброса и усугублению ишемии. Характерными ЭКГ-признаками ФП являются отсутствие изоэлектрической линии вследствие наличия волн фибрилляции (часто лучше заметны в отведении V1) и абсолютно нерегулярная активность желудочков. Частота возникновения ФП повышена у пациентов:
• с крупноочаговыми инфарктами;
• пожилого возраста;
• с перикардитом;
• с инфарктом ПЖ;
• с сахарным диабетом;
• с АГ;
• при использовании инотропных средств.
Раннее развитие фибрилляции предсердий (ФП) (<24 ч от начала заболевания) обычно ассоциировано с нижним ИМ пST, в то время как поздно развившаяся ФП (>24 ч от начала заболевания) часто наблюдается при переднем ИМ пST и сердечной недостаточности. Смертность среди больных с ОКС с развившейся ФП возрастает более чем в 2 раза.
Лечение фибрилляции предсердий (ФП), связанной с ОКС, зависит от частоты ритма желудочков и следующих клинических особенностей.
• Если ритм желудочков слишком велик (>200 уд./мин), а систолическое АД снижено (<90 мм рт.ст.) или в тех случаях, когда аритмия сопровождается болью в грудной клетке, симптомами острой сердечной недостаточности или нарушениями сознания, методом выбора является экстренная электрокардиоверсия.
• Многие эпизоды фибрилляции предсердий (ФП) на фоне ОКС имеют короткую продолжительность (в 50% случаев аритмия длится менее 30 мин) и хорошо переносятся больным. Если частота ритма желудочков при ФП не превышает 110 уд./мин, систолическое АД выше 90 мм рт.ст., а сам приступ протекает бессимптомно, то изначально никакого дополнительного лечения не требуется.
• Если фибрилляция предсердий (ФП) длится более 30 мин и частота ритма желудочков стойко превышает 110 уд./мин, что сопровождается снижением систолического АД или появлением соответствующей симптоматики, показано медикаментозное лечение.
Для лечения периинфарктной фибрилляции предсердий (ФП) можно использовать различные препараты. У пациентов с клинически проявляющейся дисфункцией ЛЖ назначение дигоксина (0,25-0,5 мг в/в каждые 6-8 часов до максимальной дозы 1 мг/сут.) поможет замедлить частоту ритма желудочков и, благодаря своему положительному инотропному действию, может улучшить функцию сердца.
Замедление ритма желудочков на фоне приема дигоксина обусловлено непрямым действием препарата на АВ-проводимость, заключающимся в увеличении парасимпатического тонуса. У больных с острым инфарктом, сопровождающимся выраженной симпатической активацией и подавлением вагусных эффектов, этот механизм может оказаться малоэффективным. У пациентов без признаков сердечной недостаточности и при отсутствии других противопоказаний быстрого контроля частоты ритма желудочков можно достичь путем в/в введения атенолола.
Если у пациента установлен центральный венозный катетер, то полезным может оказаться введение амиодарона. Его можно назначить независимо от состояния функции ЛЖ. Помимо быстрого достижения контроля частоты ритма желудочков (вследствие бета-адреноблокирующего эффекта) амиодарон оказывает полезное действие и на электрическую стабильность миокарда предсердий. У 75% пациентов это позволяет восстановить синусовый ритм в течение 4 ч.
Все пациенты с фибрилляцией предсердий (ФП) должны получать антикоагулянтную терапию гепарином. Если аритмия сохраняется более 24 ч, то для снижения риска связанных с ней отсроченных тромбоэмболических осложнений следует рассмотреть вопрос о восстановлении синусового ритма при помощи электрокардиоверсии. Трепетание предсердий (ТП) встречается реже, чем ФП, однако имеет те же проявления и требует такой же тактики лечения.
– Читать далее “Идиовентрикулярный ритм при инфаркте миокарда”
Оглавление темы “Аритмии при инфаркте миокарда”:
- Периинфарктные аритмии – причины, варианты
- Суправентрикулярные и желудочковые экстрасистолы при инфаркте миокарда
- Синусовая тахикардия при инфаркте миокарда
- Фибрилляция и трепетание предсердий при инфаркте миокарда
- Идиовентрикулярный ритм при инфаркте миокарда
- Желудочковая тахикардия при инфаркте миокарда
- Фибрилляция желудочков (ФЖ) при инфаркте миокарда
- Синусовая брадикардия при инфаркте миокарда
- Нарушения проводимости при инфаркте миокарда
- АВ-блокада I степени при инфаркте миокарда
Источник
Оглавление темы “Фибрилляции предсердий – диагностика, лечение.”:
- Признаки мерцания предсердий на ЭКГ
- ЭКГ при фибрилляции предсердий (ФП)
- Причины фибрилляции предсердий и их прогноз
- Классификация фибрилляции предсердий
- Шкалы риска тромбоэмболии при фибрилляции предсердий
- Фибрилляция предсердий. Лечение пароксизма фибрилляций предсердий
- Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
- Лечение фибрилляции предсердий стратегией контроля частоты
- Лечение фибрилляции предсердий стратегией контроля ритма
- Лечение рефрактерной (стойкой) фибрилляции предсердий
Фибрилляция предсердий. Лечение пароксизма фибрилляций предсердий
Фибрилляция предсердий (ФП) (с частотой сокращения желудочков более 150 уд/мин) — маркер плохого прогноза и независимый фактор, повышающий внутрибольничную летальность.
Пароксизм фибрилляции предсердий (ФП) связан с тяжелым поражением ЛЖ (обширным ИМ) и наличием СН (со значимыми гемодинамическими проявлениями).
Фибрилляция предсердий обусловлена появлением микро «re-entry» в предсердии, встречается при ИМ в 10-15% случаев (у пожилых лиц в 2—3 раза выше). Ранняя (в первые сутки ИМ) ФП носит, как правило, преходящий характер.
В более поздние сроки появление фибрилляции предсердий (ФП) связано с растяжением левого предсердия у больных с выраженной дисфункцией ЛЖ, перикардитом или ишемическим повреждением предсердий. Пароксизм ФП может вызвать смерть у 25% больных на фоне обширного ИМ передней локализации, особенно при ЧСС более 160 уд/мин или при большом дефиците пульса, когда мал выброс крови в аорту.
Появление фибрилляции предсердий (ФП) повышает летальность при ИМ в 2 раза, поэтому ее надо быстро купировать.
Прогностическое значение фибрилляций предсердий при инфаркте миокарда определяется частотой сокращения желудочков, размерами ЛПр и временем купирования приступа.
В период пароксизма тахисистолической формы фибрилляций предсердий могут усилиться ишемия и ИМ, возникнуть серьезные гемодинамические последствия (аритмогенный КШ, ОЛЖН, снижение мозгового кровотока) не только вследствие быстрого и малоэффективного сокращения желудочков, но и из-за потери транспортной функции предсердиями.
Появление фибрилляции предсердий (ФП) на фоне ИМ часто чревато системной эмболизацией инсультами и летальностью, особенно у больных с ИМ передней стенки.
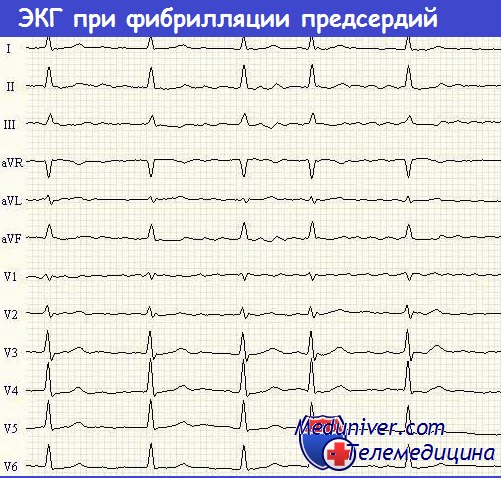
ЭКГ при фибрилляции предсердий
Лечение пароксизма фибрилляций предсердий на фоне ИМ проводится по общим правилам При хорошей переносимости и отсутствии тахисистолии можно воздержаться от специального лечения, так как СР часто восстанавливается спонтанно.
При плохой переносимости фибрилляции предсердий (ФП) проводят электрическую кардиоверсию (но велика вероятность возобновления ФП) или внутривенно вводят амиодарон (лучший препарат для купирования ФП при ИМ), который в последующем назначают в течение 6 недель для снижения риска повторного развития фибрилляции предсердий (ФП).
Показания к экстренному восстановлению сердечного ритма с помощью электроимпульсной терапии выраженные нарушения гемодинамики (больной задыхается, не может лежать, а сидит, имеется гипотензия), рецидивирующие боли в сердце, расширение зоны инфаркта или ишемии. В этом случае нельзя терять время, так как возможно быстрое развитие отека легких.
При фибрилляции предсердий и трепетании предсердий имеется высокая частота сокращения желудочков и гипотензия, что способствует расширению зоны некроза миокарда Лечение этих наджелудочковых тахиаритмий должно быть быстрым, особенно если частота сокращений желудочков более 100 уд/мин.

Фибрилляция предсердий (ФП): волны f отчетливо проявляются в отведении V1, едва заметны в отведении II и не видны в отведении V5.
При стабильном состоянии больного и отсутствии выраженных нарушений гемодинамики проводят фармакологическую терапию.
Первый шаг (когда восстановление сердечного ритма не показано) — урежение частоты сокращения желудочков при высокой исходной тахикардии и перевод тахисистолической формы ФП в брадисистолическую (с частотой сокращения желудочков менее 60 уд/мин).
Используют внутривенно антиаритмические препараты, блокирующие проведение импульса в АВ-узле пропранолол, амиодарон, дигоксин и с осторожностью — верапамил (из-за его кардиодепрессивного действия).
Дигоксин и амиодарон являются препаратами выбора у больных с наличием явной сердечной недостаточности (СН). Вводят:
• Амиодарон — по 300—400 мг (5 мг/кг) без разведения за 5— 10 мин, суточная доза до 1200 мг;
• Адреноблокаторы (уменьшающие ишемию миокарда и симпатический тонус) — пропранолол (внутривенно по 5 мг за 5 мин) тиметопролол (болюс— 5 мг, затем каждые 5—10 мин до достижения общей дозы 20 мг), потом его же назначают внутрь (каждые 6 ч по 25—50 мг). Бета-адреноблокаторы не показаны при тяжелой СН и ХОБЛ.
В отсутствие противопоказаний большая часть больных может после перенесенного ИМ принимать амбулаторно АБ (снижающие частоту сокращений желудочков и рецидивы ФП);
• Сердечные гликозиды, единственное показание для назначения которых при ИМ — это пароксизмы фибрилляций предсердий. Дигоксин вводят внутривенно болюсом в насыщающей дозе по 1 мг (0,6—1 мг для больного с массой тела 70 кг) за 5 мин. Но начало эффекта дигоксина проявляется лишь через несколько часов.
В ряде случаев дигоксин в малой дозе добавляют к бета-адреноблокатору (удлиняющим рефрактерность АВ-узла), если у больного имеется быстрый желудочковый ритм и легкая ХСН.
При отсутствии эффекта (но после урежения сокращения желудочков), через 1 час для восстановления сердечного ритма (это не всегда надо) вводят амиодарон;
• всем больным с фибрилляциями предсердий показано внутривенное введение гепарина (доза зависит от длительности фибрилляций предсердий). Так, при длительности ФП более 48 ч необходим прием антикоагулянтов, особенно при крупноочаговых передних ИМ. Больной с повторными эпизодами ФП должен принимать оральные антикоагулянты (чтобы снизить риск развития инсульта), даже если у него имеется СР при выписке из больницы.
Учебное видео ЭКГ при суправентрикулярной тахикардии (синусовой тахикардии, фибрилляции предсердий, трепетании предсердий)

– Также рекомендуем “Шкалы риска тромбоэмболии при фибрилляции предсердий”
Источник
Комментарии
Опубликовано в журнале:
В мире лекарств »» №1 1999 Н.М.ШЕВЧЕНКО, ПРОФЕССОР КАФЕДРЫ ТЕРАПИИ ФАКУЛЬТЕТА УСОВЕРШЕНСТВОВАНИЯ ВРАЧЕЙ РОССИЙСКОГО ГОСУДАРСТВЕННОГО МЕДИЦИНСКОГО УНИВЕРСИТЕТА
Аритмии – самое частое осложнение инфаркта миокарда (ИМ) и самая частая причина смерти на догоспитальном этапе. Половина летальных исходов при ИМ происходит в первые два часа, в большинстве случаев вследствие фибрилляции желудочков. На госпитальном этапе аритмии являются второй по частоте (после острой сердечной недостаточности) причиной летальных исходов больных с ИМ. Нарушения ритма являются отражением обширного поражения миокарда и часто вызывают появление или усиление нарушений гемодинамики и клинических проявлений недостаточности кровообращения. В последние годы произошли заметные изменения многих представлений о лечении аритмий у больных с острым ИМ.
ЭКСТРАСИСТОЛИЯ
Чаще всего при ИМ отмечается желудочковая экстрасистолия. До недавнего времени желудочковой экстрасистолии при ИМ придавали очень большое значение. Популярной была концепция так называемых “предупреждающих аритмий”, согласно которой желудочковые экстрасистолы высоких градаций (частые, полиморфные, групповые и ранние – типа “R на Т”) являются предвестниками фибрилляции желудочков, а лечение желудочковых экстрасистол должно способствовать снижению частоты возникновения фибрилляции. Концепция “предупреждающих аритмий” не подтвердилась. В настоящее время установлено, что экстрасистолы, возникающие в первые 1-1,5 суток ИМ, сами по себе безопасны (их даже называют “косметическими аритмиями”) и не являются предвестниками фибрилляции желудочков. А самое главное – лечение экстрасистолии не влияет на частоту возникновения фибрилляции желудочков. В рекомендациях Американской Кардиологической Ассоциации по лечению острого ИМ (1996 г.) специально подчеркивается, что регистрация желудочковых экстрасистол и даже неустойчивой желудочковой тахикардии (включая полиморфную желудочковую тахикардию продолжительностью до 5 комплексов) не является показанием для назначения антиаритмических препаратов (!). Отрицательное прогностическое значение имеет выявление частых желудочковых экстрасистол через 1-1,5 суток от начала ИМ, т.к. в этих случаях желудочковые экстрасистолы являются “вторичными” и, как правило, возникают вследствие выраженной дисфункции левого желудочка (“маркеры дисфункции левого желудочка”).
Эпизоды неустойчивой желудочковой тахикардии, продолжительностью менее 30 сек., не сопровождающиеся нарушениями гемодинамики, многие авторы так же, как и желудочковую экстрасистолию, относят к “косметическим аритмиям” (их называют “энтузиастическими” выскальзывающими ритмами). Антиаритмические препараты назначают только при очень частых, обычно групповых экстрасистолах (вплоть до так называемых “пробежек” неустойчивой желудочковой тахикардии), если они вызывают нарушения гемодинамики с возникновением клинических симптомов или субъективно очень плохо переносятся больными. Клиническая ситуация при ИМ очень динамична, аритмии часто носят преходящий характер, и очень трудно провести оценку эффективности лечебных мероприятий. Тем не менее в настоящее время рекомендуется избегать применения антиаритмических препаратов класса I (за исключением лидокаина), а при наличии показаний для антиаритмической терапии предпочтение отдается бета-блокаторам, амиодарону и соталолу. Следует также подчеркнуть, что показаний для назначения так называемых метаболических препаратов и манипуляций типа лазерного облучения при аритмиях у больных ИМ не существует. Препаратом выбора для лечения желудочковых аритмий при ИМ по-прежнему остается лидокаин. Лидокаин вводят внутривенно – 200 мг в течение 20 мин. (обычно повторными болюсами по 50 мг). При необходимости проводят инфузию со скоростью 1-4 мг/мин. При отсутствии эффекта от лидокаина раньше, как правило, назначали новокаинамид внутривенно 1 г в течение 30-50 мин., скорость введения новокаинамида при длительной инфузии составляет 1-4 мг/мин. Однако в последние годы при отсутствии эффекта от лидокаина чаще применяют бета-блокаторы или амиодарон. Удобнее использовать внутривенное введение короткодействующих бета-блокаторов, например, эсмолола. Однако в нашей стране в настоящее время наиболее доступным препаратом этой группы для внутривенного введения янляется пропранолол (обзидан). Обзидан при ИМ вводят со скоростью 1 мг в течение 5 минут. Доза обзидана при внутривенном введении составляет от 1 до 5 мг. При наличии эффекта переходят на прием бета-блокаторов внутрь. Амиодарон (кордарон) вводят внутривенно медленно в дозе 150-450 мг. Скорость введения амиодарона при длительной инфузии составляет 0,5-1,0 мг/мин. Следует отметить, что профилактическое назначение лидокаина больным с острым инфарктом миокарда не показано. Для предупреждения возникновения фибрилляции желудочков наиболее эффективным является возможно более раннее назначение бета-блокаторов. В настоящее время проводятся исследования целесообразности профилактического применения амиодарона.
ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ
Частота возникновения устойчивой желудочковой тахикардии в остром периоде ИМ достигает 15%. В случае возникновения выраженных нарушений гемодинамики (сердечная астма, гипотония, потеря сознания) методом выбора является проведение электрической кардиоверсии разрядом 75-100 Дж (около 3 кВ). При более стабильном состоянии гемодинамики прежде всего применяют лидокаин, при отсутствии эффекта – обычно используют новокаинамид. Третьим препаратом (при неэффективности первых двух) является амиодарон – внутривенно от 150 до 450 мг. Если желудочковая тахикардия продолжается, то при стабильной гемодинамике можно продолжить эмпирический подбор терапии, например, оценить эффект внутривенного введения обзидана, соталола, гилуритмала, магния сульфата или провести электрическую кардиоверсию (начинают с разряда 50 Дж, на фоне внутривенного введения реланиума). Интервал между введением различных препаратов зависит от состояния больного и при хорошей переносимости, отсутствии признаков ишемии и относительно стабильной гемодинамике составляет от 20-30 минут до нескольких часов. Имеются сообщения, что при рефракторной или рецидивирующей устойчивой желудочковой тахикардии, сопровождающейся выраженными нарушениями гемодинамики или переходом в фибрилляцию желудочков, может быть эффективным прием внутрь больших доз амиодарона – до 4 г в сутки (т.е. 20 таблеток) в течение 3 дней.
Для лечения полиморфной желудочковой тахикардии (включая тахикардию типа “пируэт”) препаратом выбора является сульфат магния – внутривенное введение 1-2 г в течение 5 минут и последующая инфузия со скоростью 10-50 мг/мин. При отсутствии эффекта от сульфата магния у больных без удлинения интервала QT оценивают действие бета-блокаторов и амиодарона. При наличии удлинения интервала QT используют электрокардиостимуляцию с частотой около 100 в минуту. Следует отметить, что у больных с острым ИМ даже при удлинении интервала QT в лечении тахикардии типа “пируэт” может быть эффективным применение бета-блокаторов и амиодарона.
ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ
Примерно 60% всех случаев фибрилляции желудочков происходят в первые 4 часа. “80% – в первые 12 часов ИМ. Частота возникновения фибрилляции желудочков после поступления больного в блок интенсивной терапии составляет 4,5-7%. В основном это так называемая первичная фибрилляция желудочков (не связанная с рецидивированием ИМ, ишемией и недостаточностью кровообращения).
Единственным эффективным методом лечения фибрилляции желудочков является немедленное проведение электрической дефибрилляции. При отсутствии дефибриллятора реанимационные мероприятия при фибрилляции желудочков практически всегда безуспешны, более того, с каждой минутой снижается вероятность успешной электрической дефибрилляции. Эффективность немедленной электрической дефибрилляции при ИМ составляет около 90%. Сначала используют разряд в 200 Дж (5 кВ), при отсутствии эффекта максимально быстро проводят повторные попытки, увеличивая мощность разрядов до 300-400 Дж (6-7 кВ). Если после нескольких попыток дефибрилляции ритм не восстанавливается, на фоне продолжения общих реанимационных мероприятий и повторных попыток дефибрилляции через каждые 5 минут вводят адреналин (внутривенно по 1 мг). При рефрактерной фибрилляции кроме адреналина повторно вводят лидокаин (по 100 мг), а при отсутствии эффекта – бретилий, амиодарон или сульфат магния. После восстановления синусового ритма назначают инфузию эффективного антифибрилляторного препарата (лидокаина, бретилия, амиодарона или сульфата магния). При наличии признаков активации симпатической нервной системы, например, при синусовой тахикардии, не связанной с сердечной недостаточностью, дополнительно применяют бета-блокаторы.
Прогноз у больных, перенесших первичную фибрилляцию желудочков, как правило, вполне благоприятный и по некоторым данным практически не отличается от прогноза у больных с неосложненным ИМ. Фибрилляция желудочков, возникающая в более поздние сроки (после первых суток), в большинстве случаев является вторичной и обычно возникает у больных с выраженным поражением миокарда, рецидивирующими ИМ, ишемией миокарда или признаками сердечной недостаточности. Следует отметить, что вторичная фибрилляция желудочков может наблюдаться и в течение первых суток ИМ. Неблагоприятный прогноз при этом определяется тяжестью поражения миокарда. Частота возникновения вторичной фибрилляции желудочков составляет 2,2-7%, в том числе у 60% в первые 12 часов. У 25% больных вторичная фибрилляция желудочков отмечается на фоне мерцания предсердий. Эффективность дефибрилляции при вторичной фибрилляции составляет от 20 до 50%, повторные эпизоды возникают у 50% больных, летальность больных в стационаре составляет 40-50%.
Имеются сообщения, что после выписки из стационара наличие в анамнезе даже вторичной фибрилляции желудочков уже не оказывает дополнительного влияния на прогноз.
Проведение тромболитической терапии позволяет резко (в десятки раз) снизить частоту возникновения устойчивой желудочковой тахикардии и вторичной фибрилляции желудочков. Реперфузионные аритмии не представляют проблемы, в основном это частые желудочковые экстрасистолы и ускоренный идиовентрикулярный ритм (“косметические аритмии”) – показатель успешного тромболизиса. Редко возникающие более серьезные аритмии, как правило, хорошо поддаются стандартной терапии.
АСИСТОЛИЯ ЖЕЛУДОЧКОВ И ЭЛЕКТРОМЕХАНИЧЕСКАЯ ДИССОЦИАЦИЯ
Эти причины остановки сердца, как правило, являются следствием тяжелого, часто необратимого повреждения миокарда с длительным периодом выраженной ишемии.
Даже при своевременно начатых и правильно проводимых реанимационных мероприятиях летальность составляет 85-100%. Попытка применения электрокардиостимуляции при асистолии нередко выявляет электромеханическую диссоциацию – регистрацию стимулируемой электрической активности на ЭКГ без механических сокращений сердца. Стандартная последовательность реанимационных мероприятий при асистолии и электромеханической диссоциации включает проведение закрытого массажа сердца, искусственной вентиляции легких, повторное введение адреналина и атропина (по 1 мг), оправдана попытка применения ранней электрокардиостимуляции. Имеются данные об эффективности внутривенного введения аминофиллина (250 мг) при асистолии. Популярное в прошлом назначение препаратов кальция считается не только бесполезным, но и потенциально опасным. Есть сообщения, что эффективность реанимационных мероприятий можно повысить, если использовать гораздо более высокие дозы адреналина, например, при увеличении дозы адреналина в 2 раза при повторных введениях через каждые 3-5 минут.
Очень важно исключить наличие вторичной электромеханической диссоциации, основными причинами которой являются гиповолемия, гиперкалиемия, тампонада сердца, массивная тромбоэмболия легочной артерии, напряженный пневмоторакс. Всегда показано введение плазмозамещающих растворов, т.к. гиповолемия является одной из самых частых причин электромеханической диссоциации.
НАДЖЕЛУДОЧКОВЫЕ ТАХИАРИТМИИ
Из наджелудочковых тахиаритмий (если не учитывать синусовую тахикардию) в остром периоде ИМ чаще всего наблюдается мерцание предсердий – у 15-20% больных. Все остальные варианты наджелудочковых тахикардий при ИМ встречаются очень редко и обычно прекращаются самостоятельно. При необходимости проводятся стандартные лечебные мероприятия. Ранняя мерцательная аритмия (в первые сутки ИМ), как правило, носит преходящий характер, ее возникновение связывают с ишемией предсердий и эпистенокардическим перикардитом. Возникновение мерцательной аритмии в более поздние сроки в большинстве случаев является следствием растяжения левого предсердия у больных с дисфункцией левого желудочка. При отсутствии заметных нарушений гемодинамики мерцание предсердий не требует проведения лечебных мероприятий. При наличии выраженных нарушений гемодинамики методом выбора является проведение неотложной электрической кардиоверсии.
При более стабильном состоянии возможны 2 варианта ведения больных: 1) урежение ЧСС при тахисистолической форме в среднем до 70 в минуту с помощью внутривенного введения дигоксина, бета-блокаторов, верапамила или дилтиазема; 2) восстановление синусового ритма с помощью внутривенного введения амиодарона или соталола. Преимуществом второго варианта является возможность достижения восстановления синусового ритма и одновременно быстрое урежение ЧСС в случае сохранения мерцания предсердий. У больных с явной сердечной недостаточностью выбор проводится между двумя препаратами: дигоксин (внутривенное введение около 1 мг дробными дозами) или амиодарон (внутривенно 150-450 мг). Всем больным с мерцанием предсердий показано внутривенное введение гепарина.
БРАДИАРИТМИИ
Нарушение функции синусового узла и атриовентрикулярные (АВ) блокады чаще наблюдаются при ИМ нижней локализации, особенно в первые часы. Синусовая брадикардия редко представляет какие-либо проблемы. При сочетании синусовой брадикардии с выраженной гипотонией (синдром “брадикардии-гипотонии”) используют внутривенное введение атропина
Атриовентрикулярные блокады также чаще регистрируются у больных с нижним ИМ. Частота возникновения АВ-блокады II-III степени при нижнем ИМ достигает 20%, а если имеется сопутствующий ИМ правого желудочка – АВ-блокада отмечается у 45-75% больных. АВ-блокада при ИМ нижней локализации, как правило, развивается постепенно: сначала удлинение интервала PR, затем АВ-блокада II степени типа I (Мобитц-I, периодика Самойлова-Венкебаха) и только после этого – полная АВ-блокада. Даже полная АВ-блокада при нижнем ИМ почти всегда носит преходящий характер и продолжается от нескольких часов до 3-7 суток (у 60% больных – менее суток).
Однако возникновение АВ-блокады является признаком более выраженного поражения: госпитальная летальность при неосложненном нижнем ИМ составляет 2-10%, а при возникновении АВ-блокады достигает 20% и более. Причиной смерти при этом является не сама АВ-блокада, а сердечная недостаточность, вследствие более обширного поражения миокарда.
У больных с нижним ИМ при возникновении полной АВ-блокады выскальзывающий ритм из АВ-соединения, как правило, обеспечивает полную компенсацию, существенных нарушений гемодинамики обычно не отмечается. Поэтому лечения в большинстве случаев не требуется. При резком снижении ЧСС (менее 40 в минуту) и возникновении признаков недостаточности кровообращения используют внутривенное введение атропина (по 0,75-1,0 мг, при необходимости повторно, максимальная доза составляет 2-3 мг). Представляют интерес сообщения об эффективности внутривенного введения аминофиллина (эуфиллина) при АВ-блокадах, резистентных к атропину (“атропин-резистентные” АВ-блокады). В редких случаях может потребоваться инфузия адреналина, изопротеренола, алупента или астмопента, ингаляции бета2-стимуляторов. Необходимость в проведении электро-кардиостимуляции возникает крайне редко. Исключение представляют случаи нижнего ИМ с вовлечением правого желудочка, когда при правожелудочковой недостаточности в сочетании с выраженной гипотонией для стабилизации гемодинамики может потребоваться проведение двухкамерной АВ-стимуляции, т.к. при ИМ правого желудочка очень важно сохранение систолы правого предсердия.
При ИМ передней локализации АВ-блокада II-III степени развивается только у больных с очень массивным поражением миокарда. При этом АВ-блокада происходит на уровне системы Гиса-Пуркинье. Прогноз у таких больных очень плохой – смертность достигает 80-90% (как при кардиогенном шоке). Причиной смерти является сердечная недостаточность, вплоть до развития кардиогенного шока, или вторичная фибрилляция желудочков.
Предвестниками возникновения АВ-блокады при переднем ИМ являются: внезапное появление блокады правой ножки пучка Гиса, отклонение электрической оси и удлинение интервала PR. При наличии всех трех признаков вероятность возникновения полной АВ-блокады составляет около 40%. В случаях возникновения этих признаков или регистрации АВ-блокады II степени типа II (Мобитц-II) показано профилактическое введение стимуляционного зонда-электрода в правый желудочек. Средством выбора для лечения полной АВ-блокады на уровне ветвей пучка Гиса с медленным идиовентрикулярным ритмом и гипотонией является временная электрокардиостимуляция. При отсутствии кардиостимулятора используют инфузию адреналина (2-10 мкг/мин), возможно применение инфузии изадрина, алупента или астмопента со скоростью, обеспечивающей достаточное увеличение ЧСС. К сожалению, даже в случаях восстановления АВ-проводимости прогноз у таких больных остается неблагоприятным, летальность значительно повышена как во время пребывания в стационаре, так и после выписки (по некоторым данным летальность в течение первого года достигает 65%). Правда, в последние годы появились сообщения, что после выписки из стационара факт преходящей полной АВ-блокады уже не влияет на отдаленный прогноз больных с передним ИМ.
В заключение необходимо подчеркнуть, что при аритмиях, сопровождающихся гипотонией, прежде всего необходимо восстановить синусовый ритм или нормальную ЧСС. В этих случаях даже внутривенное введение препаратов типа верапамила (например, при тахисистолической форме мерцания предсердий) или новокаинамида (при желудочковой тахикардии) может улучшить гемодинамику, в частности, повысить АД. Полезно помнить о предложенной рабочей группой Американской Кардиологической Ассоциации “кардиоваскулярной триаде”: ЧСС, объем крови и насосная функция сердца. Если у больного с отеком легких, выраженной гипотонией или шоком имеется тахикардия или брадикардия, коррекция ЧСС является первой целью лечебных мероприятий. При отсутствии отека легких, а тем более при наличии признаков гиповолемии, у больных с коллапсом или шоком проводят пробу с жидкостью: болюсное введение 250-500 мл физиологического раствора. При хорошей реакции на введение жидкости продолжают инфузию плазмозамещающих растворов со скоростью, достаточной для поддержания АД на уровне около 90-100 мм. Если реакция на введение жидкости отсутствует или появляются признаки застоя в легких, начинают внутривенную инфузию мощных инотропных и вазопрессорных препаратов: норадреналина, допамина, добутамина, амринона.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
