Динамика тропонина i при инфаркте
ЮНИТЕКА:
ИХА-исследования:
01.07.2019
Согласно последнему (2007 г.) пересмотру рекомендаций по острому инфаркту миокарда с подъемом сегмента ST, главным критерием постановки диагноза инфаркта является наличие динамики изменения уровня биомаркеров некроза миокарда, предпочтительно тропонина.
Несмотря на почти стопроцентную чувствительность и специфичность тропониновых тестов и их широкую распространенность, на сегодняшний день существует ряд заблуждений, приводящих к обесцениванию получаемых показателей. Для правильной трактовки результатов теста необходимо ориентироваться на референсные значения концентрации тропонинов различных тест-систем, знать и учитывать некоронарогенные причины повышения тропонинов и, самое главное, оценивать динамику уровня биомаркеров.
According to the latest (2007) revision of recommendations on acute ST segment elevation myocardial infarction, the main infarction diagnosing criterion is a dynamical change in myocardial necrosis biomarkers (preferably troponin). Despite nearly 100% sensitivity/specificity of troponin tests, today there are some delusions leading to depreciation of results obtained therefrom. For correct interpretation of test results, one should be guided by different test systems’ reference troponin concentrations, be aware and take account of noncoronary reasons for elevated troponin concentrations and, above all, evaluate biomarker level behavior.
В течение последних 15 лет рекомендации по диагностике и лечению больных острым инфарктом миокарда (ОИМ) не переиздавались. Вместе с тем за эти годы многое изменилось как в диагностике и критериях ОИМ, так и в его лечении. Время убедительно подтвердило оправданность и необходимость основывать рекомендации для практического здравоохранения на результатах, полученных методами доказательной медицины.
2007 год ознаменовался выходом двух регламентирующих документов по диагностике и лечению ОИМ: национальных рекомендаций Всероссийского научного общества кардиологов (ВНОК) по ОИМ с подъемом сегмента ST [1] и консенсусного документа Европейского кардиологического общества (ESC), Американской ассоциации кардиологов (AHA), Всемирной организации здравоохранения (WHF) [2]. В этих документах пересмотрены основные критерии диагностики ОИМ.
Согласно новому определению, под ОИМ понимают одновременное наличие признаков некроза миокарда и клинических проявлений миокардиальной ишемии. Диагноз ОИМ ставится на основании двух симптомов, главным из которых является характерная динамика (повышение и / или понижение) уровня сердечных биомаркеров (предпочтительно тропонина). Вторым симптомом могут быть или ангинозный приступ, и / или изменения ЭКГ, указывающие на вновь возникшую ишемию, и / или вновь возникшие нарушения локальной сократимости или новые очаги некротизированного миокарда, обнаруженные с помощью дополнительных инструментальных методик. Таким образом, определение тропонина является одним из важнейших критериев диагностики ОИМ.
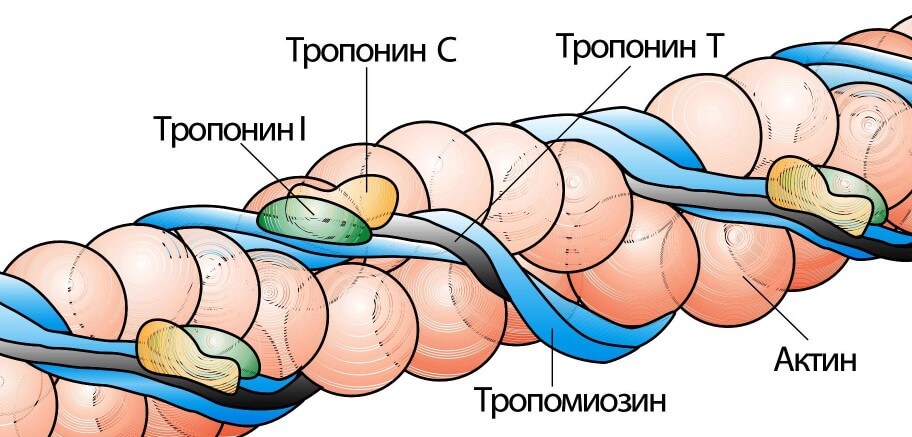
Тропонины (I, Т и С) в соотношении 1: 1: 1 входят в состав тропонинового комплекса, который связан с тропомиозином. Тропомиозин, в свою очередь, вместе с актином образует тонкие филаменты миоцитов. Все три тропонина участвуют в кальцийзависимой регуляции акта сокращения — расслабления.
Тропонин I является ингибирующей субъединицей этого комплекса, связывающей актин в период расслабления и тормозящей АТФ-фазную активность актомиозина, таким образом предотвращая мышечную контрактацию в отсутствие ионов кальция.
Тропонин Т — регуляторная субъединица, прикрепляющая тропониновый комплекс к тонким филаментам и тем самым участвующая в кальций регулируемом акте сокращения.
Тропонин С является кальцийсвязывающей субъединицей, инициирующей сокращение (рис. 1). Кардиальные изоформы тропонинов Т и I существенно отличаются от их изоформ, локализующихся в скелетной мускулатуре.
У больных ИМ возрастание уровня тропонинов отмечается через 4 – 6 часов после острого ангинозного приступа или его клинического эквивалента, достигая пика в пределах 12 – 24 часов. Степень увеличения концентрации тропонинов в этот период весьма значительна, хотя сильно колеблется у отдельных категорий пациентов. Диапазон диагностической значимости уровня тропонинов (диагностическое окно) в основном ограничивается 3 – 7 сутками, значительно варьируя у отдельных больных. Для тропонина Т этот период более длителен и может быть пролонгирован до 12 – 14 дней [3].
Возвращаясь к основным критериям диагностики ОИМ, необходимо отметить различия в понимании термина «характерная динамика изменения уровня сердечных биомаркеров». Согласно международному документу и новым рекомендациям ВНОК по лечению и диагностике ИМ с подъемом сегмента ST [1, 2], под динамикой изменения концентрации биомаркеров, в частности тропонинов Т и I, понимают такое увеличение их уровня, когда хотя бы одна из определенных концентраций превышает референсный предел. Референсный предел является статистическим термином, обозначающим увеличение содержания биомаркера в крови выше 99 перцентиля значения показателя в данной популяции при сохранении вариабельности исследования в пределах 10%. Референсный предел определяется в здоровой популяции и соответствует верхней границе нормальных значений.
В более ранних рекомендациях ВНОК по диагностике и лечению ОКС [4] при постановке диагноза ОИМ ориентировались на пороговые значения показателя. Пороговое значение в отличие от референсного предела определяется в популяции больных ОИМ и соответствует нижней границе патологических значений. В ситуациях, когда тропонин был повышен, но не достигал порогового значения, рекомендовали выставлять диагноз «Нестабильная стенокардия с повышенным уровнем тропонина» (рис. 2).
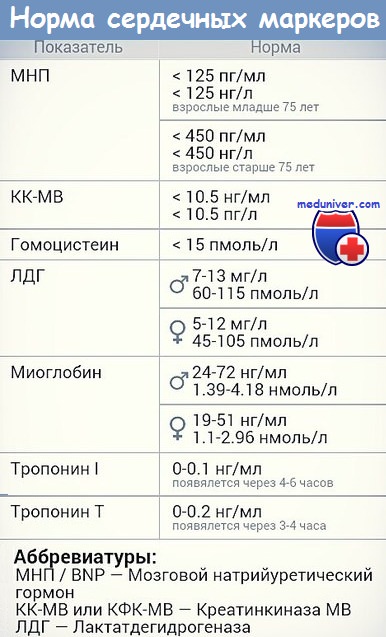
В настоящее время существует более 10 тест-систем определения сердечных тропонинов в периферической крови. Тест-системы обладают различной чувствительностью в зависимости от того, какой тип иммуноанализатора в них используется и какой участок (эпитоп) тропонина в крови оценивается. Пороговые значения тропонинов для различных тест-систем были установлены и стандартизированы в 2004 году Международной федерацией клинической химии [5] (табл. 1).
Как видно из табл. 1, референсные пределы концентраций тропонинов в 5 – 10 раз меньше их пороговых значений и всего лишь в 1 – 5 раз больше минимальных определяемых концентраций. Этот факт, безусловно, требует повышенной тщательности соблюдения лабораторных норм и инструкций при выполнении анализа уровня тропонина.
Для выявления динамики концентраций тропонинов в международных рекомендациях предусмотрено взятие образцов крови сразу при поступлении больного в стационар, через 6 – 9 часов, а в спорных случаях еще через 12 – 24 часа с момента поступления [1]. В национальных рекомендациях по лечению ИМпST повторный забор крови выполняется лишь пациентам, у которых концентрация тропонина в первом образце не превысила нормальных значений (референсного предела) [2]. Однако эта позиция рекомендаций ВНОК противоречит самому определению ОИМ, так как по одному полученному показателю невозможно оценить его динамику.
Определение концентрации тропонина в пробе, взятой заведомо ранее того времени, когда можно ожидать их повышения (4 – 6 часов с момента ангинозного приступа), однако, можно считать оправданным: это дает необходимую точку отсчета [2].
Необходимо подчеркнуть, что выявление «характерной» динамики тропонина не является синонимом наличия острого инфаркта миокарда.
В табл. 2 приведены случаи повышения тропонинов в отсутствие ИБС [6].
При ряде этих состояний (ХСН, гипотиреоз, шоковые состояния, ХПН, лекарственная интоксикация, инфильтративные заболевания) имеет место стабильное повышение тропонина (без четкой динамики концентраций), которое может быть обусловлено микронекрозами кардиомиоцитов на фоне тяжелого патологического процесса. При других состояниях (гипертонический криз, тахи-, брадиаритмии и др.) повышение тропонина и характерная динамика могут быть связаны с возникновением острых микронекрозов кардиомиоцитов на фоне резкого повышения потребности миокарда в кислороде или снижения его доставки. Эти состояния могут провоцировать развитие острого инфаркта миокарда у больных ИБС, вне связи с дестабилизацией атеросклеротических бляшек.
С целью изучения клинической чувствительности тропонинов T и I нами было обследовано 169 пациентов, поступивших в отделение терапевтической реанимации ГКБ № 33 с острым коронарным синдромом c подъемом и без подъема сегмента ST за период 2005 – 2007 гг. Критериями исключения были все состояния, при которых возможно повышение уровня тропонинов в отсутствие ИБС (табл. 2), а также состояния, затрудняющие ЭКГ диагностику ОИМ: аневризма сердца, БЛНПГ в анамнезе, выраженная гипертрофия левого желудочка, перикардит, миокардит, выраженные электролитные нарушения. Всем больным было проведено стандартное клинико-лабораторное и инструментальное обследование. Диагноз ОИМ выставлялся на основании наличия динамики МВ фракции КФК, типичного ангинозного статуса, характерной динамики ЭКГ, при обнаружениипризнаков вновь возникших нарушений локальной сократимости ЛЖ при эхокардиографии.
Концентрация тропонинов Т и I определялась иммунохимическим методом с использованием тест-систем фирм Abbott I-ADV (тропонин I) и Roche Elecsys (тропонин Т) у всех больных при поступлении, через 6, 12 часов и 14 суток нахождения в стационаре. Результаты тропониновых тестов анализировались ретроспективно и не влияли на принятие диагностического решения.
Статистическую обработку полученных результатов проводили на персональном компьютере с помощью пакета программ Statistica 6,0 (StatSoft Inc., USA, 2001). При выборе метода сравнения учитывалась нормальность распределения признака в подгруппах с учетом критерия Колмогорова — Смирнова. При отклонении распределения от нормального при описании использовалась медиана (Me), а также 25 и 75%-ные процентили, а при нормальном распределении — среднее значение и стандартное отклонение. Достоверность различий оценивали с помощью непараметрического критерия Mann — Whitney. Вероятность того, что статистические выборки отличались друг от друга, существовала при р < 0,05.
Была проанализирована клиническая значимость определения тропонинов Т и I в динамике, однократного повышения уровней тропонинов по референсным и патологическим значениям.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
Из 169 пациентов с ОКС (м / ж = 60,1 / 39,9%, средний возраст 64,2 ± 12,9 года) у 86 больных (50,9%) был диагностирован ОИМ и у 83 (49,1%) — нестабильная стенокардия. Уровни тропонинов Т и I в обеих группах имели достоверные различия во всех диагностических точках (см. табл. 3).
Повышение тропонина I выше референсного значения у больных ОИМ при поступлении наблюдалось достоверно чаще, чем повышение тропонина Т в этом же временном интервале (в 93,1% случаев по сравнению с 81,4 % соответственно, р < 0,05).
Таким образом, повторное определение этих маркеров диагностики ОИМ, согласно рекомендациям ВНОК, 2007, в случае использования тропонина Т пришлось бы выполнить достоверно большему проценту больных (18,6% по сравнению с 6,9% соответственно, р < 0,05).
Динамика тропонина I (по референсным значениям), характерная для некроза миокарда, выявлялась у 100% больных ОИМ, тропонина Т — у 96,5%. В то же время определение тропонина I в динамике позволило диагностировать ОИМ у 34,1% больных с диагнозом нестабильная стенокардия, тропонина Т — у 22,4% (табл. 4).
При определении динамики повышения биомаркеров как увеличения их уровня выше пороговых значений диагностическая чувствительность обоих тропонинов оказалась достоверно ниже (табл. 4).
Таким образом, можно заключить, что динамика концентрации тропонинов является одним из главных критериев ОИМ. Тропониновые тесты обладают высокой чувствительностью в отношении диагностики ОИМ, которая для тропонина I составляет 100%. Определение патологического уровня тропонинов как отклонения от референсных величин обладает более высокой чувствительностью в отношении постановки диагноза ОИМ, чем использование пороговых значений.
ЛИТЕРАТУРА
- Всероссийское научное общество кардиологов. Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST на ЭКГ. Российские рекомендации // Приложение к журналу «Кардиоваскулярная терапия и профилактика». — М., 2007.
- ESC / ACCF / AHA / WHF. Task force for the redefinition of myocardial infarction, universal definition of myocardial infarction // Circulation. — 2007. — Vol. 116. — Р. 959 – 969.
- Wu, A. H. Characterization of cardiac troponin subunit release into serum after acute myocardial infarction and comparison of assays for troponin T and I. American Association for Clinical Chemistry Subcommittee on cTnI Standardization / A. H. Wu, Y. J. Feng, R. Moore et al. // Clin. Chem. 1998. — Vol. 44, № 6. Pt. 1. — Р. 1198 – 208.
- Всероссийское научное общество кардиологов. Лечение острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ. Российские рекомендации // Приложение к журналу «Кардиоваскулярная терапия и профилактика»). — М., 2006 г.
- National Committee for Clinical Laboratory Standarts. Assessment of clinical Accuracy of Laboratory. Tests using Receiver Operating Characteristic (ROC). Plots approved guideline. NCCLS Document GP10-A. — Wayne, PA: NCCLS; 1995.
- ESC Guidelines on the Diagnosis and Treatment of Non-ST Segment Elevation Acute Coronary Syndromes // European Heart Journal. — 2007. — Vol. 28, № 13. — Р. 1598 – 1660.
Авторы:
Васюк Ю. А., Крикунова О. В., Яковчук А. М., Крикунов П. В., Куликов К. Г., Кудряков О. Н., Лебедев А. В.
Московский государственный медико-стоматологический университет
Источник
Динамика тропонинов при инфаркте миокарда. Диагностика острого коронарного синдрома
У больного инфарктом миокарда уровень тропонинов I и Т в крови остаётся повышенным в течение 7—8 сут (для сравнения: повышенный уровень КФК в крови держится обычно 36—48 ч). Это позволяет диагностировать инфаркт ретроспективно. Определение активности ЛДГ и её изоферментов с целью поздней диагностики инфаркта миокарда становится при этом излишним.
В недавно опубликованном документе совместного европейско-американского производства предложены новые диагностические критерии инфаркта миокарда, призванные заменить общеизвестные критерии ВОЗ (The Joint European Society of Cardiology/American College of Cardiology Committee, 2000). Эксперты Европейского и Американского кардиологических обществ рекомендуют при постановке (прижизненного) диагноза инфаркта миокарда делать упор на выявление характерной для инфаркта миокарда динамики подъёма тропонинов I и Т в плазме крови (или МВ-фракции КФК, если определить сердечные тропонины не представляется возможным). Для постановки диагноза инфаркта миокарда в острейшую либо острую фазы его развития достаточно присутствия, помимо вышеуказанных изменений со стороны маркеров некроза кардиомиоцитов в плазме крови, ещё одного из перечисленных ниже диагностических критериев:
– типичной для инфаркта миокарда клинической картины;
– развития патологического зубца Q на ЭКГ;
– изменений ЭКГ ишемического характера (подъёма или депрессии сегмента ST);
– проведения вмешательства на коронарной(ых) артерии(ях), например, ангиопластики.
В острую либо последующие фазы инфаркта миокарда, когда уже произошла нормализация вышеупомянутых маркеров некроза кардиомиоцитов в плазме крови, для постановки диагноза коронарной катастрофы достаточно выявления нового патологического зубца Q при сравнении электрокардиограмм в динамике (даже при отсутствии характерных клинических проявлений в анамнезе – “немой” инфаркт). Понятно, что при смертельном исходе диагноз инфаркта миокарда может быть подтверждён патологоанатомически.
Использование на практике этих новых критериев приведёт к значительному увеличению диагностированных случаев инфаркта миокарда за счёт тех больных, которым ранее ставился диагноз нестабильной либо тяжелой стабильной стенокардии. Эти случаи (при минимальном увеличении маркеров крови и отсутствии развития патологического зубца на ЭКГ) эксперты двух кардиологических обществ рекомендуют называть мелкоочаговым инфарктом миокарда. Эксперты настаивают также на дальнейшей стандартизации методов определения сердечных тропонинов.
При подозрении на развитие у больного инфаркта миокарда необходимо как можно раньше снять электрокардиограмму, которая зачастую изменена уже в самом начале коронарной катастрофы. Это помогает подтвердить рабочий диагноз. При возможности следует сопоставить полученную “ленту” с предыдущей(ими). Если ЭКГ не изменена, а подозрение о наличии инфаркта миокарда сохраняется, рекомендуется повторная запись электрокардиограммы через короткие промежутки времени.
В больничных условиях следует проводить мониторирование ЭКГ. Согласно Европейским рекомендациям по лечению инфаркта миокарда (1996), мониторирование ЭКГ надо продолжать в течение минимум первых 24 ч от начала развития инфаркта миокарда. В дальнейшем вопрос о мониторировании ЭКГ решается в зависимости от тяжести состояния больного (в частности, наличия сложных нарушений ритма, развития сердечной недостаточности и др.), а также технических возможностей стационара.
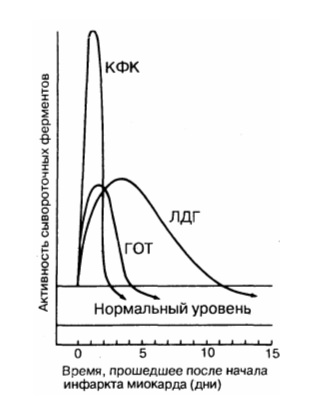
Динамика сывороточных ферментов после типичного инфаркта миокарда.
КФК – креатинфосфокиназа; ЛДГ – лактатдегидрогеназа; ГОТ – глутаматрксалоацетаттрансаминаза.
Видео урок изменений в анализе крови при инфаркте миокарда
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “ЭКГ признаки инфаркта миокарда. Волна Парди при инфаркте миокарда”
Оглавление темы “Инфаркт миокарда на ЭКГ”:
1. Динамика тропонинов при инфаркте миокарда. Диагностика острого коронарного синдрома
2. ЭКГ признаки инфаркта миокарда. Волна Парди при инфаркте миокарда
3. Патологический зубец Q. Происхождение зубца Q
4. Трансмуральный инфаркт миокарда. Изменения ЭКГ при крупноочаговом инфаркте миокарда
5. Топическая диагностика инфаркта миокарда. Определение локализации инфаркта миокарда
6. Инфаркт миокарда с блокадой левой ножки пучка Гиса. Значение ЭКГ в диагностике инфаркта миокарда
7. Псевдоинфарктные изменения ЭКГ. Электрокардиокоронарографические изменения ЭКГ
8. Коронарное кровообращение. Левая коронарная артерия
9. Огибающая ветвь левой коронарной артерии. Правая коронарная артерия
10. Формы кровоснабжения сердца. Особенности кровотока в сердце
Источник
Тропонин — это особый белок, который отвечает за сократимость мускулатуры человеческого организма, в норме он содержится только в скелетных мышцах и миокарде.
В гладкой мускулатуре вещества нет (речь идет об органах, и их отдельных структурах). Тропонин (Тн) сам по себе неоднороден. Он подразделяется на несколько видов, о чем будет сказано ниже.
В норме кровеносное русло содержит минимум описываемого вещества. Повышение концентрации тропонина с большой вероятностью указывает на поражения сердечно-сосудистой системы. Нужно лечение или нет — решает врач.
Предварительно проводится серия исследований. Обычно в экстренном порядке: ЭКГ, эхокардиография (УЗИ), также пациент сдает дополнительные анализы на миозин и пр.
Что же нужно знать о специфическом веществе кроме того, что уже сказано?
Что такое тропонин и его виды
Названное соединение — это белковая структура. Она отвечает за несколько важных процессов в организме. Сам по себе химический компонент неоднороден.
Гетерогенность выражается в том, что существует три разновидности или модификации.
Тропонин-I
Может обозначаться в бланке анализа как Тн I, Тn I, ТНИ. Типичное вещество в несвязанном виде. Циркулирует по руслу в форме полноценных молекулярных цепей. Выступает ингибитором прочих разновидностей. То есть замедляет их функциональную активность.
Встречается в наибольших количествах в организме. Рост концентрации связан с поражениями сердца. Хотя, возможны варианты с нарушением работы скелетной мускулатуры, но в разы реже.
Тропонин С
Сокращенно Tn C, Тн С, либо ТНС. Способен захватывать и инактивировать кальций. Ионы этого элемента обладают значительной активностью. Кроме того, проникают в клеточные пространства. В конечном итоге все заканчивается ростом артериального давления.
У здоровых людей процесс почти не заметен. А вот у гипертоников даже с приличным стажем отмечается серьезное нарушение самочувствия.
Кальций выступает одним из электролитов. Потому избыток тропонина С сказывается на тонусе крупных сосудов, также провоцирует нарушения в работе сердца.
Модификация T
Встречаются обозначения: Тн Т, Tn T, ТНТ. Эта разновидность связывает особое белковое вещество, которое называется тропомиозин. Если не вдавиться с сложные биохимические особенности процессов, стоит сказать, что тропонин, тропомиозин и миозин, также актин участвуют в нормальной сократимости сердца.
Благодаря запасам этого вещества кардиальные структуры могут работать автономно. Это своего рода защитный механизм, направленный против спонтанных нарушений ритма. Например, если мозг дает неадекватные команды.
Повышение концентрации тропонина Т сказывается на состоянии сердца: вызывает нарушения в его работе, вплоть до летальных.
В основном, тропонин как таковой выполняет две функции:
- Первая — обеспечение нормальной сократимости сердечной мышцы и скелетной мускулатуры.
- Вторая — вещество отвечает и за сокращение, и за расслабление (диастолу) сердца, что как раз и позволяет организму работать в автономном режиме.
Вещество — крайне важно для нормальной функциональной активности всего тела.
Внимание:
Тропонины I и Т — сердечные, содержатся преимущественно в миокарде и являются главными кардиомаркерами разрушения мышечного органа: в результате инфаркта, стенокардии, воспалений, ревматизма.
Показанию к проведению теста
Оснований довольно много.
- Золотым стандартом исследования пациентов с подозрением на инфаркт миокарда считается анализ на тропонин-I. При повреждении тканей вещество выходит в кровеносное русло и легко регистрируется специальными методами.
Исследование назначается, в том числе пациентам со стенокардией, чтобы выявить степень развитости патологического процесса. Оценить его общую тяжесть и спланировать дальнейшую терапию.
- Боли в грудной клетке неясного происхождения. Не обязательно инфаркт. Сюда же можно отнести воспаление или коронарную недостаточность в подострой, хронической формах. Концентрация вещества поднимается не существенно. В отличие от того же инфаркта, речь идет о сравнительно малых значениях.
- Плохо контролируемая артериальная гипертензия. Рост давления в крупных сосудах рано или поздно приводит к критическим нарушениям со стороны всего организма. В первую очередь страдают сердце, почки, глаза, мозг.
Причина заключается в нарушении концентрации тропонина. Чем его меньше, тем серьезнее скачки артериального давления. Вполне возможны врожденные аномалии, которые провоцируют нарушение биохимических процессов.
- Дискомфорт в мышцах. Обычно речь идет о конечностях, но не всегда. В том числе возможны нарушения работы брюшного пресса, грудной мускулатуры. Вариантов несколько. Как правило, речь идет о воспалительных явлениях, вроде миозита.
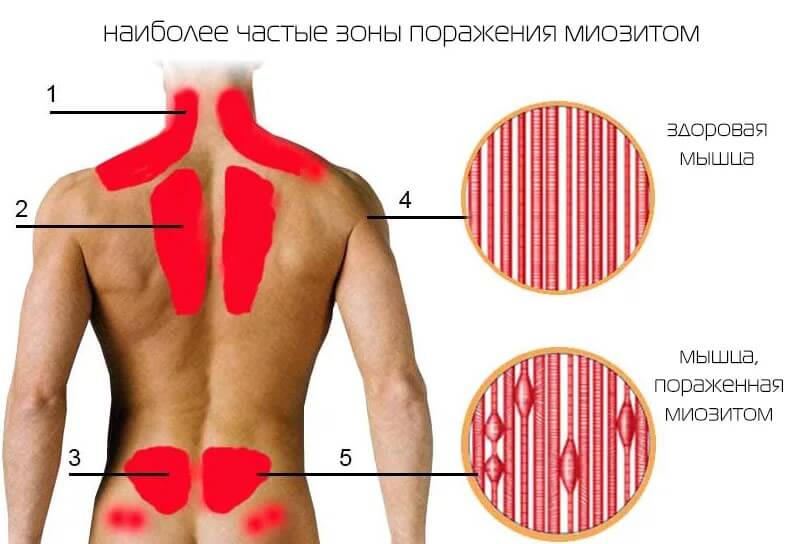
Лечение назначается по потребности. В некоторых случаях на фоне текущего патологического процесса и явной симптоматики, отклонений со стороны тропонинов нет.
Это не означает, что пациент в норме. Тест не всегда достаточно чувствителен, потому подтверждать диагноз нужно дополнительными методами: миографией и прочими.
- Подозрения на воспалительные процессы со стороны сердечно-сосудистой системы. В первую очередь на миокардит. Инфекционное поражение кардиальных структур. Встречается в качестве осложнения основного патологического процесса. Имеет смысл проверить показатели, чтобы подтвердить или опровергнуть подозрения.
- Тропониновый тест назначается при подготовке к операции, чтобы исключить деструктивные или воспалительные процессы. Поскольку они относятся к противопоказаниям. Оперативное лечение можно проводить только после того, как поражение миокарда уйдет.
- То же самое касается периода после проведенного лечения. Поскольку иногда рост показателей связан с врачебными действиями. Оперативной коррекцией. Анализ проводится систематически, каждый день или чуть реже. Пока больной находится в стационаре, врачи придерживаются такой схемы постоперационного скрининга.
Параллельно с основным анализом (на тропонин-I) исследуются и другие модификации вещества: T и C. Это необходимо, чтобы получить наиболее достоверную картину происходящего.
Виды тестов
Всего существует два типа.
Экспресс
Для проведения экспресс теста на тропонин применяют стандартный набор инструментов. Найти его можно практически в любой аптеке. Особенно крупной.
В комплект входит тест-полоска, анализатор, специальный реагент, пипетка и скарификатор, чтобы проколоть палец и получить немного крови.
На весь анализ уходит порядка 10-20 минут.
Результаты интерпретировать просто:
- Две красные полоски — высокая концентрация тропонина в крови.
- Одна линия — вещество присутствует в русле.
- Нет таковых — все в норме.
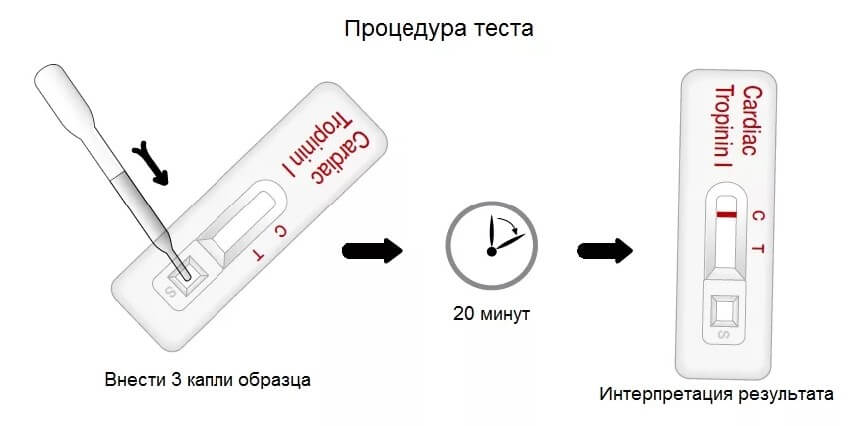
Проблема в том, что этот метод не позволяет посчитать количество соединения. Поэтому предпочтение отдается второму способу.
Лабораторный
Лабораторный тропонин-тест — это золотой стандарт диагностики. Материал для изучения — венозная кровь. Ее забирают и помещают в пробирку. После чего образец обрабатывают реагентом.
Затем с помощью автоматического анализатора подсчитывают абсолютное значение вещества. Такой тест куда более эффективный.
Нормальные показатели в крови
Количественная норма тропонина I составляет от 0.01 до 0.028 нг/мл (нанограмм на миллилитр крови). Все что выше — говорит либо о воспалительном процессе, либо об инфаркте миокарда.
При неотложных состояниях возможен рост в 2-3 раза и даже более. То же самое встречается при коронарной недостаточности в подострой фазе.
Норма тропонина в крови у женщин такая же: 0.01-0.028 нг/мл, зависимости результатов от пола и возраста не отмечается.
Причины повышения и методы лечения
Можно назвать 8 факторов-провокаторов.
Инфаркт-миокарда
Классический патологический процесс кардио-профиля. Сопровождается резким нарушением питания всей сердечной мышцы. Или ее отдельного фрагмента. Считается разновидностью острой коронарной недостаточности.
Состояние неотложное. Если своевременно не оказать пациенту первую помощь, а затем не начать терапию, перспектива одна — гибель от осложнений. Начинаются аритмии, критические нарушения, развивается остановка сердца. Необходима срочная коррекция.
Тропонины при инфаркте повышаются из-за того, что разрушается часть миокарда — клетки распадаются и высвобождают вещество, концентрация увеличивается стремительно и достигает пика в считанные часы.
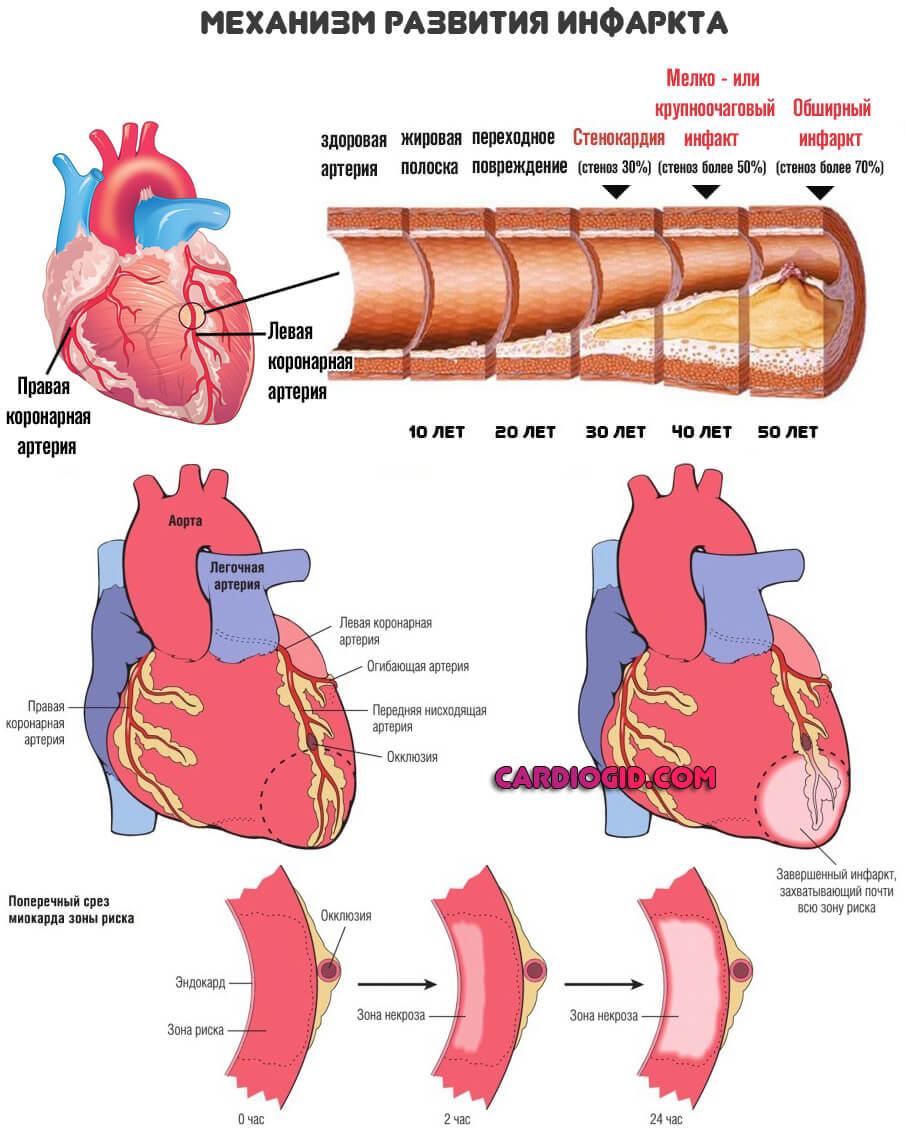
Лечение. Устранение сначала острого состояния, а затем симптоматика проходит в стационаре. Строго. Возможно даже в реанимации. Назначают специальные препараты-кардиопротекторы. Постоянно наблюдают за положением вещей.
Затем, как только человек выходит из острого состояния, продолжают лечение Милдронатом и Рибоксином. Борются с нарушением реологических свойств крови. Она сгущается, ее разжижают, но с большой осторожностью. Применяют антиагреганты на основе аспирина и прочих препаратов, чтобы не образовывались тромбы.
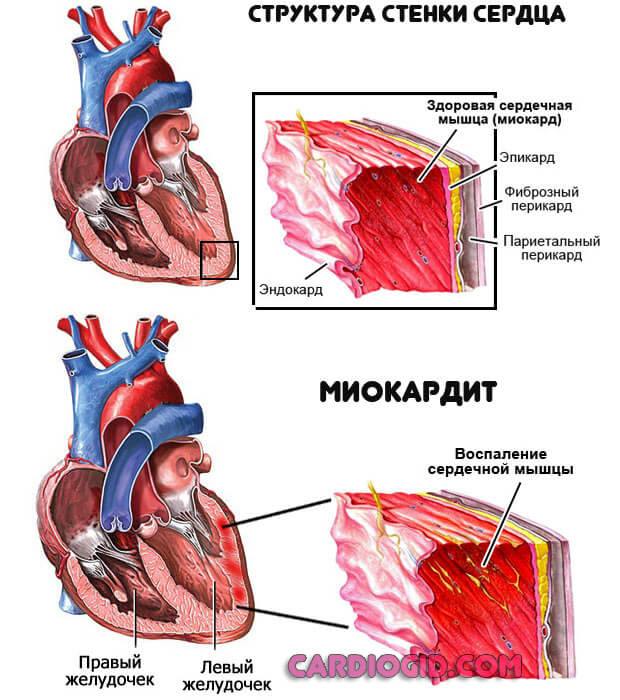
Миокардит
Воспаление сердечной мышцы. Встречается довольно редко. В основном это результат перенесенной ранее инфекции. Причины всегда патологические.
Пациент испытывает группу неприятных проявлений. От острых болей в грудной клетке до нарушений ритма. Если ничего не сделать, последствия будут такими же, как и при инфаркте. Как минимум, отомрет часть клеток сердца. Как максимум — случится остановка работы органа, асистолия.
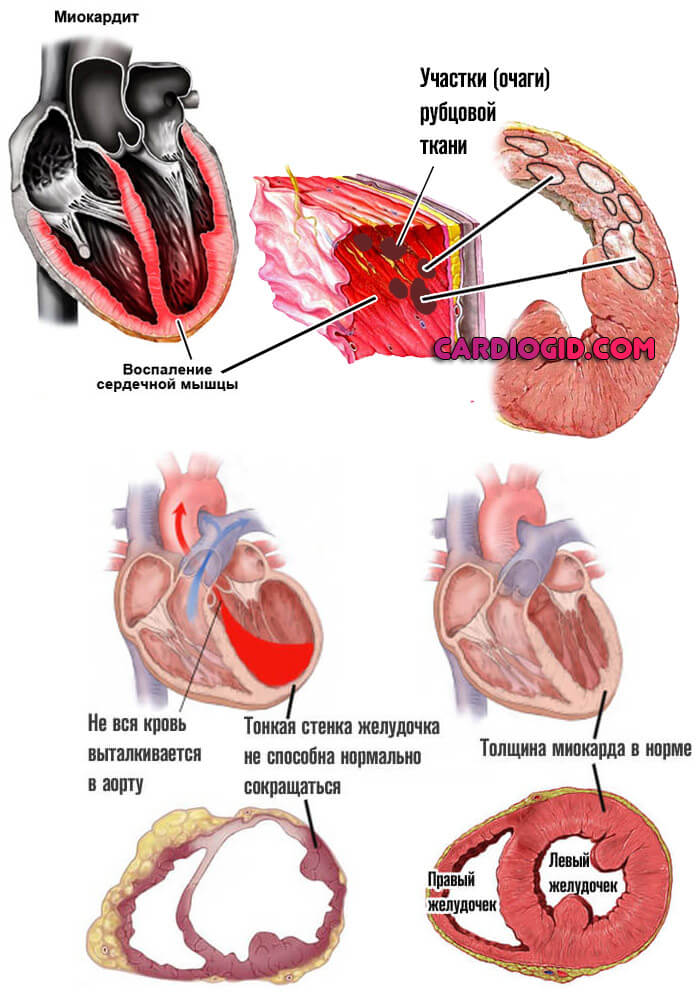
Терапия проводится строго в условиях стационара. Порой доходит до реанимации, поскольку нужна срочная медицинская помощь.
Тропонин повышается постепенно, поскольку при миокардите клетки отмирают частями. Пик приходится на середину болезни. Снижать искусственно их не нужно. Это всего лишь маркер проблемы. Необходимо бороться с основным состоянием.
Тут на помощь приходят препараты группы антибиотиков, глюкокортикоиды, противовоспалительные нестероидного происхождения. Средним курсом. По потребности длительность терапии увеличивают.
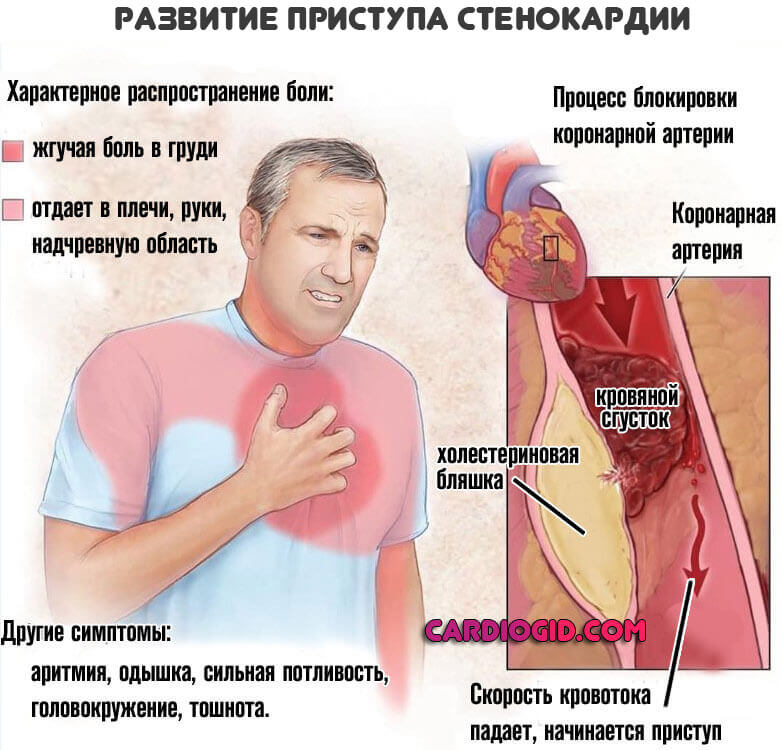
Стенокардия
Коронарная недостаточность в хронической или подострой фазе провоцирует рост тропонина постепенно. То же самое, как и при миокардите. Однако и подобное встречается не всегда. Поскольку отмирание тканей сердца не обязательно развивается при стенокардии.
Вопрос сложный. Однако при подозрении на коронарную недостаточность анализ назначается всегда.
Лечение. Зависит от конкретного состояния. Как правило, стабильную стенокардию корректируют с помощью протекторов. Милдроната, Рибоксина. Контролируют уровень артериального давления. Нестабильную форму нужно постоянно мониторить. По потребности показано хирургическое лечение.
Артериальная гипертензия на запущенной стадии
Когда присутствует поражение органов-мишеней. Глаз, сердца, почек, головного мозга. Вопрос заключается в том, каково происхождение патологического процесса. Если не знать этого, то и тропонин понизить не получится.
Лечение артериальной гипертензии проводится под контролем кардиолога. Назначается группа препаратов: бета-блокаторы, ингибиторы АПФ, антагонисты кальция, средства центрального действия, прочие вещества вроде сартанов.
Вопрос остается за специалистом. Нужно подобрать верную комбинацию.
Порой проблема в почках (реноваскулярная гипертензия). Тогда необходимо лечить основное нефрологическое заболевание (не путать с неврологическим). Например, пиелонефрит или аутоиммунное поражение тканей.

Повреждения сердца механического плана
Как правило, имеют ятрогенную природу. То есть нарушение связано с действиями врачей. Обычно всему виной операция.
Кардиохирургия в целом — рискованная и трудоемкая сфера. Потому вероятность развитие такого исхода довольно велика. К счастью, серьезной опасности подобное состояние не представляет. Тем более, что пациент все время после операции находится под присмотром докторов.
Лечение. Специальная коррекция не нужна. Достаточно динамического наблюдения, поддерживающей терапии антибиотиками, противовоспалительными, кардиопротекторами.
Важно не упустить момент, если развиваются осложнения. Пациенту стоит рассказывать обо всех своих ощущениях лечащему специалисту.
Тромбоэмболия легочной артерии
Развивается после того, как сгусток крови, богатый фибрином формируется на сосудистой стенке. А затем отрывается и начинает мигрировать по кровеносному руслу.
Почти всегда такое «путешествие» заканчивается плачевно. Развивается на фоне коагулопатий, избыточной свертываемости. Подобное возможно после операций, при обезвоживании и прочих патологических процессах.
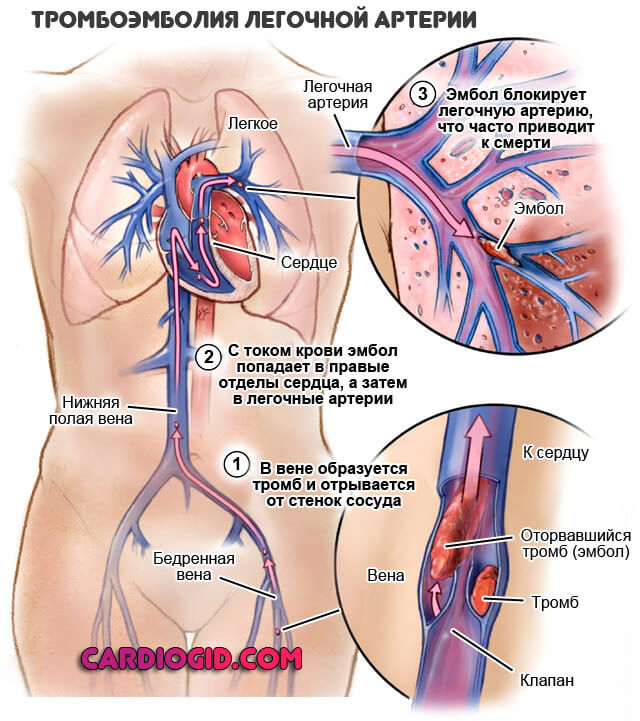
Лечение проводится немедленно. В острой фазе пациент погибает даже не поняв, что произошло (подробнее от ТЭЛА читайте в этой статье). Если же закупорка сосуда не столь серьезная, нужно удалить тромб. Для этого используют малоинвазивные методики.
После оперативного лечения применяют антиагреганты и антикоагулянты, чтобы снизить вероятность повтора патологического процесса. К слову, рецидивы вполне возможны.
Перикардит
Воспаление оболочки, которая заключает в себя сердце. Сопровождается процесс сильными болями в грудной клетке.
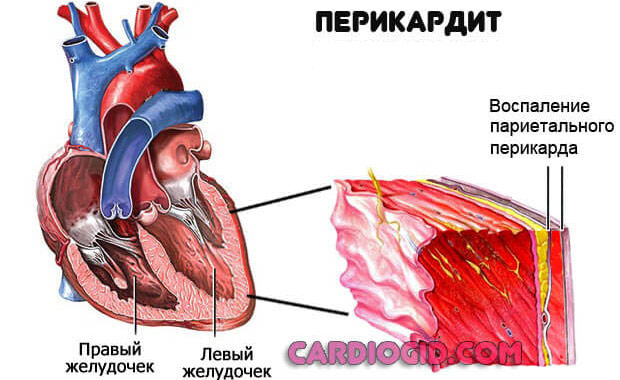
При длительном расстройстве возможно образование выпота. Жидкого транссудата, который накапливается в околосердечной сумке. Это крайне опасное состояние называется гидроперикард. Как только давление вовне сравняется с таковым показателем в структурах мышечного органа, произойдет остановка сердца. Потому расстройство считается критически опасным. Необходима терапия.
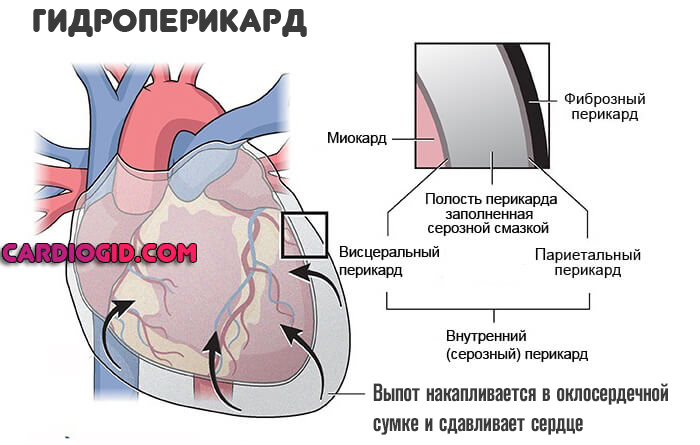
Лечение. Применяются ударные дозы антибиотиков широкого спектра действия. Обязательны глюкокортикоиды вроде Преднизолона. Также возможно назначение более мощных медикаментов это группы. Когда эффект недостаточен.
С другой же стороны, постоянно контролируют образование выпота. Если он выходит — нео
