Что такое декомпенсированная сердечная недостаточность
Сердечная декомпенсация – это последняя стадия недостаточности сердечной деятельности, проявляющаяся множеством симптомов. При первых же признаках нужно приступать к лечению, чтобы не возникло необходимости в пересадке сердца.

Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.

- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Источник
Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.
- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Медикаментозная терапия
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Хирургические операции
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Источник
Нарушения работы кардиальных структур многообразны по характеру, примерно в 40% случаев они потенциально летальны. Если упустить благоприятный момент для терапии, почти 90% патологий описанного профиля рано или поздно закончатся смертью больного.
Сердечная недостаточность в общем смысле представляет собой нарушение сократительной способности миокарда, насосной функции.
В результате кровь не может двигаться по организму с достаточной скоростью, интенсивностью. А значит питание тканей существенно ослаблено.
Итогом оказывается полиорганная дисфункция и гибель пациента. Подобный негативный сценарий развивается в разные сроки. У кого-то на достижение «конечной точки» уходят десятилетия. У других счет идет на месяцы.
Декомпенсированная сердечная недостаточность — это терминальная, конечная фаза развития хронического процесса, когда обнаруживаются массивные нарушения работы внутренних органов, ишемия, гипоксия, необратимые анатомические изменения.
На кардинальное излечение рассчитывать уже не приходится. В 20% случаев есть шансы на увеличение продолжительности жизни пациента. В остальных 80% речь идет о паллиативной помощи. То есть улучшений условий существования без возможности излечения.
Единственный способ предотвратить переход патологии в эту стадию — раннее реагирование, диагностика и начало терапии при первых же симптомах, которые не так трудно обнаружить.
Механизм возникновения
В основе патогенеза лежит развития органических нарушений в сердце. По каким именно причинам — нужно выяснять.
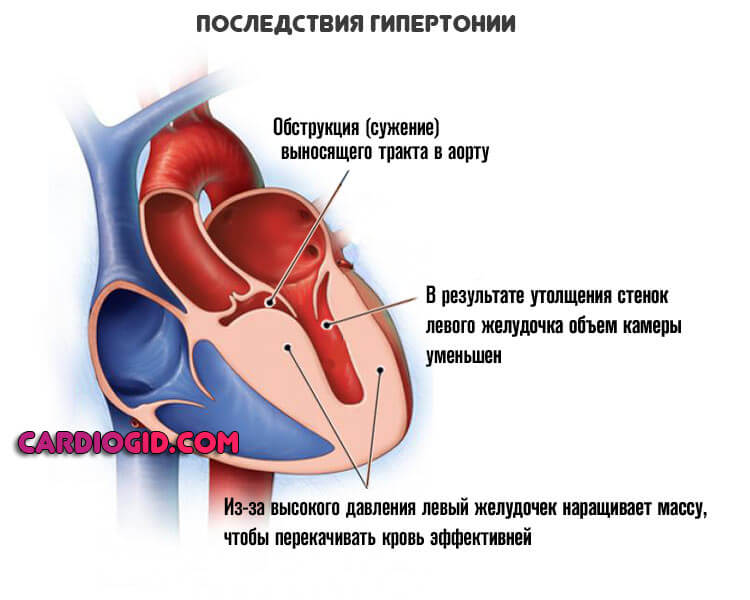
«Лидерами рейтинга», говоря условно, считаются гипертензия, гипертрофия левого желудочка, атеросклероз коронарных артерий (собственно питающих сам мышечный орган).

Несколько реже — врожденные и приобретенные пороки сердца по типу стеноза или пролапса митрального клапана, дефекта межпредсердной перегородки (ДМПП) и прочих.
В любом случае, патологии приводят к нарушению сердечной деятельности, а затем к падению сократительной способности миокарда.
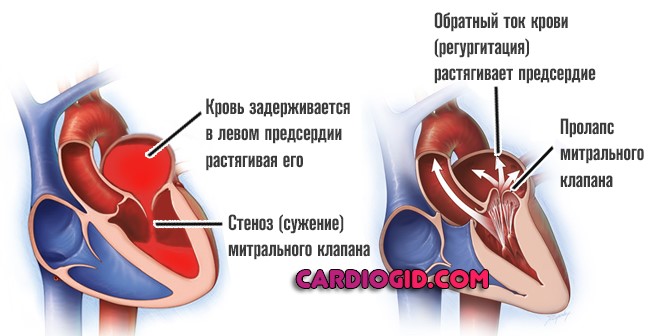
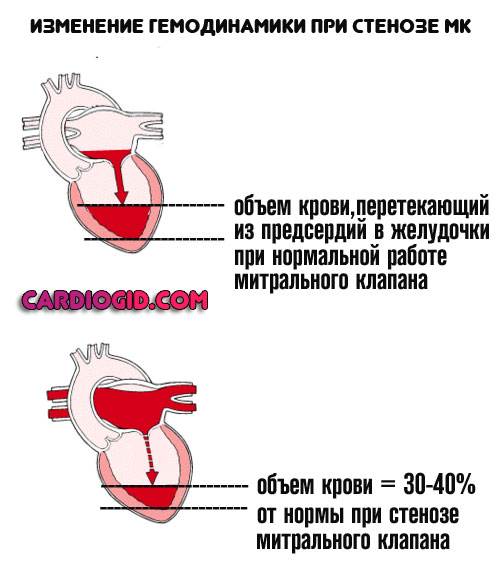
Если не вдаваться в сложные физиологические подробности, снижается насосная функция мышечного органа. Это в свою очередь, влечет падение качества гемодинамики (кровотока). Страдают почки, печень, головной мозг и все ткани тела.
На начальном этапе развития организм стремится компенсировать недостаточное кровообращение за счет ускорения работы сердца.
Но количество в качество не переходит. Тахикардия есть, а функциональный результат отсутствует.
С течением времени мышечный орган уже не способен сокращаться с прежней скоростью. Нарастают явления стремительного ухудшения. Это так называемая фаза декомпенсации. Ей предшествует переходный период.
Подробнее о хронической СН и ее стадиях читайте в этой статье.
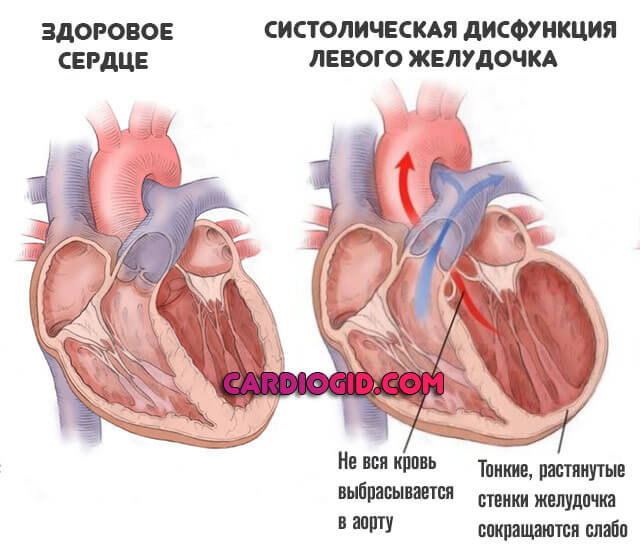
Качество кровообращения падает до критического минимума. Растут риски ишемического инсульта, коматозного состояния в результате недостаточного артериального давления, остановки сердца и прочих опасных явлений.
Медиана выживаемости (средняя продолжительность биологического существования после постановки диагноза) составляет от 2 месяцев до 2 лет, плюс-минус в обе стороны.
Внимание:
Нужно отметить, что сердечная недостаточность не бывает первичной. Она всегда обуславливается другими диагнозами.
Возможно развитие острой формы патологического процесса. Полная клиническая картина разворачивается в считанные минуты, максимум часы. Декомпенсация мгновенная, что нередко приводит к смерти.
Обычно это результат токсического поражения. В том числе при злоупотреблении (передозировке) наркотическими веществами, препаратами (особенно опасны антиаритмические, гликозиды, анальгетики, противовоспалительные, психотропы разного типа), солями тяжелых металлов, парами ртути.
Возможен вариант с продуктами жизнедеятельности бактерий при массивном инфекционном поражении, особенно септического плана. Такие нарушения — основание для немедленной госпитализации и проведения реанимационных мероприятий.
Симптомы
Проявления декомпенсации сердца кардиальные и неврологические. Также присутствуют психические и прочие элементы. Типичная клиническая картина терминальной фазы такова:
- Боли в грудной клетке. Непостоянные, но регулярные. Средней интенсивности. Имеют давящий, жгучий или распирающий характер. Возникают спонтанно, без видимой причины.
Возможна провокация при физической активности, стрессовой ситуации, переедании. В случаях, когда нагрузка на сердце растет. В условиях декомпенсации достаточно незначительного влияния.
Важно внимательно следить за самочувствием. Присутствует высокий риск инфаркта, который также сопровождается болевым синдромом. В некоторых случаях прочих проявлений нет вовсе, все ограничивается дискомфортом.
- Нарушения ритма. Как только патологический процесс достигает своего пика, речь идет о брадикардии (урежении частоты сокращений до уровня менее 80 уд. в минуту), в системе с нарушением интервалов между каждым ударом.
Сочетанная аритмия несет колоссальную опасность жизни больного, поскольку в любой момент может привести к гибели от остановки сердца.
Требуется срочная медицинская помощь, назначение препаратов нескольких групп (тонизирующие плюс антиаритмические).
- Одышка. Бич пациентов с недостаточностью. Сопровождается выраженным дискомфортом. Человек не может даже встать с постели, не говоря о какой бы то ни было активности.
Прогулка становится если не подвигом, то большим достижением. О подъеме на этажи говорить не приходится вовсе.
Это инвалидизирующий симптом, который существенно ограничивает пациента в быту, профессиональной сфере, общественной активности и жизни вообще.
Тотальной коррекции добиться не удается даже группой медикаментов.
- Непереносимость физической нагрузки. Вытекает из предыдущей проблемы. Однако вопрос не только в одышке. Также страдает сама сердечная деятельность.
Орган не способен обеспечить головной мозг, мышцы необходимым количеством кислорода и питательных веществ. Отсюда вероятность спонтанной остановки сердца от перегрузки.
Как было сказано, пациент не может ходить даже медленным шагом. Болезнь изолирует человека. Вынуждает его снизить количество и интенсивность социальных контактов, отказаться от профессиональной деятельности.
- Головные боли. Выраженный синдром сопровождает неврологический компонент сердечной недостаточности. Это результат слабого кровообращения церебральных структур. Несет колоссальную опасность для здоровья и жизни пациента. Потому как нередко заканчивается инсультом.
- Головокружение. Развивается по той же причине и в идентичном ключе. Внезапно, в форме приступа. Сопровождается тотальным нарушением ориентации в пространстве.
Больной занимает вынужденное положение, лежа. Старается меньше двигаться, чтобы не провоцировать ухудшение состояния.
Прием ноотропов, цереброваскулярных средств не дает никакого результата. Эпизод продолжается до 2-4 часов. Может закончиться ишемическим инсультом и гибелью больного. Подобные пароксизмы возникают до нескольких раз в сутки.
- Тошнота, рвота. Кратковременные. Изолированно развиваются редко. Чаще сопровождают головную боль и прочие неврологические моменты. Восстановление такое же спонтанное, как и начало.
- Потеря сознания. Серьезный симптом. Указывает на критическое падение качества церебрального кровотока. Возможна трансформация в коматозное состояние. Вернуть человека в нормальное положение проблематично.
- Очаговые неврологические признаки. Возникают в случае преходящего нарушения церебрального кровотока или полноценного инсульта. Типичные моменты зависят от локализации. Это могут быть двигательные отклонения, изменения в работе органов чувств, мнестической, когнитивной деятельности (мышление), прочие варианты. Могут оставить длительный или постоянный дефицит.
- Повышенная потливость. Гипергидроз. Развивается стремительно, сопровождает пациента почти постоянно. Возникает без видимых причин. Выраженные провоцирующие факторы — физическая активность, даже минимальная, перемена температуры воздуха, в том числе в пределах считанных градусов, недостаточная концентрация кислорода (духота). Симптом также сказывается на качестве жизни пациента.
- Бледность кожных покровов и цианоз носогубного треугольника. Визитные карточки сердечнососудистых патологий. Кожа приобретает мраморный оттенок. Сквозь просвечивают синеватые сосуды. Цианоз или посинение носогубного треугольника имеет вид кольца, окружающего околоротовую область. Возможно изменение оттенка ногтей, слизистых оболочек (особенно хорошо это видно на примере десен).
- Бессонница. Возникает едва ли не со второй стадии, когда нарушение еще частично контролируется. Терминальная фаза дает постоянные проблемы. Человек пробуждается каждые полчаса или чаще. По мере прогрессирования нарушения, бессонница сменяется обратным явлением. Тогда добавляются вялость, разбитость.
- Эмоциональная лабильность. Нестабильность настроения. Раздражительность, агрессивность, неадекватные реакции на окружающие стимулы.
- Апатичность. Считается логическим развитием психических расстройств на фоне сердечной недостаточности в стадии декомпенсации. Проявляется отсутствием качественных реакций на окружающие раздражители, пассивностью.
- Отеки. Генерализованные. Страдает не только тело, но и лицо. Это результат недостаточной сократительной способности миокарда. Сердце не в силах перекачивать кровь для фильтрации. Соответственно и жидкость выводится медленнее, чем в нормальных условиях. Также сказывается слабое питание почек. Итогом двух описанных процессов оказывается накопление большого количества жидкости в организме, повышение артериального давления, отеки конечностей, лица.
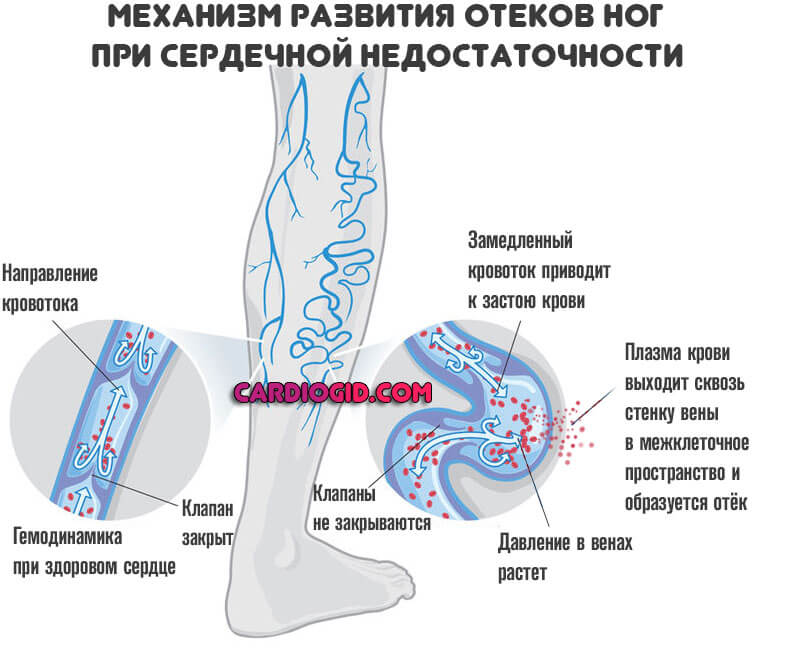
- Нарушения работы печени. Проявляется вторичным (или третичным) гепатитом. Орган увеличивается в размерах, выступает за пределы реберной дуги. Возможны боли, механическая желтуха с окрашиванием кожи с глаз в грязно-зеленоватый оттенок.
- Асцит. Скопление жидкости в брюшной полости. Также результат слабой работы печени.
- Боли в пояснице. Сказывается почечная недостаточность. Помимо, наблюдается ничтожное количество суточной мочи (олигурия), а затем и полное отсутствие диуреза.
Проявление тяжелые, многие летальны. Смерть может наступить в любой момент.
Причины
Фактор развития именно декомпенсированной формы сердечной недостаточности — это отсутствие терапии заболевание при наличии собственно самого одноименного диагноза на ранних этапах.
Если рассматривать вопрос широко, речь идет о группе патологических процессов. Гипертония с длительным течением — один из возможных и частых вариантов.
Атеросклероз коронарных артерий также встречается часто, как и гипертрофия левого желудочка. Пороки сердца, врожденные и приобретенные играют не меньшую роль.
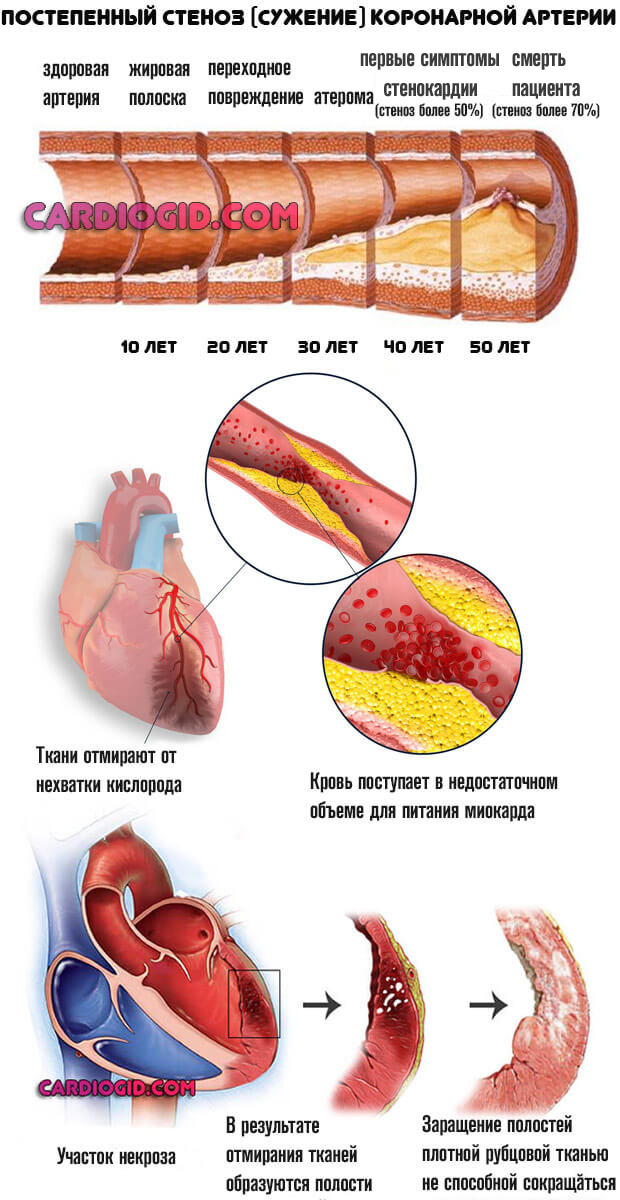
Возможно влияние перенесенных травм, инфаркта миокарда, воспаления мышечного органа инфекционного характера (миокардита).
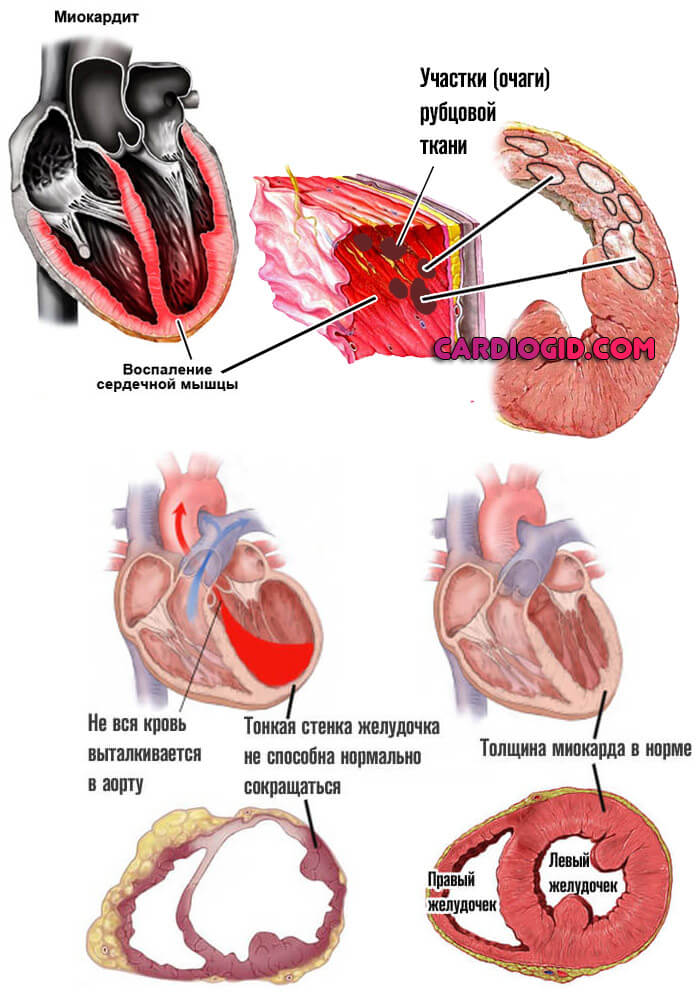
Намного реже встречаются аутоиммунные или генетические заболевания, которые приводят к сердечной недостаточности.
Как правило, нарушения подобного плана быстро обнаруживаются, но помочь не удается ничем. Пик диагностирования приходится на 10-12 лет и даже несколько менее.
Устранение первопричины, особенно своевременное, ключ не только к лечению, но и к эффективной профилактике сердечной недостаточности.
Диагностика
Больших проблем на столь развитой стадии не представляет. Все очевидно. Проводится стандартный комплекс мероприятий под контролем кардиолога.
- Устный опрос на предмет жалоб. Используется для объективизации симптомов, их суммировании в единую законченную клиническую картину. Обычно это тяжелые нарушения работы сердца, неврологические и психогенные признаки.
- Сбор анамнеза. Длительность подобных отклонений, насколько тяжело они переносятся, образ жизни, семейная история, прочие моменты.
- Измерение артериального давления и частоты сердечных сокращений. Об показателя будут существенно отклонены от нормы. ЧСС в сторону резкого уменьшения, плюс обнаружится аритмия по типу экстрасистолии или трепетания. АД снижено на 20-30 мм ртутного столба относительно средней нормы.
- Электрокардиография. Показывает функциональные нарушения, которых в описанном случае в избытке.
- Эхокардиография. Используется для визуализации кардиальных структур. Одно из ключевых исследований.
Оба описанных мероприятия назначаются для оценки тяжести сердечной недостаточности и стадирования процесса. В некоторых случаях возможны ошибки при первичной не инструментальной оценке положения вещей.
Лечение
Терапия проводится в стационарных условиях. Полного восстановления добиться, увы, не удается почти никогда. Это крайне редкие случаи, которые определяются даже не десятыми, а скорее сотыми долями процента.
Компенсация тоже трудно достигается. Есть возможность продлить жизнь человеку, но она присутствует не всегда и уж тем более не может быть одинаковой у двух разных людей.
Назначается существенный комплекс медикаментов:
- Стимуляторы на основе Эпинефрина, Адреналина, Атропина, кофеина.
- Антиаритмические. С большой осторожностью. Хинидин в качестве основного.
- Сердечные гликозиды. По показаниям. Если перенесен инфаркт — применять их нельзя. Настойка ландыша, Дигоксин.
- Диуретики. Для обеспечения адекватного отведения лишней жидкости из организма.
- Статины. Если имеет место атеросклероз. Например, Аторис.
- Антиагреганты для разжижения крови. Аспирин Кардио, Гепарин и прочие.
Возможно и даже вероятно расширение списка, потому как требуется устранение симптомов со стороны других органов: головного мозга (цереброваскулярные, ноотропы), почек и печени. В такой ситуации требуется помощь докторов других специальностей: невролога и пр.
Вопрос с хирургическим лечением пороков и прочих заболеваний, если таковое требуется, решается индивидуально, с учетом общего состояния пациента. Не всегда есть возможность проведения, потому как человек может не выдержать наркоза.
В особо сложных случаях речь и вовсе идет о паллиативной помощи. Используются все те же медикаменты.
Лечение столь тяжелой и запущенной формы патологического процесса представляет большие трудности.
Прогноз и возможные последствия
Исход в большинстве случаев неблагоприятный. Вероятность смерти составляет 85% и выше в первые несколько лет.
При возможности скорректировать состояние медикаментозно, хирургически, хорошем ответе на проводимое воздействие, риски падают до 65-70%, что составляет огромную цифру.
Больные с декомпенсированной сердечной недостаточностью редко живут больше 5 лет. Основные последствия, они же причины смерти:
- Остановка сердца. Без возможности реанимации (асистолия).
- Инфаркт миокарда. Обширный, с вовлечением большой площади мышечного слоя.
- Инсульт. Нарушение питания церебральных структур.
- Отек легких.
- Полиорганная дисфункция. Страдают печень, почки и прочие органы.
В заключение
Декомпенсированные формы сердечной недостаточности проявляются неврогенными, психическими, собственно кардиальными моментами, существенно снижают качество жизни человека и практически неизлечимы. Имеют плохой прогноз.
Единственная возможность избежать столь незавидной участи — своевременно начать терапию развившейся недостаточности. Также не лишним будет проходить регулярные профилактические осмотры у кардиолога (1 раз в год для здоровых и 3 раза для людей с патологиями сердечнососудистой системы).
Источник
