Что происходит с легкими при инфаркте миокарда

 Отек легких при инфаркте миокарда относится к сопутствующим сердечную недостаточность патологиям. Состояние крайне опасное, поскольку достаточно быстро наступают проблемы с дыханием, которые могут привести к летальному исходу. Действовать требуется как можно быстро.
Отек легких при инфаркте миокарда относится к сопутствующим сердечную недостаточность патологиям. Состояние крайне опасное, поскольку достаточно быстро наступают проблемы с дыханием, которые могут привести к летальному исходу. Действовать требуется как можно быстро.
Инфаркт миокарда (ИМ) является острым патологическим состоянием, которое характеризуется стремительным развитием ишемии участка сердечной мышцы и, как результат, омертвением кардиомиоцитов.
Некроз мышечных клеток сердца развивается вследствие острого и резко выраженного несоответствия потребности миокарда в O2 (кислород) и способностью венечных сосудов снабдить сердечную мышцу необходимым объемом крови, насыщенной кислородом, для обеспечения минимальных метаболических потребностей клеток миокарда.
Особенности инфаркта миокарда
Дисбаланс в снабжении кислородом клеток сердечной мышцы приводит к невозможности жизнедеятельности кардиомиоцитов и их омертвению.
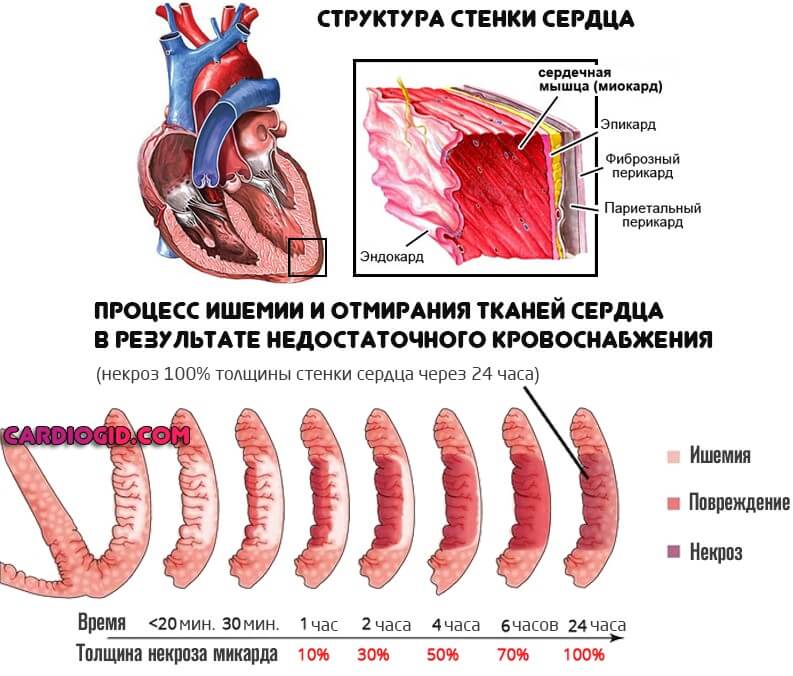
Выделяют 3 зоны, в зависимости от повреждения миокарда при инфаркте:
- Зона ишемии. Характеризуется живыми миокардиоцитами, подвергающимися недостаточному кровотоку и обеспечению кислородом.
- Зона повреждения. Здесь также располагаются еще живые кардиомиоциты, однако, из-за прогрессирующих и интенсивных ишемических процессов, в них уже появились изменения, нарушающие нормальную физиологическую жизнедеятельность. При своевременных и адекватных лечебных мероприятиях клетки этой области способны выжить и нормально функционировать в дальнейшем. В ином случае возможна их гибель.Зона повреждения окружена зоной трансмуральной ишемии.
- Зона некроза. В этой области присутствуют уже погибшие клетки миокарда, восстановление жизнедеятельности которых нельзя добиться лечебными мероприятиями.Эта зона окружена областью трансмурального повреждения сердечной мышцы.
В зависимости от площади ишемического и некротического поражения сердца, а также глубины повреждения, инфаркт миокарда классифицируют на:
- Мелкоочаговый;
- Крупноочаговый;
- Интрамуральный – поражение распространяется только на один слой;
- Трансмуральный или «сквозной», при котором некротическое поражение затрагивает все слои сердца.
Справочно. Крупноочаговые и трансмуральные формы являются более серьезными и опасными для жизни патологиями. При этом зачастую наблюдается развитие осложнений, которые также ухудшают общее состояние человека, увеличивают риск летального исхода.
Одним из наиболее опасных осложнений является отек легких.
Отек легких при инфаркте миокарда
Кардиогенный отек легких – синоним отека легких при инфаркте миокарда, поскольку точней отражает суть процесса.
Термин «отек легких» или, правильнее «сердечная астма», характеризует процесс транссудации жидкости из легочных сосудов в интерстициальное пространство, а затем в альвеолы.
Справочно. Инфаркт миокарда осложняется развитием отека легочной ткани вследствие недостаточной сократительной активности левого желудочка.
Развитие этого патологического состояния наблюдается при крупноочаговом трансмуральном инфаркте миокарда левого желудочка, т.к. сопровождается снижением насосной функции сердца и застойными явлениями в малом кругу кровообращения.
Прослеживается тенденция осложнения инфаркта миокарда отеком легких у лиц пожилого и старческого возраста. Это объясняется тем, что деятельность сердца у людей этой возрастной категории зачастую нарушена и ослаблена, систолическая и диастолическая активность снижена. Даже мелкоочаговые инфаркты миокарда способны привести к развитию сердечной астмы.
Код по МКБ-10
Согласно международной статистической классификации болезней 2010 года (МКБ-10) инфаркт миокарда обозначается следующим образом: I21
Не следует путать самостоятельный отек легких с сердечной астмой, т.к. второе явление представляет собой осложнение инфаркта миокарда в виде отека легких.
Внимание. Код отек легких МКБ 10: J81 (не используется при отеке легких при ИМ!);
Сердечная астма (отек легких при инфаркте миокарда): I50.1.
Причины отека легких при инфаркте миокарда
 Главной и основополагающей причиной развития острого инфаркта миокарда является дисбаланс между потребностью миокардиоцитов в кислороде и их кровеобеспечением (т.к. эритроциты – форменные элементы крови, содержащие транспортный белок гемоглобин, доставляют мышечным клеткам сердца кислород, необходимый для поддержания адекватной жизнедеятельности).
Главной и основополагающей причиной развития острого инфаркта миокарда является дисбаланс между потребностью миокардиоцитов в кислороде и их кровеобеспечением (т.к. эритроциты – форменные элементы крови, содержащие транспортный белок гемоглобин, доставляют мышечным клеткам сердца кислород, необходимый для поддержания адекватной жизнедеятельности).
К такому несоответствию потребности и обеспечению О2 приводят многие факторы.
Наиболее распространенным является атеросклероз коронарных артерий. Развивается вследствие увеличения в крови содержания липопротеидов низкой и очень низкой плотности.
Другими причинами развития инфаркта миокарда являются:
- Сдавление приносящих коронарных артерий опухолями, что также снижает объем притока крови;
- Тромбоз, эмболия, тромбоэмболия венечных артерий;
- Продолжительный ангиоспазм коронарных артерий на фоне тромбоза или выраженного атеросклероза.
Спровоцировать развитие инфаркта миокарда могут физические нагрузки, особенно у людей с повышенной массой тела или у лиц пожилого и старческого возраста.
Этот патологический процесс приводит к снижению систолической и диастолической активности миокарда, уменьшению насосной функции сердца.
Справочно. При локализации инфаркта миокарда в левом желудочке происходит развитие острой левожелудочковой недостаточности (ОЛЖН). При этом происходят застойные явления в малом круге кровообращения, и происходит развитие отечности легочной ткани.
Отек легких при инфаркте миокарда является осложнением 3 группы (тяжелые) и представляет собой острое чрезвычайно опасное для жизни состояние.
К факторам риска развития отека легких при инфаркте миокарда относятся:
- Повторный инфаркт миокарда;
- Резкое повышение артериального давления;
- Хронические заболевания легких;
- Сопутствующие острые заболевания легких;
- Гипертоническая болезнь;
- Наличие пороков сердца (митральный и/или аортальный стеноз).
Все эти факторы увеличивают риск развития кардиогенного отека легких.
Патогенез
 Инфаркт миокарда зачастую развивается вследствие распространенного патологического процесса – атеросклероза. Это заболевание характеризуется высоким содержанием липопротеидов низкой и очень низкой плотности (в частности холестерина) в периферической крови.
Инфаркт миокарда зачастую развивается вследствие распространенного патологического процесса – атеросклероза. Это заболевание характеризуется высоким содержанием липопротеидов низкой и очень низкой плотности (в частности холестерина) в периферической крови.
При этом происходит постепенное повреждение интимы сосудов (в частности коронарных), формирование и постепенное увеличение бляшек, которые облитерируют (закрывают) просвет приносящих сосудов сердца.
Возникает дефицит кислорода, что приводит к ишемии. При полной окклюзии приносящих коронарных сосудов кардиомиоциты погибают из-за недостатка О2, и формируется зона некроза.
Внимание. При локализации инфаркта в левом желудочке у пожилых людей, или при наличии одного или нескольких факторов риска (врожденные или приобретенные пороки сердца, диффузный кардиосклероз, стойкое повышение артериального давления, ишемическая болезнь сердца, трансмуральный крупноочаговый инфаркт и т.д.) развивается сердечная недостаточность (в частности острая левожелудочковая).
Это состояние характеризуется недостаточностью насосной функции сердца, а также уменьшением систолической и диастолической функции. При этом происходят нарушения гемодинамики в левом желудочке, левом предсердии и в сосудах малого круга кровообращения, развиваются застойные явления.
Объясняется это повышением гидростатического давления в легочной артерии, и соответственно в капиллярах легких. Происходит вследствие уменьшения оттока крови из малого круга в результате острой недостаточности левого желудочка.
Это важно! Инициальным и самым главным фактором развития отека легких при инфаркте миокарда является гемодинамический!
Это приводит к транссудации (пропотеванию) интерстиция, а в последующем альвеол плазмой крови. Т.е. в ткани легких задерживается жидкость, что вызывает дыхательную недостаточность.
Симптомы отека легких
 Отек легких, сопровождающий ИМ, способен развиваться как постепенно, так и стремительно. Зачастую проявляется как приступ удушья с акроцианозом.
Отек легких, сопровождающий ИМ, способен развиваться как постепенно, так и стремительно. Зачастую проявляется как приступ удушья с акроцианозом.
В начале, наблюдается легкое покашливание, сопровождающееся симптомами инфаркта (сжимающая боль за грудиной ангинального характера, чувство страха смерти и т.д.). При этом кашель сухой.
Дыхание становится более тяжелым, больной принимает вынужденное положение — ортопноэ для облегчения процесса дыхания, нарастает общая слабость, наблюдается повышение давления, тахикардия (учащение сердцебиения).
Справочно. С нарастанием симптоматики присоединяется одышка, возникающая в покое, которая способна перейти в приступ удушья, кожа становится более бледной и влажной.
Далее при дыхании прослушиваются мелко- и крупнокалиберные хрипы, которые нередко сочетаются со свистящими хрипами (выслушивается при аускультации), кожа приобретает цианотичный оттенок (как следствие дыхательной недостаточности). Присоединяется пенистая мокрота сначала белого, а затем розового цвета с примесью крови, дыхание становится клокочущим.
Симптомы дыхательной недостаточности нарастают, и без своевременно оказанной медицинской помощи наступает летальный исход.
Диагностика
 Диагностика клинического синдрома, сопровождающегося отеком легочной ткани на фоне инфаркта миокарда должна носить комплексный характер.
Диагностика клинического синдрома, сопровождающегося отеком легочной ткани на фоне инфаркта миокарда должна носить комплексный характер.
Предварительный диагноз выставляется на основе результатов общего осмотра, опроса, анализа жалоб, сбора анамнеза больного. Окончательный диагноз выставляется после проведения лабораторных и инструментальных обследований.
Инфаркт миокарда устанавливается после исследования полученных данных после опроса, осмотра больного и проведения ряда диагностик:
- ЭКГ. Снятие электрокардиограммы при симптоматике ИМ является обязательной процедурой. Признаки инфаркта проявляются на ЭКГ-пленке и свидетельствуют о локализации, стадии и интенсивности процесса.
- Анализ крови на специфические ферменты (лактатдегидрогеназа, креатинфосфокиназа), тропонины I, T. Результаты этих лабораторных исследований с высокой точностью укажут на присутствие инфаркта.
- Возможно проведение эхокардиографии.
Общие клинические проявлений дыхательной недостаточности, такие как:
- одышка,
- удушье,
- тахикардия,
- разнокалиберные хрипы при аускультации,
- акроцианоз,
- вынужденное положение,
- слабость,
- холодный пот,
вызовут подозрения у лечащего врача.
Для уточнения диагноза потребуются дополнительные методы исследования:
- Рентгенография органов грудной полости. На рентгенограмме отмечается увеличение размеров легких, определяется транссудат, резко визуализируется отечность прикорневых и базальных зон.
- Возможно проведение лабораторных исследований, например, анализ мокроты, для уточнения этиологии отека легочной ткани и исключения бактериального генеза, однако решающего значения в постановке диагноза они не несут.
Диагностические мероприятия при ИМ, особенно осложненного клиническим синдромом отечности легочной ткани, должны проводиться быстро.
Внимание. При явной и характерной клинической симптоматике возможно проведение лечебных процедур без подробного и тщательного обследования, т.к. такое патологическое состояние является крайне угрожающим для жизни человека.
Лечение
Так как отек легких при инфаркте миокарда является крайне тяжелым и опасным для жизни состоянием, лечебные манипуляции должны оказываться специалистами быстро и своевременно.
Важно. Проводимая терапия должна быть поэтапной и синхронной: оказывать лечебное воздействие необходимо одновременно на купирование дыхательной недостаточности и инфаркта миокарда.
Общие принципы лечебных мероприятий
Лечебные процедуры при таком патологическом состоянии должны проводиться еще на догоспитальном этапе. До приезда бригады скорой медицинской помощи необходимо предоставить больному такое положение, при котором дыхательный акт будет производиться легче. Это положение называется ортопноэ (положение человека сидя или стоя, при котором тело незначительно согнуто и наклонено вперед).
Внимание! Противопоказано принимать положение лежа!
Также целесообразно дать больному таблетку аспирина. Это уменьшит вязкость крови и увеличит шансы адекватного лечения ИМ и предотвратит расширение зоны некроза.
Для уменьшения расширения также можно употребить 1-2 таблетки нитроглицерина сублингвально (под язык). Так препарат быстрее всосется, поступит в кровоток и быстрее начнет действовать. Нитроглицерин обладает сосудорасширяющим действием. Таким образом, происходит расширение приносящих коронарных сосудов, и кровоток восстанавливается, однако не в полном объеме.
Симптомы отека легких купируются уже в карете скорой помощи.
Принципы лечения отека легких
К основным принципам лечения отека легочной ткани относятся: 
- Снижение кровяного давления в малом круге кровообращения для уменьшения транссудации жидкости из сосудов в легкие. Этого эффекта добиваются за счет введения 1% раствора морфина (данный препарат оказывает седативное влияние и снижает возбудимость дыхательного центра в головном мозге). Также расширяет периферические сосуды, снижает болевой синдром при ИМ.Далее вводят препараты из группы ганглиоблокаторов (пентамин 5%, гексоний 1%). Также необходимо внутривенное введение 1% нитроглицерина и 2,4% эуфиллина.
- Необходимо снизить объем циркулирующей крови (ОЦК) в кровеносном русле, также для уменьшения пропотевания плазмы крови в ткань легких. Для этого вводят лекарственные средства из группы диуретиков (лазикс, фуросемид, торасемид и др.) быстрого действия в больших дозировках.
- Использование пеногасителей для облегчения и восстановления физиологически-адекватного дыхания. Применяют ингаляционное введение 30% паров спирта и кислород. Также хорошо зарекомендовал себя в качестве пеногасителя такой препарат, как антифомсилан. Вводится ингаляционно через маску.
- При обильном пенообразовании пену отсасывают при помощи носового катетера. При неэффективности этих мероприятий по жизненным показателям проводят трахеостомию для восстановления акта дыхания.
- Также вводят 30-60 мг преднизолона для снижения проницаемости альвеолярно-клеточных мембран.
Далее каретой скорой медицинской помощи пациент доставляется в отделение кардиореанимации, где занимаются лечением непосредственно ИМ. Используются консервативные методы лечения (тромболизис, антикоагулянты, статины и др.).
Справочно. При резистентности к консервативной терапии (лекарственные средства уже не воспринимаются организмом больного) решается вопрос о проведении хирургического вмешательства (стентирование или шунтирование).
Инфаркт и отек легких, прогноз и последствия
 Инфаркт миокарда, сопровождающийся отеком легких – крайне тяжелое состояние. При этом риск летального исхода довольно велик. При своевременно оказанной первой помощи, а также проведенной адекватной интенсивной терапии и отсутствии резистентности к лечебным мероприятиям прогноз положительный.
Инфаркт миокарда, сопровождающийся отеком легких – крайне тяжелое состояние. При этом риск летального исхода довольно велик. При своевременно оказанной первой помощи, а также проведенной адекватной интенсивной терапии и отсутствии резистентности к лечебным мероприятиям прогноз положительный.
Симптомы сердечной и дыхательной недостаточности постепенно нивелируют, однако поддержание такого эффекта должно быть непрерывным. Пациент должен находиться под постоянным наблюдением специалистов в палате интенсивной терапии до восстановления стабильного состояния.
При благоприятном течении назначается ряд рекомендаций, которые включают в себя фармакотерапию (для стабилизации адекватной работы сердца, поддержания нормальных гемодинамических показателей, снижения количества липопротеидов низкой и очень низкой плотности в плазме крови, и др. группы препаратов (в зависимости от индивидуальных особенностей пациента)), комплекс умеренных силовых, гимнастических, дыхательных упражнений.
Также необходимо придерживаться особого распорядка дня и изменить повседневный образ жизни (отказ от вредных привычек, смена работы (если присутствует фактор напряжения, истощения, эмоционального выгорания)). Все это будет способствовать постепенному восстановлению как поврежденных структур, так и организма в целом.
Внимание. При невыполнении рекомендаций высока вероятность возникновения повторного инфаркта, осложненного отеком легких. В таком случае нет гарантии в успешности проведения лечебных мероприятий. Риск летального исхода при этом выше, чем при первичном возникновении патологии!
Профилактические мероприятия
Профилактические мероприятия при ИМ, осложненном отеком легких, направлены на предотвращение появления заболевания (первичная профилактика), а также предупреждение развития осложнений (вторичная профилактика).
Методы профилактики предусматривают предотвращение развития ИМ посредством:
- соблюдения диет с низким содержанием липидов,
- соблюдения регулярной и умеренной физической активности,
- своевременного лечения инфекционных заболеваний, способных вызвать осложнения со стороны сердца и легких (напр. грипп, ангина и др.), патологий сердечно-сосудистой и дыхательной систем,
- прохождения проф. осмотров,
- регулярного проведения обследований (ЭКГ, анализ крови и др.),
- снижения стрессовых ситуаций в повседневной жизни,
- снижения потребления или отказ от алкоголя, курения (статистические данные четко показывают зависимость развития ИМ у курящих и пьющих лиц).
Важно. Значительное место профилактика должна иметь у лиц, находящихся в группе риска (у лиц с неблагоприятным анамнезом (ранее перенесенные ИМ, врожденные или приобретенные пороки сердца, хронические патологии легких), с отягощенным семейным анамнезом), лица пожилого и старческого возраста.
Источник
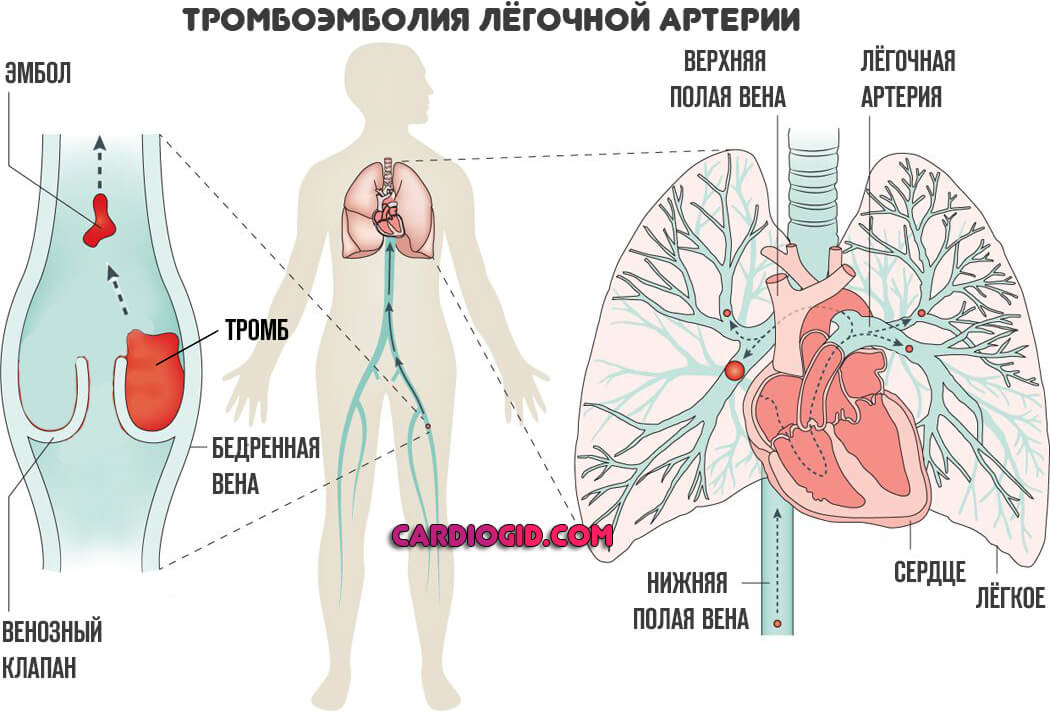
Инфаркт легкого — это острый процесс, сопровождающийся нарушением целостности кровеносного сосуда малого круга. Обычно страдают артерии.
Причина всегда примерно одинакова: тромбоз, закупорка полой структуры сгустком крови, критический рост давления на локальном уровне, разрыв, геморрагия, компрессия паренхимы органа.
Затем возможны варианты. Еще на стадии кровотечения вероятна гибель больного, причем почти мгновенная. Если повезло, нужно следить за состоянием человека. Возможна гангрена, абсцесс, компрессия легкого с развитием дыхательной недостаточности и асфиксии.
Лечение срочное. Консервативное или оперативное. Часто в сочетании. Прогнозы туманны, поскольку нужно учитывать огромное количество факторов.
Механизм развития
В основе лежат два процесса. Первый и самый распространенный — тромбоз. То есть закупорка артерии малого круга сгустком крови.
Чаще всего он образуется далеко от локализации поражения. Конечности как основное место развития. Чуть реже сердце. Например, после перенесенных травм, прочих состояний.
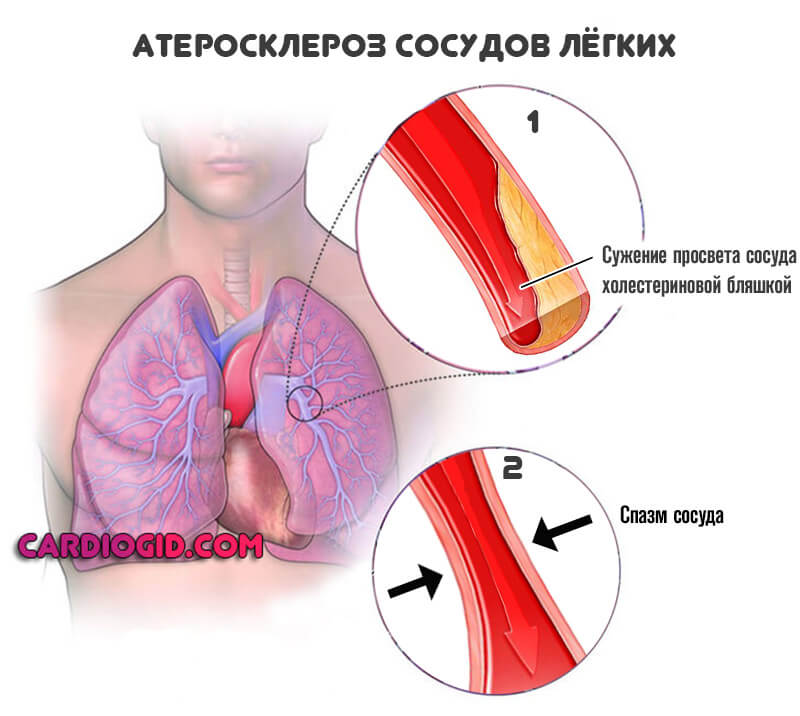
Второй вариант — атеросклероз. Сам по себе он разделяется еще на два типа. Образование на стенках сосуда холестериновых бляшек, отложений жирных соединений, которые радиально обволакивают эндотелий, создают механическое препятствие и не дают крови двигаться в нормальном темпе.
Сужение или стеноз также относится к типу атеросклероза. Сопровождается спонтанным спазмом, изменением диаметра просвета сосуда. Реже отмечаются прочие причины, вроде воспаления (артериита) с рубцеванием и заращением стенки.
Как бы то ни было, в любом случае развивается выраженный рост давления на локальном уровне. Потому как крови приходится преодолевать большее сопротивление.
Риск сохраняется в течение каждого цикла сокращения сердца, то есть постоянно, пока присутствует патологическое состояние.
В отклонение вовлекается один сосуд или сразу несколько. Дальнейший этап развития сопровождается разрывом артерии.
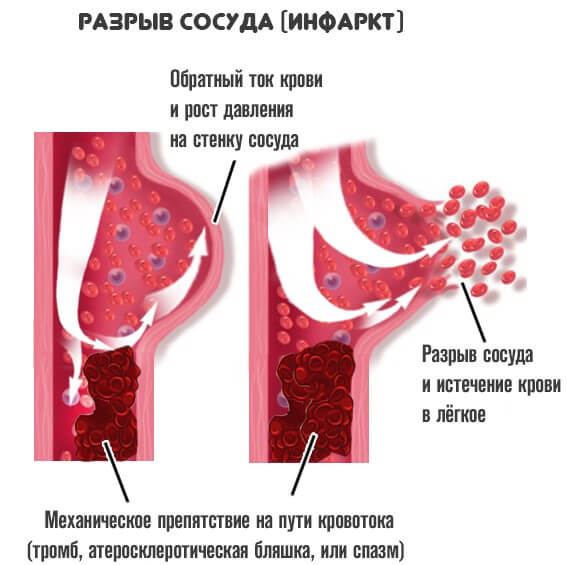
Обычно это не спонтанное и не случайное явление. Оно обусловлено растяжением и истончением тканей.
Кровь обильно изливается в межклеточное пространство, возможно попадание и в грудную клетку, что неминуемо спровоцирует воспаление.
Если пациент не погиб от массивного истечения жидкой ткани, возникают многие осложнения. Причина — в компрессии дыхательных структур, попадании крови в альвеолы (геморрагическая консолидация легочной паренхимы), в грудную клетку и прочие поражающие факторы.
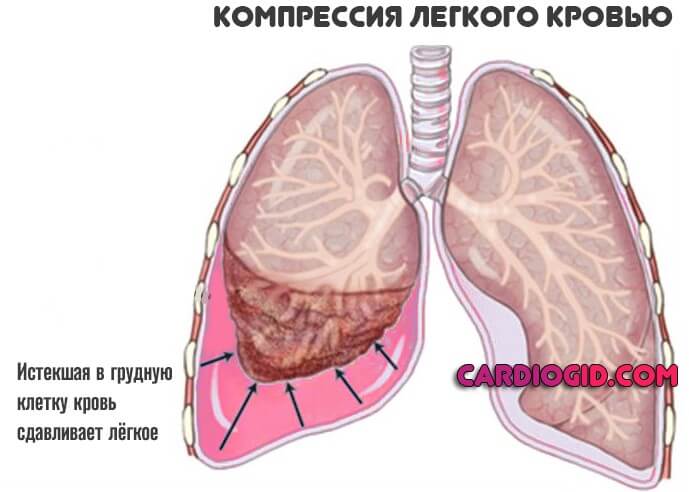
На каждом этапе терапии нужно внимательно следить за состоянием пострадавшего, чтобы не упустить важный момент и вовремя купировать надвигающуюся угрозу.
В одночасье инфаркт легкого не развивается, если не считать острых случаев. Патология формируется вторично, как ответ на текущее заболевание. Обычно речь идет о гипертонии, отклонениях в работе сердца (ИБС, прочие варианты), атеросклероз, холестеринемию.
Симптомы присутствуют в большинстве случаев, но они неявные, слабые, не мотивируют человека обратиться в больницу.
Классификация
Общепринятой типизации рассматриваемого заболевания не существует. Легочный инфаркт можно разделить по нескольким моментам.
- Первый — количество пораженных сосудов. При этом далеко не всегда множественный процесс опаснее единичного. Зависит от типа, диаметра кровоснабжающих структур. Понятно, что разрыв артерии будет фатальнее разрушения нескольких более мелких сосудов.
- Далее, этиология или происхождение. Как правило, инфаркт легких — вторичен по отношению к тому или иному заболеванию.
Но возможны первичные отклонения. При непосредственной закупорке сосуда после перенесенной травмы, при спонтанном образовании тромбов.
Наконец, можно классифицировать патологический процесс по характеру развития. Острый или хронический.
Первый несет летальный исход в 95% случаев. Пациент, окружающие и даже врачи не успевают среагировать. Массивное кровотечение приводит к скорой гибели человека.
Во втором случае прогрессирование происходит месяцы, годы, заканчивается геморрагией и опасным кровотечением. В этот момент разница уже не велика и вероятность гибели идентична.
Симптомы
Для заболевания характерно острое, внезапное начало. Примерная клиническая картина включает в себя группу расстройств самочувствия:
- Невыносимая боль в грудной клетке. Обычно со стороны пораженного легкого, хотя и не всегда.
Врачей и пациентов путает расположение дискомфортного ощущения.
Во время инфаркта возможен отраженный характер синдрома, диффузный тип, когда определиться с локализацией вообще не получается: болит вся грудная клетка.
По характеру ощущение давящее, тянущее, распирающее, жгучее. Прострелов почти не бывает. Возможна пульсация, с усилением дискомфорта с каждым ударом сердца.
- Одышка. Сопровождает человека на протяжении всего острого периода и после него. Если развиваются осложнения, то вероятность сохранения признака многократно растет.
Возможно усугубление проявления. Симптом инфаркта лёгкого присутствует и в полном покое, осложняется при минимальной физической нагрузке, а при перемене положения тела перерастает в удушье, асфиксию.
Это смертельно опасное состояние. Чреватое гибелью от дыхательной недостаточности. В более легких случаях дает минимальный дискомфорт.
- Кровохаркание. Кашель практически сразу становится продуктивным, с отхождением жидкой алой соединительной ткани, возможно с пенистой мокротой. В тяжелых случаях речь идет о полноценном кровотечении, фатальном для человека.
- Слабость, сонливость, ощущение усталости. Астенические проявления возникают в один момент. Связаны с резкой потерей крови.
- Коллаптоидная реакция. В ответ на тот же фактор. Сопровождается потливостью, бледностью кожных покровов, ощущением холода, зябкостью, спутанностью сознания, тремором (дрожанием конечностей, подбородка).
Это специфические признаки патологического процесса. Примерно в 86% случаев и даже более развиваются дополнительные проявления. Причина в формировании вторичного инфаркта миокарда.
Почему добавляется еще и деструкция сердечной мышцы? Поскольку легкие не способны обеспечить кровь кислородом, наступает ишемия всех систем. В том числе недополучает питания и орган. Развивается коронарная недостаточность.
Дополнительные симптомы инфаркта миокарда путают всю клиническую картину и могут сбить врача со следа, особенно, если недостаточно опыта. Требуется дифференцировать состояния, медлить нельзя. Счет идет на минуты.
Внимание:
При присоединении коронарной недостаточности риск гибели возрастает почти на 60% вне зависимости от обширности поражения.
Среди прочих признаков:
- Изменение сердечного ритма. По типу брадикардии. Урежения ЧСС, до критических отметок, ниже 50 ударов в минуту.
- Резкое падение артериального давления. Также до минимальных значений, что только усложняет общее состояние. Сократительная способность миокарда падает, орган не обеспечивает питательными веществами и кислородом даже себя.
- Тошнота, рвота. Кратковременные.
- Потеря сознания.
Процесс продолжает двигаться по цепи. В течение считанных минут рискует развиться полиорганная недостаточность и гибель больного.
Не всегда все так плачевно. В некоторых случаях, если объем поражения не велик, симптомов может не оказаться вовсе.
При этом, спонтанное восстановление наступает довольно быстро. Требуется от 4 до 12 дней. Лечение ускоряет процесс. Но обнаруживается нарушение случайно.
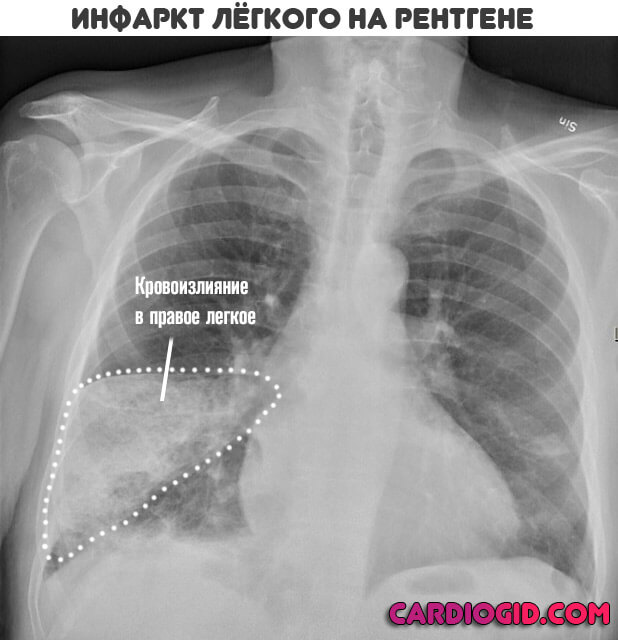
Возможна картина, напоминающая туберкулез или воспаление легких. Геморрагия выявляется во время рентгена.
Клиника может включать в себя и неврологические признаки: болевой синдром, головокружение, тошноту, рвоту, потерю сознания, обмороки. Развивается генерализованная дисфункция всего организма. Это крайне опасный процесс.
Причины
Факторы многообразны. На раннем этапе помощи этиология играет второстепенную роль, не считая непосредственной сиюминутной связи между основным расстройством и легочным инфарктом.
Потом определиться с фактором жизненно важно: никто не даст гарантий, что не случится фатального рецидива. Это ключевой момент терапии.
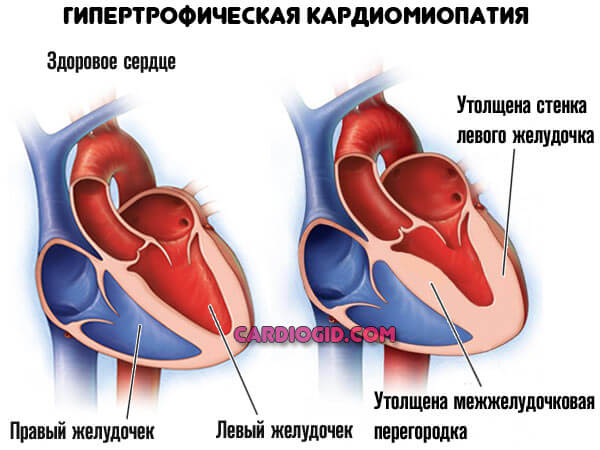
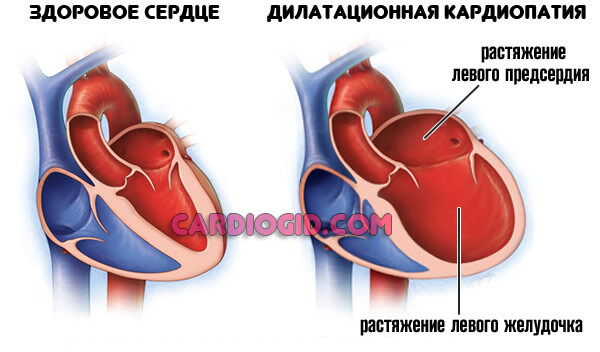
- Кардиомиопатия. Аномальное утолщение стенок мышечного органа, также расширение камер (дилатация).
- Артериальная гипертензия. Несколько реже провоцирует рассматриваемое расстройство.
- Чрезмерное количество холестерина в крови. Развивается в результате обменных нарушений, заболеваний эндокринного плана.
- Опухоли любой локализации. Особенно, злокачественные, инфильтрирующие прочие ткани и обуславливающие кровоизлияния. Также доброкачественные, сдавливающие сосуды и провоцирующие геморрагию.
- Ревматизм. Аутоиммунный процесс. Сопровождается тяжелым воспалением сердечных структур.
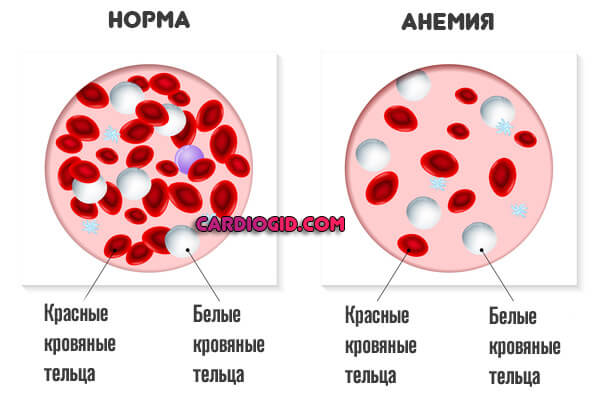
- Анемия, также и обратное явление, с избытком гемоглобина, загустеванием крови.
- Чрезмерно быстрая свертываемость жидкой ткани. Гиперкоагуляция.
- Переломы, травмы костей грудной клетки. Прочих структур с развитием кровотечений. Ключевой момент — обязательная геморрагия. Потому как основу в подавляющем большинстве описанных ситуаций составляет образование тромба, его отрыв и дальнейшее движение в сторону малого круга.
Другой вариант обусловлен холестеринемией. Развивается она как итог обменных нарушений. Классическое заболевание — атеросклероз.
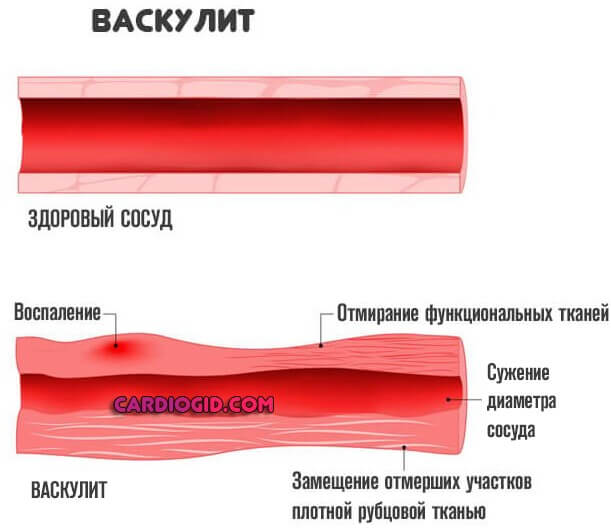
Прочие факторы, вроде артериита, васкулита имеют место, но встречаются в разы реже, потому их исключают в последнюю очередь. На долю приходится 3-4% от общей массы.
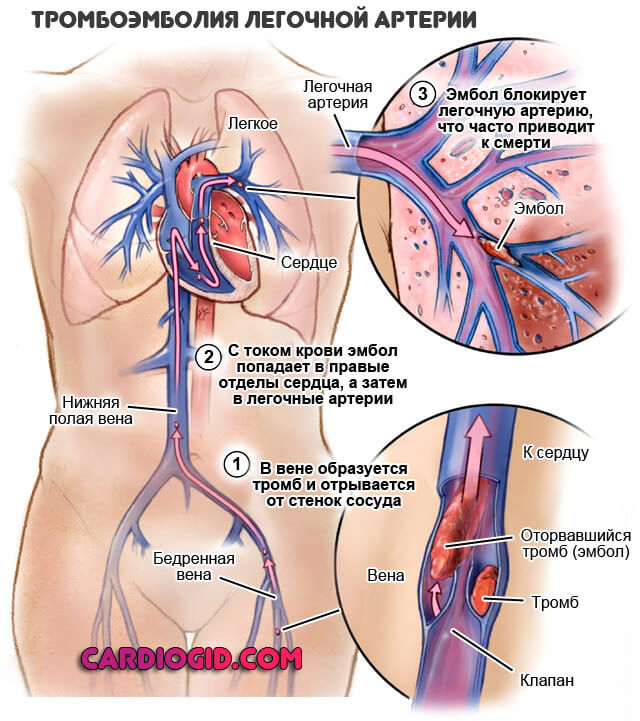
Часто фактором развития инфаркта выступает ТЭЛА — тромбоэмболия легочной артерии. Заболевание в большинстве своем фатальное, шансов на выживание при разрыве сосуда минимум, если не сказать что таковые вообще отсутствуют.
Консолидация легочной ткани (заполнение альвеол кровью, вместо воздуха) оказывается смертельной в 98% случаев и более в перспективе считанных минут. Остальные погибают в течение суток, максимум двух.
Случаи выживания можно пересчитать по пальцам одной руки, что связано со стремительным развитием расстройства, массивным кровотечением. Времени на реагирование и тем более помощь не хватает.
Диагностика
Проводится под контролем врача-кардиолога или сосудистого хирурга. Часто над таким «сложным» пациентом работает целый консилиум. В том числе может понадобиться помощь торакального специалиста, пульмонолога.
Обследования проводятся в срочном порядке при поступлении пациента в больницу. На долгие изыскания времени нет.
Ограничиваются первичным осмотром, который включает в себя оценку симптомов, полной клинической картины, артериального давления, частоты сердечных сокращений. Типично сочетание коллаптоидной реакции с кровохарканием. Обязательна рентгенография. Затем оказывают первую помощь.
Только потом можно приступать к более тщательной диагностике. Она преследует две цели: выявить последствия неотложного состояния, определиться с первопричиной нарушения, чтобы предотвратить развитие рецидива в будущем.
Перечень мероприятий довольно широк:
- Устный опрос и сбор анамнеза для определения ключевых факторов.
- Измерение артериального давления, частоты сердечных сокращений.
- Рентген грудной клетки.
- МРТ той же области. Более предпочтительная методика, направлена на выявление мельчайших анатомических дефектов. Считается золотым стандартом.
- Коронография.
- Электрокардиография. Для определения аритмических расстройств, возможных функциональных нарушений.
- Эхокардиография. Визуализирует ткани, по сути представляет собой УЗИ. Используется в рамках ранней диагностики. В системе с ЭКГ дает много информации.
- Анализ крови общий, биохимический с определением липопротеидов низкой и высокой плотности (плохой и хороший холестерин соответственно), атерогенного индекса. Используется для косвенного подтверждения атеросклероза.
Диагностика проводится быстро, чтобы начать восстановление исходного положения больного, насколько это возможно в рамках перенесенного смертельно опасного состояния.
Лечение
Терапия на раннем этапе консервативная. Применяется большая группа разнородных средств.
Как только человек поступил в стационар в остром состоянии, показано применение ряда медикаментов:
- Тромболитики. Растворяют сгусток, нормализуют проходимость сосуда. Стрептокиназа, Урокиназа. Нужно учитывать некоторые противопоказания.
- Антиагреганты, противокоагуляционные средства. Аспирин, Гепарин. Нормализуют реологические свойства крови. В первую очередь — текучесть.
- Болеутоляющие наркотического ряда. Для снятия выраженного, мучительного дискомфорта.
- Спазмолитики. С теми же целями. Папаверин как вариант.
- Критическое падение артериального давления и частоты сердечных сокращений, коллапс купируют Дофамином, Эпинефрином. Это опасные средства, но вариантов не так много.
По окончании можно думать о коррекции последующих отклонений. Используются медикаменты других групп:
- Ангиопротекторы. Анавенол. Для укрепления сосудов.
- Средства для восстановления нормального кровотока: Актовегин и аналоги.
Эуфиллин, Преднизолон для приведения в порядок дыхательной деятельности. - Противогипертензивные срочного действия (в рамках купирования повышенных показателей АД). Лучше ограни?
