Ассоциация нейрохирургов россии геморрагический инсульт

 Геморрагический инсульт – тяжелое нейрохирургическое заболевание, характеризующееся высоким уровнем инвалидизации и смертности. Заболевание полиэтиологично, однако наиболее распространенная его причина – артериальная гипертония. Лечение заболевания и последующая реабилитация зачастую требуют длительного времени. Необходимость и характер хирургии зависит от причины кровоизлияния, размеров гематомы, состояния больного.
Геморрагический инсульт – тяжелое нейрохирургическое заболевание, характеризующееся высоким уровнем инвалидизации и смертности. Заболевание полиэтиологично, однако наиболее распространенная его причина – артериальная гипертония. Лечение заболевания и последующая реабилитация зачастую требуют длительного времени. Необходимость и характер хирургии зависит от причины кровоизлияния, размеров гематомы, состояния больного.
Общие сведения. Показания к оперативному вмешательству
Прямое хирургическое удаление гематомы
Пункционно-аспирационный метод
Заключение
Общие сведения. Показания к оперативному вмешательству
Геморрагические инсульты – распространенное тяжелое нейрохирургическое заболевание, представляющее собой острую социальную проблему. Летальность и инвалидизация при этой патологии до настоящего времени остаются высокими как при оперативном вмешательстве, так и при консервативном лечении больного. Общая летальность превышает 50%, из выживших больных к прежней трудовой деятельности возвращаются около 20%. Частота геморрагических инсультов в России остается высокой и составляет 40–50 человек на 100 000 населения (около 40 000 кровоизлияний в год). Причиной геморрагического инсульта может быть разрыв аневризмы, кровоизлияние из сосудистой мальформации, осложнение оперативного вмешательства, осложнение системного заболевания (наиболее часто – гипертонической болезни). В целом в хирургическом вмешательстве нуждаются около 40% больных с геморрагическим инсультом, ведение остальных должно быть консервативным. Показания к операции основываются на тяжести состояния, объеме и локализации гематомы. Эти параметры, как правило, тесно взаимосвязаны. По размерам полушарные гематомы подразделяют на: небольшие (до 30 мл) средние (30–60 мл) большие (более 60 мл). По локализации супратенториальные гематомы разделяют на: лобарные (расположенные в белом веществе больших полушарий латеральные (путаменальные, расположенные в базальных ганглиях медиальные (таламические). Большие гематомы нередко бывают смешанными. При определении показаний к операции необходимо учитывать также этиологию ВМГ, наличие и степень компенсации сопутствующих заболеваний, срок после кровоизлияния, возраст больного и целый ряд других факторов.
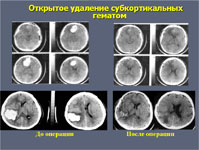
Удаление гематомы показано:
при гематомах больших полушарий среднего и большого объема (более 30 мл) лобарной, латеральной или смешанной локализации, если больной не находится в коматозном состоянии.
при гематомах мозжечка, сопровождающихся компрессией IV желудочка, гидроцефалией или дислокацией ствола, и/или при ухудшающемся состоянии больного.
Удаление гематомы не показано:
при тяжелом состоянии больного, соответствующем глубокой или запредельной коме (4 балла по шкале Глазго, исключение составляют больные с гематомами мозжечка в острейшем периоде кровоизлияния).
при небольших гематомах c минимальными неврологическими нарушениями.
При медиальных гематомах средних и больших размеров возможны малоинвазивные вмешательства, прямые операции не показаны. В ряде случаев минимально инвазивные хирургические вмешательства проводятся при небольших (до 30 мл) гематомах глубинной локализации (латеральных и медиальных), сопровождающихся выраженной неврологической симптоматикой.
Прямое хирургическое удаление гематомы
 |
Прямое хирургическое удаление гематомы |
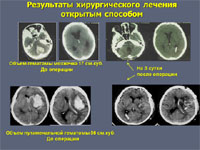
Прямое хирургическое вмешательство применяют при субкортикальных гематомах средних и больших размеров, при больших гематомах латеральной или смешанной локализации, сопровождающихся нарастающим отеком и дислокацией мозга, ухудшающимся состоянием больного, при гематомах мозжечка. Операция заключается в удалении гематомы путем энцефалотомии, аспирации крови, удалении плотных сгустков окончатым пинцетом и промывании раны физиологическим раствором. После удаления гематомы необходимо осмотреть ее стенки и выполнить тщательный гемостаз с использованием коагуляции и гемостатических средств. Лучших результатов можно достичь при использовании микрохирургической техники, позволяющей значительно уменьшить размер энцефалотомии и тем самым минимизировать операционную травму мозга. При больших ВМГ, сопровождающихся отеком и дислокацией мозга, осуществляется широкая костно-пластическая краниоэктомия с пластикой ТМО надкостницей или искусственными материалами. При гематомах мозжечка прямое удаление гематомы целесообразно дополнять установкой наружного вентрикулярного дренажа.
Пункционно-аспирационный метод
 |
Пункционное удаление гематомы |
Пункционно-аспирационный метод целесообразно применять при небольших латеральных и медиальных гематомах, сопровождающихся выраженными неврологическими расстройствами. Метод заключается в пункции гематомы катетером с одномоментной эвакуацией жидкой части гематомы. Для точного позиционирования катетера рекомендуется использовать нейронавигацию В ряде случаев дренирование проводится в течение суток.
Пункционно-аспирационный метод с введением фибринолитиков показан при латеральных и медиальных супратенториальных кровоизлияниях средних размеров (от 30 до 60 мл) и при гематомах мозжечка (15–30 мл) при условии стабильного состояния больного. В этом случае методика дополняется дробным введением фибринолитических препаратов через определенные промежутки времени.
В случае изолированных вентрикулярных кровоизлияний проводится наружное вентрикулярное дренирование с дробным интравентрикулярным введением применением фибринолитиков. По данным НИИ нейрохирургии, данный метод позволяет снизить летальность при массивных ВЖК до 40%, в то время как при естественном течении данного заболеванияона приближается к 100%.
Заключение
Результаты хирургического лечения больных с геморрагическим инсультом, помимо удаления гематомы, зависят от адекватной консервативной терапии как до, так и после операции. Больные с ВМГ часто нуждаются в длительной ИВЛ, коррекции и стабилизации АД, лечении внутричерепной гипертензии с установкой датчиков ВЧД, коррекции соматических осложнений, профилактике и лечении инфекционных осложнений и тромбэмболии. Прогноз при геморрагическом инсульте в целом неблагоприятен. При супратенториальных гематомах объемом более 60 мл исходы лучше при хирургическом лечении (за исключением гематом объемом более 100 мл и операций у больных с глубоким угнетением сознания). Основными причинами смерти после операции являются нарастающий отек и дислокация мозга (30–40%) и рецидив кровоизлияния (10–20%). Эти данные свидетельствуют о необходимости профилактики инсульта, которая заключается, прежде всего, в раннем выявлении и систематическом медикаментозном лечении артериальной гипертонии.
Источник
Геморрагический инсульт (гипертоническое внутримозговое кровоизлияние) – полиэтиологическая нозологическая форма, характеризующаяся преимущественно паренхиматозным кровоизлиянием.
Лечение больных с геморрагическим инсультом является важной социальной, медицинской и экономической проблемой. На долю геморрагического инсульта приходится 8-20% всех больных с острыми нарушениями мозгового кровообращения. Заболеваемость геморрагическим инсультом составляет 10-35 на 100000 населения и увеличивается с возрастом. Для этого заболевания характерна наиболее высокая летальность и инвалидизация среди всех подгрупп острых нарушений мозгового кровообращения. Летальность в течение первого месяца после кровоизлияния составляет 30-60%, а 2/3 выживших больных остаются инвалидами.
Этиология и патогенез геморрагического инсульта
Основной причиной геморрагического инсульта является гипертоническая болезнь и связанная с ней микроангиопатия. Длительная артериальная гипертензия способствует формированию липогиалиноза, а в последующем и фибриноидного некроза стенок перфорантных артерий, характеризующихся отсутствием анастомозов с другими сосудами (рис.1). При повышении артериального давление происходит разрыв стенок этих сосудов с формированием гематом (путаменальные, мозжечковые, субкортикальные) или геморрагическое пропитывание компонентами крови таламических и стволовых отделов мозга через патологически измененные сосудистые стенки. Такие кровоизлияния называют гипертензивными (первичными).
Значительно реже причиной внутримозговых кровоизлияний (вторичных) являются разрывы сосудистых мальформаций, васкулопатии, кровоизлияния в опухоли, нарушения свертываемости крови.
После внутримозгового кровоизлияния в перигематомной области снижается кровоток, однако благодаря сниженному метаболизму она не страдает от ишемии. Продукты распада кровоизлияния вызывают развитие цитотаксического, а после нарушения гематоэнцефалического барьера и вазогенного отека. Развивается воспалительная реакция, апоптоз и некроз нервной ткани в перигематомной области. Формирование перигематомного отека усиливает сдавление, дислокацию головного мозга.
Клиническая картина и диагностика геморрагического инсульта
Для гипертензивных внутримозговых кровоизлияний характерно острое течение заболевания, наличие общемозговой, менингеальной, очаговой, дислокационной симптоматики. Клиническая картина заболевания определяется прежде всего локализацией геморрагического инсульта. Наиболее часто гипертензивные гематомы располагаются в скорлупы (55%), реже субкортикально (15%), в зрительном бугре (10%), мозжечке (10%), стволе головного мозга (10%).
Методы инструментальной диагностики геморрагического инсульта: рентгеновская компьютерная томография, магнитнорезонансная томография, церебральная ангиография, регистрация акустических стволовых вызванных потенциалов, электрокардиография, эхо- кардиография.
Церебральную ангиографию проводят для исключения аневризмы или сосудистой мальформации пациентам молодого возраста (до 45 лет), при отсутствии в анамнезе артериальной гипертонии, при наличии базального субарахноидального кровоизлияния и при субкортикальной локализации гематомы.
Хирургическое лечение геморрагического инсульта
Цели хирургического лечения:
- уменьшение масс-эффекта
- снижение локального и общего внутричерепного давления
- уменьшение высвобождения из гематомы нейротоксических веществ.
Задачи хирургического лечения:
- Максимально полное удаление сгустков крови
- Минимальное повреждение окружающей паренхимы мозга.
Операция необходима, если у пациента имеется:
- субкортикальное или путаменальное кровоизлияние объемом более 20-30 см. куб. или диаметром более 3 см, приводящее к дислокации мозга и выраженному неврологическому дефициту;
- гематома мозжечка объемом более 10-15 см куб., приводящая к компрессии ствола мозга и/или окклюзионной гидроцефалии;
- гематома таламуса, сопровождающаяся гемотампонадой боковых желудочков и окклюзионной гидроцефалией.
Обсуждается целесообразность хирургического вмешательства при:
- таламической гематоме объемом более 10 мл, сопровождающейся неврологическим дефицитом;
- гематоме моста, сопровождающейся грубым неврологическим дефицитом.
Для лечения гипертензивных кровоизлияний применяют открытое хирургическое вмешательство путем краниотомии, пункционные операции (аспирация и локальный фибринолиз, эндоскопическая аспирация гематомы и их сочетание) и дренирование желудочков мозга.
Открытое хирургическое лечение в настоящее время используют не более чем у 25% больных. Оно показано тогда, когда гематома расположена близко к поверхности мозга. При этом вмешательство не наносит дополнительную травму мозгу пациента. При глубинных кровоизлияниях в большие полушария мозга или в мозжечок к открытому вмешательству приходится прибегать как к жизнеспасающей операции у больных, находящихся в тяжелом состоянии.
У большей части больных – около 75% – для эвакуации гематом применяют малотравматичные пункционные операции. Через небольшое трепанационное отверстие в гематому вводят инструмент диаметром 2-7 мм и одномоментно или в течение времени аспирируют ее через специальный катетер или эндоскоп. Точность попадания инструмента в гематому обеспечивается современными навигационными системами (ультразвуковыми, электромагнитными или инфракрасными). Компьютерные томограммы пациента загружают в навигационную станцию, строят виртуальную модель расположения кровоизлияния и во время операции хирург в режиме реального времени может наблюдать расположение гематомы и хирургического инструмента относительно друг друга.
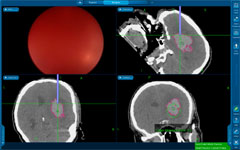
Рис. Изображение с экрана навигационной станции. Левый верхний квадрат – реальное изображение хода операции с эндоскопа. Остальные три квадрата отображают виртуальную картину расположения эндоскопа (синяя линия) относительно гематомы (обведена сиреневым цветом) на этапе наведения инструмента на цель.
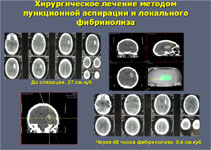
При развитии окклюзионной гидроцефалии проводят дренирование желудочков мозга. Если желудочки тампонированы сгустками крови и только дренирование не приводит к регрессу водянки мозга, то оно дополняется локальным фибринолизом сгустков крови.
К наиболее современным методам хирургии геморрагического инсульта можно отнести видеоэндоскопический. Нейроэндоскопы позволяют как под контролем зрения, так и под виртуальным контролем навигационной станции осуществлять малотравматичное удаление даже значительных по размеру кровоизлияний.
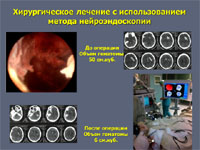
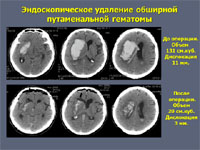
Противопоказания к хирургическому лечению.
Абсолютные:
- нарушение бодрствования до комы;
- нестабильная гемодинамика.
Относительные:
- тяжелая соматическая патология (коагулопатия, сахарный диабет, сердечно-легочная и почечная недостаточность в стадии декомпенсации);
- высокое, некорригируемое артериальное давление;
- возраст больных старше 70-75 лет
В течение последних 30 лет ежегодно в НИИ скорой помощи им. Н.В. Склифосовского оперируется более 35 – 50 пациентов с геморрагическим инсультом. Для удаления гематом используются микрохирургический и эндоскопический методы и различные системы нейронавигации.
Проведение своевременного комплексного обследования и нейрохирургического лечения позволяет добиться хорошего исхода заболевания у большинства пациентов и послеоперационной летальности менее 20%.
Сотрудники клиники нейрохирургии регулярно организуют мастер-классы по хирургическому лечению геморрагического инсульта. Выступают на всероссийских и международных конференциях с результатами проводимых исследований.
Источник
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
6. Дополнительная информация
Год издания 2016
Профессиональные ассоциации:
- Ассоциация нейрохирургов России
1. Краткая информация
1.1 Определение
Геморрагический инсульт – группа заболеваний, сопровождающихся кровоизлиянием в мозг или его оболочки.
1.2 Этиология и патогенез
Внутримозговые кровоизлияния:
Первичные – гематома в результате артериальной гипертонии (70-90%).
Вторичные при:
- коагулопатии (10-26%);
- разрыве артериовенозной мальформации (7%);
- васкулопатиях (5%);
- кровоизлияниях в опухоль (1-3,5%);
- повышении интенсивности кровотока в области инфаркта мозга;
- осложнениях инфекций ЦНС, тромбозе дуральных синусов и эклампсии.
Механизмы развития кровоизлияния:
- по типу гематомы (85%) – типичны в подкорковых ядрах, полушариях и мозжечке; в первые часы разрушения мозгового вещества незначительны; размеры гематомы намного превышают объём разрушенной ткани.
- по типу диапедезного пропитывания – следствие первичной ишемии сосудистой стенки и увеличения ее проницаемости; преимущественно в таламусе или варолиевом мосту; чаще небольшого размера.
1.3 Эпидемиология
10-15% всех нарушений мозгового кровообращения.
В РФ ежегодно у 43 000 человек.
Средний возраст 60–65 лет.
Соотношение мужчин и женщин 1,6 к 1.
Риск развития значительно повышается после 55 лет и удваивается с каждым десятилетием.
Летальность 40–50%, инвалидность у 70–75%.
Факторы риска:
- высокое АД;
- злоупотребление алкоголем;
- анамнез нарушений мозгового кровообращения;
- нарушения функции печени с тромбоцитопенией, гиперфибринолизом и уменьшением факторов свертывания крови.
1.4 Кодирование по МКБ
I60,8 – другое субарахноидальное кровоизлияние.
I60,9 – субарахноидальное кровоизлияние неуточненное.
I61,0 – внутримозговое кровоизлияние в полушарие субкортикальное.
I61,1 – внутримозговое кровоизлияние в полушарие кортикальное.
I61,2 – внутримозговое кровоизлияние в полушарие неуточненное.
I61,3 – внутримозговое кровоизлияние в ствол мозга.
I61,4 – внутримозговое кровоизлияние в мозжечок.
I61,5 – внутримозговое кровоизлияние внутрижелудочковое.
I61,6 – внутримозговое кровоизлияние множественной локализации.
I61,8 – другое внутримозговое кровоизлияние.
I61,9 –внутримозговое кровоизлияние неуточненное.
1.5 Классификация
Типы гематом:
- Путаменальная – в подкорковых ядрах, латеральнее внутренней капсулы;
- Таламическая – в таламусе, медиальнее внутренней капсулы;
- Смешанная – в подкорковых ядрах, латеральнее и медиальнее внутренней капсулы;
- Субкортикальная – близко к коре головного мозга;
- Мозжечка – в полушарии и/или черве мозжечка;
- Ствола мозга.
2. Диагностика
2.1 Жалобы и анамнез
Жалобы при сохраненном ясном сознании или угнетении до оглушения:
- головная боль,
- рвота,
- головокружение,
- слабость в контралатеральных поражению конечностях,
- нарушение зрения.
При афазии пациент может не предъявлять жалоб.
Заболевание развивается остро, с подъема АД, внезапной сильной головной боли, утраты сознания, иногда с судорогами в конечностях.
У большинства длительная, «не леченая» артериальная гипертензия, мочекаменная болезнь и ожирение.
При неясном анамнезе у больных с нарушенным бодрствованием необходимо исключить черепно-мозговую и сочетанную травму.
2.2 Физикальное обследование
Оценка соматического и неврологического статуса.
На этапе постановки диагноза
Общий осмотр со стандартной оценкой общего состояния и систем органов.
Оценка неврологического статуса:
- определение уровня бодрствования по шкале комы Глазго;
- менингеальные симптомы;
- недостаточность черепных нервов;
- двигательные нарушения с бальной оценкой гемипареза;
- чувствительные нарушения (при возможности);
- выпадение полей зрения (при возможности).
Для оценки состояния используются шкалы инсультов национальных институтов здравоохранения, Канадскую шкалу неврологических состояний, систему прогностических баллов Аллена.
2.3 Лабораторная диагностика:
- общий анализ крови,
- общий анализ мочи,
- биохимический анализ крови,
- коагулограмма,
- анализ крови на гепатиты В и С,
- анализ крови на сифилис,
- анализ на ВИЧ,
- определение группы крови и резус-фактора.
2.4 Инструментальная диагностика
КТ головного мозга – объём кровоизлияния определяют с помощью программы или по формуле АВС/2.
Пациентам с планирующейся во время операции нейронавигацией, производят сканирование для передачи на навигационную установку.
При КТ (МРТ) определяется:
- наличие и топография патологического очага (очагов);
- объем каждого очага в см3 (гипо-, гиперденсивной части);
- положение срединных структур мозга и степень их смещения в мм;
- состояние ликворосодержащей системы мозга (величина, форма, положение, деформация желудочков);
- определение вентрикуло-краниальных коэффициентов;
- состояние цистерн мозга;
- состояние борозд и щелей мозга.
По характеру кровоизлияния на КТ можно предположить разрыв сосудистой аномалии:
- артериовенозные мальформации – субкортикальное кровоизлияние, наиболее часто на стыке лобной и теменной, височной и затылочной долей;
- артериальная аневризма – в основании лобной доли, сильвиевой щели, на стыке лобной и височной долей.
При отсутствии КТ проводится МРТ головного мозга.
При подозрении по КТ на разрыв аневризмы или артериовенозной мальформации, при наличии факторов риска выполняется церебральная ангиография – КТА/МРА/ДСА.
ЭКГ в трёх стандартных и шести грудных отведениях.
Рентгенография грудной клетки.
При острой патологии со стороны других органов или систем проводится необходимая профильная диагностика.
3. Лечение
Решения о лечебной тактике основывается на клинической картине, данных инструментальных методов исследования и оценке динамики неврологических расстройств.
3.1 Консервативное лечение
Обычно проводят при внутримозговых гематомах небольшого объёма, не вызывающих:
- выраженного масс-эффекта;
- грубых неврологических расстройств;
- дислокации мозга;
- без прорыва крови в желудочковую систему с развитием окклюзионной гидроцефалии.
Не показано хирургическое лечение из-за неблагоприятного прогноза и проводится только симптоматическое лечение:
- гематомы большого объёма (супратенториальные более 80 см3);
- стволовые гематомы;
- массивное разрушение головного мозга.
3.2 Хирургическое лечение
Направлено на устранение компрессии, дислокации мозга, окклюзионной гидроцефалии.
Снижает летальность и неврологический дефицит при неэффективности консервативной терапии.
Относительные противопоказания для операции:
- тяжёлая соматическая патология;
- неуправляемая артериальная гипертензия – САД более 200 мм.
Факторы риска неблагоприятного исхода при хирургическом лечении:
- снижение бодрствования до сопора и ниже;
- объем внутримозговой гематомы более 50 см3;
- массивное вентрикулярное кровоизлияние;
- поперечная дислокация 10 мм и более;
- деформация цистерн ствола мозга;
- рецидив кровоизлияния.
Нет ясности по целесообразность хирургического удаления гематом таламуса более 10 см3 и ствола с грубым неврологическим дефицитом.
Выбор метода хирургического лечения
Вмешательство проводят сразу после обследования и определения типа гематомы.
Операцию откладывают до снижения и стабилизации АД:
- при компенсированном состоянии пациента;
- нормальном бодрствовании или снижении не глубже оглушения;
- отсутствии признаков нарастания компрессии мозга;
- высоких цифрах АД с САД более 200 мм.
В ряде случаев на протяжении первых суток гематома может продолжать формирование и склонна к рецидивам, и некоторые нейрохирурги предлагают воздержаться от операции в течение 6–24 часов от начала заболевания.
Условия для хирургического лечения геморрагического инсульта
В операционной необходимы:
- микроскоп;
- набор микрохирургических инструментов;
- нейроэндоскопическое оборудование и инструменты;
- навигационная установка.
Желательно общее обезболивание.
Рекомендуется удаление:
- путаменальных и субкортикальных гематом более 30 см3, с выраженным неврологическим дефицитом и/или дислокацией – смещение срединных структур более 5 мм или деформация цистерн ствола;
- гематомы мозжечка более 10-15 см3, диаметром от 3 см, при компрессии ствола мозга и/или окклюзионной гидроцефалии. Не рекомендуется наружное вентрикулярное дренирование без удаления гематомы мозжечка;
- гематомы мозжечка менее 10-15 см3, вызывающую гемотампонаду IV желудочка и окклюзионную гидроцефалию;
- при кровоизлиянии в таламус с гемотампонадой желудочков и/или окклюзионной гидроцефалией.
Не рекомендуется хирургическое вмешательство:
- при угнетении бодрствования до комы 7 баллов и менее;
- на фоне выраженной артериальной гипертензии с САД более 200мм;
- при компенсированном состоянии пациента.
Миниинвазивное удаление путаменальных и мозжечковых гематом при отсутствии выраженного дислокационного синдрома, жизнеугрожающей дислокации головного мозга по данным КТ. Возможно дополнение операции локальным фибринолизом.
Открытое удаление субкортикальных, путаменальной и мозжечковой гематомы при клинике быстрого нарастания дислокационного синдрома.
При субкортикальных кровоизлияниях показана микрохирургическая ревизия полости гематомы для удаления ангиографически негативной мальформации (частота 30%).
При тяжелой соматической патологии после церебральной ангиографии и исключении сосудистой мальформации возможно удаление субкортикальных гематом миниинвазивным методом: со стереотаксисом, эндоскопией, локальным фибринолизом.
Наружное дренирование желудочков или эндоскопическая тривентрикулостомия при небольших гематомах мозжечка со смещением и/или окклюзией IV желудочка или сильвиева водопровода и развитием окклюзионной гидроцефалии.
Наружное дренирование проводят до регресса окклюзионной гидроцефалии и восстановления проходимости желудочковой системы.
При массивном кровоизлиянии в боковые желудочки возможно их наружное дренирование с локальным фибринолизом сгустков или их эндоскопическим удалением при отсутствии сосудистой аномалии.
При тяжелом состоянии пациента и при потребности длительной интенсивной терапии в послеоперационном периоде рекомендована установка датчика измерения ВЧД.
Пациентам с тяжёлой соматической патологией при условии контроля ФВД и центральной гемодинамики возможна пункционная операция под местной анестезией с внутривенным потенцированием.
Пункционная аспирации гематомы с использованием стереотаксиса:
- показана при путаменальных и мозжечковых гематомах без нарушения бодрствования или со снижением до оглушения;
- может сочетаться с локальным фибринолизом сгустков крови 5000-60000 МЕ урокиназы, 50–100 тыс. МЕ проурокиназы рекомбинантной, 3 мг тканевого активатора плазминогена, 15–30 тыс. МЕ стрептокиназы;
- ведение фибринолитика и аспирация лизированной крови каждые 6–12 часов в зависимости от вида препарата;
- возможна нейроэндоскопия;
- оптимальное время дренирования гематомы 24–72 часа.
Послеоперационный период
Пребывание пациент в отделении нейрореанимации.
Контрольная КТ головного мозга:
- после открытой операции на 1–2, 7 и 21 сутки;
- через сутки после операции;
- в период проведения фибринолиза каждые 24 часа;
- после удаления дренажа на 7 и 21 сутки;
- при ухудшении (неврологическом) экстренно.
Мониторирование ВЧД до его стойкой нормализации – менее 20 мм, с последующим удалением датчика.
4. Реабилитация и амбулаторное лечение
Начинается в ранние сроки в стационаре.
Мероприятия:
- вертикализация;
- активизация;
- лечебная физкультура;
- массаж;
- занятия с логопедом;
- отработка навыков с тонкой моторикой для выполнения повседневных задач.
После проведения основных лечебных мероприятий скорейший перевод больного в реабилитационный центр и проведение восстановительных занятий в полном объеме.
5. Дополнительно
Госпитализация в отделения неврологии или нейрореанимации многопрофильного стационара скорой медицинской помощи – первичное сосудистое отделение или региональный сосудистый центр.
Осматривают больного невролог и реаниматолог.
Выявление нетравматической внутримозговой гематомы при клинико-неврологическом обследовании и КТ (МРТ) – показание для обязательной консультации нейрохирурга в ближайшие часы.
Противопоказание к консультации нейрохирурга – тяжелая соматическая патология.
Целесообразность перевода больного с ГИ в нейрохирургическое отделение решается нейрохирургом индивидуально.
Существенную помощь может оказать телемедицина.
Перевод больного с внутримозговой гематомой нетравматического генеза осуществляется врачебной или реанимационной бригадой.
Источник
