Застойная сердечная недостаточность на рентгене
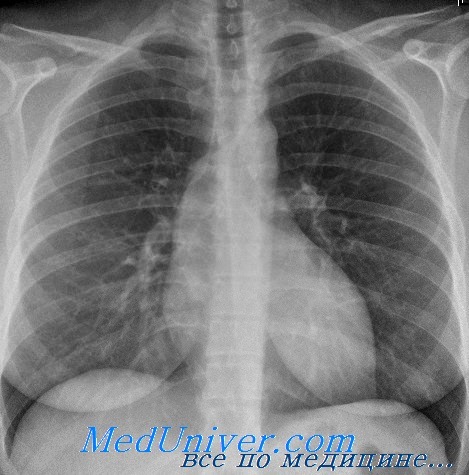
Рентгенологические признаки застойной сердечной недостаточности. Перераспределение легочного кровотока
Каковы наиболее частые рентгенологические признаки застойной сердечной недостаточности?
– Расширение тени сердца
– Расширение ЛП
– Полнокровие корней легких
– Перераспределение легочного кровотока
– Линейные интерстициальные тени (линии Керли)
– Двусторонние альвеолярные инфильтраты
– Плевральный выпот (чаще правосторонний)
Что такое перераспределение легочного кровотока? Когда наблюдается этот феномен при застойной сердечной недостаточности?
Перераспределение легочного кровотока на рентгенограмме наблюдается в том случае, если артерии и вены верхних долей легких становятся шире, чем сосуды нижних отделов. Наиболее точно судить о наличии этого признака можно в том случае, если диаметр сосудов в первом межреберном промежутке превышает 3 мм. Обычно это наблюдается, если давление заклинивания легочной артерии достигает 12-19 мм рт.ст. При увеличении давления свыше 19 мм рт.ст. развивается альвеолярный отек легких со сдавлением бронхов, появлением линий Керли типа В и утолщением междолевой плевры. Перераспределение легочного кровотока в пользу верхних долей, вероятнее всего, наиболее постоянно наблюдается у пациентов с хронической венозной легочной гипертензией (например, при митральных пороках сердца, дисфункции ЛЖ), что можно объяснить «попыткой» организма поддержать кровоток и оксигенацию крови в этой области на более или менее нормальном уровне. Некоторые авторы считают перераспределение легочного кровотока одним из кардинальных признаков застойной сердечной недостаточности, между тем этот признак может отсутствовать у пациентов с острой СН, находящихся в отделении интенсивной терапии. В подобных случаях все ветви легочных артерий выглядят расширенными, что затрудняет оценку размеров сосудов верхних и нижних отделов легких. Кроме того, у таких пациентов рентгенография обычно выполняется в горизонтальном положении, что само по себе может способствовать некоторому расширению сосудов верхних долей за счет замедления, а не «истинного» перераспределения кровотока.

Каким образом дисфункция ЛЖ и ПЖ способствует появлению плеврального выпота?
– Дисфункция ЛЖ вызывает увеличение гидростатического давления в легочных сосудах, что способствует интерстициальному отеку легких и накоплению плеврального выпота. Выпот чаще начинает скапливаться в правой плевральной полости, однако в большом числе случаев бывает билатеральным.
– При дисфункции ПЖ развивается системная венозная гипертензия, в результате которой нарушается нормальная реабсорбция плевральной жидкости через лимфатическую систему париетальной плевры.
Насколько полезна рентгенография органов грудной клетки в выявлении и характеристике перикардиального выпота?
Рентгенография органов грудной клетки является малочувствительным методом выявления перикардиального выпота и чаще всего не позволяет оценить его объем. Небольшой выпот выявить рентгенологически крайне сложно, однако клинические признаки тампонады сердца могут присутствовать даже в этих случаях (при быстром накоплении выпота). С другой стороны, расширенная тень сердца, деформированная в форме песочных часов или бутыли, может позволить заподозрить наличие большого перикардиального выпота. Между тем рентгенологически отличить перикардиальный выпот от расширения камер сердца зачастую бывает очень сложно.
Каковы характерные рентгенологические признаки значительной легочной гипертензии?
У пациентов с легочной гипертензией закономерно выявляется расширение крупных легочных артерий с быстрым уменьшением диаметра сосудов по мере «продвижения» к периферии легочных полей. Если правая легочная артерия более 17 мм в диаметре, ее следует считать расширенной. Другими рентгенологическими признаками, наблюдающимися у пациентов с легочной гипертензией, являются расширение сердечной тени (особенно ПЖ) и кальциноз легочных артерий. Последний феномен указывает на атероматозное поражение легочных артерий и наблюдается редко, однако он считается специфическим рентгенологическим признаком тяжелой легочной гипертензии.
– Также рекомендуем “Признак Вестермарка, узурация ребер. Амбулаторное мониторирование ЭКГ”
Оглавление темы “Особенности диагностики в кардиологии”:
- Секреты рентгенографии органов грудной клетки. Факторы влияющие на тень сердца
- Причины расширения тени сердца, средостения на рентгенограмме. Рентгенологические признаки причин болей в сердце
- Рентгенологические признаки застойной сердечной недостаточности. Перераспределение легочного кровотока
- Признак Вестермарка, узурация ребер. Амбулаторное мониторирование ЭКГ
- Имплантируемый петлевой рекордер (ИПР). Выявление аритмий на ЭКГ
- Мониторирование ЭКГ при стенокардии. Эффективность
- Сигнал-усредненная ЭКГ. Показания к исследованию
- Различия между ЭхоКГ и допплерографией. Целесообразность
- Оценка систолической и диастолической функций сердца по эхокардиографии. Принципы
- Оценка гемодинамики, клапанных пороков сердца при эхокардиографии. Принципы
Источник
Застойная сердечная недостаточность является патологической неспособностью мышцы сердца перекачать необходимое для органа количество крови. Чаще всего патология бывает правосторонней или левосторонней. При поражении правого предсердия часто жидкость накапливается в конечностях и брюшине, а для левой стороны образуются застойные явления в легких при сердечной недостаточности такого типа. Чем это грозит?
Особенности патологии
Застойная сердечная недостаточность — это не отдельная болезнь, а проблема в работе другого патологического процесса в сердце. Это приводит к тому, что проявления можно спутать с другими болезнями. Осложняется и диагностика проблемы. Но чаще всего именно застойная хроническая сердечная недостаточность приводит к фатальным последствиям. При застаивании крови в сердце его мышца пытается устранить это разными способами:
- ускорением частоты сокращений сердечной мышцы, что приводит к сбою в снабжении организма кровью и болям;
- увеличением выработки гормонов, стимулирующих задержку жидкости в тканях, приводящих к отечности;
- расширению миокарда для распределения таких объемов крови, что быстрее изнашивает орган и приводит к смерти человека.

Причины возникновения
Застойная сердечная недостаточность, лечение которой не было начато, чаще всего является следствием серьезного патологического процесса в сердце. Обычно такой процесс возникает из-за:
- частой гипертонии;
- инфаркта миокарда;
- любого типа порока сердца;
- эндокардита;
- стеноза митрального клапана;
- различных патологий коронарного русла;
- курса химиотерапии при иммунодефиците или сахарном диабете.
Также такое нарушение может спровоцировать:
- малоподвижный образ жизни;
- пагубные привычки, как алкогольная или табакозависимость;
- сбой в режиме сна;
- частые переутомления;
- избыточный вес.
Застойная сердечная недостаточность, симптомы которой обнаружены у ребенка часто является следствием именно ожирения, которое провоцирует нагрузку на сердце и другие органы.
Формы и стадии
Врачи разделяют патологию по формам, основанным на нарушении в определенном кругу кровообращения:
- Малый круг. Застойный процесс в нем приводит к выходу жидкой составляющей крови в альвеолы, которые должны быть заполнены воздухом и отвечать за газообменные процессы. Из-за избытка жидкости они набухают, увеличивают свою плотность, что делает выполнение их функции неполным или невозможным. Это формирует необратимые процессы в легких как в тканях, так и в сосудах.
- Большой круг. При застойных процессах в большом круге жидкость скапливается во внутренних органах, что приводит к необратимым изменениям в них и сильной отечности. Причем отеки могут быть как скрытыми, так и явными, сопровождаясь болями. Начинается все со стоп, постепенно переходя выше. В итоге может пострадать вся нервная система, что будет иметь свои симптомы.
Современная медицина разделяет патологию также по стадиям:
 Первая, проявляющаяся в:
Первая, проявляющаяся в:
- обострении основной патологии, которая спровоцировала данный процесс;
- сильной одышке;
- быстрой утомляемости даже от малых физических нагрузок;
- если поражен правый желудочек, то увеличивается печень и происходят отеки ног.
Вторая, для которой характерно:
- стремительное ухудшение клинической картины первой стадии;
- возникновение уплотнений в печени;
- формирование застойных процессов в почках;
- асците брюшины;
- астма сердечного типа, провоцирующая удушье и влажный кашель.
Третья, когда все симптомы, перечисленные выше, становятся ярче и выраженнее, т. к. сбой наблюдается во всех органах. Это выражается в:
- циррозе печени;
- проблемах ЖКТ;
- отечности;
- асците и отеке легких.
Симптомы
Клиническая картина патологии может отличаться от возраста больного, если это пожилой человек, то она будет ярче. Также влияет на нее тип нарушения сердца: левосторонний или правосторонний.
Застойная сердечная недостаточность симптомы имеет следующие:
- чувство слабости и быстрой утомляемости;
- постоянная усталость;
- подверженность стрессам;
- аритмия;
- кожные покровы и слизистые имеют синюшный оттенок;
- даже легкая физическая нагрузка приводит к хрипам и одышке;
- кашель;
- отсутствие аппетита;
- приступы тошноты и рвоты;
- приступы удушья ночью;
- чувство раздражительности и беспокойства.
При застойных процессах в легких человека беспокоит влажный кашель, иногда с кровяными выделениями. При левосторонней патологии возникает одышка, хрипы на постоянной основе даже в состоянии покоя. При правосторонней болезни человек страдает от частых мочеиспусканий преимущественно в ночное время, отечности спины, лодыжек и ног, болей в животе и тяжести. Такие больные страдают избыточной массой тела, но не из-за жира, а из-за жидкости, а также у них раздуты вены на шее.
Как ставят диагноз
После опроса и сбора анамнеза врач назначит больному определенные исследования и анализы. Для диагностики застойных процессов сердечной недостаточности назначают:
- эхокардиографию;
- коронарную ангиографию;
- рентген грудины;
- ЭКГ;
- ангиографию сосудистого русла и сердца;
- стресс-тест;
- лабораторные исследования.
Важно! При тяжелой клинической картине патологии или ослабленности пациента стресс-тест не назначают, т. к. он может усугубить его состояние и спровоцировать дефицит кислорода в организме.
Лечение застойной сердечной недостаточности
Рекомендации относительно выбора терапии врач дает только после полного комплекса диагностических мероприятий и подтверждения диагноза. Лечение проводят под неусыпным контролем врачей. Чаще это комплексные мероприятия из медицинских препаратов и жесткой диеты. На начальной стадии будут назначены средства, снимающие острые симптомы патологии. В дальнейшем, терапевтические меры направлены на устранение первопричины. Терапию строят на:
- сердечных гликозидах, которые будут базовыми в терапии;
- диуретиках, помогающих вывести избыток жидкости из организма, облегчая работу сердца;
- бета-блокаторах;
- ингибиторах АПФ;
- калийных средствах.
 Средства народной медицины можно использовать только по врачебному назначению. Обычно это настои трав и отвары, которые помогают снять отечность и убрать ряд негативных симптомов. В тандеме с основной терапией народные средства ускоряют выздоровление и усиливают эффективность медпрепаратов.
Средства народной медицины можно использовать только по врачебному назначению. Обычно это настои трав и отвары, которые помогают снять отечность и убрать ряд негативных симптомов. В тандеме с основной терапией народные средства ускоряют выздоровление и усиливают эффективность медпрепаратов.
Если патология в запущенной форме, то для сна больному показано использование кислородной маски. Обязательно придерживаться диеты и щадящего режима физических нагрузок после выписки. Важно нормализовать водно-солевой баланс в организме, поэтому от соли лучше отказаться или потреблять ее в минимальных количествах. Питание также должно быть дробным и частым, полностью сбалансированным, построенным на принципах правильного питания. От кофеина придется полностью отказаться, т. к. он оказывает негативное воздействие на сократительную функцию сердечной мышцы.
В последнее время особой популярностью пользуется терапия аппаратами, которые усиливают кровообращение, как контрпульсатор. В некоторых случая может потребоваться помощь хирурга и даже пересадка органов.
Чаще это пересадка сердца или проведение кардиомиопластики. Последнее подразумевает «заворачивание» сердца в широчайшую мышцу спины. Чтобы не доводить до таких крайних мер, люди с патологиями сердца должны строго придерживаться, рекомендованной им врачом, терапии, а также проходить регулярный осмотр. Это необходимо для фиксации положительной динамики лечения или при неэффективности подбора новых способов лечения. Чем старше человек, тем больше внимания он должен оказывать работ своего сердца, это применимо и для больных детского возраста.
Последствия
Прогноз для тяжелых форм патологии чаще неблагоприятный, но если терапия начата на ранней стадии, а первопричина не является необратимой, то пациент может рассчитывать на выздоровление, пусть и частичное, но с долгим сроком жизни. Нужно понимать, что застойные явления сердечной недостаточности негативно отражаются на всем организме. Поэтому полного выздоровления быть не может, однако, при строгом соблюдении врачебных рекомендаций на протяжении всей жизни можно существенно увеличить ее срок.
Для пожилых людей все не так оптимистично, т. к. зачастую их организм изношен уже более серьезно, что на фоне застойной сердечной недостаточности часто заканчивается летальным исходом. Для более молодых людей опасность патологии заключается в том, что ее клинические проявления сложно с ней же и связать, что не дает возможность поставить точный диагноз и своевременно начать терапию пока процесс не стал необратимым. Именно это становится самой частой причиной, почему люди с такой патологий умирают.
( 2 оценки, среднее 1.5 из 5 )
Источник
Хроническая сердечная недостаточность – результат снижения сердечного выброса при сердечной недостаточности в сочетании с повышением периферического сосудистого сопротивления или избыточной задержке жидкости.
- Левожелудочковая сердечная недостаточность является наиболее частой причиной снижения сердечного выброса и повышения легочного или системного венозного давления. В легких левожелудочковая недостаточность проявляется расширением легочных сосудов, что приводит к перераспределению жидкости из сосудистого русла в интерстиций, плевральную полость и, наконец, в альвеолы, вызывая отек легких.
- Правожелудочковая сердечная недостаточность обычно развивается или в результате хронической левожелудочкой недостаточности, или в результате патологии легких ведущей к повышению системного венозного давления, приводящего к отеку тканей и асциту.
Классификация рентгенологических симптомов перераспределения легочного кровотока при левожелудочковой недостаточности
I стадия: перераспределение кровотока
Сосуды кровоснабжающие верхние доли легких в норме имеют меньший диаметр, чем сосуды средней и нижних долей. Также, сосудистое русло легких имеет значительную резервную емкость. Таким образом изменение кровотока приводит к наполнению ранее не функционировавших сосудов, а так же вызывает расширение уже функционировавших сосудов. Вначале это приводит к выравниванию тока между верхними и нижними долями легких, а затем – перераспределению из нижних долей в верхние.
Термин перераспределение кровотока при 1 стадии применим только к рентгенограммам грудной клетки выполненным стоя в прямой проекции при полном вдохе. В рутинной клинической практике часть рентгенограмм выполняется сидя, при таких исследованиях гравитационная разница между верхушками и основаниями легких будет значительно ниже; при исследовании в положении лежа происходит выравнивание кровотока между верхушками и основаниями легких, что формирует ложно-положительное перераспределение кровотока.
II стадия: интерстициальный отек
II стадия застойной сердечной недостаточности характеризуется отеком внутридолькового и перибронхиального интерстиция, формируемым за счет повышения давления в капиллярах. При рентгенографии отек внутридольковых перегородок визуализируются в виде линий Керли B (Б), называемых так же септальными линиями, представляющими собой тонкие горизонтальные линейные затемнения протяженностью 1-2 см, имеющие перпендикулярный по отношению к плевре ход, лучше визуализируемые в периферических отделах вблизи реберно-диафрагмальных углов.
Отек перибронхиального интерстиция проявляется утолщением бронхиальных стенок (перибронхиальные муфты) и потерей четкости прикорневого легочного рисунка (снижение прозрачности легких в прекорневых отделах).
При компьютерной томографии интерстициальный отек визуализируется в виде утолщение септальных линий, нежного матового стекла (разница между интактной легочной тканью и зоной отека составляет около 100-150 ед. Х.), двустороннего плеврального выпота.
При наличии злокачественного новообразования на первое место в дифференциальном ряду выступает не отек, а лимфогенный карценоматоз.
Матовое стекло – первые проявления альвеолярного отека, которые предшествуют консолидации.
III стадия: альвеолярный отек
Данная стадия характеризуется продолжительным выходом жидкости в интерстиций в количестве, которое лимфатическая дренажная система неспособна компенсировать. Это приводит к заполнению жидкостью альвеол (альвеолярный отек) и выходом жидкости в плевральную полость (плевральный выпот). Распределение альвеолярного отека определяется силами гравитации в зависимости от того находится пациент в горизонтальном или лежачем положении (на правом или на левом боку) и наличием сопутствующей обструктивной болезни легких, так как жидкость выходит в интактные зоны.
Распределение альвеолярного отека при компьютерной томографии так же подчиняется законам гравитации, что проявляется формированием зон матового стекла в наиболее низко расположенных отделах каждой отдельной доли легкого. Это характерно только для транссудата при хронической сердечной недостаточности и отличает его от консолидации вызванной эксудацией при инфекционном процессе или кровоизлиянием при ОРДС.
Бронхо-Артериальное соотношение
Является вспомогательным критерием позволяющим оценить наличие или отсутствие перераспределения кровотока. В норме артерии верхних долей имеют меньший диаметр по отношению к сопутствующем бронхам, в соотношении 0,83. На уровне корней легких диаметры почти равные, а соотношение составляет 1. В нижних долях артерии крупнее бронхов и соотношение составляет 1,35. Перераспределение кровотока приводит к увеличению соотношений в верхних долях и на уровне ворот легких. Данные изменения лучше всего визуализируются в области корней легких.
Кардиоторакальный индекс
Кардиоторакальный индекс – это отношение поперечника тени сердца измеряемого в наиболее отдаленных точках правого и левого контуров сердца к внутреннему поперечнику грудной клетки измеряемому над куполами диафрагмы при прямой рентгенографии.
Увеличение сердечной тени почти всегда указывает на кардиомегалию, и лишь в редких случаях на перикардиальный выпот. При этом увеличением сердечной тени считается увеличение кардиоторакального индекса > 50%. КТИ > 50% в отношении хронической сердечной недостаточности имеет чувствительность 50% и специфичность 75-80%. Что бы данные проявления стали заметны при рентгенографии необходимо увеличение объема левого желудочка не менее чем на 66%.
Плевральный выпот
Плевральный выпот при хронической сердечной недостаточности двусторонний в 70% случаев. При односторонней локализации, несколько чаще визуализируется справа. При прямой рентгенографии в положении стоя необходимо наличие не менее 175 мл жидкости что бы она стала заметна в виде мениска в реберно-диафрагмальном углу.
При боковой рентгенографии визуализируется выпот объемом > 75 мл. При исследовании в положении лежа на спине визуализируются выпоты объемом более 500 мл.
Даже при достаточном объеме плеврального выпота при исследовании в положении стоя, он не всегда визуализируется в виде мениска в реберно-диафрагмальном углу. Иногда жидкость располагается по контуру диафрагмы, что затрудняет ее распознавание. Полезным подспорьем в данном случае может является определение локализации газового пузыря желудка. В норме он локализуется под или в непосредственной близости к куполу диафрагмы. Увеличение расстояния между основанием легкого и газовым пузырем желудка может косвенно указывать на наличие плеврального выпота.
Ширина сосудистого пучка
Правой границей сосудистого пучка является наружная стенка верхней полой вены, левой границей – наружная граница левой подключичной артерии в месте ее отхождения от дуги аорты [7]. Ширина сосудистого пучка является индикатором сосудистого объема. В норме в более чем в 90% ширина сосудистого пучка менее 60 мм. Сосудистый пучок шире 85 мм в 80% случаев указывает на патологический процесс. Увеличение диаметра на 5 мм соответствует увеличению объема циркулирующей жидкости на 1 литр. Увеличение ширины сосудистого пучка сочетается с увеличением ширины вены azygos. Среди трех основных видов отека легких: кардиогенного, и некардиогенного за счет перегрузки жидкости и повышения проницаемости капилляров (ОРДС)[7]:
- нормальная ширина сосудистого пучка: встречается при острой сердечной недостаточности и повышении проницаемости капилляров.
- широкий сосудистый пучок: в большинстве случаев указывает на задержку жидкости / почечную недостаточность или хроническую сердечную недостаточность.
- сужение сосудистого пучка: в большинстве случаев соответствует повышению проницаемости капилляров.
Синонимы
кардиогенный отек легких
застой по малому кругу
застойная сердечная недостаточность
венозный застой
Источник
