Воспаление легких как последствие инфаркта
Инфаркт-пневмония – это серьезная болезнь, сочетающая в себе некроз и воспаление легочной ткани инфекционного характера. Каждая из этих патологий уже является тяжелой, а их объединение требует квалифицированной медицинской помощи.
Инфаркт происходит, когда один из просветов легочной артерии перекрывается тромбом, вызывая застой крови в соседних сосудах. Кровообращение органа нарушается, перекрытый участок переполняется кровью, что вызывает пневмонию. В особо тяжелых случаях легкое разрушается, что приводит к абсцессу.
Причины возникновения заболевания
Возникновение инфарктной пневмонии провоцируют самые разные болезни и патологические состояния. Среди них:
- онкологические заболевания;
- ревматизм;
- заражение крови;
- переломы костей;
- малокровие;
- ожоги;
- повышенная свертываемость крови;
- полицитемия;
- воспаление эндокарда;
- кардиомиопатия;
- инфекционные заболевания почек;
- наличие тромбов в венах.
К факторам, которые могут повлечь за собой инфаркт легкого, относятся:
- долговременный прием гормонов (например, оральных контрацептивов);
- беременность, кесарево сечение и послеродовой период;
- пониженный иммунитет из-за химиотерапии;
- прием лекарственных препаратов, повышающих свертываемость крови;
- повреждение стенок сосудов при пункции или иные повреждения сосудов;
- удаление селезенки;
- полостные операции;
- курение;
- избыточный вес и малоподвижный образ жизни;
- обезвоживание;
- иммобилизация в течение долгого времени.

По статистике, от этой патологии женщины страдают в два раза чаще, чем мужчины. Возникновение осложнений и исход болезни во многом зависят от общего состояния организма, ранней терапии и размера пораженного участка легкого. Смертность от этого диагноза не так высока, в основном летальные случаи вызваны отсутствием своевременной диагностики и поздно начатым лечением.
Кроме абсцесса, осложнениями этой патологии являются гнойный плеврит, пневмоторакс, разрыв аневризмы аорты, гангрена легких, легочное кровотечение и рубцы на легких.
Клинические проявления
Симптоматика инфаркт-пневмонии неоднозначна. Проявления патологии зависят от общего состояния организма и площади поражения легких. Если очаг совсем мал, клинические признаки отсутствуют, а наличие болезни можно определить, только сделав рентгенографию. При отсутствии симптомов на рентгене ничего не будет видно уже через неделю после начала болезни, а наличие инфаркта обнаруживается при лечении инфекций, являющихся его осложнением.
 Основными признаками инфарктной пневмонии являются симптомы, характерные для острой закупорки сосудов легких. Больной чувствует резкую боль в грудной клетке и инспираторную одышку (т. е. испытывает трудности с вдохом). На одышку и сложности с дыханием реагируют сосуды: больной бледнеет, его кожа приобретает синюшный оттенок, присутствует холодный пот. Другие симптомы могут отсутствовать.
Основными признаками инфарктной пневмонии являются симптомы, характерные для острой закупорки сосудов легких. Больной чувствует резкую боль в грудной клетке и инспираторную одышку (т. е. испытывает трудности с вдохом). На одышку и сложности с дыханием реагируют сосуды: больной бледнеет, его кожа приобретает синюшный оттенок, присутствует холодный пот. Другие симптомы могут отсутствовать.
Для подобной болезни характерен сначала непродуктивный кашель, который со временем переходит во влажный. При этом может выделяться темная пенистая мокрота с кровавыми прожилками. Это характерный признак того, что перекрытый тромбом сосуд лопнул, и кровь из него попала в легочную ткань. Начинается воспаление, вызывающее сбои функций дыхательной системы.
Инфаркт легкого часто сопровождается ишемической болезнью сердца, т. е. состоянием, при котором сердцу не хватает кислорода. Эта патология сопровождается повышением давления, тахипноэ и нитевидным пульсом, больной бледен, у него может начаться озноб или лихорадка.
Когда начинает развиваться пневмония, больной чувствует головную боль, лихорадку и слабость, сердцебиение учащено. Если имеются симптомы, характерные для сердечной недостаточности, то единственным симптомом поражения легких может быть повышение температуры.
Методы диагностики
Инфарктную пневмонию не всегда можно определить при первичном осмотре. Иногда симптомы болезни насколько слабо выражены, что ее легко перепутать с инфарктом миокарда, так как при нем тоже наблюдаются очаги воспаления в легких и плевре. В этом случае общий анализ крови не поможет точно определить заболевание, потребуются дополнительные исследования, основным из которых является электрокардиография.
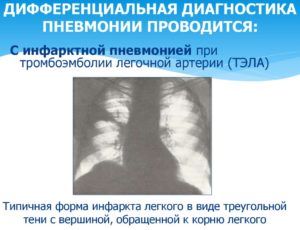 Болезнь также можно спутать с туберкулезом, пневмотораксом, миокардитом или крупозной пневмонией.
Болезнь также можно спутать с туберкулезом, пневмотораксом, миокардитом или крупозной пневмонией.
В диагностику болезни включен осмотр пациента и сбор жалоб, лабораторные и инструментальные обследования. Помимо этого, врач должен определить причину, приведшую к такому состоянию. Без этого постановка диагноза затруднена, так как требуется исключить иные патологии.
При прослушивании больного врач услышит мелкопузырчатые хрипы, а само дыхание будет иметь жесткий характер. Чтобы удостовериться, что причиной такого состояния стал не сухой плеврит или туберкулез, проводятся анализы крови и рентгенография.
По анализу крови заметно повышение уровня лейкоцитов и нейтрофилов. В некоторых случаях болезнь затрагивает печень, она увеличивается, поэтому при пальпации пациент будет чувствовать боль.
Для более точной диагностики пациента могут направить на компьютерную томографию легкого и ангиографию. Эти исследования помогают выяснить, где именно находится тромб.

Проведение рентгенографии
Точно диагностировать инфарктную пневмонию врач может только с помощью рентгена. Этот метод позволяет увидеть высокое положение купола диафрагмы, расширение корней легкого, наличие плеврального экссудата и другие симптомы, сигнализирующие об этой патологии.
Но в большинстве случаев никаких отклонений на снимке увидеть нельзя, поэтому рентгенография проводится совместно с другими исследованиями.

Лечение медикаментами
При инфаркте легкого требуется немедленное обращение к медикам. Чем скорее оказана помощь, тем выше шанс не допустить летального исхода и обойтись без осложнений. Полноценную диагностику и лечение можно провести только в стационарных условиях, поэтому при подозрении на эту болезнь пациента требуется доставить в медицинское учреждение.
Лечение инфарктной пневмонии является преимущественно медикаментозным, но в некоторых случаях осуществляется и оперативное вмешательство.

Антикоагулянты для лечения пневмонии
Иногда тактика лечения включает в себя применение антикоагулянтов, назначение которых – снизить свертываемость крови и устранить тромбоз. Без них процент смертности при инфаркте слишком велик. Болезнь может сопровождаться кровохарканьем.
Одним из наиболее эффективных антикоагулянтов является гепарин, который обычно вводят внутривенно, так как этот способ действеннее, чем подкожные инъекции. Помимо устранения тромбов, этот препарат уменьшает воздействие на организм гормонов серотонина и гистамина, из-за которых происходит сужение сосудов. Лечение гепарином занимает 7 дней, иногда это время увеличивают до 10.
При приеме гепарина должен проводиться анализ на АЧТВ (активированное частичное тромбопластиновое время). У пациентов, проходящих гепаринотерапию, этот тест в идеале должен удлиняться в два раза.
Иногда больным с инфарктом легкого назначают гепарин с низкомолекулярной структурой, который более удобен в применении, так как не требует постоянного медицинского контроля.
Для купирования болевого синдрома внутривенно вводят наркотические анальгетики. При одышке нужна кислородотерапия.

Профилактические мероприятия
Чтобы избежать инфаркта легочной ткани, нужно следить и вовремя устранять болезни и факторы, которые могут привести к образованию тромбов. Главным способом профилактики является борьба с застоем венозной крови в сосудах ног и предотвращение тромбоза. Для этого врачи рекомендуют использовать препараты с антикоагуляционным действием. Особенно данный совет актуален для людей, перенесших инфаркт миокарда или имеющих пороки сердца.
Пациентам, находящимся в группе риска, медики рекомендуют следующие меры для профилактики инфарктной пневмонии:

Для профилактики инфарктной пневмонии стоит делать массаж ног
- Носить специальные компрессионные чулки или наматывать на ноги компрессионный бинт. Особенно важно людям, перенесшим операцию на ногах.
- Делать массаж ног. Такая процедура оказывает хорошее лечебно-профилактическое действие.
- Избегать лекарственных средств, побочным эффектом которых является повышение активности свертывающей системы крови.
- Принимать Эуфиллин, бронхолитическое средство против повышения давления в малом круге кровообращения.
- Стараться избегать острых инфекционных болезней и принимать меры по их профилактике.
- В качестве профилактической меры можно посетить хирурга и перевязать вены ног.
Инфаркт легкого не является однозначным смертным приговором, при своевременном обращении к врачам прогноз благоприятный. Но это болезнь, которая трудно диагностируется, требует долгого и сложного лечения и может привести к опасным для жизни осложнениям. Чтобы не допустить появления тромбов и быть здоровым, нужно заниматься спортом, не проводить много времени в сидячем положении, контролировать вес тела и следить за состоянием сердечно-сосудистой системы.
Видео по теме: Как не умереть от воспаления легких
Источник
Пневмония инфарктная представляет собой процесс воспаления, который развивается после перенесения стойкого нарушения кровотока в ткани легкого.
Главная причина развития состояния – тромбоэмболия артерии легкого и ее ветвей. При активном распространении процесса он может спровоцировать незамедлительную смерть, но поражение мелких ответвлений приводит лишь к локальным инфарктам в паренхиме органа.
Инфаркт легкого и последующее воспаление
Установлен список заболеваний, которые приводят к образованию тромбов ветвей легкого. Основными считаются:
- пороки сердца и проблемы в работе миокарда;
- недостаточность правого желудочка;
- варикоз – расширение вен на ногах, вен малого таза;
- тромбофлебит, флебит.
Лечение указанных заболеваний не всегда помогает добиться положительной динамики. При возникновении дополнительных отягощающих ситуацию факторов риск проявления инфаркта и последующего процесса воспаления в легком увеличивается в несколько раз. К отягощающим факторам относятся:
- гиподинамия;
- лишний вес;
- лечение эстрогенами;
- хроническая венозная недостаточность;
- системные патологии;
- гиперкоагуляция.
Но отрыв тромбов возникает не слишком часто. Есть целый список провоцирующих это нарушение условий, а именно:
- полостные операции;
- мерцательная аритмия;
- долговременное лежачее положение – при реанимации, тяжелых травмах и ожогах, у людей пожилого возраста;
- переломы трубчатых костей;
- недостаточность кровообращения.

Под влиянием одного или нескольких провоцирующих факторов небольшие участки тромбов разрываются, оседают в мелких сосудах легочной артерии, приводя к ее облитерации. Возникают проблемы с поступлением артериальной крови и инфаркт легочной паренхимы.
При этом продолжается активное кровоснабжение паренхимы, но в месте инфаркта кровоток полностью останавливается. Инфицирование данной области патогенными и условно патогенными микробами и приводит к тому, что возникает инфарктная пневмония.
Симптомы, диагностика болезни, осложнения
Симптомы инфаркта соотносятся с площадью очага поражения ткани и общего состояния организма в данный момент. Если очаг некрупный, то клинические проявления могут совсем не развиваться, а нарушение можно диагностировать только с помощью рентгенографии. При отсутствии симптомов рентгенологические изменения проходят самопроизвольно через 7 – 10 дней. Так, инфаркт пневмония диагностируется случайным образом при лечении ее инфекционных последствий.
К основным симптомам инфарктного воспаления легкого относятся:
- Признаки закупорки сосудов легкого – это основная клиническая симптоматика. Развивается неожиданная острая боль в зоне грудной клетки, инспираторная одышка на фоне нормального самочувствия.
- Кашель у пациентов вначале непродуктивный, потом преобразуется во влажный, может отделяться пенистая мокрота с кровью, за счет чего имеет темно-коричневый оттенок. Причиной кашля становится разрыв сосуда из-за закупорки его тромбом и пропитывание паренхимы кровью.
- Одышка всегда дополняется побледнением кожного покрова и выступанием холодного липкого пота.
- Ишемия миокарда – частый симптом при инфаркте легкого. Так случается в связи с проблемой коронарного кровообращения.
- К другим сопутствующим симптомам относится серый оттенок кожи, озноб и лихорадка, нитевидный пульс, поверхностное дыхание.
Также у пациентов после инфаркта легкого могут развиваться:
- резкое падение артериального давления;
- церебральные нарушения;
- абдоминальный синдром;
- приступ удушья;
- паника;
- мерцательная аритмия;
- лейкоцитоз и повышение СОЭ в анализах крови.
При прослушивании врач устанавливает характерные перкуторные и аускультативные симптомы – жесткое дыхание, мелкопузырчатые хрипы.

Как правило, диагноз инфарктной пневмонии ставится на основании жалоб больного, после его визуального осмотра, потому что клиническая картина болезни выражена сильно.
Важно! При реализации рентгенографии на снимке видны затемненные области на пораженном легком.
В дополнение врач организует ЭКГ для установления степени производимой нагрузки на сердце и нормы его функционирования.
Врач обязательно учитывает наличие у больного сопутствующих патологий, проводит дифференциальную диагностику с инфарктом миокарда, туберкулезом, пневмотораксом, крупозной пневмонией и миокардитом.
Лечение постинфарктного воспаления легких
Процесс лечения инфарктной пневмонии в первую очередь направлен на купирование влияния причины, которая спровоцировала патологические нарушения. При тромбоэмболии требуется курс антикоагулянтов и фибринолитиков. Они уничтожают тромбы и предотвращают образование новых закупорок. Такой подход помогает освободить просвет в сосуде и нормализовать кровоток в нем.
Чтобы вылечить бактериальное воспаление назначаются антибиотики. При обнаружении жидкости в плевральной полости проводится дренаж.
В острый период при резкой боли в грудной клетке требуется симптоматическое лечение ненаркотическими и наркотическими анальгетиками. Также могут назначаться гормональные препараты для быстрого улучшения общего самочувствия. При противопоказаниях ограничиваются применением Аспирина.
Развитие дыхательной недостаточности предполагает проведение активной оксигенотерапии. Когда лекарственное лечение не дало ожидаемых результатов доктор может назначить хирургическое удаление тромба.

Инфарктная пневмония является редким и очень тяжелым заболеванием, она требует серьезного подхода в лечении. Впоследствии для предупреждения нового тромбоза и сохранения нормального здоровья понадобиться пересмотреть свой образ жизни, заниматься спортом, контролировать вес и своевременно обращаться за медицинской помощью в коррекции сердечно-сосудистых нарушений.
Важно! Когда установленная причина пневмонии после инфаркта легкого – это тромбические осложнения, то терапия должна начаться с антикоагулянтов и фибринолитиков.
Последствия перенесенной болезни
Главное осложнение инфаркт пневмонии – это абсцесс легкого. К симптоматике некроза относится резкое увеличение температуры тела, отхождение гнойной мокроты в больших объемах. В сложившейся ситуации реализуется только комбинированная терапия антибиотиков и противовоспалительных медикаментов.
Профилактика тромбоэмболии включает в себя такие методы:
- Контроль состояния периферических вен – регулярная организация УЗДГ вен ног, осмотра у флеболога, лечение антикоагулянтами и антиагрегантами по мере необходимости.
- Исключение патологий сердца – ревмокардита, эндокардита, инфаркта миокарда и аритмии.
- Использование компрессионного трикотажа при проведении любых операций.
- Как можно более ранняя активизация пациентов с постельным режимом.
Инфаркт легкого нельзя отнести к быстро прогрессирующим патологиям. При своевременной терапии прогноз сохранится благоприятным. Последствия можно устранить полностью при условии правильной диагностики этиологии. При своевременной медицинской помощи и адекватном выборе лечения тромбы растворяются, нормализуется трофика и кровоток пораженного участка, пациент выздоравливает. Исход и последствия инфарктной пневмонии также зависит от размера травмированного сосуда, общего состояния организма и своевременного начала коррекции.
Источник
Ежегодно более 1,5 миллиона жителей только нашей страны заболевают пневмонией. Особый интерес представляет факт развития пневмонии у больных, перенесших инфаркт миокарда. Частота таких случаев составляет около 11%, среди которых: 70% — внебольничная, 30% — нозокоминальная (внутригоспитальная).
Специфика пневмонии при инфаркте миокарда
Как показывает статистика, сердечная пневмония — распространенное явление. Деятельность легких во многом зависит от состояния сердца. Инфаркт миокарда характеризуется тромбозом венечных артерий, приводящим к частичному некрозу сердечной мышцы и развитием нарушений циркуляции крови. В частности, патология приводит к застою в малом круге кровообращения. Такие изменения в системе способствуют развитию воспалительных реакций и возникновению постинфарктного синдрома.
Постинфарктный синдром — это сочетанное инфекционное поражение ряда органов (легкие, бронхи, суставы, перикард), выявляющееся у больного, перенесшего острую коронарную недостаточность. Неспецифическое воспаление начинается приблизительно после четырнадцати дней от начала приступа, но возможно и более позднее проявление, вплоть до 12-й недели после удара. В большинстве случаев синдром является проявлением реакции организма на антитела, образующиеся при распаде некротизированной ткани миокарда.
Причины развития пневмонии после инфаркта миокарда
Пневмония или воспаление легких — заболевание, при котором поражение распространяется на легочную ткань. На фоне сердечной недостаточности чаще всего формируется гипостатическая пневмония (застойная). Наибольшую опасность она представляет для людей пожилого возраста и является причиной смертельного исхода для 21% больных.
В основе патогенеза постинфарктной пневмонии находится нарушение венозного оттока крови, ее застой и, как результат, инфильтрация альвеол. Такой патологический процесс приводит к отеку, воспалению и фиброзу легочной ткани. Это заболевание легких может возникать при осложнении сердечно-сосудистых патологий:
• острая коронарная недостаточность (инфаркт);
• кардиосклероз;
• атеросклероз;
• гипертоническая болезнь;
• варикоз, флебит, тромбофлебит;
• правожелудочковая сердечная недостаточность;
• пороки сердца.
При всех перечисленных заболеваниях отмечаются гемодинамические нарушения, снижающие дренажную функцию легких. Образующаяся мокрота ухудшает вентиляцию легочной ткани и благоприятствует присоединению патогенной флоры, что еще больше усугубляет процесс.
Существует ряд отягощающих факторов, наличие которых у постинфарктного больного увеличивает вероятность развития пневмонии в несколько раз:
• возраст старше 60 лет;
• избыточный вес, ожирение;
• вредные привычки: курение, прием алкоголя;
• гиподинамия;
• прием эстрогенов;
• длительный постельный режим;
• деформированная грудная клетка;
• хроническая венозная недостаточность;
• повышенная свертываемость крови;
• сахарный диабет.
Большое значение имеет и правильно составленный режим питания больного. Диета должна состоять из легких продуктов, содержать минимум животных жиров и соли.
Признаки присоединившегося осложнения и диагностика
В отличие от первичной пневмонии, воспаление легких при инфаркте миокарда имеет более размытую клиническую картину. Симптоматика будет зависеть от степени тяжести основного заболевания, выраженности нарушения циркуляции крови и присоединения инфекции. В зависимости от времени появления первых признаков заболевания, различают раннюю и отсроченную (позднюю) застойную пневмонию. Ранняя появляется спустя несколько дней после начала постельного режима. Поздняя — по истечении несколько недель.
Воспаление, возникающее вследствие нарушения кровообращения имеет следующие признаки:
1. Боль в груди.
2. Сухой кашель, сопровождающийся одышкой. Со временем может появиться мокрота с примесью крови.
3. Присоединение инфекции вызывает повышение температуры тела, слабость, учащение пульса.
4. При аускультации легких слышны мелкопузырчатые хрипы и жесткое дыхание. Начало плеврита дает симптом «шум трения плевры».
Заболевание опасно развитием воспаления околосердечной сумки — перикардита. Дополнительными признаками могут выступать вынужденное положение тела, облегчающее состояние и цианоз кожных покровов.
Начальные этапы болезни протекают скрыто, без выраженных симптомов. Для подтверждения диагноза необходимо провести ряд исследований. Обследование включает следующие мероприятия:
• развернутые анализы крови (клинический + биохимический) и мочи;
• исследование мокроты;
• электрокардиографию;
• УЗИ сердца и плевральной полости;
• рентгенография легких.
В некоторых случаях врач может назначить компьютерную томографию сердца и ангиографию легочных артерий. Изменения показателей крови чаще всего незначительны. При постановке диагноза требуется дифференцировать воспаление легких с туберкулезом, пневмотораксом, крупозной пневмонией и другими патологиями.
Лечение заболевания
Лечение осуществляется комплексно, консервативными методами. Наличие инфекции делает необходимым применение антибактериальных препаратов: пенициллины, цефалоспорины, макролиды. Если причина пневмонии после инфаркта — тромбоз легочной артерии, то терапию начинают с использования антикоагулянтов и фибринолитиков. Для купирования болевого приступа назначают анальгетики. Для нормализации кровообращения используются статины.
Одним из принципиальных методов лекарственной терапии при сердечной пневмонии является применение стероидных гормонов. Они быстро снимают воспаление, нормализуют состояние. При наличии отека легких необходимы мочегонные препараты. В качестве вспомогательных средств используют иммуномодуляторы и витамины.
Важную роль при пневмонии занимают физиопроцедуры, массаж, кислородотерапия и лечебная гимнастика. Если больному не противопоказано вставать с пастели и ходить, то это надо делать в обязательном порядке. Пациентам с постельным режимом требуется чаще менять положение тела и лежа выполнять несложные физические упражнения.
Источник
