В блокаторы при инфаркте миокарда
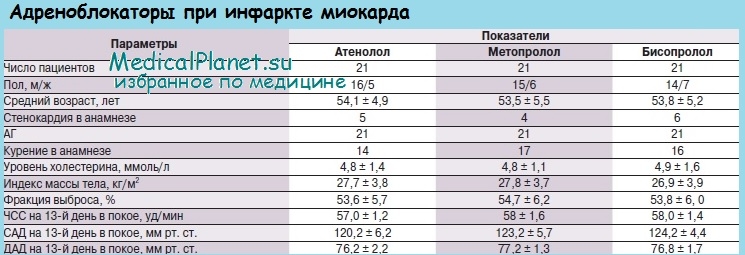
В остром периоде инфаркта миокарда раннее назначение бета-адреноблокаторов без собственной симпатомиметической активности достоверно уменьшает размеры некротического очага, снижает риск жизненно опасных желудочковых аритмий, вероятность опасности рецидива инфаркта и улучшает отдаленный прогноз.
Считается также, что использование бета-адреноблокаторов может снизить частоту развития ранних разрывов сердца, опасность которой возрастает на фоне тромболитической терапии. Раннее назначение бета-адреноблокаторов уменьшает риск развития кровоизлияния в мозг при проведении тромболизиса.
Основные механизмы положительного действия бета-адреноблокаторов у больных инфарктом миокарда следующие:
• снижение потребности миокарда в кислороде вследствие снижения ЧСС, артериального давления и сократимости миокарда;
• препятствие прямому кардиотоксическому влиянию на миокард высокого уровня циркулирующих в крови катехоламинов;
• перераспределение миокардиального кровотока от эпикардиальных участков к более ишемизированным субэндокардиальным отделам миокарда;
• снижение частоты развития опасных желудочковых нарушений ритма с повышением порога развития фибрилляции желудочков;
• снижение частоты разрывов миокарда и образования сердечной аневризмы;
• уменьшение частоты развития повторной ишемии миокарда и распространения зоны инфаркта.

Желательно более раннее внутривенное введение бета-адреноблокаторов. Для этого можно 1 мл 0,25%-ного раствора пропранолола развести в 10-20 мл изотонического раствора натрия хлорида и вводить медленно. Вначале можно использовать половинную дозу. Затем, если не появляются противопоказания, лечение пропранололом продолжается.
Переходят на прием препарата внутрь от 20 до 40 мг 3-4 раза в день. Однако бета-адреноблокаторы могут существенно снижать сократительную функцию миокарда, поэтому при их введении следует оценивать сократимость миокарда. Эти препараты противопоказаны при резком снижении сократительной функции сердечной мышцы, в частности при снижении фракции выброса менее 40 %, при острой левожелудочковой недостаточности, если видны набухшие шейные вены.
С этих позиций бета-адреноблокаторы в раннем периоде заболевания наиболее показаны больным с мелкоочаговым инфарктом миокарда, с небольшими размерами очага некроза, когда сократительная функция миокарда страдает в меньшей степени. У больных с крупноочаговым инфарктом миокарда бета-адреноблокаторы назначаются после стабилизации гемодинамики.
Особенно они могут быть эффективны при тахикардии с числом сердечных сокращений более 120 в минуту. Лечение бета-адреноблокаторами начинают с минимальных доз, увеличивая их каждые 3-5 дней под контролем ЧСС, артериального давления и других показателей гемодинамики. Начав лечение бета-адреноблокаторами, целесообразно при отсутствии противопоказаний продолжать их прием длительно. Последнее время при отсутствии противопоказаний рекомендуется их пожизненный прием.
Доказано, что применение бета-адреноблокаторов в постинфарктном периоде значительно увеличивает продолжительность жизни больных.
– Читать далее “ИАПФ при инфаркте миокарда – особенности применения эналаприла, лизиноприла”
Оглавление темы “Кардиология”:
- Лечение инфаркта миокарда – общие мероприятия
- Обезболивание при инфаркте миокарда – обезболивающие, нейролептаанальгезия
- Бета-адреноблокаторы при инфаркте миокарда – особенности применения
- ИАПФ при инфаркте миокарда – особенности применения эналаприла, лизиноприла
- Ретаболил, предуктал при инфаркте миокарда – особенности применения
- Витамины при инфаркте миокарда – особенности применения
- Реабилитация после инфаркта миокарда – сколько можно двигаться?
- Причины артериальной гипертензии – этиология
- Механизмы развития артериальной гипертензии – гормональные причины гипертензии
- Механизмы ремоделирования сердца и сосудов при артериальной гипертензии – патогенез
Источник
Во время острой фазы ИМ пероральное назначение β-адреноблокаторов показано всем больным без противопоказаний к их приёму. В ряде случаев показано внутривенное введение.
Показания к внутривенному введению β-адреноблокаторов:
- упорные ангинозные боли, сохраняющиеся после введения наркотических анальгетиков;
- повторные эпизоды ишемии миокарда;
- неконтролируемая АГ;
- тахикардия, тахиаритмии.
К сожалению, в России выбор β-адреноблокаторов для внутривенного введения резко ограничен. Единственные зарегистрированные препараты — пропранолол и эсмолол.
β-Адреноблокаторы ограничивают размер ИМ, сокращают частоту жизнеугрожающих аритмий, купируют ишемический дискомфорт в грудной клетке и снижают смертность, включая ВСС. Два крупных исследования особенно показательны в плане использования β-адреноблокаторов в первые часы ИМ. В исследовании ISIS-1 пациенты с давностью инфаркта менее 12 ч были рандомизированы в группу, получавшую атенолол внутривенно с последующим пероральным приёмом в течение 7 дней, и группу обычного лечения. Приём атенолола достоверно снижал смертность к 7-м суткам (3,7% против 4,6%). Снижение смертности было в основном связано с уменьшением частоты разрывов миокарда и начинало прослеживаться уже с конца 1-х суток; тенденция сохранялась через 1 мес и через 1 год. В другом крупном исследовании MIAMI (Metoprolol in Myocardial Infarction), внутривенное введение метопролола с последующим пероральным приёмом не привело по сравнению с плацебо к достоверному снижению смертности на 15-е сут. В мета-анализе 28 ранних исследований при внутривенном введении β-адреноблокаторов установлено абсолютное снижение краткосрочной летальности с 4,3% до 3,7%. Этот достоверный, но относительно небольшой выигрыш был продемонстрирован в дореперфузионный период. Сходные результаты получены в недавнем мета-анализе 52 исследований, основная часть которых включала небольшое число пациентов.
Вторичная профилактика после инфаркта миокарда
Пероральное назначение β-адреноблокаторов — обязательный компонент терапии таких больных (при отсутствии противопоказаний). В реальной практике β-адреноблокаторы в этой ситуации назначают недостаточно широко.
В нескольких крупных и продолжительных исследованиях, совокупно включавших более 35 000 постинфарктных больных, установлено, что назначение β-адреноблокаторов улучшает выживаемость на 20-25% за счёт снижения сердечно-сосудистой смертности, ВСС и повторных ИМ. Положительные результаты были получены в работах, сравнивавших пропранолол, метопролол, тимолол и карведилол с плацебо. Напротив, в исследованиях с атенололом не было установлено такого положительного влияния.
Мета-анализ 82 рандомизированных исследований убедительно свидетельствует в пользу длительного приёма β-адреноблокаторов с целью снижения заболеваемости и смертности после ИМ даже при сопутствующем назначении ацетилсалициловой кислоты, ингибиторов АПФ, проведения тромболитической терапии.
Лечение β-адреноблокаторами позволяет ежегодно сохранить 1,2 жизни на каждые 100 пролеченных больных Частота повторных ИМ в течение года снижается на 0,9 на 100 пропеченных больных. При ретроспективном анализе исследования The Cooperative Cardiovascular Project с включением более 200 тыс. больных после перенесенного ИМ, назначение β-адреноблокаторов позволяет снижать смертность независимо от возраста, расовой принадлежности, наличия заболеваний лёгких, сахарного диабета, величины АД, фракции выброса ЛЖ, ЧСС, функции почек и характера лечения на госпитальном этапе (включая реваскуляризацию миокарда).
В исследовании ВНАТ (Beta-blocker Heart Attack Trial) пациенты на 5-21-е сут от начала ИМ были рандомизированы на группу пропранолола и плацебо, средний срок наблюдения составил 2 года; при этом смертность снизилась на 25% (7% против 9,5%). В другом исследовании больные на 7-28-е сут от начала ИМ были рандомизированы на группу тимолола или плацебо; за 25-месячный период наблюдения смертность снизилась с 9,8% до 7,2%, что соответствовало 26 спасённым жизням на 1 000 пролеченных больных). Число случаев ВСС и повторных ИМ также достоверно снизилось. Положительное влияние тимолола на выживаемость сохранялось и через 6 лет.
В исследовании APSI ацебутолол также достоверно снижал смертность на 48%. В исследовании CAPRICORN, в которое были включены больные на 2-21-е сут после ИМ со сниженной фракцией выброса. принимавшие ингибиторы АПФ, общая смертность была ниже в группе карведилола, чем в группе плацебо (12% vs 15%). Достоверное снижение смертности на фоне лечения β-адреноблокаторами при сердечной недостаточности и результаты исследования CAPRICORN свидетельствуют в пользу необходимости назначения этих препаратов у больных с высоким риском развития сердечно-сосудистых осложнений (дисфункция ЛЖ или клинически выраженная сердечная недостаточность после ИМ) даже после реперфузионной терапии и назначения ингибиторов АПФ.
Марцевич С.Ю., Толпыгина С.Н.
Бета-адреноблокаторы
Опубликовал Константин Моканов
Источник
Институт кардиологии им. А.Л. Мясникова РКНПК Минздрава РФ, Москва
Применение b-блокаторов при остром инфаркте миокарда (ИМ) и в постинфарктном периоде началось в 60-х годах, практически сразу после создания Джеймсом В. Блейком первого препарата этой группы – пропранолола. Однако ключевая роль этого фармакологического направления в терапии кардиологических больных, в том числе после ИМ, стала очевидна лишь в 80-х годах, после завершения первых многоцентровых клинических испытаний с тимололом, пропранололом и метопрололом, которые доказали способность b-блокаторов не только улучшать самочувствие, но и на 20–40% снижать смертность больных, перенесших ИМ.
Опираясь на результаты этих исследований, Нобелевский Комитет в 1988 г. охарактеризовал создание b-блокаторов как “величайший прорыв в борьбе с болезнями сердца после открытия дигиталиса 200 лет назад”.
Можно предположить, что в настоящее время подавляющее большинство больных, перенесших ИМ, получают терапию b-блокаторами, поскольку для этого существуют все необходимые предпосылки: эти препараты улучшают состояние пациентов, относительно доступны и, самое главное, достоверно увеличивают их шансы на хороший прогноз.
Однако результаты целого ряда крупных эпидемиологических исследований, проведенных в городских стационарах и госпиталях, свидетельствуют скорее об обратном: терапию b-блокаторами получают всего от 21 до 34% больных, перенесших ИМ. Врачи-кардиологи назначают эти препараты менее чем половине пациентов, которым они подходят.
В чем же причина несоответствия данных многоцентровых исследований и реальной клинической практики?
По мнению ряда исследователей, это связано с укоренившимся и постоянно поддерживаемым в сознании врачей представлении о потенциально частых побочных явлениях, вызываемых b-блокаторами и приобретающих благодаря этому неоправданно большое значение. Причем, как это ни парадоксально, боязнь побочных эффектов b-блокаторов поддерживается самими многоцентровыми исследованиями, поскольку любые официальные рекомендации и руководства по лечению, как правило, базируются на их результатах. В такого рода исследования включают больных, не имеющих каких-либо ограничений применения b-блокаторов, поэтому полученные положительные результаты (а следовательно, официальные рекомендации) могут касаться лишь очень небольшой части пациентов, перенесших ИМ, у которых нет никаких серьезных сопутствующих заболеваний, ограничивающих применение этих препаратов.
Наиболее часто встречающиеся ограничения к применению b-блокаторов у больных, перенесших ИМ:
1. Пожилой возраст.
2. Сердечная недостаточность и низкая фракция выброса.
3. Хронические обструктивные заболевания легких и бронхиальная астма.
4. Сахарный диабет.
5. Стенозирующие заболевания периферических артерий.
6. Брадикардия (менее 50 ударов в 1 мин); A-V-блокада II–III степени.
7. Снижение либидо.
У таких больных трудностей при назначении b-блокатора обычно не возникает. Однако гораздо чаще врачу в практической деятельности приходится принимать решение о назначении b-блокатора пациенту с сопутствующим заболеванием, ограничивающим применение b-блокатора (таких пациентов большинство!), когда это не соответствует официальным рекомендациям. В этой ситуации решение о назначении препарата лежит полностью на совести врача и будет скорее не в пользу b-блокатора. Вероятно, это и является одной из главных причин редкого применения b-блокаторов у больных после ИМ.
В этой связи возникает вопрос: насколько сильно снижается эффективность b-блокаторов при наличии сопутствующего заболевания и оправдана ли такая осторожность к применению препаратов этой группы у больных после ИМ?
Рассмотрим некоторые из этих ограничений.
Пожилой возраст
Хотя считается, что с возрастом увеличивается риск осложнений при терапии b-блокаторами, формально пожилой возраст не является препятствием для их назначения. Однако практически все проспективные многоцентровые исследования с b-блокаторами ограничивают возраст пациентов: например, в исследование BHAT включались больные до 69 лет, в Норвежское исследование с тимололом – до 75 лет и т.д. Ретроспективные эпидемиологические исследования выявляют тенденцию к ограничению использования препаратов этой группы с увеличением возраста больных, даже несмотря на наличие показаний к их применению. Так, в одной из таких работ – специальном исследовании по использованию b-блокаторов у стационарных больных после ИМ, организованном страховыми компаниями США (Cooperative Cardiovascular Project – CCP), было показано, что частота применения b-блокаторов в возрастном интервале от 75 до 85 лет падает с 36,9 до 26,7% [1]. В амбулаторных условиях этот показатель еще ниже и по данным проведенного в США патронажного наблюдения за пожилыми больными не превышает 8% [2].
Тем не менее данные многочисленных исследований свидетельствуют, что b-блокаторы сохраняют свою эффективность у больных даже самого пожилого возраста. Так, в исследовании CCP смертность пациентов старше 80 лет, получавших b-блокаторы в постинфарктном периоде, была на 32% меньше, чем у пациентов того же возраста, не получавших этой терапии [1]. В пользу применения b-блокаторов у больных после ИМ без возрастных ограничений свидетельствуют и другие исследования [3].
Сердечная недостаточность и снижение фракции выброса
В настоящее время нет ни одного специально спланированного исследования b-блокаторов у больных в раннем постинфарктном периоде и с симптомами сердечной недостаточности (СН). Однако результаты недавно завершившихся многоцентровых исследований с карведилолом, бисопрололом и метопрололом показали, что, несмотря на отрицательное инотропное действие, b-блокаторы улучшают выживаемость больных с СН, в том числе и на фоне постинфарктного кардиосклероза. Это позволяет считать, что систолическая дисфункция миокарда и СН не мо утслу житьабсолю нымпротивопоказан е кприменени b-блокаторов у больных, перенесших ИМ. Это подтверждают результаты исследования CCP, в котором было показано, что действие b-блокаторов у больных в постинфарктном периоде не зависит от наличия или отсутствия СН и проявляется примерно равным (в среднем на 40%) снижением смертности в группах с симптомами и без симптомов декомпенсации. Важно отметить, что даже у больных с крайне низкой фракцией выброса левого желудочка (менее 20%) применение b-блокаторов приводило к достоверному снижению риска смерти на 32%. Более того, подробный анализ результатов исследования BHAT показал, что относительная эффективность применения b-блокаторов у больных с ИМ и СН может быть даже выше, чем у больных с ИМ и без СН. Как видно из рис. 1, снижение относительного риска развития повторных инфарктов, сердечно-сосудистой и внезапной (аритмической) смерти на фоне применения пропранолола было более заметным именно у больных с сопутствующей СН.
Высокая эффективность b-блокаторов в профилактике внезапной аритмической смерти является еще одним серьезным доводом в пользу их применения, особенно у больных с систолической дисфункцией левого желудочка. Наиболее “выгодным” в этом плане является неселективный b-блокатор соталол, обладающий также свойствами антиаритмика III класса. Так, по данным исследования, проведенного в Институте кардиологии им. А.Л.Мясникова, было показано, что соталол является средством выбора в лечении больных с тяжелой СН и симптоматической желудочковой аритмией, превосходящим по эффективности и безопасности такие известные средства, как метопролол и амиодарон.
В заключение следует отметить, что согласно официальным рекомендациям Американской ассоциации кардиологов по лечению ИМ b-блокаторы абсолютно противопоказаны только при тяжелой СН, а легкие и умеренные стадии декомпенсации вообще не ограничивают использования этой группы препаратов [4].
Хронические обструктивные заболевания легких и бронхиальная астма
Хронические обструктивные заболевания легких (ХОЗЛ) и бронхиальная астма являются “наиболее обоснованными” причинами неназначения b-блокаторов. Однако результаты исследования CCP показывают, что если риск смерти в течение 2 лет у больных ХОЗЛ, перенесших ИМ, без терапии b-блокаторами составляет 27,8% , то у тех же больных на фоне лечения b-блокаторами – всего 16,8%. Снижение риска смерти таких больных на фоне терапии этими препаратами составляет 40%. Эти цифры заставляют задуматься над тем, всегда ли обоснованно врачи избегают назначения b-блокаторов больным ХОЗЛ?
Действительно, b-блокаторы (b1-селективные в меньшей степени, неселективные в большей) способны спровоцировать приступ бронхоспазма у больных с астмой или вызвать ухудшение бронхиальной проходимости у больных ХОЗЛ [5]. Однако следует помнить, что причина бронхоспазма у больных ХОЗЛ и бронхиальной астмой может быть различна и b-блокаторы не всегда обязательно провоцируют ухудшение бронхиальной проходимости у пациентов с ХОЗЛ. Это подтверждается отдельными сообщениями о безопасном использовании некоторых b-блокаторов при ХОЗЛ. Во всяком случае, по мнению S.Gottlieb, одно лишь подозрение на наличие гиперчувствительности к b-блокаторам и отсутствие однозначных признаков (клинических или инструментальных) бронхиальной астмы или бронхоспазма делает возможной хотя бы попытку применения препарата у таких пациентов. Безусловно, у части из них может наблюдаться ухудшение бронхиальной проходимости и эту терапию придется отменить, однако реальный шанс продлить жизнь больного будет достаточным оправданием риска получить это осложнение.
В заключение следует добавить, что, по данным исследования CCP, в США даже среди больных с классической бронхиальной астмой после ИМ 17,7% (!) пациентов находятся на терапии b-блокаторами.
Сахарный диабет
Известно, что b-блокаторы, особенно неселективные, могут повышать уровень глюкозы крови. У больных сахарным диабетом эти препараты способны пролонгировать эпизоды гипогликемии и при этом маскировать тахикардию, которая является одним из симптомов гипогликемического состояния. Безусловно, все эти потенциальные осложнения терапии b-блокаторами заслуживают внимания. Однако риск их возникновения и серьезность последствий для больного сахарным диабетом и ИМ несопоставимы с положительными эффектами такой терапии. Анализ результатов исследования CCP показал, что если вероятность смерти в течение 2 лет больного диабетом, перенесшего ИМ, без терапии b-блокаторами составляет 26,6% , то у того же больного на фоне лечения b-блокаторами – уже 17,0%. Снижение риска смерти больных диабетом, перенесших ИМ, при применении b-блокаторов составляет в среднем 36%.
Учитывая то, что смертность больных с перенесенным ИМ на фоне сахарного диабета значительно выше, чем у больных без диабета, проблема применения b-блокаторов в лечении таких пациентов приобретает особую актуальность. Иллюстрацией этому могут послужить данные исследования Gullestad и соавт., из которых следует, что эффективность b-блокаторов у больных сахарным диабетом даже выше, чем у больных без диабета (рис. 2): снижение риска смерти у больных диабетом на фоне терапии b-блокаторами составляло 48% против 33% у больных без диабета.
Необходимо отметить, что, по данным исследования CCP, в США частота применения врачами b-блокаторов у больных с ИМ без сахарного диабета составляет 35,6%, а у больных с ИМ и сахарным диабетом – 31,3%. Таким образом, лишь у 4,3% (!) больных сахарный диабет был определен как абсолютное противопоказание к применению b-блокаторов после развития ИМ.
Заключение
Необходимость активного применения b-блокаторов в лечении больных, перенесших ИМ, в настоящее время не вызывает сомнений. Тем не менее эти препараты назначаются лишь немногим – 1/3 всех нуждающихся. Основная тому причина – опасение побочных явлений и осложнений терапии при сопутствующей патологии. Данный анализ не ставит своей целью преуменьшение важности взвешенного подхода к назначению этих препаратов: принцип “не навреди!” остается главным в современной медицине. Однако не менее опасна и другая крайность, когда, ссылаясь на высокий риск лечения, больного лишают шанса на лучший прогноз. Теперь это особенно актуально, поскольку в последнее время предпринимаются огромные усилия для уменьшения риска терапии b-блокаторами. Этому способствует появление новых, более эффективных и безопасных препаратов (например, карведилола или соталола), проведение специальных исследований, доказывающих возможность применения b-блокаторов, например при сердечной недостаточности, у пожилых больных и.т.д.
Таким образом, решение этой проблемы видится в соблюдении разумного баланса между пользой и риском лечения; баланса, который поможет перевести b-блокаторы из препаратов “для немногих” в препараты “для большинства” больных, перенесших ИМ.
Литература
1. Gottlieb S.S., McCarter J., Vogel R.A. Effect of beta-blockers on mortality among high-risk and low-risk patients after myocardial infarction. N.Engl.J. Med. 1998; 339: 489–97.
2. Aronow WS. Prevalence of use of beta-blockers and of calcium channel blockers in older patients with prior myocardial infarction at the time of admission to a nursing home. J.Am.Geriatr.Soc. 1996; 44: 1075–7.
3. Soumerai S.B., McLaughlin T.J., Spiegelman D. et al. Adverse outcomes of underuse of b-blockers in elderly survivors of acute myocardial infarction. J.A.M.A. 1997; 277: 115–21.
4. ACC/AHA Guidelines for the management of patients with acute myocardial infarction. J.Am.Coll.Cardiol.1996; 28: 1328–428.
5. Woolcock A.J., Anderson C.D., Peat J.K. et al. Characteristics of bronchial hyperresponsiveness in chronic obstructive pulmonary disease and in asthma. Am.Rev.Respir.Dis. 1991; 143: 1438–43.
Бисопролол:
Конкор
(Merck kGaA)
b-блокаторы улучшают состояние пациентов, относительно доступны и достоверно увеличивают шансы на хороший прогноз
b-блокаторы сохраняют свою эффективность у больных пожилого возраста
Рис. 1. Влияние пропраполола на смертность больных, перенесших ИМ, в зависимости от наличия или отсутствия сердечной недостаточности
Рис. 2. Влияние бета-блокаторов на смертность и повторные инфаркты у больных, перенесших ИМ, в зависимости от наличия или отсутствия сахарного диабета
b-блокаторы сохраняют свою эффективность у больных пожилого возраста
Источник
