В адреноблокаторы при инфаркте миокарда
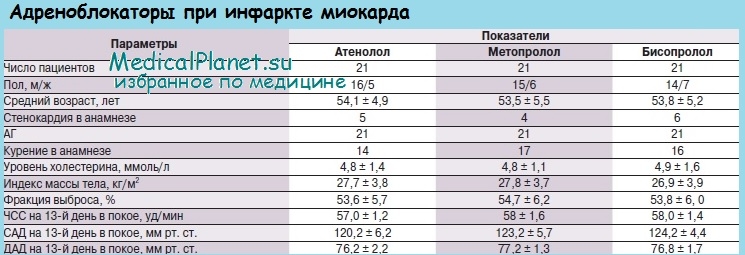
В остром периоде инфаркта миокарда раннее назначение бета-адреноблокаторов без собственной симпатомиметической активности достоверно уменьшает размеры некротического очага, снижает риск жизненно опасных желудочковых аритмий, вероятность опасности рецидива инфаркта и улучшает отдаленный прогноз.
Считается также, что использование бета-адреноблокаторов может снизить частоту развития ранних разрывов сердца, опасность которой возрастает на фоне тромболитической терапии. Раннее назначение бета-адреноблокаторов уменьшает риск развития кровоизлияния в мозг при проведении тромболизиса.
Основные механизмы положительного действия бета-адреноблокаторов у больных инфарктом миокарда следующие:
• снижение потребности миокарда в кислороде вследствие снижения ЧСС, артериального давления и сократимости миокарда;
• препятствие прямому кардиотоксическому влиянию на миокард высокого уровня циркулирующих в крови катехоламинов;
• перераспределение миокардиального кровотока от эпикардиальных участков к более ишемизированным субэндокардиальным отделам миокарда;
• снижение частоты развития опасных желудочковых нарушений ритма с повышением порога развития фибрилляции желудочков;
• снижение частоты разрывов миокарда и образования сердечной аневризмы;
• уменьшение частоты развития повторной ишемии миокарда и распространения зоны инфаркта.

Желательно более раннее внутривенное введение бета-адреноблокаторов. Для этого можно 1 мл 0,25%-ного раствора пропранолола развести в 10-20 мл изотонического раствора натрия хлорида и вводить медленно. Вначале можно использовать половинную дозу. Затем, если не появляются противопоказания, лечение пропранололом продолжается.
Переходят на прием препарата внутрь от 20 до 40 мг 3-4 раза в день. Однако бета-адреноблокаторы могут существенно снижать сократительную функцию миокарда, поэтому при их введении следует оценивать сократимость миокарда. Эти препараты противопоказаны при резком снижении сократительной функции сердечной мышцы, в частности при снижении фракции выброса менее 40 %, при острой левожелудочковой недостаточности, если видны набухшие шейные вены.
С этих позиций бета-адреноблокаторы в раннем периоде заболевания наиболее показаны больным с мелкоочаговым инфарктом миокарда, с небольшими размерами очага некроза, когда сократительная функция миокарда страдает в меньшей степени. У больных с крупноочаговым инфарктом миокарда бета-адреноблокаторы назначаются после стабилизации гемодинамики.
Особенно они могут быть эффективны при тахикардии с числом сердечных сокращений более 120 в минуту. Лечение бета-адреноблокаторами начинают с минимальных доз, увеличивая их каждые 3-5 дней под контролем ЧСС, артериального давления и других показателей гемодинамики. Начав лечение бета-адреноблокаторами, целесообразно при отсутствии противопоказаний продолжать их прием длительно. Последнее время при отсутствии противопоказаний рекомендуется их пожизненный прием.
Доказано, что применение бета-адреноблокаторов в постинфарктном периоде значительно увеличивает продолжительность жизни больных.
– Читать далее “ИАПФ при инфаркте миокарда – особенности применения эналаприла, лизиноприла”
Оглавление темы “Кардиология”:
- Лечение инфаркта миокарда – общие мероприятия
- Обезболивание при инфаркте миокарда – обезболивающие, нейролептаанальгезия
- Бета-адреноблокаторы при инфаркте миокарда – особенности применения
- ИАПФ при инфаркте миокарда – особенности применения эналаприла, лизиноприла
- Ретаболил, предуктал при инфаркте миокарда – особенности применения
- Витамины при инфаркте миокарда – особенности применения
- Реабилитация после инфаркта миокарда – сколько можно двигаться?
- Причины артериальной гипертензии – этиология
- Механизмы развития артериальной гипертензии – гормональные причины гипертензии
- Механизмы ремоделирования сердца и сосудов при артериальной гипертензии – патогенез
Источник
Во время острой фазы ИМ пероральное назначение β-адреноблокаторов показано всем больным без противопоказаний к их приёму. В ряде случаев показано внутривенное введение.
Показания к внутривенному введению β-адреноблокаторов:
- упорные ангинозные боли, сохраняющиеся после введения наркотических анальгетиков;
- повторные эпизоды ишемии миокарда;
- неконтролируемая АГ;
- тахикардия, тахиаритмии.
К сожалению, в России выбор β-адреноблокаторов для внутривенного введения резко ограничен. Единственные зарегистрированные препараты — пропранолол и эсмолол.
β-Адреноблокаторы ограничивают размер ИМ, сокращают частоту жизнеугрожающих аритмий, купируют ишемический дискомфорт в грудной клетке и снижают смертность, включая ВСС. Два крупных исследования особенно показательны в плане использования β-адреноблокаторов в первые часы ИМ. В исследовании ISIS-1 пациенты с давностью инфаркта менее 12 ч были рандомизированы в группу, получавшую атенолол внутривенно с последующим пероральным приёмом в течение 7 дней, и группу обычного лечения. Приём атенолола достоверно снижал смертность к 7-м суткам (3,7% против 4,6%). Снижение смертности было в основном связано с уменьшением частоты разрывов миокарда и начинало прослеживаться уже с конца 1-х суток; тенденция сохранялась через 1 мес и через 1 год. В другом крупном исследовании MIAMI (Metoprolol in Myocardial Infarction), внутривенное введение метопролола с последующим пероральным приёмом не привело по сравнению с плацебо к достоверному снижению смертности на 15-е сут. В мета-анализе 28 ранних исследований при внутривенном введении β-адреноблокаторов установлено абсолютное снижение краткосрочной летальности с 4,3% до 3,7%. Этот достоверный, но относительно небольшой выигрыш был продемонстрирован в дореперфузионный период. Сходные результаты получены в недавнем мета-анализе 52 исследований, основная часть которых включала небольшое число пациентов.
Вторичная профилактика после инфаркта миокарда
Пероральное назначение β-адреноблокаторов — обязательный компонент терапии таких больных (при отсутствии противопоказаний). В реальной практике β-адреноблокаторы в этой ситуации назначают недостаточно широко.
В нескольких крупных и продолжительных исследованиях, совокупно включавших более 35 000 постинфарктных больных, установлено, что назначение β-адреноблокаторов улучшает выживаемость на 20-25% за счёт снижения сердечно-сосудистой смертности, ВСС и повторных ИМ. Положительные результаты были получены в работах, сравнивавших пропранолол, метопролол, тимолол и карведилол с плацебо. Напротив, в исследованиях с атенололом не было установлено такого положительного влияния.
Мета-анализ 82 рандомизированных исследований убедительно свидетельствует в пользу длительного приёма β-адреноблокаторов с целью снижения заболеваемости и смертности после ИМ даже при сопутствующем назначении ацетилсалициловой кислоты, ингибиторов АПФ, проведения тромболитической терапии.
Лечение β-адреноблокаторами позволяет ежегодно сохранить 1,2 жизни на каждые 100 пролеченных больных Частота повторных ИМ в течение года снижается на 0,9 на 100 пропеченных больных. При ретроспективном анализе исследования The Cooperative Cardiovascular Project с включением более 200 тыс. больных после перенесенного ИМ, назначение β-адреноблокаторов позволяет снижать смертность независимо от возраста, расовой принадлежности, наличия заболеваний лёгких, сахарного диабета, величины АД, фракции выброса ЛЖ, ЧСС, функции почек и характера лечения на госпитальном этапе (включая реваскуляризацию миокарда).
В исследовании ВНАТ (Beta-blocker Heart Attack Trial) пациенты на 5-21-е сут от начала ИМ были рандомизированы на группу пропранолола и плацебо, средний срок наблюдения составил 2 года; при этом смертность снизилась на 25% (7% против 9,5%). В другом исследовании больные на 7-28-е сут от начала ИМ были рандомизированы на группу тимолола или плацебо; за 25-месячный период наблюдения смертность снизилась с 9,8% до 7,2%, что соответствовало 26 спасённым жизням на 1 000 пролеченных больных). Число случаев ВСС и повторных ИМ также достоверно снизилось. Положительное влияние тимолола на выживаемость сохранялось и через 6 лет.
В исследовании APSI ацебутолол также достоверно снижал смертность на 48%. В исследовании CAPRICORN, в которое были включены больные на 2-21-е сут после ИМ со сниженной фракцией выброса. принимавшие ингибиторы АПФ, общая смертность была ниже в группе карведилола, чем в группе плацебо (12% vs 15%). Достоверное снижение смертности на фоне лечения β-адреноблокаторами при сердечной недостаточности и результаты исследования CAPRICORN свидетельствуют в пользу необходимости назначения этих препаратов у больных с высоким риском развития сердечно-сосудистых осложнений (дисфункция ЛЖ или клинически выраженная сердечная недостаточность после ИМ) даже после реперфузионной терапии и назначения ингибиторов АПФ.
Марцевич С.Ю., Толпыгина С.Н.
Бета-адреноблокаторы
Опубликовал Константин Моканов
Источник
Механизм действия
Гормон адреналин и другие активирующие работу организма вещества стимулируют бета-1 и бета-2-адренорецепторы, присутствующие в тканях органов.
Бета-адреноблокаторы, которые принимает пациент, осуществляют блокировку бета-1-адренорецепторов, защищая сердце от адреналина и прочих гормонов, обладающих “разгоняющей” способностью.
В итоге работа сердца облегчается, оно бьется с меньшей частотой и силой. Благодаря такому воздействию происходит нормализация сердечного ритма, понижается вероятность развития приступа стенокардии и летального исхода.
На фоне снижения интенсивности работы сердца происходит понижение артериального давления, что в свою очередь понижает вероятность развития инсультов и инфарктов.
БАБ уменьшают частоту и силу сердечных сокращений, снижают артериальное давление. В результате уменьшается потребление кислорода сердечной мышцей.
Удлиняется диастола – период отдыха, расслабления сердечной мышцы, во время которого происходит наполнение коронарных сосудов кровью. Улучшению коронарной перфузии (кровоснабжения миокарда) способствует и снижение внутрисердечного диастолического давления.
Происходит перераспределение кровотока от нормально кровоснабжаемых участков к ишемизированным, вследствие этого улучшается переносимость физических нагрузок.
БАБ обладают антиаритмическим действием. Они подавляют кардиотоксическое и аритмогенное действие катехоламинов, а также препятствуют накоплению в клетках сердца ионов кальция, ухудшающих энергетический обмен в миокарде.
Бета-блокаторы: список препаратов
Сегодня в продаже существует большое количество бета-блокаторов, которые можно применять для разгрузки сердца.
Доктора могут назначить пациентам Ацебутолол, Атенолол, Бисопролол, Карведилол и многие другие средства.
Стоимость препарата может быть разной. Все будет зависеть от имени и репутации производителя, а также от места расположения производства. Выбор препарата будет зависеть от набора функций медикамента, а также от финансовых возможностей пациента.
Важную роль в регуляции функций организма имеют катехоламины: адреналин и норадреналин. Они выделяются в кровь и действуют на особые чувствительные нервные окончания – адренорецепторы.
Последние делятся на две большие группы: альфа- и бета-адренорецепторы. Бета-адренорецепторы располагаются во многих органах и тканях и делятся на две подгруппы.
При активации β1-адренорецепторов увеличивается частота и сила сердечных сокращений, расширяются коронарные артерии, улучшается проводимость и автоматизм сердца, усиливается распад гликогена в печени и образование энергии.
При возбуждении β2-адренорецепторов происходит расслабление стенок сосудов, мускулатуры бронхов, снижается тонус матки при беременности, усиливается выделение инсулина и распад жира. Таким образом, стимуляция бета-адренорецепторов с помощью катехоламинов приводит к мобилизации всех сил организма для активной жизнедеятельности.
Бета-адреноблокаторы (БАБ) – группа лекарственных веществ, связывающих бета-адренорецепторы и препятствующих действию на них катехоламинов. Эти препараты широко применяются в кардиологии.
Сегодня сложно представить себе кардиологию без использования средств, которые принадлежат к категории бета-блокаторов. Эти лекарства хорошо зарекомендовали себя при лечении таких сложных заболеваний, как гипертония, тахикардия, сердечная недостаточность. Они доказали свою эффективность в практике терапии ишемической болезни сердца и метаболического синдрома.
В зависимости от симптомов в качестве первой помощи назначаются такие препараты:
- В случае сердечной недостаточности назначают мочегонные средства, а также сердечные гликозиды.
- В случае пониженного давления назначают адреналин и мезатон.
- При брадикардии показан атропин, дофамин, добутамин.
- При бронхоспазме применяется изопротеренол, аминофиллин.
Однако назначать бета-блокатор должен только врач. Причем рекомендуется выбирать лекарства нового поколения.
По отзывам пациентов, именно современные препараты бета-блокаторы нового поколения вызывают минимум побочных эффектов и помогают справиться с проблемой, не приводя к ухудшению качества жизни.
- Бета-адреноблокаторы: предназначение
- Бета-адреноблокаторы: разновидности
- Липо- и гидрофильные препараты
- Как работают бета-блокаторы?
- Современные бета блокаторы: список
Современные бета-адреноблокаторы — препараты, которые назначают при терапии сердечно-сосудистых заболеваний, в частности гипертонической болезни. Существует широкий ассортимент препаратов данной группы. Крайне важно, чтобы лечение назначал исключительно врач. Самолечение категорически запрещено!
- Карведикол. Аналог препарата — Кориол.
- Бисопролол. Аналогами является Конкор, Бипрол.
- Метопролола сукцинат. Аналог медикамента — Беталок ЗОК.
- Небиволол. Его можно заменить Небилетом, Бинелолом.
Все препараты для снижения давления работают примерно одинаково. Отличается их действие в снижении развития заболеваний сердечно-сосудистой системы. И главная задача препаратов — профилактика осложнений гипертонии. Именно с этой задачей блокаторы справляются по-разному.
Эффективность современных средств выше, чем у лекарств предыдущих поколений. Это объясняется и тем, что при большей эффективности современные препараты вызывают гораздо меньше побочных действий, что позволяет назначать их разным категориям больных.
- Аритмия
- Болезни сердца
- Брадикардия
- ВСД
- Гипертензия
- Гипертоническая болезнь
- Давление и пульс
- Диагностика
- Другое
- Инфаркт
- Ишемическая болезнь
- Народная медицина
- Порок сердца
- Профилактика
- Сердечная недостаточность
- Стенокардия
- Тахикардия
Показания и противопоказания к прижиганию сердца
Как проявляется неполная блокада правой ножки пучка Гиса?
Симптомы и лечение хронической сердечной недостаточности
Возможные последствия аритмии сердца
осталось несколько упаковок Плавикс 75 мг N84 из Европы. Ори.
Я для поддержания сердечной мышцы пью кардиоактив. Врач реко.
Спасибо за интересную статью. У моей мамы тоже начались проб.
У моего ребенка врожденная портальная гипертензия (в год с л.
Доказана стимуляция сокращения сердечной мускулы препаратами категории бета-адреностимуляторов. Разработаны медикаменты, влияющие на ослабление приступов стенокардии, снижения давления.
Состав бета-блокаторов основан на компонентах, оказывающих защиту для сердечных бета-рецепторов против адреналина. Это позволяет использовать их в медицине. Наименования лекарственных средств оканчиваются на -лол.
- Пропранолол;
- Соталол;
- Тимолол;
- Окспренолол;
- Надолол;
- Пенбутамол.
- Бисопролол;
- Метопролол;
- Ацебуталол;
- Атенолол;
- Эсмолол.
- Небиволол;
- Бетаксалол;
- Талинолол;
- Целипролол.
- Карведилол;
- Картеолол;
- Лабеталол;
- Буциндолол.
Подобные бета-блокаторы в различные времена выступали главной группой медикаментов, использовавшихся ранее и до сегодняшнего дня при развитии недугов сердечно-сосудистой системы. Благодаря фармакологическим эффектам выполняется контроль ритмов сердечных сокращений, проведения эктопического ритма к желудочкам и сокращение частоты ангиозных приступов стенокардии.
Почти все медикаменты обладают основательными противопоказаниями, несут угрозу провоцирования побочных эффектов. Одного ознакомления с инструкцией недостаточно. В тоже время препараты серьезно воздействуют на организм. Принимать лекарства необходимо только по назначению доктора.
Кроме медикаментов группы бета-блокаторов для комплексной терапии подбираются следующие лекарства с отличным механизмом работы:
- Альфа-блокаторы, временно блокирующие адренорецепторы альфа1,2. Во время первичного приема таких медикаментов может стремительно падать давление при изменении положения с горизонтального на вертикальное. Определенные препараты такой категории сильно не воздействуют на давление. Они предусмотрены для рецепторов гладких мышц и применяются в урологии.
- Антагонист или ингибиторы – представляют собой сочетание ингибиторов АПФ и выбранный доктором антагонист кальция. Диапазоны воздействия медикаментов хорошо дополняют друг друга. Совместное использование препаратов позволяет значительно сократить дозировку относительно их независимого применения.
- Диуретические средства. Посредством выведения воды и соли из организма снижают артериальное давление. Такие лекарства чаще всего входят в назначения совместно с ингибиторами АПФ и др. Долгосрочный результат использования мочегонные средства не приносят – их воздействие на давление непродолжительно. В форме диуретиков задействуются специальные медикаменты или лекарственные растения. Безостановочно принимать мочегонные средства нельзя ввиду вредного воздействия на весь организм вцелом.
- Сартаны или блокаторы рецепторов к ангиотензину II обладают редко проявляющимися побочными эффектами. Препараты подобной категории содержат большое число лечебных свойств и успешно сочетаются с другими медикаментами. Результативност сартанов довольно высока. Грамотный выбор препарата и его дозирование дает возможность основному числу пациентов принимать по таблетке в сутки.
- Препараты для расширения сосудов. Медикаменты, расслабляющие сосудистые стенки являются малоэффективными в терапии гипертензии и обладают рядом побочных эффектов. В некоторых случаях необходимо комплексное использование средств от тахикардии. Помимо этого вероятно возникновение привыкания к препарату и прекращение его действия.
- Блокаторы кальциевых каналов. Их действие основано на блокировании активными веществами попадания ионов кальция в сосуды крови и сердечные клетки. Антагонист кальция значительно сокращает возможность наступления инсультного состояния, однако, способны обусловливать формирование сердечной патологии. К такой группе лекарств принадлежат вещества с различной химической составляющей. Блокаторы кальциевых каналов относятся к I или II поколению. Среди недостатков подобных препаратов выступает быстрое их выведение из крови и узкий диапазон лечебного воздействия. Дольше в крови задерживаются блокаторы кальциевых каналов III поколения.
Помимо этого, распространено использование антагониста рецепторов эндотелия.
Подпишись на рассылку
И получай лучшие статьи о здоровье на email
Противопоказания
Также существуют относительные противопоказания для приема бета-блокаторов. В их числе сахарный диабет, обструктивные заболевания легких хронического характера и некоторые другие.
БАБ абсолютно противопоказаны в следующих ситуациях:
- отек легких и кардиогенный шок;
- тяжелая сердечная недостаточность;
- бронхиальная астма;
- синдром слабости синусового узла;
- атриовентрикулярная блокада II – III степени;
- уровень систолического артериального давления 100 мм рт. ст. и ниже;
- частота сердечных сокращений менее 50 в минуту;
- плохо контролируемый инсулинзависимый сахарный диабет.
Относительное противопоказание к назначению БАБ – синдром Рейно и атеросклероз периферических артерий с развитием перемежающейся хромоты.
Перечень
А. Без внутренней симпатомиметической активности:
- пропранолол (анаприлин, обзидан);
- надолол (коргард);
- соталол (сотагексал, тензол);
- тимолол (блокарден);
- нипрадилол;
- флестролол.
Б. С внутренней симпатомиметической активностью:
- окспренолол (тразикор);
- пиндолол (вискен);
- алпренолол (аптин);
- пенбутолол (бетапрессин, леватол) ;
- бопиндолол (сандонорм);
- буциндолол;
- дилевалол;
- картеолол;
- лабеталол.
2. Кардиоселективные БАБ:
- метопролол (беталок, беталок зок, корвитол, метозок, метокард, метокор, сердол, эгилок);
- атенолол (бетакард, тенормин);
- бетаксолол (бетак, локрен, керлон);
- эсмолол (бревиблок);
- бисопролол (арител, бидоп, биол, бипрол, бисогамма, бисомор, конкор, корбис, кординорм, коронал, нипертен, тирез);
- карведилол (акридилол, багодилол, ведикардол, дилатренд, карведигамма, карвенал, кориол, рекардиум, таллитон);
- небиволол (бинелол, небиватор, небикор, небилан, небилет, небилонг, невотенз, од-неб).
Видео по теме
Бета-блокаторы применяются при многих заболеваниях сердца и сосудов. Наиболее распространенными медицинскими случаями, когда доктор может выписать пациенту соответствующий препарат, входят следующие виды заболеваний.
Стенокардия напряжения – это приступы ишемии миокарда, которые возникают по причине эмоциональной или физической нагрузки вследствие резкой потребности сердечной мышцы в кислороде.
Во время приступов больной ощущает боль за грудиной, вегетативные симптомы, одышку и прочие неприятные признаки.
Бета-блокаторы позволяют избегать подобных приступов. Вид препарата доктор будет выбирать с опорой на особенности течения болезни, а также на наличие сопутствующих недугов, которые могут являться первопричиной развития стенокардии напряжения.
Инфаркт миокарда
Инфаркт миокарда – это прекращение тока крови, происходящее в результате спазма или закупорки артерий, расположенных внутри сердечной мышцы.
Болезнями, способными привести к развитию недуга, является ишемия, атеросклероз или артериальная гипертония. Бета-блокаторы при инфаркте позволяют снизить нагрузку на подвергшееся разрушительному воздействию сердце.
Такой подход позволяет понизить вероятность летального исхода. Препараты перенесшим инфаркт пациентам начинают вводить внутривенно, а после – переводят больных на пероральный прием бета-блокаторов.
Данное заболевание является следствием недостаточного снабжения органов кровью. Может наблюдаться как в состоянии покоя, так и после физической нагрузки или стресса.
Как правило, больной жалуется на одышку, слабость, утомляемость и другие симптомы.
Нередко организм таких пациентов реагирует на резкую нехватку кровоснабжения и кислорода выбросом адреналина, что провоцирует резкое учащение сердцебиения и развитие приступа тахикардии.
Применение бета-блокаторов в комплексной терапии позволяет взять ситуацию под контроль, исключив преждевременный износ миокарда.
Гипертоническая болезнь относится к числу хронических заболеваний. Для нее характерно постоянное повышение АД, что создает большую нагрузку на сердце и сосуды и способствует их преждевременному изнашиванию.
Результатом отсутствия лечения может стать инсульт, инфаркт, ИБС и многие другие патологии.
Чтобы нормализовать работу кровеносной системы, избавив сердце от перегрузок, применяют бета-блокаторы.
Нарушить ритм биения сердца могут разные факторы. Сюда входят сердечные и эндокринные заболевания, гипоксии, электролитные нарушения, злоупотребление алкоголем и многие другие обстоятельства.
В тех случаях, когда сердце ускоряет ритм биения, говорят о тахикардии, которая может носить как постоянный, так и временный характер.
Употребление бета-блокаторов помогает избежать кризисных ситуаций, избавив сердце и сосуды от лишних нагрузок.
Препараты из этой группы активно используются при лечении как ГБ, так и симптоматической АГ, а также тахикардии, загрудинных болях и даже фибрилляции предсердий. Но прежде чем принимать, следует обратить на некоторые достаточно неоднозначные качества этих лекарственных средств:
- Бета-блокаторы (сокращенно БАБ) в значительной мере угнетают способность синусового узла генерировать импульсы, приводящие к повышению ЧСС, тем самым вызывают синусовую брадикардию – замедление пульса до значений ниже 50 в мин. Этот побочный эффект менее выражен у БАБ, обладающей внутренней симпатомиметической активностью.
- Обратите обязательно внимание на то, что препараты этой группы с высокой долей вероятности могут приводить к атриовентрикулярной блокаде разной степени. Помимо этого, они существенно снижают и силу сердечных сокращений — то есть, оказывают и отрицательный батмотропный эффект. Последний менее выражен у БАБ с вазодилатирующими свойствами.
- БАБ понижают уровень АД. Медикаменты этой группы становятся причиной возникновения самого настоящего спазма периферических сосудов. Из-за этого может появиться похолодание конечностей, в случае наличия синдрома Рейно отмечается его отрицательная динамика. Приведенных побочных эффектов практически лишены препараты с вазодилатирующими свойствами.
- БАБ в значительной мере уменьшают почечный кровоток (за исключением Надолола). Из-за снижения качества периферического кровообращения при лечении этими препаратами изредка возникает выраженная общая слабость.
Источник
