Узи печени при сердечной недостаточности
Печень – самая крупная железа человека, ее функции многообразны и необходимы. К двум самым важным относят детоксикационную (печень очищает кровь от токсинов и продуктов распада) и пищеварительную (в печени вырабатываются желчные ферменты, жирные кислоты).
Кроме этого, печень участвует в обмене белков и жиров, поддерживает уровень глюкозы в крови, синтезирует ряд витаминов и биологически активных веществ, регулирует водно-солевой обмен, борется с антигенами, проникающими в кровяное русло за счет активного фагоцитоза астроцитами капилляров печени. Неудивительно, что любое нарушение работы такого важного органа приводит к ухудшению самочувствия человека, а часто и к различным заболеваниям.
Ультразвуковое исследование позволяет получить информацию о печени как у детей, так и у взрослых. Печень ребенка при этом обладает сонографическими особенностями, о чем речь пойдет далее.
Краткая анатомия и способы диагностики
Печень представляет собой жизненно важный орган, который находится под диафрагмой, в правом подреберье. Печень имеет висцеральную (нижнюю) и диафрагмальную (верхнюю) поверхности. Данный орган имеет двудольное строение: выделяется левая и правая доля. Левая доля, в свою очередь, включает в себя хвостатую и квадратную доли). Структура печени зернистая.

Изучение патологий печени осуществляется многими методами:
- клинико-анамнестическим (путем расспроса пациента),
- биохимическим,
- ультразвуковым,
- иммунологическим,
- радиологическими,
- методом пункционной биопсии.
Необходимо разобраться, в чем состоят преимущества и недостатки ультразвукового исследования.
Преимущества и недостатки
Преимуществами ультразвукового метода диагностики печени является
- неинвазивность,
- безопасность,
- многомерность исследования
- возможность оценки сосудистого кровотока в режиме доплерометрии,
- относительная быстрота и дешевизна процедуры.
К недостаткам можно отнести ухудшение качества изображения у людей с развитой подкожно-жировой клетчаткой и пациентов с выраженным вздутием кишечника, меньшее пространственное разрешение по сравнению с радиологическими методами (КТ, МРТ).
Показания
Почему же необходимо сделать такое исследование? Обычно оно необходимо в следующих случаях:
- наличие субъективных жалоб, указывающих на возможное заболевание печени и желчевыводящих путей: боль в животе, правом подреберье, желтизна кожных покровов, появление расширенной венозной сети в околопупочной области, диспептические расстройства – тошнота, рвота, частая отрыжка;
- наличие данных лабораторных анализов (крови, желчи и др.), указывающих на повреждение печени;
- установленные при объективном обследовании асцит, гепатомегалия, спленомегалия;
- подозрение на одно или несколько образований в печени;
- необходимость оперативного вмешательства с целью диагностики или лечения;
- УЗИ при травмах живота;
- наблюдение за динамическими изменениями печени.
Методика проведения
УЗИ печени проводят трансабдоминально (т. е. через стенку брюшной полости). Чаще всего для проведения исследования пациент располагается на спине. В случае необходимости детального рассмотрения прилегающих к диафрагме сегментов правой доли, обследование может проводиться в положении пациента лежа на левом боку, сидя (со спины) или вертикально. Чтобы получить наилучшие изображения органа, пациенту предлагают вдохнуть и на некоторое время задержать дыхание.
Нормы и аномалии
Врач-диагност оценивает размеры, форму, эхогенность и эхоструктуру печени. Дополнительно оценивается взаимное расположение печени с другими органами и структурами.
Для оценки эхогенности печеночной паренхимы врач сравнивает ее с эхогенностью почки и селезенки: в норме паренхима печени несколько более эхогенна, чем корковое вещество почки, а также паренхимы селезенки и поджелудочной железы.
На ультразвуковом аппарате печень в норме мелкозернистая, что обусловлено распределенными по всему органу точечными и линейными образованиями.
Норма правой печеночной доли по среднеключичной линии составляет около 130 мм, а у астеников данный параметр может доходить до 140 мм. В разрезе толщина правой доли достигает 110 – 125 мм. Размер печени от края правой доли до наиболее удаленной точки диафрагмального купола – до 149 мм.
Норма левой доли печени колеблются в следующих пределах: вертикальный размер – до 60 мм, толщина – не более 100 миллиметров. Угол нижнего края левой доли – менее 30 °.
Желчный пузырь представляет собой орган грушевидной с анэхогенным содержимым. Стенка желчного пузыря не превышает 4 мм в толщину. В норме содержимое желчного пузыря однородное, анэхогенное, внутренний контур четкий и ровный, допускается наличие физиологического перегиба у пациентов высокого роста.
Расшифровка протокола исследования
Как указано выше рассматриваемый вид диагностики печени обладает многими преимуществами, поэтому иногда пациентов в первую очередь направляют именно на УЗИ печени. Расшифровка такого исследования должна проводиться только квалифицированным специалистом. Тем не менее, давайте рассмотрим наиболее важные моменты, которые могут помочь и простому человеку понять, что же написано в заключении.
Увеличение печени у детей и взрослых
Ультразвуковые признаки гепатомегалии (увеличения печени)
- сумма краниокаудального размера (высоты) и толщины правой доли превышает 260 мм,
- сумма краниокаудального размера (высоты) и толщины левой доли превышает 160 мм,
- угол нижнего края правой доли становится закругленным, более 75°.
Увеличение печени (гепатомегалия) у взрослых обычно говорит о разных стадиях фиброза печени (вплоть до циррозирования), доброкачественных и злокачественных новообразованиях, гепатозе и т.д.
У ребенка ситуация с увеличением печени несколько иная: для детей соответствие размеров печени определяется по специальным возрастным таблицам. Умеренное увеличение печени у ребенка в некоторых случаях представляет собой индивидуальную особенность. В других случаях такая ситуация в организме ребенка может отражать наличие неспецифической реакции гепатобилиарной системы на различные патологические процессы.
Значительное увеличение размеров печени у ребенка может быть признаком следующего:
- опухоли печени,
- жирового гепатоза,
- нодуллярной гиперплазии,
- у ребенка – фетального гепатита.
Таким образом, исследование печени у детей несколько отличается от исследования данного органа у взрослых.

У данного пациента печень увеличена и гиперэхогенна
Зернистость печени на УЗИ
Структура печени по сути зернистая. При этом встречается мелкозернистая, среднезернистая и высокозернистая.
Необходимо понимать, что структура здоровой печени является мелкозернистой. Однако, если структура печени становится среднезернистой, то это может говорить о патологии печени (например, о хроническом вирусном гепатите или жировой инфильтрации). Кроме того, необходимо иметь ввиду, что среднезернистая печень часто имеет место быть при одновременном повышении плотности (или эхогенности) печени. Если структура повышенно зернистая, то можно говорить о дистрофических патологияхили воспалении.
Уплотнение на УЗИ, “светлая” или “яркая” печень
Обычно патологические изменения представляют собой изменения состояния паренхимы печени. Повышение плотности печени (повышение ее эхогенности) обычно является признаком диффузной болезни печени. На экране сонографа такое увеличение плотности может выглядеть как “белая” (или яркая) печень, что также может свидетельствовать о жировом гепатозе или гемохроматозе.
Плотная печень также может указывать на:
- острый гепатит,
- хронический гепатит,
- болезни обмена веществ,
- различные инфекционные заболевания,
- застойную печень,
- гематологические заболевания,
- цирроз печени,
- гранулему печени,
- диффузные метастазы печени.

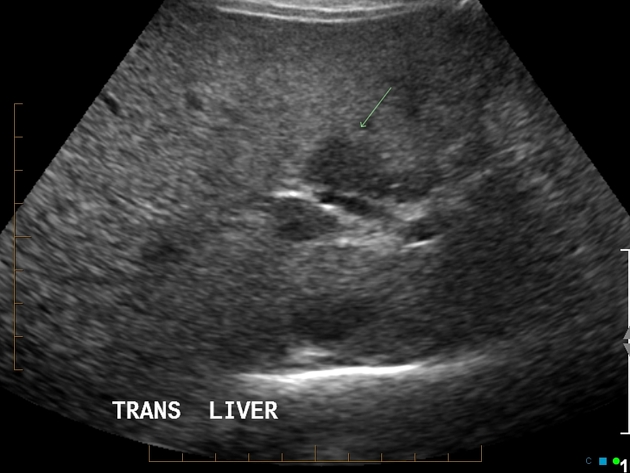
На данном снимке визуализируется печень повышенной эхогенности, что у данного пациента 64 лет вызвано стеатозом
Очаги
Очаги в печени могут представлять собой различные по эхоструктуре образования: плотного или смешанного характера, гиперэхогенные или гипоэхогенные. Гиперэхогенные участки – это то же самое, что участки повышенной эхогенности, на экране аппарата отображаются в виде светлых участков. Гипоэхогенные – соответственно участки пониженной эхогенности, отображаются в виде темных участков.
Чаще всего очаговыми образованиями на ультразвуковом аппарате представлены:
- Кисты,
- Абсцесс печени (образование инфекционно-воспалительного происхождения),
- Клеточная аденома,
- Гемангиомы,
- Клеточная аденома (доброкачественное образование, встречающееся чаще всего у женщин репродуктивного возраста),
- Злокачественные новообразования в печени и метастазы.
Нужно также учитывать, что показатели эхогенности очагов иногда вовсе не отличаются от эхогенности паренхимы печени.

Пациент – женщина, поступила к врачу с жалобами на боль в правом подреберье. На обследовании обнаружено гиперэхогенное включение в печени – аденома.
Метастазы
К сожалению, первое место по встречаемости среди очаговых поражений печени занимают метастазы. Они отличаются значительным разнообразием эхографических признаков, учитывая их происхождение из различных по строению карцином (чаще всего это рак желудка, толстого кишечника, яичников).
Гиперэхогенные метастазы являются достаточно плотными трехмерными объектами с хорошо видимыми границами, практически гомогенной или неоднородной структуры, сосудистая картина вокруг образования нарушена вследствие сдавления растущей тканью сосудов.
Изоэхогенные образования очень похожи по своим показателям на ткани паренхимы по эхогенности. Однако их может выдавать аномальная сосудистая картина и (или) выбуханию капсулы в случае субкапсулярного расположения, для их выявления необходимы высокое качество аппаратуры и профессионализм исследователя.
Гипоэхогенные метастазы являются гомогенными объемными образованиями с четким простым контуром, обычно малых и средних размеров. Не часто можно встретить анэхогенные метастазы, которые напоминают по структуре кисты своей формой и эхогенностью, однако за ними нет эффекта дистального усиления, контур, как правило, неровный, содержимое неоднородное.
Метастазы следует отличать от некоторых схожих по картине аномалий, таких как:
- гепатоцелюллярный рак,
- холангиоцеллюлярный рак,
- гематомы печени,
- очагами жировой инфильтрации,
- гемангиомы (родинки на печени).
Часто на УЗИ заметны “красные родинки”. Это могут быть гемангиомы, которые представляют собой доброкачественные образования из клеток эпителия и гладких мышц сосудов, размерами обычно не более 3 сантиметров (капиллярные) или более (кавернозные, которые могут достигать внушительных размеров), гиперэхогенные.
По структуре гемангиомы мелкоячеистые с отчетливо представленными контурами, которые легко отличить от окружающей ткани. В случае подтверждения диагноза гемангиомы, пациенту требуется регулярное (раз в 3-6 месяцев наблюдение).

Метастатическое включение в печени. Красная стрелка – диафрагма. Желтая – метастатический узел. Голубая – зеркальное изображение. Диагноз – светлоклеточный рак.
Кисты и гематомы
Эхинококковые кисты, связанные с паразитированием гранулезного эхинококка, выглядят как простые анэхогенные кистозные образования. Кисты также могут проявлять себя как мультикистозные образования с толстыми слоистыми перегородками.
Травматические кисты (гематомы) возникают вследствие асептического развития участка кровоизлияния.
Травматические кисты визуализируются в виде округлой или овальной полости с анэхогенным содержимым, а также с гиперэхогенными линейными включениями продуктов сворачивания крови. Впоследствии гематомы преобразуется в гиперэхогенное образование, которое можно чаще всего обнаружить в VI и VII сегментах правой печеночной доли.
Диффузные изменения печени
Диффузные изменения печени могут свидетельствовать о следующих патологических процессах:
- о воспалительном процессе, гепатите: отмечается среднезернистая структура паренхимы, гиперэхогенность органа (повышение эхогенности), аномальная сосудистая картина;
- диффузном жировом гепатозе (одновременно также среднезернистость органа и его повышенная эхогенность), циррозе, при котором эхоструктура становится неоднородной за счет участков фиброза, отека и регенерации гепатоцитов, контур печени бугристый, размеры увеличены на ранних стадиях, уменьшены на поздних. Также появляются признаки повышенного давления в системе воротной вены (портальной гипертензии) – расширение основных вен, асцит, спленомегалия (увеличение селезенки).
Каждую ультразвуковую «находку» стоит оценивать в динамике и с учетом заключения лечащего врача и результатов анализов, важно не поддаваться сразу панике при неутешительном заключении, а помнить, что специалист УЗД может точно описать размеры, форму, локализацию и эхографические особенности патологического очага, но не всегда может установить его морфологическую принадлежность.

Гиперэхогенность печени, типичная картинка при стеатозе. Пациентка 75 лет, жалобы на боли в правом подреберье.
Пятна на печени
Такого рода участки на печени выглядят отлично от других областей на УЗИ. Пятна на печени могут говорить о следующих патологиях:
- инфекции
- гемангиомы
- аденома
- гранулома
- воспалительные процессы
- различного рода опухоли доброкачественного и злокачественного происхождения.
Чтобы диагностировать такого рода объекты необходимо пройти дополнительные процедуры и анализы.
Таким образом, ультразвуковое исследование печени позволяет врачам получить достаточный для диагностики объем информации как о печени ребенка, так и взрослого. При этом массив данных, которые могут быть получены в ходе данного исследования огромен: он позволяет диагностировать основные патологии печени, будь то гепатиты, циррозы и фиброзы, гемангиомы, гематомы и многое другое. Анализ основывается в основном на размерах органа и показателях паренхимы печени (эхогенность, зернистая структура и др.), а также четкости контуров структур органа.
Источник
… особая ранимость печени при недостаточности правого сердца объясняется тем, что печень является ближайшим к сердцу резервуаром, способным депонировать большое количество крови и тем самым значительно облегчать работу правого желудочка сердца.
Увеличение печени является центральным звеном в развитии недостаточности правого сердца. Особенно это относится к таким заболеваниям, как митральный стеноз с недостаточностью трехстворчатого клапана, слипчивый перикардит, легочное сердце, а также другие заболевания сердца, плевры, легких, диафрагмы, приводящие к слабости систолы правого желудочка.
ЗАСТОЙНАЯ ПЕЧЕНЬ
Наиболее часто наблюдается картина застойной печени. В результате различных поражений сердца наступает застой в правом предсердии, повышается давление в печеночных венах и наступает расширение центральных вен. Замедление кровообращения усиливает переполнение кровью центральных вен, центральной части долек и развивается центральная портальная гипертония, имеющая преимущественно механическое происхождение, затем присоединяется гипоксия. С помощью катетеризации вен печени у больных с недостаточностью кровообращения было показано, что в них содержится меньше кислорода, чем в нормальных условиях.
Постоянно повышенное давление в печеночных венах вызывает центролобулярный некроз клеток печени, который встречается при всех формах поражения сердца, но особенно пи недостаточности трехстворчатого клапана, митральном стенозе и слипчивом перикардите.
Наряду с расширением капилляров и центролобулярным некрозом начинается разрастание соединительной ткани. На периферии долек, где кровоснабжение хуже, наступает ожирение печеночных клеток. Если устраняется венозный застой, происходит регенерация центролобулярных клеток и печень восстанавливает свою первоначальную структуру. Правда, ряд авторов отметили, что при снижении венозного давления не всегда устраняется венозный застой, то же относится и к гистологической картине печени.
Застойные явления клинически выражаются в увеличении печени, нижний край ее достигает пупка, твердый, ровный и чувствителен при пальпации. Чувствительность увеличенной печени – ранний признак застоя, что предшествует отекам. Иногда она движется, пульсирует, так что можно наблюдать печеночный пульс. Пульсация встречается в период желудочковой систолы, имеет значение печеночно-ягулярный рефлюкс. Эти явления динамического характера наблюдаются чаще при недостаточности трехстворчатого клапана.
Больные могут жаловаться на спонтанные боли в правой половине живота, по интенсивности похожие на те, которые бывают на ранней стадии инфекционного гепатита. Очевидно, они связаны с натяжением нервных окончаний капсулы печени. Часто отмечается чувство тяжести, натяжения и полноты, наступающее во время еды и сохраняющееся долго после нее. Ухудшается аппетит, появляется тошнота и рвота, плохое самочувствие. Диспепсические явления связаны еще и с застойными явлениями в желудочно-кишечном тракте.
При застойной печени может развиться асцит, в происхождении которого имеют значение: повышение давления в венах печени, снижение содержания альбуминов в сыворотке и задержка натрия. Больные, у которых развивается асцит, чаще имеют особенно высокое венозное давление, низкий сердечный выброс в сочетании с тяжелыми центролобулярными повреждениями клеток.
Функциональные пробы печени обычно изменяются. Несколько повышается содержание билирубина и понижается уровень альбуминов в сыворотке крови. Наиболее выраженные изменения наблюдаются при применении функциональных проб, отражающих собственно функции печени (бромсульфалеиновый тест, радиоизотопное исследование). Правда, клинические симптомы застойной печени маскируются другими признаками расстройства кровообращения.
Сопоставление морфологических исследований и функционального состояния печени у больных с декомпенсацией сердца и застойной печенью показывает, что изменения функциональных проб сочетаются с центролобулярным некрозом и атрофией клеток печени. Эти изменения еще могут рассматриваться как показатели цирроза печени, что важно отметить, так как нередко в практике появление изменения функциональных проб ошибочно отождествляют с циррозом печени.
Застойная печень специального лечения не требует. Применение пиявок на область печени на фоне кардиальной терапии способствует действию диуретических препаратов. показаны также бессолевая достаточно калорийная диета с достаточным количеством белка и витаминов.
КАРДИАЛЬНЫЙ ЦИРРОЗ
Фиброзные изменения в печени встречаются вторично в результате аноксии, центролобулярного некроза и репаративных процессов. это центральный фиброз в дальнейшем может привести к центролобулярному циррозу. Устойчивые и часто повторяющиеся повышения давления в венах приводят к постепенной конденсации и коллапсу ретикулярной ткани с пролиферацией соединительной ткани. При продолжающемся повреждении сердца нити соединительной ткани простираются к центральным венам соседних полей, связывая их друг с другом и вызывая образование ложных долек.
!!! О кардиальном циррозе печени можно говорить в тех случаях, когда имеются изменения в архитектонике, то есть наблюдаются три основных условия: (1) деструкция паренхиматозных клеток; (2) процессы регенерации; (3) пролиферация соединительной ткани.
Относительна редкость этих изменений, а значит, и развития истинного цирроза зависят от того, что при декомпенсации сердца происходят не истинные, но постоянные поражения печени. Большинство больных умирает раньше развития пролиферации соединительной ткани и регенераторной фазы. Имеет также значение тот факт, что в конечной стадии декомпенсации застойные и дистрофические процессы в печени являются постоянными, что не бывает периодов ремиссии, когда появляются условия для узловой регенерации. Истинный цирроз печени составляет 0,4% всех аутопсий.
Кардиальный цирроз печени имеет следующую патологоанатомическую картину. Стенки расширенных центральных вен склеротичны и утолщены. Число капилляров и анастомозов между печеночной и воротной веной увеличивается. В результате разрастания соединительной ткани, центральная вена трудно распознается. Желчные пути пролиферируют и возникают островки регенерации. Самым характерным для кардиального цирроза является резко выраженная степень фиброза в центральных зонах и сдавление воротной вены разросшейся соединительной тканью. Очевидно, поэтому возник термин кардиального фиброза, которым многие авторы рекомендуют называть это повреждение печени.
Несмотря на некоторые особенности морфологического развития кардиального цирроза, клиническая его симптоматика во многом тождественна портальному циррозу. При осмотре больного довольно часто отмечается небольшая желтушность кожных покровов. Соединение желтухи с имеющимся цианозом придает кожным покровам своеобразный вид.
Печень в этих случаях не очень большая, но твердая, с острым краем и с мелкой узловатостью поверхности, иногда увеличивается селезенка. Пульсация печени исчезает, развивается асцит. Особенно трудно решить, чем обусловлен асцит – сердечно-сосудистой недостаточностью или поражением печени. Развитие асцита после длительного периода отеков, наступающее уменьшение и уплотнение печени, увеличение селезенки и гипоальбуминемия дают основания для диагноза кардиального цирроза. В этих случаях асцит, как и другие признаки цирроза, сохраняются даже после успешного лечения сердечно-сосудистой недостаточности (исчезают отеки и др.).
У больных кардиальным циррозом печени часто наблюдается плохая переносимость медикаментов, особенно повышена чувствительность к наперстянке и строфантину, по-видимому с нарушением обезвреживающей функции печени.
Основанием для диагноза кардиального цирроза является наличие длительной декомпенсации при таких заболеваниях, как митральный стеноз с недостаточностью трехстворчатого клапана, слипчитвый перикардит, легочное сердце. Функциональное исследование печени выявляет выраженные нарушения ее функции. Так, наряду с гипоальбуминемией может повышаться уровень гаммаглобулинов и билирубина, становятся положительными осадочные реакции, иногда снижаются показатели пробы Квика-Пытеля. При радиоизотопном исследовании функции печени наблюдаются выраженные ее нарушения.
Наличие кардиального цирроза само по себе не ухудшает существенно прогноза и, если поражение сердца подается лечению, цирроз может протекать латентно, без наклонности к периодическим обострениям процесса.
КАРДИАЛЬНАЯ ЖЕЛТУХА
Несмотря на то, что явная желтуха у больных с явлениями застоя печени и кардиального цирроза встречается редко, концентрация билирубина в сыворотке повышается остаточно часто. Желтуха встречается с одинаковой частотой как при застойных явлениях в печени, так и при сердечном циррозе. Многие авторы получили статистическую корреляцию между интенсивностью желтухи и венозным давлением в правом сердце. Кроме того в развитии желтухи имеет значение инфаркт легких. Так, из 424 аутопсий погибших от болезней сердца желтуха была у 4%, из них в 10,5% случаев был инфаркт (Kugel, Lichtmann).
Желтушность кожных покровов и склер при кардиальном циррозе невелика, кожный зуд отсутствует. Обращает внимание на себя неравномерная окраска кожных покровов. Так, в местах массивных отеков кожа не окрашена в желтый цвет в связи с тем, что циркулирующий в крови билирубин связан с белком и не поступает в отечную жидкость. У небольшого числа больных желтуха приобретает черты механической: интенсивное, с сероватым оттенком окрашивания кожи, отмечаются пигменты в моче и светлый кал.
Механизм желтухи при расстройствах кровообращения различный.
(1) Печеночная желтуха. Существует предположение, что при поражении сердца клетки печени неадекватно экскретируют все пигменты и действительно самая интенсивная желтуха отмечается у больных с тяжелым и распространенным некрозом клеток печени. Однако имеются исключения из этого правила, когда при недостаточности трехстворчатого клапана с тяжелыми поражениями печени желтухи не наблюдается.
(2) Механическая желтуха. Сдавление желчных капилляров в связи с резким повышением венозного давления внутри долек, а также образование тромбов в желчных канальцах, как следствие замедленного тока желчи в билиарной системе, создают условия для холестаза.
(3) Гемолитическая желтуха часто сочетается с геморрагиями в тканях, особенно инфарктами легких. Известно внезапное появление желтухи при клинической картине инфаркта: будь то легкого, селезенки или почек, в то время как инфаркты той же локализации, но без поражения сердца не дают желтухи.
В очаге инфаркта создается дополнительное депо гемоглобина, из которого образуется билирубин. Этот избыток пигмента не может связываться измененными клетками печени. Rich и Resnik вводили в ткань больных с пороком сердца количество крови, соответствующее тому, которое обнаруживается пи инфаркте легкого, и отмечали повышение билирубина сыворотки крови. Наблюдается также избыток пигмента в тканях при застое в легких на почве поражения сердца, так как и без инфаркта, застойные явления в легких приводят к разрушению гемоглобина.
Следовательно, желтуха при поражениях сердца в большинстве случаев смешанного типа; наибольшее значение имеют поражения клеток печени и перегрузка их пигментом в результате инфарктов, что подтверждается и лабораторными данными. Моча темная с повышенным количеством уробилина, при интенсивной желтухе обнаруживаются и другие желчные пигменты; кал темный с повышенным количеством стеркобилина, в отдельных случаях серого цвета с уменьшением выделения пигмента. В крови определяется повышенное количество билирубина, чаще с прямой реакцией ван ден Берга.
Лечение направлено главным образом на профилактику и терапию основного заболевания. Кроме того, наличие поражения печени требует диеты – стол №5, комплекс витаминов, при необходимости желчегонные препараты, по строгим показаниям кортикостеоиды.
Источник
