Учет больных после инсульта

Инсульт — одно из сложнейших заболеваний ЦНС, которое в 75–80% случаев заканчивается инвалидизацией пациента. Граждане РФ, столкнувшиеся с этой проблемой, имеют право на присвоение соответствующей группы инвалидности и получение материальной помощи от государства.
В следующем материале вы узнаете, кто может на такую помощь претендовать, как происходит оформление инвалидности после инсульта и какие документы для этого нужно собрать. Также рассмотрим вопрос отказа от присвоения инвалидности и возможных способах его опротестования.
Инсульт является острым критическим состоянием, при котором в головном мозге резко ограничивается кровоток либо происходит кровоизлияние. Это может произойти из-за закупорки сосуда холестериновой бляшкой либо его разрыва вследствие удара, чрезмерного повышения внутричерепного давления и пр. При любом виде инсульта нарушается нормальное кровоснабжение мозга.
Дефицит кислорода и других жизненно важных веществ приводит к гибели нервных клеток, которые регулируют всю работу организма: зрение, слух, двигательную и мыслительную активность. У разных больных нарушение этих функций проявляется в разной мере. Одни пациенты сохраняют способность двигаться и обслуживать себя. Другие нуждаются в круглосуточной помощи. В самой крайней степени у перенесшего инсульт может развиться полный паралич, при котором человек впадает в вегетативное состояние. Его кормят через желудочный зонд или внутривенно, полностью обхаживают.
Наиболее тяжелые последствия у 90% пациентов проявляются в первые 2–3 дня после инсульта. Затем кризис проходит. Организм «маленькими шажочками» начинает восстанавливать свои функции. В зависимости от локализации кровоизлияния (либо закупорки сосуда) процесс восстановления может занять до нескольких месяцев. Людям, которым повезло относительно легко выйти из инсульта, частично или полностью восстановить свои функции, важно очень бережно относиться к здоровью. Причина — высокий риск повторного инсульта. Обычно он происходит в течение 3-х лет после первого. Однако бывает и позднее, через 5–10 лет. И если инвалидность не наступила после первого инсульта, то после второго она почти наверняка будет.

Пациентам важно понимать, что право на оформление инвалидности после инсульта по Законодательству РФ имеют не все из них. Вопрос регулируется Федеральным законом РФ № 181 «О социальной защите инвалидов». В нем указано, какие показатели физического и психического здоровья дают пациенту право на помощь по инвалидности.
Основаниями для рассмотрения вопроса присвоения инвалидности могут быть следующие проблемы в здоровье пациента:
- частичное или полное отсутствие возможности самостоятельно передвигаться;
- нарушение пространственной ориентации;
- неспособность контролировать свое поведение;
- зависимость от помощи посторонних (родственников, медперсонала);
- неспособность выполнять элементарные действия, обслуживать себя в быту;
- проблемы с речью, слухом, зрением.
Безусловным основанием для присвоения инвалидности является вегетативное состояние пациента, 100% зависимость от помощи посторонних.
Группы устанавливаются в соответствии с состоянием пациента от самого «легкого» (III группа) — до самого тяжелого (I).
III группа
Третью группу инвалидности после инсульта дают лицам со стойкими — наблюдающимися на протяжении 3–4 и более месяцев — функциональными нарушениями средней тяжести. Пациент при этом может самостоятельно передвигаться. Присутствуют незначительные нарушения речи, ориентации в пространстве, психических реакций, но окончательно эти функции не утрачены.
Имеющиеся проблемы со здоровьем не мешают больному выполнять несложную работу. При этом есть ограничения по определенным видам деятельности: нельзя водить машину, работать с техникой, требующей высокой концентрации внимания, и т. п.
II группа
Вторая группа инвалидности после геморрагического, ишемического и других видов инсульта присваивается лицам, которые имеют серьезные нарушения функций организма на протяжении долгого времени.
Это может быть выраженный парез, отсутствие контроля мочевого пузыря или кишечника, определенные проблемы с самостоятельным передвижением, речевые дисфункции и пр.
I группа
Первую присваивают лицам с наиболее тяжелыми функциональными нарушениями. Обычно это пациенты, которые не могут самостоятельно передвигаться и обслуживать себя в быту, имеют серьезные психические, речевые и другие отклонения. Они требуют круглосуточного присмотра, помощи во всем. В эту же группу попадают лежачие больные и пациенты в вегетативном состоянии.
*Имеются противопоказания необходимо проконсультироваться с врачом. Медицинская лицензия: № ЛО-50-01-011920
Да, инвалидность иногда снимают. При третьей — реже второй — группе состояние пациентов со временем может меняться в лучшую сторону вплоть до полного восстановления дееспособности. Ввиду этого Законом РФ предусмотрено регулярное медицинское переосвидетельствование таких лиц.
В случае если медико-социальная комиссия признает, что перенесший инсульт человек полностью восстановился и может вернуться к обычной трудовой деятельности, инвалидность снимается. Все выплаты прекращаются. При отсутствии каких-либо улучшений на протяжении 4-х лет группа инвалидности присваивается пожизненно.
Оформление инвалидности — это всегда вынужденная мера, без которой больному зачастую просто трудно выжить. Для помощи людям, перенесшим инсульт, государство внедрило специальную программу реабилитации. В нее входят:
- лечебно-восстановительные мероприятия: прием специальных медпрепаратов, физио- и рефлексотерапия, ЛФК, лечебный массаж;
- санаторно-курортное лечение;
- социальная помощь: обучение элементарным навыкам самообслуживания, при наличии показаний — профессиональная переподготовка;
- психологическая помощь профильных психологов для профилактики депрессии и улучшения социальной адаптации инвалида;

- обеспечение слуховыми аппаратами, инвалидными колясками, памперсами, ходунками.
Присвоение инвалидности предполагает также выплату денежной компенсации.
Сейчас в законодательстве РФ принято такое понятие, как «страховая пенсия по инвалидности». Она назначается лицам, у которых есть хотя бы день страхового стажа. Сюда включается время, посвященное трудовой деятельности, уходу за ребенком или пенсионером старше 80-ти, другие предусмотренные законодательством случаи.

Размер пенсии назначается на основании так называемой «фиксированной платы» (далее — ФП). На январь 2020 года она составила 5 686,25 руб. Лицам, получившим инвалидность после инсульта, согласно установленной группе полагается:
- III группа — 50% ФП, что равно 2 846,13 ₽;
- II группа — 100% ФП = 5 686,25 ₽;
- I группа — 200% ФП = 11 372,50 ₽.
Эта сумма может быть увеличена, если инвалид содержит иждивенцев, живет или имеет трудовой стаж на Крайнем Севере. В некоторых населенных пунктах выплачивается дополнительная муниципальная помощь. Этот момент нужно уточнять у городских властей.
Размер фиксированной выплаты периодически пересматривается и индексируется. Повышение обычно составляет порядка 300 рублей в год.
Людям среднего и преклонного возраста, которые перенесли инсульт, категорически противопоказаны:
- тяжелые физические нагрузки;
- высокая физическая активность;
- стрессы;
- резкие перепады температуры;
- контакт с токсическими веществами;
- вибрационные нагрузки;
- работа в положении, при котором голова или корпус долгое время находятся под наклоном.
При выборе места работы нужно учитывать все эти рекомендации, а также индивидуальные особенности состояния больного.

После инсульта трудоустроенный пациент получает больничный на 4 месяца. Спустя этот срок можно обращаться в Медико-судебную экспертизу (МСЭ) для получения инвалидности.
Безработный гражданин может начинать процесс сразу после выписки. Даже если он обратится в МСЭ через 2 или 3 месяца после инсульта, в освидетельствовании ему не откажут.
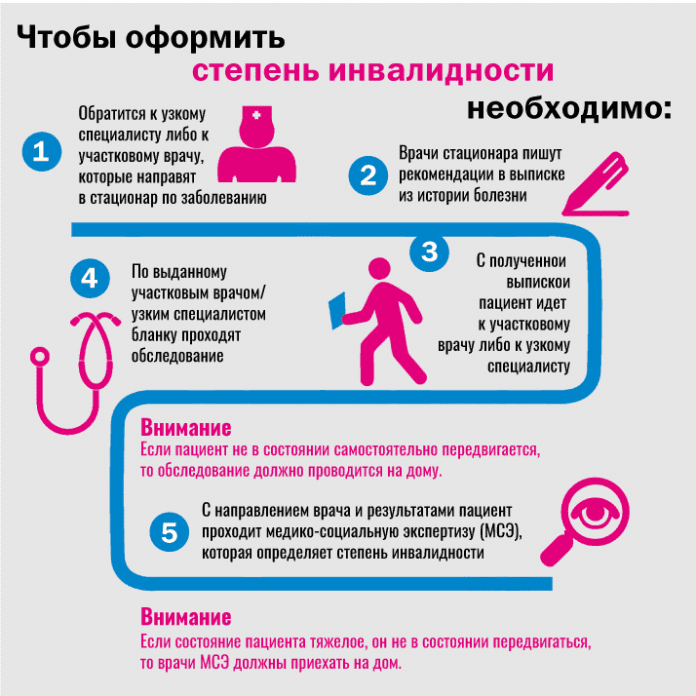
Для установления инвалидности после инсульта нужно сделать следующее:
- Обратиться в свою поликлинику. Рассказать терапевту о желании получить инвалидность после инсульта и имеющихся на данный момент симптомах.
- По специальному направлению врача пройти обследование у эндокринолога, кардиолога, отоларинголога, психиатра.
- Сдать кровь, мочу на анализы, сделать рентгенограмму черепа, УЗИ Доплера, ЭКГ, МРТ/КТ, УЗДГ сосудов. Также терапевт может назначить некоторые дополнительные исследования по индивидуальным показаниям пациента.
- Со всеми данными и направлением терапевта прийти на прохождение Медико-социальной экспертизы. При себе иметь паспорт.
- Написать заявление о желании оформить инвалидность.
- Пройти личный осмотр комиссии МСЭ. Членам комиссии нужно подробно и без стеснения рассказать обо всех имеющихся проблемах со здоровьем. Эти данные будут учтены во время принятия решения.
Перед тем, как оформить инвалидность после инсульта, настройтесь, что процесс будет долгим! Справки следует собирать тщательно. Проходить всех означенных в направлении специалистов — обязательно.
Процесс оформления инвалидности можно начать уже в стационаре — при соответствующих показаниях — или после выписки. Медэкспертиза лежачих пациентов проводится на дому.
Соблюдение порядка оформления инвалидности — не гарантия 100% положительного решения МСЭ. Комиссия может постановить, что состояние обратившегося гражданина удовлетворительно. Он способен работать и обеспечивать себя сам. В этом случае в присвоении группы инвалидности откажут.
При несогласии пациента или ухаживающих за ним родственников решение местной МСЭ можно оспорить в Федеральном бюро МСЭ. Туда необходимо передать свои медицинские справки, постановления, копию паспорта, заявление. Дела в этой организации рассматриваются в течение 30 суток.
Отрицательный вердикт Федерального бюро можно также опротестовать, но уже через суд. Постановление этой инстанции является окончательным. Пересмотру не подлежит.
Отказ МСЭ 100% законен в двух случаях:
- Состояние пациента не соответствует критериям ни одной группы инвалидности.
- Комиссия обнаружила фиктивные справки.
Во втором случае заявитель может быть привлечен к уголовной ответственности за подделку документов (ст. 327 УК РФ).
Привлечь к ответственности можно и самих членов комиссии. Поводом для обращения в суд является откровенно хамское отношение к больному или игнорирование предоставленных им документов.

Пациент не согласен с тем, какая группа инвалидности после инсульта ему была присвоена, либо он вовсе получил отказ. Первое заявление на обжалование нужно подать в ту же комиссию. Повторное освидетельствование и пересмотр дела будет произведен в течение месяца.
Второе заявление подается в вышестоящий орган, Федеральное бюро МСЭ. При третьем обращении — на этом раз в суд — придется нанять адвоката и заручиться результатами освидетельствования, полученными в независимом медицинском центре.
Граждане, перенесшие инсульт в пенсионном возрасте, проходят процесс восстановления гораздо хуже молодых больных. 100% возвращение к состоянию, которое было до инсульта, случается крайне редко. Ввиду этого пенсионный возраст почти в 80% случаев становится критерием для присвоения пожизненной инвалидности.
Внимание! После получения положительного решения МСЭ пенсионеру-инвалиду нужно подать запрос в ПФР для доначисления пенсии по инвалидности. Там же ему будут назначены льготы.
Своя процедура оформления есть и у лежачих больных. Поскольку прикованный к постели пациент не может лично явиться в МСЭ, он назначает представителя. Вместе с нотариусом представитель приходит домой к больному. На месте составляется и подписывается доверенность.
Медицинское освидетельствование лежачего больного после инсульта может происходить по двум сценариям:
- Члены комиссии приходят домой к пациенту и производят осмотр.
- Больного перевозят в стационар и там проводят обследование.
Согласно Законодательству РФ, инвалиды всех групп должны регулярно проходить повторное медицинское освидетельствование. При III и II группе — ежегодно. При I — каждые 2 года. Если этого не делать, инвалидность будет автоматически снята.
При повторном освидетельствовании комиссия МСЭ может выявить улучшения в состоянии пациента. В этом случае будет подниматься вопрос о переходе на более «легкую» группу (I→II, II→III) или полной отмене инвалидности. При несогласии с вердиктом следует также обращаться в Федеральное бюро МСЭ для опротестования.
В противоположном случае — когда выявлены ухудшения или состояние вообще не изменилось — после 4-х лет присваивается бессрочная инвалидность.
Таковы основные условия присвоения групп инвалидности после инсульта, размеры материальной помощи, сроки повторных освидетельствований и способы опротестования отрицательных решений.

Смотрите фотографии сделанные в наших пансионатах. Фотографий много и смотреть их интересно!

Живые видеоролики из наших пансионатов. Большая коллекция для просмотра!
Источник
Инсульт – крайне опасное заболевание, вызванное сбоем в системе мозгового кровообращения.
Пострадавший нуждается в длительном курсе лечения и реабилитации, поэтому очень важно знать, на какую помощь от государства он вправе рассчитывать.
К сожалению, следует признать, что уровень социального обеспечения для лиц, перенесших инсульт, еще не настолько близок к идеалу, как того хотелось бы, но все же некий набор дополнительных прав и гарантий выделить можно:
1. Больничный лист.
Работающий гражданин имеет право на оплачиваемый отпуск по временной нетрудоспособности с сохранением за ним рабочего места.
Больничный лист может продлеваться неоднократно решением врачебной комиссии – до 10-ти месяцев суммарно, а в тех случаях, когда проводилось операционное вмешательство – до 12-ти месяцев.
В период действия больничного листа работник не может быть уволен по инициативе работодателя.
2. Лекарственное обеспечение.
Получить лекарственные препараты на льготных условиях люди, перенесшие инсульт, могут в рамках федеральных и региональных программ бесплатной медицинской помощи. В частности, правом на льготы могут воспользоваться:
– люди, которые находятся на лечении в стационарных условиях (по программе ОМС),
– федеральные категории льготников – инвалиды, ветераны войны, родственники инвалидов войны, герои Социалистического труда и награжденные орденом Трудовой славы и др.,
– региональные категории льготников – устанавливаются на уровне каждого субъекта РФ.
Так, в Москве льготное лекарственное обеспечение предоставляется малоимущим пенсионерам, почетным донорам, участникам обороны Москвы и т.д.
К сожалению, инсульт не включен в число заболеваний, которые дают право на получение бесплатных лекарств за счет федерального бюджета (в отличие от инфаркта, например). Поэтому воспользоваться бесплатным лекарственным обеспечением можно только за счет личного статуса льготника.
3. Долечивание в санатории.
Острое нарушение мозгового кровообращения включено Минздравом в перечень показаний для медицинской реабилитации в санаторных условиях.
В зависимости от степени тяжести инсульта рекомендуется пребывание в санатории от 14 до 28 календарных дней. На все время санаторного курортного лечения больному выдается листок временной нетрудоспособности.
Но на бесплатную санаторную путевку сейчас могут рассчитывать только те пострадавшие, в регионе проживания которых это заболевание включено в Территориальную программу государственных гарантий бесплатной медицинской помощи.
В рамках этой программы закупаются санаторные путевки через ФСС и в порядке очередности выдаются тем, кто нуждается в долечивании по направлению врача.
На федеральном уровне гарантируется бесплатное санаторно-курортное лечение инвалидам, ветеранам войны, членам семьи погибших ветеранов и участников войны и др.
4. Оформление инвалидности.
В тех случаях, когда после прохождения курса лечения и реабилитации у пациента не наблюдается полного восстановления функций организма (нарушена координация движений, проблемы с памятью, ухудшение зрения и т.п.), ставится вопрос о присвоении инвалидности.
Гражданин проходит полный медицинский осмотр по месту лечения и с полученными результатам обращается в местное бюро медико-социальной экспертизы.
Возможно оформление инвалидности в заочном порядке, если у больного наблюдается повышенное кровяное давление, сопровождающееся тяжелыми осложнениями работы центральной нервной системы.
В зависимости от степени поражения функций организма устанавливается 1, 2 или 3 группа инвалидности.
Инвалидность 3 группы предполагает сохранение трудоспособности, но с условием выполнения легкого труда.
Инвалидность дает право назначить пенсию, получать набор социальных услуг (либо отказаться от него в пользу ежемесячной денежной выплаты), пользоваться субсидиями на оплату услуг ЖКХ, а также всеми иными льготами, предусмотренными для инвалидов.
Будем надеяться, что перечень льгот для лиц, перенесших инсульт, еще расширится – ведь сейчас это, к сожалению, одно из самых распространенных опасных заболеваний.
© Сивакова И. В., 2018 г.
Источник
Ежегодно 6 млн человек во всем мире переносят инсульт. 4,5 млн случаев, к сожалению, завершаются летальным исходом. В нашей же стране фиксируется более 400 тысяч инсультов каждый год, и это число постоянно растет[1]. Основные факторы риска — артериальная гипертония, нарушения сердечного ритма, возраст старше 50. Последствия инсульта — двигательные, речевые и когнитивные нарушения, которые отчасти и в разной степени могут быть обратимы при активной реабилитации. Именно поэтому современные врачи считают, что начинать заниматься восстановлением пациента нужно, едва минует острый период.
Есть ли жизнь после инсульта?
Инсульт — это нарушение мозгового кровообращения, возникшее остро и продолжающееся более 24 часов. Именно продолжительностью он отличается от транзиторной ишемии, симптомы которой исчезают в течение суток. Независимо от механизма — резкой недостаточности кровотока или, напротив, кровоизлияния — гибнет часть клеток мозга, в том числе и клетки нервных центров, регулирующих движения, речь, познавательную активность. Это проявляется различными неврологическими нарушениями.
По механизму возникновения инсульт может быть:
- Ишемическим — «инфаркт мозга», возникающий из-за закупорки кровеносного сосуда (до 80% всех инсультов — ишемические)[2];
- Геморрагическим — вызванным кровоизлиянием в глубокие отделы мозга — паренхиматозным, или под его сосудистую (паутинную) оболочку — субарахноидальным кровоизлиянием. Возможны и смешанные формы, когда кровь изливается и в поверхностные, и в глубокие структуры головного мозга.
Любой инсульт — это финал сложного комплекса длительно развивающихся патологических процессов, возникающих при:
- артериальной гипертензии;
- атеросклеротическом сужении артерий головы и шеи;
- нарушении сердечного ритма, способствующем тромбообразованию;
- внутрисосудистом тромбообразовании.
Обычно все эти процессы так или иначе взаимосвязаны: гипертония нарушает структуру сосудистой стенки, делая ее более восприимчивой к атеросклеротическому поражению, атеросклероз коронарных артерий часто провоцирует нарушения сердечного ритма, возникающие из-за недостаточного питания сердечной мышцы, и так далее. Непосредственной же причиной инсульта становится гемодинамический криз — острое изменение кровотока.
Причиной гемодинамического криза может быть:
- резкое изменение тонуса сосудов из-за перепадов АД;
- декомпенсация деятельности сердца;
- повышение вязкости крови;
- формирование тромба в желудочке при аритмии и его миграция в сосуды мозга;
- распад атеросклеротической бляшки и возникновение тромба на ее месте.
И при ишемическом, и при геморрагическом инсульте симптомы примерно одинаковы. Заподозрить начало инсульта можно при появлении:
- слабости в отдельных группах мышц;
- нарушения чувствительности отдельных участков тела;
- внезапного головокружения;
- нарушений координации движений, походки;
- внезапного нарушения речи;
- внезапной потери зрения, двоения в глазах, выпадения полей зрения;
- нарушений глотания.
В тяжелых случаях, если поражен обширный участок мозга, возникает потеря сознания вплоть до комы. Кроме этого, в остром периоде болезни может измениться температура тела, нарушиться гемодинамика (резко повыситься или, наоборот, упасть давление).
Ишемический инсульт чаще происходит во сне, под утро, геморрагический — во время активной деятельности, физической и эмоциональной нагрузки.
Последствия инсульта делятся на 3 большие группы:
- нарушения моторики: парезы, параличи, контрактуры;
- нарушения речи — при поражении участков мозга, ответственных за понимание, распознавание речи, сопоставление понятий и слов, им соответствующих;
- когнитивные и эмоционально-волевые расстройства: нарушения памяти, внимания, познавательной и интеллектуальной деятельности, депрессия.
В нашей стране 48% переживших инсульт теряют способность двигаться, 18% — говорить, и только 20% восстанавливаются настолько, что не получают группу инвалидности[3]. Основной причиной такой статистики является пренебрежение ранней реабилитацией родственниками пострадавшего и отсутствие достаточного количества и качества государственных реабилитационных отделений в российских клиниках.
В связи с этим подчеркнем, что благоприятными прогностическими факторами, дающими обоснованную надежду, считаются:
- сохранность интеллекта больного;
- раннее начало реабилитации;
- адекватная программа восстановления;
- активное участие самого пациента в восстановительных мероприятиях.
Поэтому реабилитацию после инсульта нужно начинать как можно раньше, чтобы шанс вернуть человека к нормальной жизни был максимально высок.
Этапы и сроки реабилитации: когда дорога каждая минута
Время после инсульта, с точки зрения восстановительных мероприятий, можно разделить на 4 периода:
- Острый: первые 3–4 недели. Реабилитация начинается в неврологическом (или ангиохирургическом) отделении.
- Ранний восстановительный: первые 6 месяцев. Для восстановления двигательных навыков особенно (!) важны первые 3 месяца. Реабилитация может проводиться в реабилитационном отделении больницы (если таковое имеется), реабилитационном центре, санатории (при условии значительного самостоятельного восстановления функций), если все эти возможности недоступны — амбулаторно.
- Поздний восстановительный: 6 месяцев–1 год. Амбулаторно-клиническая реабилитация. Если пациент не может посещать реабилитационное отделение (кабинет), проводится на дому.
- Отдаленный: после 1 года. Может проводиться и на дому, и в медучреждении.
Человеческий организм, чтобы там не говорили, имеет невероятную способность к регенерации. По мере восстановления функции погибших клеток мозга берут на себя соседние, перестраиваются соотношения между мозговыми структурами, активируются до того неактивные нейроны. Но для успешной реабилитации и профилактики осложнений важно начинать восстановление буквально в первые же дни, и обязательно прилагая все внутренние усилия больного.
Основная причина инвалидизации после инсульта — двигательные нарушения. При этом контрактуры, т.е. состояния при которых невозможно полностью согнуть или разогнуть конечность, трофические поражения суставов развиваются во время острого периода, и противостоять им эффективней всего сразу же. Уже в остром периоде, как только становится ясно, что угроза жизни пациента миновала, можно начинать делать пассивную гимнастику, массаж, если сознание сохранено — то подключать дыхательные упражнения и занятия по восстановлению речи. Кстати, самая простая и эффективная дыхательная гимнастика — надувание шариков или детских игрушек.
Методы постинсультной реабилитации: программы и средства
Как после ишемического, так и после геморрагического инсульта методы и принципы восстановления одинаковы:
- раннее начало реабилитации — по возможности активизация пациента еще в отделении реанимации;
- преемственность на всех этапах проведения — мультидисциплинарный организованный подход: так как проблемы касаются нескольких сфер, контролировать восстановление должна слаженно действующая команда специалистов;
- непрерывность;
- последовательность;
- интенсивность ежедневной терапии.
Двигательные нарушения — самая частая проблема пациентов после инсульта. К центральным дисфункциям (вызванным поражением мозга) присоединяются патологии суставов из-за нарушения иннервации, контрактуры мышц, а также болевые синдромы, препятствующие правильному движению. Поскольку совокупность всех этих факторов у каждого конкретного пациента индивидуальна, общие рекомендации далеко не так эффективны, как персональная работа. Какие-то проблемы поддаются медикаментозной коррекции (например, при болях, ограничивающих подвижность, назначают анальгетики, при спазмах мышц — миорелаксанты, в том числе и ботулотоксин). Другие требуют долгой и упорной работы. Кинезитерапия в числе прочего использует лечение положением (пораженная конечность фиксируется в специальном лангете на определенное время), пассивную и активную гимнастику, выполняемую преимущественно индивидуально. Стандартная лечебная физкультура может проводиться как индивидуально, так и в группах: упражнения должны помочь расширить диапазон движений, а параллельно — укрепить дыхательную и сердечно-сосудистую систему, активировать активность мозга. Отдельное направление — так называемые функционально ориентированные техники: упражнения, приближенные к нормальным повседневным движениям.
Постоянно разрабатываются и совершенствуются нейрофизиологические техники — «переобучающие» программы. Например, методика PNF (проприоцептивного мышечного облегчения) помогает наладить двигательную активность ослабленных мышц за счет связанных с ними здоровых. А вот бобат-терапия направлена на то, чтобы создать новые двигательные стереотипы, более комфортные и выполнимые для пациента после инсульта.
Обязательно используются и физиотерапевтические методики: массаж, иглорефлексотерапия, электромиостимуляция, магнитная и лазерная стимуляции…
Разумеется, такой сложный комплекс мероприятий требует грамотной и слаженной работы группы специалистов: физического терапевта, эрготерапевта (помогающего восстановить повседневные навыки), массажиста, врача-реабилитолога.
Восстановление речи после инсульта
Более чем у трети пациентов к концу острого периода сохраняются те или иные речевые нарушения[4]. Афазия (потеря способности говорить) часто сопровождается и аграфией (потерей способности к письму): ведь прежде, чем написать слово, его нужно мысленно произнести. Логопед-афазиолог рекомендует специальные упражнения, по сути, его задача — заново научить пациента говорить. Упражнения на артикуляцию и фонацию повторяются много-много раз, пока у пациента не сформируются нужные связочные двигательные навыки. Активней всего речь восстанавливается в первые 3–6 месяцев после инсульта, но целиком процесс может занять и 2–3 года.
Восстановление когнитивных функций
Это память, внимание, способность усваивать новую информацию и использовать ее на практике. Для восстановления когнитивных функций проводятся занятия, цель которых — активизировать психическую деятельность пациента. Чтение, письмо, упражнения для тренировки памяти, ассоциативное мышление — и даже посильные для пациента компьютерные игры — существенно помогают восстановить интеллектуальные способности.
Восстановление глазодвигательных и зрительных функций
После инсульта могут «потеряться» поля зрения, нарушиться движения глазных яблок. Для коррекции этих нарушения применяют специальные упражнения, направленные на тренировку зрительного поиска и слежения за движущимися объектами.
Работа с психоэмоциональной сферой
Согласно медицинской статистике, у 32% перенесших инсульт развивается тяжелая депрессия[5]. В реальности эта цифра, скорее всего, намного больше. Депрессия не просто портит жизнь пациенту, она значительно ухудшает результаты реабилитации — ведь для успеха восстановления нужно активное участие больного, его позитивный настрой на долгую, трудную, но нужную работу. Поэтому обязательно необходима работа с психологом, а если потребуется медикаментозная коррекция, то консультация психиатра (психолог без медицинского образования не имеет права выписывать антидепрессанты).
Все указанные мероприятия проводятся на фоне лекарственной терапии, призванной улучшить кровоток и питание головного мозга.
Вероятность повторения: как снизить риск
Печальный факт: от 25 до 32% всех инсультов — повторные[6]. Говорить о точной статистике повторных инсультов и их исходах довольно трудно: по данным отечественного регистра инсультов, их реальная частота в 5–6 раз выше фиксируемой[7] — банальное отсутствие КТ создает минимум 10% диагностических ошибок даже при очевидной клинической картине[8].
Как бы то ни было, поскольку главная причина инсультов — гемодинамические нарушения, профилактика повторного инсульта направлена прежде всего на их коррекцию:
- Контроль АД. Желательно достичь значений артериального давления ниже 140/90. При этом снижение давления ни в коем случае не должно быть резким. Кроме лекарств, нужно обратить внимание на диету: по данным ВОЗ, употребление более 5 граммов соли в день повышает риск развития гипертонии и сердечно-сосудистых катастроф[9]. У здоровых людей потребление больших объемов соли не вызывает негативных последствий, поскольку организм сам приводит электролитный состав биологических жидкостей в баланс, но это не относится к людям, страдающим сердечно-сосудистыми и/или почечными заболеваниями. При этом нужно помнить: бόльшая часть соли поступает в рацион из консервов, полуфабрикатов, копченостей и подобных им продуктов.
- Нормализация холестерина и липидного состава крови. Помимо лекарств (назначенных врачом) можно добавить в рацион овсяные[10] и рисовые[11] отруби — содержащиеся в них растворимые пищевые волокна помогают снизить холестерин и липиды крови.
- Антитромботическая терапия. Чаще всего для профилактики тромбозов назначают ацетилсалициловую кислоту в дозировке до 325 мг/сут. Но пациентам, причиной инсульта которых стал тромб, сформировавшийся в полости сердца на фоне аритмии, назначают более сильные (но и более опасные в плане передозировки) препараты, такие как «Варфарин». Эти средства требуют постоянного контроля состояния свертывающей системы крови.
Восстановление после инсульта — задача, требующая комплексного подхода, участия как врачей многих специальностей, так и самого пациента и его родственников. Но последовательная и настойчивая реабилитация способна если не вернуть пациента к прежнему образу жизни полностью, то позволить ему сохранить самостоятельность и предупредить развитие тяжелых осложнений и повторных рецидивов.
Источник
