Трансмуральный инфаркт миокарда сколько живут

Заболевания сердечно-сосудистой системы все еще остаются самой частой причиной смертности людей по всему миру. Первое место среди них занимает ишемическая болезнь сердца (далее — ИБС) и ее крайнее проявление — инфаркт миокарда (далее — ИМ).
Несмотря на совершенствование методов диагностики и лечения, а также уменьшение общей летальности от ИБС, летальность от инфаркта миокарда за последние годы продолжает расти.
Выживаемость после ИМ зависит от множества факторов, начиная от скорости оказания первой помощи и выбранного метода лечения до того, какая температура воздуха в этот день была на улице.
Наиболее значимыми факторами из них являются пол, возраст, срок госпитализации от начала приступа, обширный инфаркт или нет, артериальная гипертония, проведение чрескожного вмешательства и повторный инфаркт миокарда.
Последствия инфаркта миокарда и прогноз жизни
Иногда возникают осложнения инфаркта миокарда, которые могут повлиять на прогноз. Это кардиогенный шок, острая сердечная недостаточность, тяжелая аритмия. Чаще они развиваются при обширном ИМ.
Большинство отдаленных последствий ИМ связано с формированием рубца из соединительной ткани на месте гибели кардиомиоцитов.
Если площадь инфаркта миокарда (некроза сердечной мышцы) удается ограничить с помощью тромболитической терапии, начатой в первые 4-6 часов, или кардиохирургического вмешательства (аорто-коронарного шунтирования, чрескожного коронарного вмешательства), то можно уменьшить вероятность неблагоприятных последствий.
В противном случае соединительная ткань не дает возможности полноценно сокращаться этому участку миокарда, развиваются различные нарушения проводимости, страдает сердечный выброс.
В итоге развивается сердечная недостаточность, органы страдают от недостатка кислорода, что негативно сказывается на работе всего организма.
В процессе реабилитации функции пораженного участка возьмут на себя соседние области. Для этого нужно определенное время, соблюдение этапов реабилитации, непрерывность предписанного лечения и постепенное увеличение физической нагрузки под строгим контролем специалиста здравоохранения.
В ряде случаев возможны поздние осложнения ИМ. Среди них:
Аневризма сердца — истончение и выпячивание стенки сердца в виде мешка, которое приводит к уменьшению сердечного выброса и прогрессированию сердечной недостаточности.
- Тромбоэмболические осложнения могут развиваться из-за несоблюдения режима физической активности или отступления от плана лечения, который всегда включает средства, влияющие на свертываемость крови.
- Хроническая сердечная недостаточность развивается из-за нарушения сократительной функции левого желудочка. Проявляется отеками нижних конечностей, одышкой при физической нагрузке и др.
Риск таких осложнений сохраняется в течение всего первого года после ИМ.После года вероятность осложнений меньше в том случае, если пациент придерживается назначенного лечения и регулярно наблюдается у кардиолога.
Вероятность повторного инфаркта миокарда
По данным клинических исследований, в течение 7 лет после первого ИМ повторное событие случается у порядка 14% мужчин и 17% женщин. Около 30% повторных ИМ развиваются на протяжении года. Причем регистрируются они чаще у пациентов старшего возраста.
Если следующий ИМ развивается в течение 2-х месяцев, то говорят о рецидиве ИМ. Для предупреждения повторного ИМ, пациент должен пройти все этапы реабилитации, наблюдаться у кардиолога и регулярно принимать все назначенные препараты.
Ожидаемая продолжительность жизни после инфаркта миокарда
Выживаемость после инфаркта специалисты чаще всего оценивают по регистрам пациентов в разных регионах. Обычно анализируют выживаемость на протяжении 1 года, 3, 5 и 8 лет. Так установлено, что если у пациентов нет нарушения функции почек или сахарного диабета, то практически все они доживают до трехлетнего срока после перенесенного ИМ.
Отдаленная выживаемость в значительной степени зависит от качества оказываемой помощи и вида лечения, выбранного на госпитальном этапе.
По данным исследования DANAMI-2, среди всех пациентов с инфарктом миокарда восьмилетняя выживаемость составила: 15,6% после использования тромболизиса и 12,4% — чрескожных коронарных вмешательств (ЧКВ).
Наибольший риск смерти приходится на первый год жизни после ИМ (до 32%). Основные причины: повторный инфаркт — 37%, хроническая ишемическая болезнь сердца — 21%, внезапная сердечная смерть, тромбоэмболия легочной артерии и острое нарушение мозгового кровообращения (инсульт).
В зависимости от препаратов, которые принимают пациенты после ИМ, срок жизни тоже отличается. Доказано, что прием бета-блокаторов снижает смертность с 61% (у тех, кто их не принимает) до 24% на протяжении 5 лет.
Необходимость и особенности реабилитационного периода. Задачи реабилитации пациентов после ИМ или кардиореабилитации
- Помочь организму восстановиться после инфаркта миокарда/ кардиохирургического вмешательства, адаптироваться к привычным нагрузкам.
- Восстановить работоспособность и качество жизни.
- Снизить риск осложнений, повторных инфарктов.
Качественная реабилитация должна быть непрерывной и последовательной.
Для этого обеспечивается сопровождение пациента на каждом из этапов, начиная с момента поступления в клинику.
Стационарный
Проводится в реанимации или палате интенсивной терапии, а затем в специализированном кардиологическом отделении или в сосудистом центре.
Реабилитационный центр или санаторий
Длится до 28 дней после инфаркта в отделении реабилитации и в кардиологическом санатории.
Амбулаторный
Наблюдение в поликлинике в течение 12 месяцев у кардиолога, врача-реабилитолога и инструктора по лечебной физкультуре. Продолжается самостоятельно в домашних условиях.
Основу реабилитации составляет физическая нагрузка, которая постепенно увеличивается под контролем специалистов. Так, если в первые сутки больному показан строгий постельный режим, то со временем он расширяется возможностью садиться в кровати несколько раз в день, ходить по палате и коридору.
После 8-18 дня, в зависимости от тяжести ИМ, пациент уже способен пройти до 3 км с небольшой скоростью и заниматься на велотренажере.
Программа физической реабилитации разрабатывается индивидуально. Возможна как ускоренная программа (7-10 дней) для пациентов с низким риском, так и расширенная— для тех, у кого высокий риск осложнений.
На каждом этапе состояние больного контролируется и оценивается по различным критериям, в том числе, по нагрузочным пробам.
В программу реабилитации, кроме физической, входят:
- Медикаментозная терапия (вторичная профилактика сердечно-сосудистых событий).
- Коррекция образа жизни: диета, контроль веса, показателей липидного обмена.
- Психологическая поддержка.
- Образовательная программа.
Такой комплексный подход позволяет предупредить осложнения, как можно быстрее вернуть пациента к работоспособному состоянию, адаптировать его сердечно-сосудистую систему к нагрузкам и улучшить качество жизни.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/skolko-zhivut-posle-infarkta/
Источник

Инфарктом называется явление, при котором из-за недостатка кровоснабжения начинает отмирать часть какого-либо органа.
Инфаркты миокарда – сердечной мышцы – встречаются часто и чрезвычайно опасны для жизни, потому они на слуху у многих людей, интересующихся медициной и заботящихся о собственном здоровье.
Давайте разберемся, что такое трансмуральный инфаркт миокарда и чем это состояние отличается от других форм.
Особенности
Приставка «транс» в медицине и биологии означает «через», «сквозь». Трансмуральный отличается от других видов инфаркта тем, что при нём отмирание клеток происходит не только в средней сердечной мышце, но и других слоях сердца – эпикарде и эндокарде.
Некротический очаг, то есть зона, клетки в которой отмерли, подверглись некрозу, пронизывает стенку сердца насквозь. Другие же формы инфаркта миокарда не задевают внешнюю и внутреннюю оболочки сердца, ограничиваясь лишь средней, мышечной оболочкой.
Около 1/5 всех внезапных смертей приходится на трансмуральный инфаркт. У мужчин болезнь распространена в 5 раз больше, чем у женщин. Из всех перенесших эту форму до 19-20% умирают в первый месяц.
Причины и факторы риска
 Инфаркты происходят в результате недостаточного кровоснабжения органа или его участка. Лишившись доступа кислорода и питательных веществ, клетки начинают погибать, то есть, происходит некроз. Трансмуральный инфаркт миокарда происходит по той же схеме.
Инфаркты происходят в результате недостаточного кровоснабжения органа или его участка. Лишившись доступа кислорода и питательных веществ, клетки начинают погибать, то есть, происходит некроз. Трансмуральный инфаркт миокарда происходит по той же схеме.
Нарушения кровоснабжения возникают из-за того, что просвет венечной артерии перекрывается атеросклеротической бляшкой. В результате сердце недополучает кислород и питательные вещества, но в спокойном состоянии это не опасно.
Когда возникает стрессовая ситуация или человек занимается интенсивным трудом, скорость тока крови увеличивается, вокруг бляшки возникает турбулентное завихрение. Оно повреждает внутреннюю поверхность сосуда и вызывает образование тромба, который ещё больше осложняет кровоснабжение сердца.
В результате нехватки кислорода, который поставляется клеткам всех трёх слоёв сердца вместе с кровью, начинается гибель этих клеток.
Первопричиной данного вида инфаркта является наличие склеротических бляшек в венечных артериях. Факторами риска являются:
- Возраст (трансмуральный инфаркт – заболевание людей старше 45-ти лет);
- Генетическая предрасположенность;
- Повышение холестерина в крови;
- Ожирение;
- Курение табака;
- Гиподинамия;
- Стрессовые ситуации;
- Неправильный рацион;
При этом, более 35% случаев связаны именно с курением, что делает его самым важным фактором риска.
Осложнения и последствия
Из всех разновидностей инфаркта данный вид является самым опасным, так как затрагивает все три оболочки сердца. В зависимости от площади нектротических изменений выделяют мелкоочаговый и крупноочаговый трансмуральный инфаркт. Последний характеризуется многочисленными и очень опасными осложнениями, среди которых:

- Тромбоэмболия;
- Отёк лёгких (причины, клиника, тактика помощи);
- Параличи конечностей;
- Нарушения речи;
- Мерцание желудочков, которое ведёт к смерти;
- Отказ различных органов и систем;
- В тяжёлых случаях – разрыв сердца.
Небольшие тромбы, которые при инфаркте образуются в большом количестве, могут заноситься с током крови в головной или спинной мозг, закупоривая капилляры и лишая кровоснабжения отдельные части этих органов. Это и служит причиной нарушения речи или параличей.
Закупорка сосудов тромбами может приводить к отказу любых органов и является одним из опаснейших осложнений.
Разрыв сердца наступает внезапно и представляет собой нарушение целостности сердца в районе, поражённом некрозом. Чем больше этот район по площади, тем больше вероятность разрыва.
Мерцание желудочков – явление, при котором вместо нормальных сокращений желудочки сердца начинают бессистемно дрожать. При этом выталкивать кровь они не могут, из-за чего прекращается кровоснабжение всех органов и систем, которые остаются без поступления кислорода и питательных веществ.
Мерцание желудочков вскоре может переходить в трепетание – дрожь с частотой до 400 Гц. В этом состоянии сердце тоже не может обеспечить кровообращение, а потому вскоре наступает смерть.
Симптомы
Симптомы могут быть различны и зависят от особенностей течения болезни. Но есть и группа симптомов, общая для большинства перенесших острый трансмуральный инфаркт миокарда:

- Частое болезненное сердцебиение (тахикардия);
- Ощущение «замирания» сердца;
- Острая сжимающая боль, которая отдаёт в левую руку, левую лопатку, левую половину нижней челюсти, зубы, левое ухо;
- Побледнение кожи и слизистых оболочек;
- Волнообразная продолжительная боль, которая может не отпускать от нескольких часов до суток;
- Приступы удушья, напоминающие астму (сердечная астма).
Диагностика
Для того чтобы диагностировать трансмуральный инфаркт миокарда, нужно провести ЭКГ. Поскольку электрокардиография основана на изучении электрических потенциалов в разных участках сердца, а при некрозе картина распределения этих потенциалов резко меняется, опытный специалист сможет на основе ЭКГ и выяснить, где находится участок поражения, и примерно его площадь, и отличить трансмуральный инфаркт от других видов некротических изменений в сердце.
О площади зоны поражения можно узнать на основе анализа крови. Так, после инфаркта повышается число белых кровяных телец (лейкоцитов). Лейкоцитоз может продержаться до 14-ти дней, а когда число лейкоцитов начинает снижаться, повышается скорость оседания красных телец (эритроцитов).
Первая помощь
Трансмуральный инфаркт – очень опасное состояние, смерть может наступить внезапно и в любой момент, потому мероприятия по оказанию помощи нужно начинать до прибытия врача. Вот перечень таких мероприятий:
- Вызвать скорую;
- Уложить больного в горизонтальное положение;
- Больному следует принять нитроглицерин – 1 таблетку. Если боль не уходит, через 5 минут взять ещё одну. Больше 3-х таблеток принимать не следует;
- Также следует принять таблетку аспирина;
- При одышке и хрипах в лёгких больного нужно перевести в сидячее положение, а под спину ему подсунуть валик или подушку.
Больше о помощи больному с инфарктом и потерей сознания смотрите на видео:
Эти простые мероприятия помогут спасти жизнь больному до приезда специалистов.
Тактика лечения
На госпитальном этапе лечение основывается на трёх направлениях:

- Борьба с болевым синдромом и психологическими последствиями;
- Борьба с тромбообразованием;
- Борьба с нарушениями ритма сердца.
Чтобы избавить больного от болевого синдрома, применяют сильные наркотические средства, в т.ч., морфин и промедол, а для борьбы со страхами и возбуждением – транквилизаторы, напр., реланиум.
Тромболитическая терапия направлена на устранение тромбов в коронарных сосудах и восстановление нормального кровоснабжения сердца. Для этого применяются такие препараты как фибринолизин, альтептаза, гепарин. Борьбу с тромбами нужно начинать уже в первые часы после инфаркта.
Для борьбы с аритмиями применяют средства, блокирующие бета-адренорецепторы (атенолол), и нитраты (упоминавшийся уже нитроглицерин).
При этом поддерживающая терапия может продолжаться всю оставшуюся жизнь пациента.
Прогноз
Прогноз зависит от площади поражения оболочек сердца. Поражение более 50% миокарда приводит к смерти. Даже при небольшой площади поражения сохраняется возможн,ость гибели в результате тромбоэмболии или разрыва сердца.
Даже если острый период был пройден и серьёзных осложнений не возникло, прогноз считается условно-неблагоприятным из-за необратимых изменений в мышечной ткани, которые возникают в результате инфаркта.
Реабилитация
В реабилитационный период очень важно правильное питание. Пища должна быть негрубой, легкоперевариваемой и приниматься малыми порциями 5-6 раз в день. На первых порах рацион должен состоять из каш, сухофруктов, соков и кефира. Так же полезны курага, свекла и другие продукты, способствующие опорожнению кишечника.
Со временем рацион расширяется, а режим питания становится обычным, но жирной пищи с высоким содержанием холестерина следует избегать на протяжении все жизни.
Физическая реабилитация включает постепенное возвращение пациенту двигательной активности. На ранних этапах важно предотвратить застойные явления в лёгких, атрофию мышц и прочие последствия неподвижного образа жизни. Постепенно по мере выздоровления больного начинаются занятия лечебной физкультурой, ходьбой.
Желательно проводить реабилитационные мероприятия в санаториях. Срок реабилитации индивидуальны и зависят как от площади поражения сердца, так и от осложнений.
Профилактика
Меры профилактики сводятся к устранению факторов риска, которые перечислены выше. Чтобы избежать трасмурального инфаркта, необходимо:

- Отказаться от курения;
- Соблюдать низкохолестериновую диету;
- Снизить потребление поваренной соли;
- Бороться с ожирением;
- Контролировать давление (оно не должно превышать 140/90 мм.рт.ст.);
- Избегать сильных стрессов;
- Избегать больших физических нагрузок.
От иных видов инфаркта миокарда трансмуральный инфаркт отличается тем, что поражает не только миокрард, но и две другие сердечные оболочки (эпикард и эндокрад), состоящие из соединительной ткани. По этой причине повышается вероятность разрыва сердца и тромбоэмболии.
Источник
Трансмуральный инфаркт миокарда — это острый, сквозной некроз кардиальных структур по всей толщине.
Сердечная мышца представлена несколькими слоями. Собственно средний — миокард, наружный — эндокард и внутренний или эпикард.
В случае нарушения указанного рода возникает некроз всех трех оболочек — тотальное отмирание. Потому болезнь имеет серьезный прогноз, летальна во многих случаях.
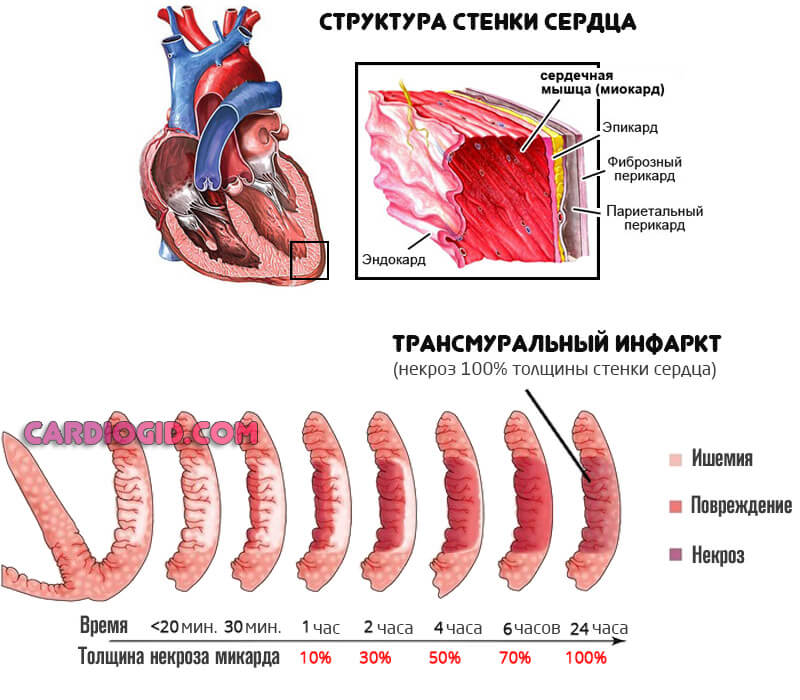
При подозрениях на инфаркт трансмурального типа необходима срочная качественная диагностика и первая помощь. Распознать эту форму трудно, показана эхокардиография.
Учитывая высокую летальность, рекомендуется, по меньшей мере, неделю наблюдать за пациентом в стационарных условиях. Реабилитация продолжается несколько лет. Лечение пожизненное.
Механизм складывания патологии
Развитие отклонение проходит ряд этапов. На первом влияет негативный фактор. Основной и непосредственный — коронарная недостаточность.
Представляет собой острое нарушение нормального кровотока в соответствующих артериях, питающих сердце. При дисфункции сразу обоих сосудов возникает обширная форма поражения. Смерть почти неминуема.
Атеросклероз, то есть сужение или закупорка коронарной артерии заканчивается снижением сократительной способности миокарда. Интенсивность кровяного выброса в большой и малый круг падает.
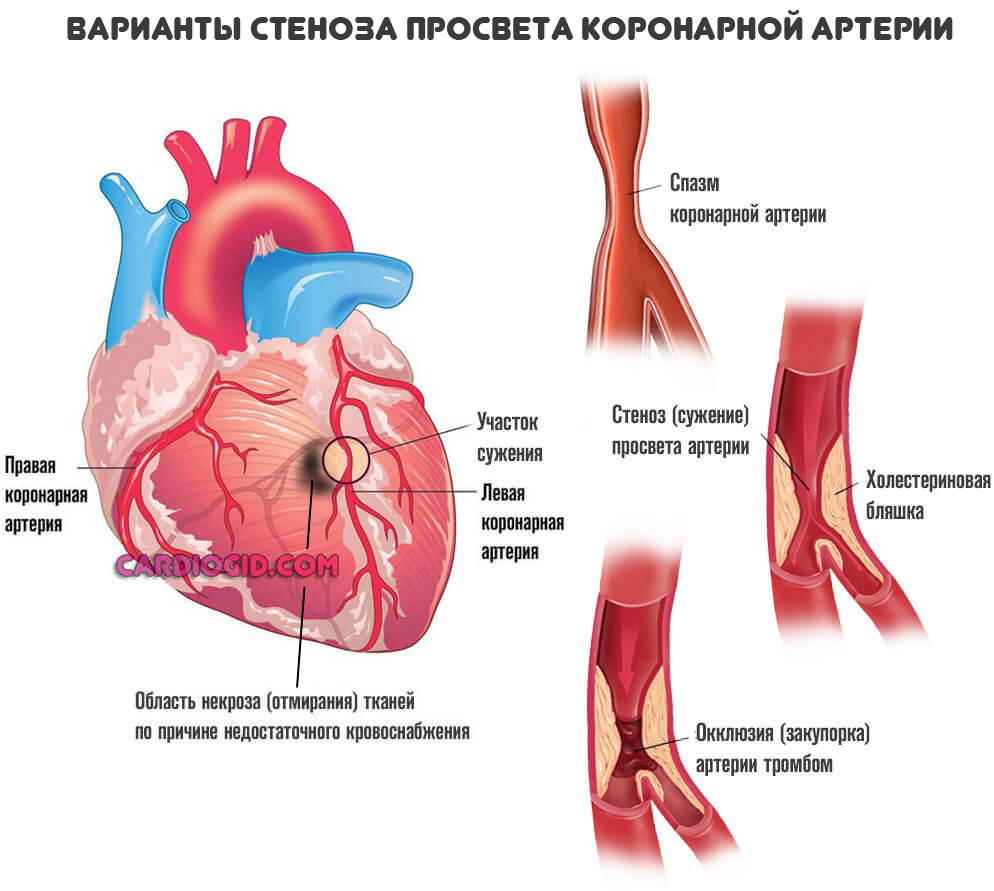
Это замкнутый процесс. Соответственно питание мышцы снижается дальше, возникают дыхательные и прочие нарушения. Симптоматика спадает по мере прогрессирования, однако, это плохой признак.
Восстановительные процедуры требуются в течение первых 2-3 часов. Тогда шансы на частичную компенсацию состояния есть. Однако не высокие. Все зависит от площади поражения.
При закупорке сосуда на 20-30% развивается стенокардия. Более 30% — отмирание клеток. Свыше 70% — обширный некроз с высоким риском смерти пациента.
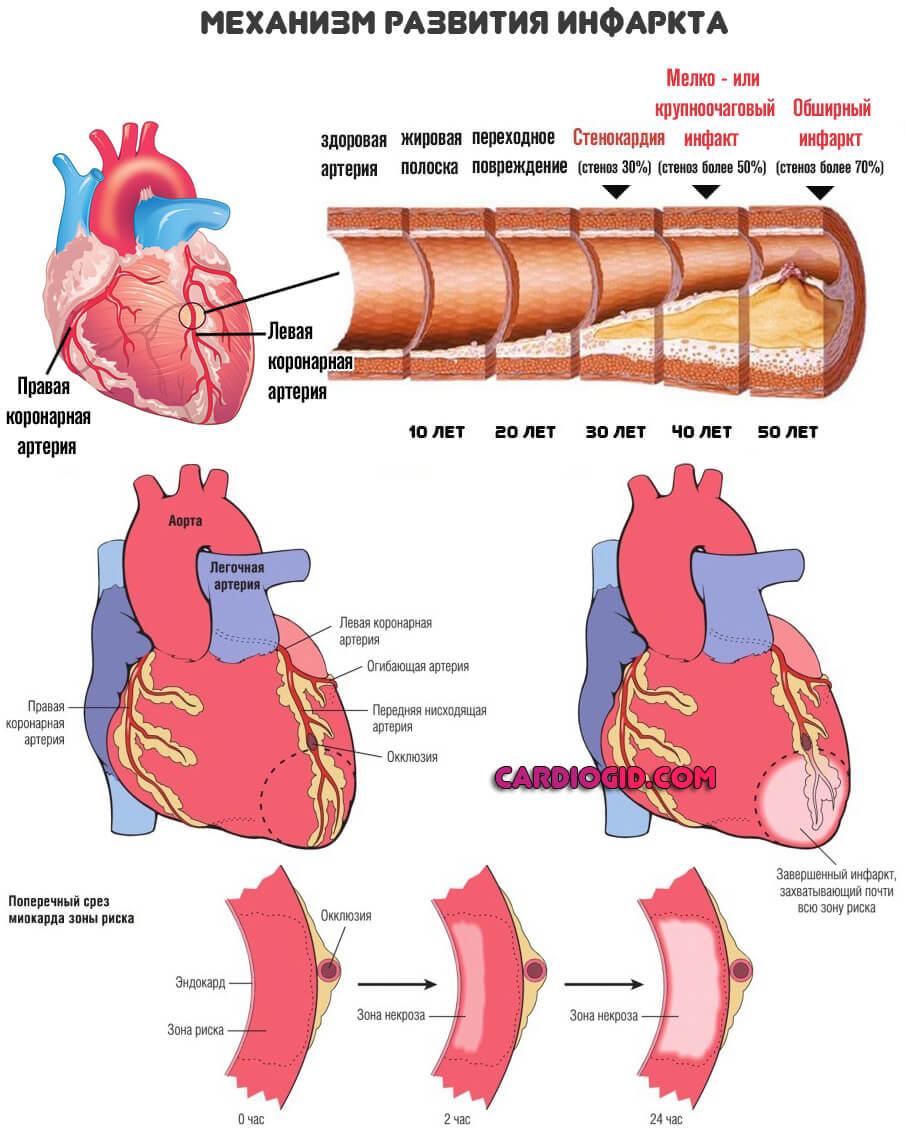
Стадии
Трансмуральный инфаркт проходит несколько этапов в развитии:
- Продромальный период. Проявляет себя за пару часов, бывает дней до начала собственно патологического процесса. Сопровождается приступами стенокардии, начальными признаками ишемии сердечных структур. На этой стадии еще возможно обращение процесса вспять, хотя гарантий никто не даст.
- Острый период. Развивается спустя 30 минут, максимум составляет 6 часов. Это собственно сам трансмуральный инфаркт. Дает выраженную клиническую картину состояния, с болями в груди, одышкой, потливостью и аритмиями.
Внимание:
При поражении задней стенки симптомы скудные или полностью отсутствуют.
- Период стагнации. Длительность около 10-14 дней. Происходит эпителизация (рубцевание) тканей, частичное восстановление. При незначительных объемах поражения компенсация гемодинамических нарушений и дистрофии органов.
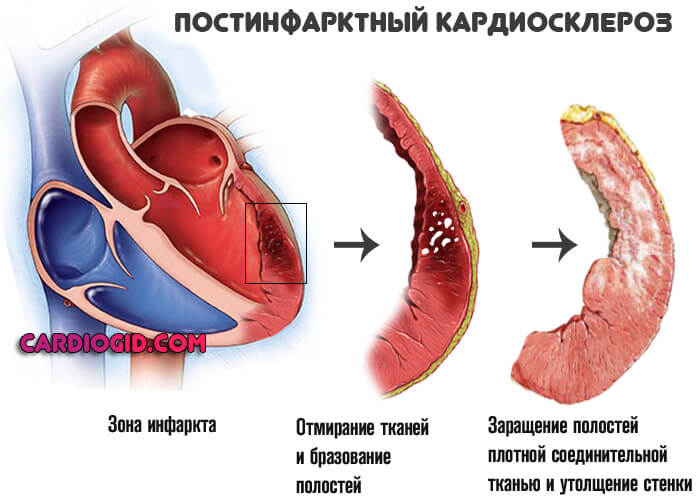
- Подострая фаза. Длится около полугода. Сопровождается минимальной постоянной симптоматикой. Формируется стойка ишемическая болезнь разной степени тяжести. Адаптация может быть сложной. Требуется длительное лечение.
- Поздняя реабилитация. Признаки отсутствуют, но сформировавшиеся функциональные нарушения никуда не деваются. Наблюдается одышка, тахикардия. Возможны аутоиммунные патологии (синдром Дресслера).
Полный цикл развития процесса составляет порядка года. Летальность высокая в первые часы-дни. По мере компенсации нужно корректировать терапию, чтобы добиться стойкой положительной динамики.
Классификация по локализации
- Инфаркт передней или задней стенки левого желудочка. Первый вариант протекает с выраженными симптомами, легко диагностируется даже без инструментальных методов. В кардиологической практике встречается именно эта разновидность процесса. Летальность высокая, примерно 30-50% при средних размерах очага, и до 80% при крупноочаговом некрозе.
- Инфаркт правого желудочка. На его долю приходится до 20%. Основное последствие — шок. Потому состояние заканчивается смертью почти в 90% ситуаций.
- Верхушечная форма. Дает органические дефекты, разрывы межжелудочковой перегородки. Летальность — 80%. Даже при своевременной помощи.
- Предсердная разновидность. Встречается крайне редко, до 2% случаев. Смерть наступает в результате аритмии, вероятность 30% или около.
- Поражение межжелудочковой перегородки. Также нечастый вид. Риски примерно те же.
Если очаг поражения определить не удается в диагнозе ставится пометка — «неуточненной локализации».
Классификации используются врачами-практиками для разработки правильной схемы лечения, диагностики, дальнейшего реабилитационного ведения пациента.
Причины
Факторы развития примерно одинаковы и не зависят от формы патологического процесса. Острый трансмуральный инфаркт — результат атеросклероза коронарных артерий. Болезнь протекает в двух клинических формах.
- Первая — сужение (стеноз) сосудов. Развивается у хронических гипертоников с большим стажем, пациентов курящих, злоупотребляющих спиртными напитками и психоактивными веществами.
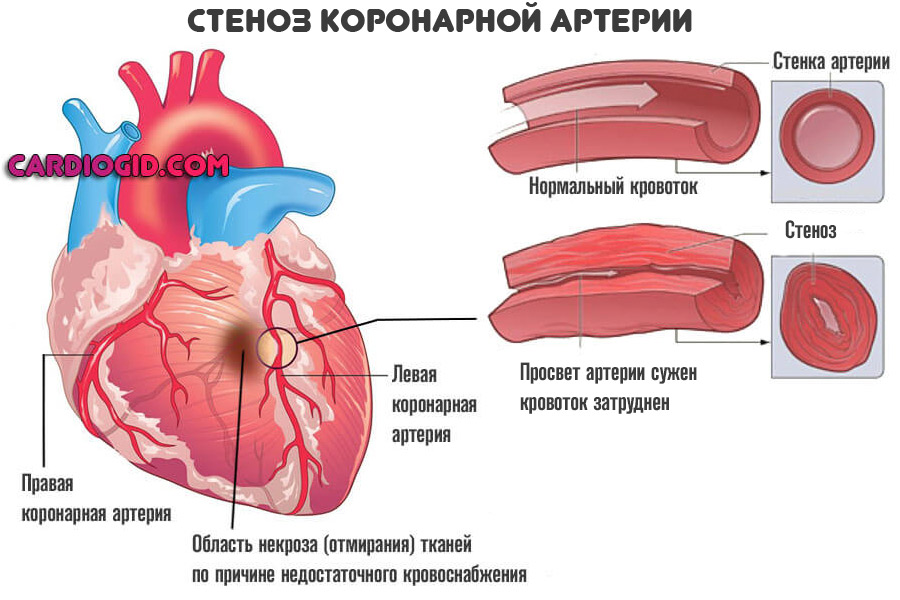
Купирование процесса проводится консервативными методами. При неэффективности назначают операцию по стентированию, баллонированию (механическому расширению просвета) или же протезированию пораженного сосуда.
- Вторая возможная форма — закупорка или окклюзия коронарной артерии тромбом или холестериновой бляшкой. Применяются статины, и препараты для растворения кровяных сгустков.
При срочной помощи некроз не успевает сформироваться. Нужно помочь в первые 4-6 часов, лучше раньше.
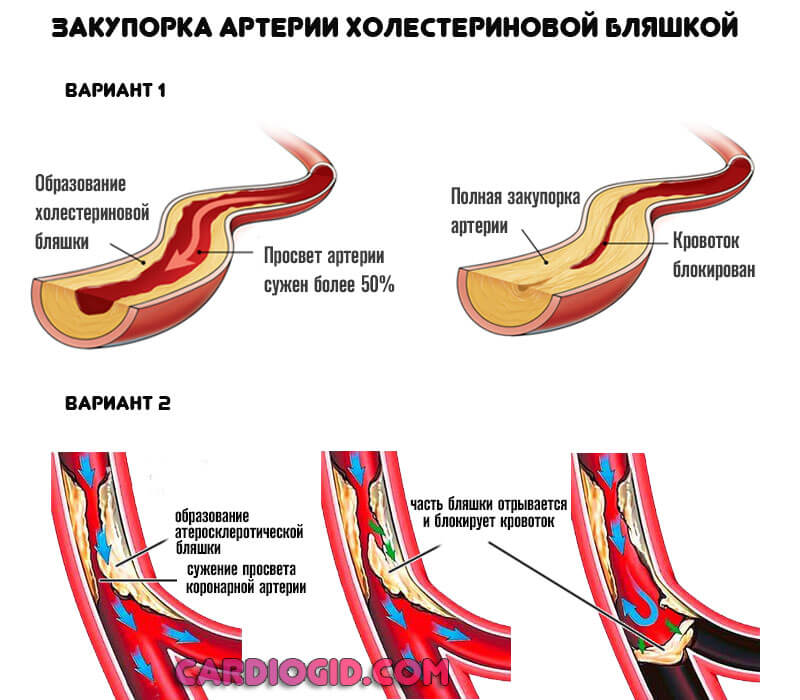
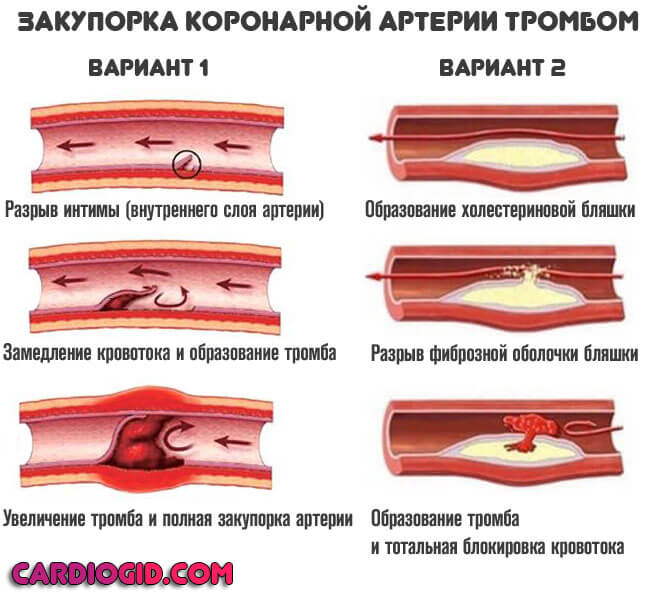
Прочие факторы обуславливают лишь атеросклероз или нарушение тока крови.
Гипертоническая болезнь
Стойкий рост артериального давления у пациента. Развивается как ответ на врожденные генетические факторы, неправильный образ жизни, избыток соли и прочие моменты.
Высокие уровни АД сказываются на тонусе сосудов. Они резко стенозируются, в течение считанных минут. Возникает острая ишемия.
В зависимости от объемов поражения возможно формирование инфаркта разных видов. Допускать такого нельзя. Гипертоническая болезнь хорошо поддается лечению только на начальных стадиях (первой и второй), на третьей возникают проблемы. Но вопрос также решаемый.
Метаболические дефекты
Обобщенное наименование патологических процессов. Основной объективный признак — нарушение липидного обмена, депонирования жиров. Такие пациенты нередко имеют повышенную массу тела. Но большой вес не сам по себе виновник. Это следствие.
Гипоксия
В результате отравления угарным газом, механической асфиксии, прочих моментов, связанных с недостаточным клеточным обменом. Восстановление проводится в срочном порядке.
Вероятность подобного исхода относительно низка. Около 7-12% случаев заканчиваются трансмуральным инфарктом.
Гипертиреоз
Избыточная выработка гормонов щитовидной железы. Т3, Т4, также гипофизарного ТТГ. Каковы причины — сказать трудно. Опухоли органа, воспалительный аутоиммунные патологии (тиреоидит Хашимото), диета с высоким содержанием йода или проживание в районах с избытком этого элемента.
Терапия под контролем эндокринолога. В один момент инфаркт не развивается, требуется много времени. Речь о позднем осложнении.
Сахарный диабет
Хроническое заболевание. Сопряжено с недостаточной выработкой инсулина или снижением чувствительности тканей к нему.
Терапия пожизненная. Сосуды по всему организму страдают в первую очередь. Тромбоз глубоких вен нижних конечностей влечет гангрену, нарушения анатомии артерий сетчатки — ангиопатию и слепоту. А поражение структур сердца заканчивается инфарктом.
Снизить вероятность можно только при постоянном лечении под контролем специалистов.
Избыточная выработка кортизола
Гормона коры надпочечников. Болезнь — результат опухолей самого парного органа или гипофизарной аденомы, так называемой кортикотропиномы. Клинический вариант патологического процесса — синдром Иценко-Кушинга.
Пациенты с таким диагнозом хорошо видны при первичном же осмотре. Гинекомастия, ожирение, лунообразное лицо, высокие показатели артериального давления, одышка, постоянная усталость, проблемы с опорно-двигательным аппаратом.
Курение
Длительное потребление табачной продукции. Провоцирует хронический стеноз сосудов. Через 3-5 лет риск метаболических отклонений также повышается почти втрое.
Отказ от пагубной привычки при формировании привыкания организма уже не дает стопроцентного эффекта. Потребуется длительная реабилитация, от 3 месяцев до года.
Злоупотребление спиртными напитками
Алкоголь не дает положительного эффекта, это миф. Согласно некоторым исследованиям, холестерин начинает активнее усваиваться организмом, откладываться на стенках сосудов, что приводит к атеросклерозу даже при малых объемах потребления пищи, богатой жирами.
Врожденные и приобретенные пороки сердца
Не выявляются на ранних стадиях. Порой вообще не дают каких-либо симптомов на протяжении многих лет. Проблема вскрывается после развития неотложного состояния: инфаркта или остановки сердца.
Некоторые анатомические дефекты более очевидны: стеноз или пролапс, недостаточность митрального, аортального и трикуспидального клапанов.
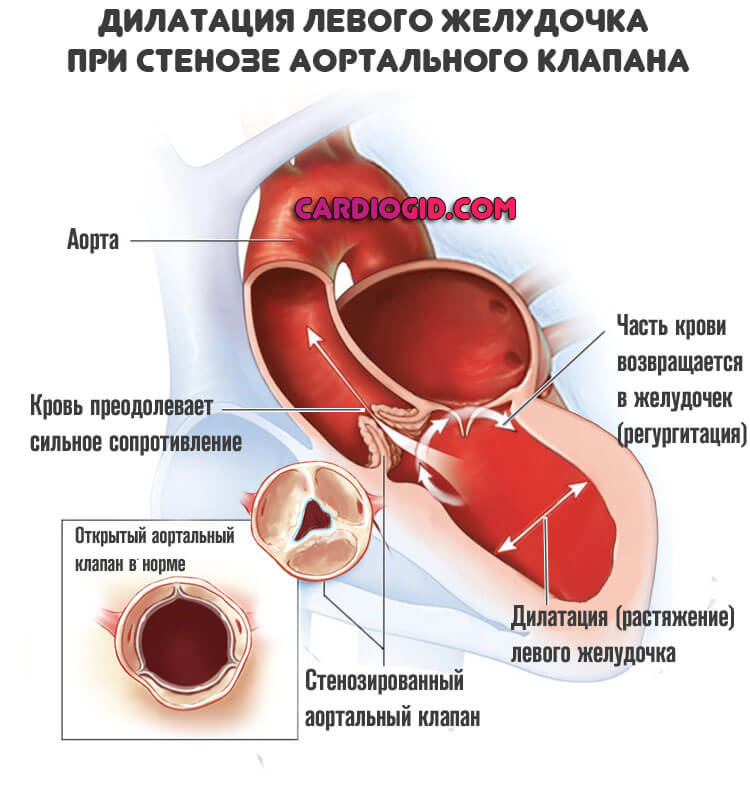
В краткосрочной перспективе (несколько лет) они приводят к гемодинамическим нарушениям. Кровь выбрасывается в большой круг не полностью, развивается ишемия миокарда. Это единственный фактор, не имеющий отношения к атеросклерозу.
С течением времени сердце изменяется на клеточном уровне. Недостаточная трофика ведет к утолщению кардиальных структур, а застой крови в камерах заканчивается их расширением (дилатацией). Диагностируется кардиомиопатия.
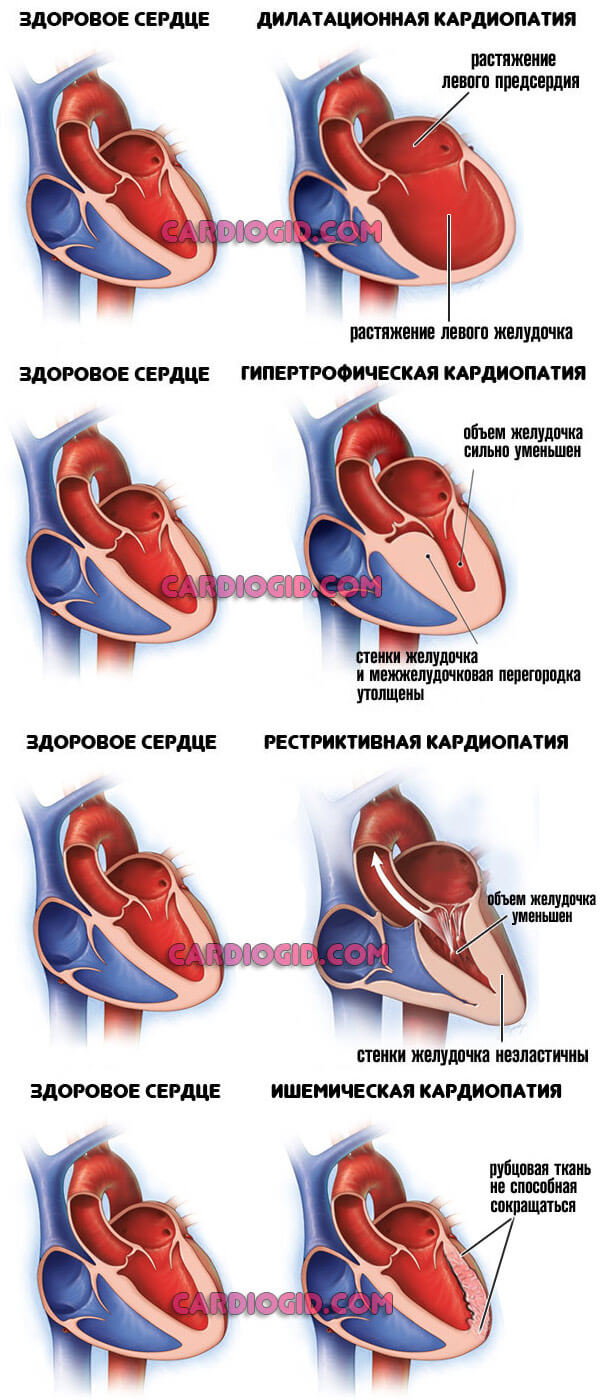
Половозрастные особенности
Пациенты в возрасте 40-50 лет и старше рискуют в большей мере. Причина — недостаточный синтез специфических гормонов.
Особенно заметны нарушения в организме представительниц слабого пола, потому как эстроген, прогестерон более не синтезируются в нормальных объемах. А именно эти вещества растворяют липидные структуры, холестерин и предотвращают стеноз сосудов.
Статистика:
Трансмуральный инфаркт чаще встречается у мужчин. Соотношение, примерно 4:1, как и в случае с прочими формами болезнетворного процесса. Женщины страдают реже, но летальность состояния почти в три раза выше.
Симптомы
Признаки зависят от локализации очага деструкции. Стандартная клиническая картина включает в себя такие моменты:
- Боли в грудной клетке. В 60% ситуаций невыносимые, жгучие, давящие. Колющие много реже. Нитроглицерин помогает, но только частично. На фоне дыхания интенсивность не меняется, физическая активность дает усиление симптоматики. Возможен и другой вариант. Боли слабые, но длительные, навязчивые. Более получаса. Оба признака — основание для вызова скорой помощи.
- Одышка в состоянии покоя. При физической нагрузке проявление усиливается, приводит к неврологическим нарушениям вроде потемнения в глазах и прочих.
- Тахикардия. Увеличение частоты сердечных сокращений. До 120-150 ударов в минуту. Спустя несколько часов, по мере омертвения ткани, сменяется обратным процессом — урежением пульса до 50 уд. в мин и менее. При этом симптоматика стихает вообще, по ходу прогрессирования состояния. Это негативный прогностический признак. Период мнимого благополучия предшествует смерти пациента.
- Нарушения сознания. Обмороки, синкопальные состояния. Могут возникать неоднократно в течение нескольких часов.
- Головная боль. Интенсивная или средняя, локализуется в затылочной области, темени, висках.
- Вертиго. Пациент не способен устоять на ногах принимает вынужденную позу.
- В течение нескольких суток — периферические отеки, боли в пояснице.
- Бледность кожных покровов и слизистых оболочек.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Усталость, сонливость. В первый момент возникает паническая атака. Чувство сильного страха, повышение психомоторной активности.
Существует несколько атипичных форм инфаркта:
- Так, абдоминальная дает клинические признаки острого живота. Пациентов зачастую ложно принимают за гастроэнтерологических и везут в соответствующее отделение больницы. Время уходит, процесс прогрессирует.
- Дыхательная дает выраженное удушье. Смерть может наступить в результате асфиксии.
- Аритмические разновидности возникают, преимущественно, при поражении левого желудочка.
- Неврологическая или цереброваскулярная форма ассоциирована с обмороками, дефицитарными явлениями, головной болью и проявлениями со стороны мозга.
Инфаркт нижней стенки миокарда обуславливает богатую клиническую картину: боли, одышка, нарушения сознания и прочие моменты.
Методы лечения
В первые несколько часов пациента госпитализируют в кардиологическое отделение стационара. Необходимы срочные мероприятия по стабилизации состояния. Времени на раздумья нет.
Перечень диагностических мер минимален: ЭКГ, оценка артериального давления, частоты сердечных сокращений, аускультация и прощупывание пульса.
Затем показано применение Эпинефрина, Адреналина для восстановления ЧСС. Есть у метода и обратный эффект — возможна асистолия (остановка сердца), потому целесообразность определяют обширностью поражения.
Болевой синдром купируется Нитроглицерином, наркотическими анальгетиками и препаратами неопиоидного ряда. Зависит от интенсивности дискомфорта. Эмболия устраняется посредством приема тромболитиков.
После первичных мероприятий больного переводят в реанимацию. Назначают кардиопротекторы, средства для восстановления мозгового кровотока, обезболивающие, диуретики по мере необходимости.
Устранение первопричины состояния показано в краткосрочной перспективе, после частичной компенсации. Проблему представляют операции. Пациент с перенесенным инфарктом может не выдержать наркоза. Вопрос решается после тщательно оценки.
Прогноз
Зависит от обширности поражения, возраста пациента, семейной истории, индивидуального анамнеза, привычек и образа жизни, основной причины отклонения от нормы. Учитываются факторы в совокупности.
Острый трансмуральный инфаркт передней стенки миокарда имеет худший прогноз, выживаемость порядка 20% в перспективе 5-ти лет. При этом первичное неотложное состояние летально в 10% ситуаций (при мелких очагах).
Сказать точно, дать какую-то конкретику сможет только ведущий специалист после тщательной оценки общего состояния. Не всегда сразу. Усредненных выкладок не сущ?
