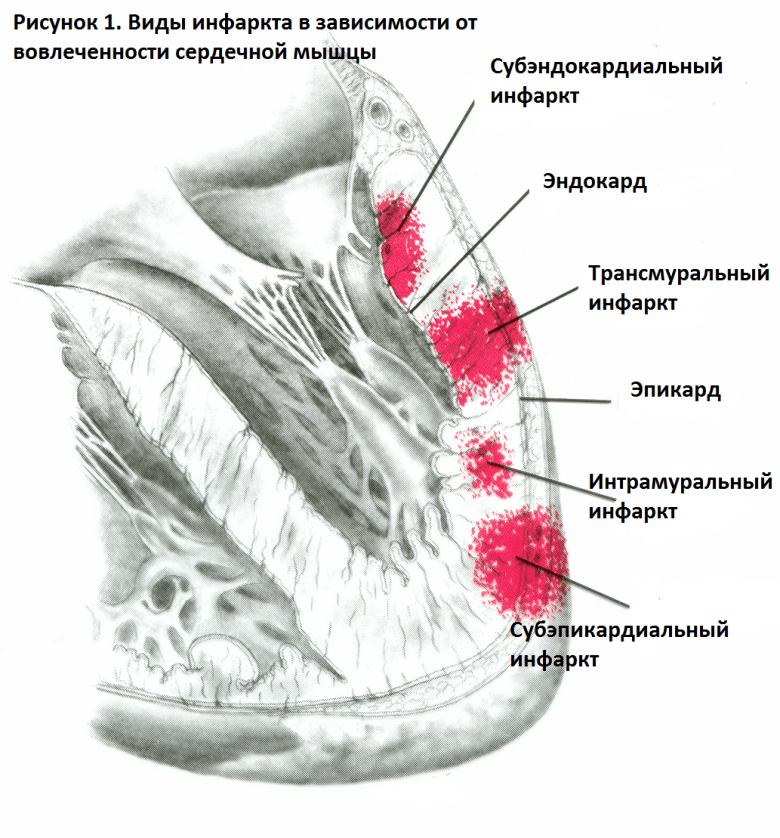
Субэндокардиальный инфаркт миокарда патогенез

Некроз сердечной мышцы, который располагается под внутренней оболочкой сердца, называется субэндокардиальным инфарктом. Его особенность – отсутствие зубца Q на ЭКГ. Возникает на фоне стенокардии у пациентов с факторами риска болезней сердца и сосудов. По мере развития проходит несколько стадий, отличающихся симптоматикой. Для лечения применяют комплексную медикаментозную терапию в условиях стационара, реваскуляризирующие операции.
Особенности субэндокардиального инфаркта миокарда
Если сравнивать инфаркт миокарда с типичными изменениями на ЭКГ и субэндокардиальный вариант, то для последнего характерно:
- до инфаркта больные страдают стенокардией, имеют распространенное поражение коронарных артерий;
- площадь повреждения меньше;
- в зоне разрушения есть больше функционирующих сосудов;
- вокруг очага некроза большая зона жизнеспособных мышечных волокон, но они имеют электрическую нестабильность, что провоцирует аритмии;
- реже развивается недостаточность кровообращения и летальный исход;
- снижение ST и изменение направления Т на ЭКГ;
- отдаленные последствия хуже, чаще бывают рецидивы.
Рекомендуем прочитать статью о заднебазальном инфаркте миокарда. Из нее вы узнаете о причинах развития патологии и ее симптомах, диагностике инфаркта, методах лечения и возможных последствиях при его отсутствии.
А здесь подробнее о постинфарктном кардиосклерозе.
Причины и факторы риска
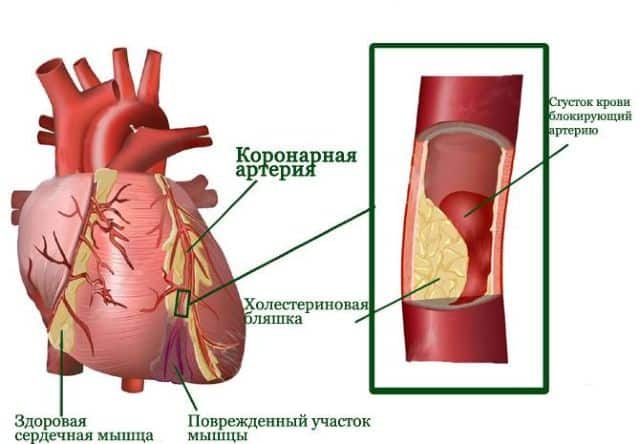
Субэндокардиальный инфаркт развивается на фоне таких патологических процессов:
- формируется тромб на холестериновой бляшке, который не полностью останавливает движение крови;
- мелкие части тромба или бляшки закупоривают венечные артерии небольшого диаметра;
- стенки сосудов воспалены из-за повреждения окисленными жирами или присоединения инфекции;
- иммунные клетки на поверхности бляшки выделяют ферменты, которые ее разрушают;
- имеется спазм сосудов (например, при вариантной стенокардии Принцметала);
- нарушаются защитные свойства внутренней оболочки артерий;
- бывает сужение просвета из-за уплотнения стенок сосудов;
- возникает повторный стеноз после стентирования;
- происходит расслоение стенок.
Для того чтобы появились подобные изменения в сосудах сердца, пациент должен входить в одну из категорий риска:
- отягощенная наследственность по ишемии миокарда – кровные родственники имели стенокардию или инфаркт до 55 лет (мужчины), или до 65 — 70 лет по женской линии;
- возраст после 55 лет для женщин и 45 – для мужчин;
- ранняя менопауза у женщин;
- гипертоническая болезнь или симптоматические гипертензии;
- дислипидемия – повышение холестерина и липопротеинов низкой плотности, снижение комплексов с высокой плотностью;
- слабая двигательная активность;
- ожирение, метаболический синдром;
- сахарный диабет, нарушенная толерантность к углеводам;
- избыток животного жира, поваренной соли и дефицит растительной клетчатки;
- курение,
- ежедневное или систематическое употребление алкоголя выше 20 г в пересчете на чистый этанол;
- хронические психоэмоциональные нагрузки или острый стресс;
- частота сердечных сокращений в состоянии покоя выше 90 ударов в минуту;
- повышенная склонность к образованию тромбов;
- возрастание концентрации гомоцистеина в крови;
- холерический темперамент;
- сильное физическое перенапряжение, особенно при низкой тренированности.
Чаще всего инфаркты возникают утром, что связано с повышением давления и свертывающей активности крови, частоты пульса, выбросом гормонов стресса.
Замечено, что при похолодании и любых существенных колебаниях атмосферного давления риск первого инфаркта выше на 10%, а второго – почти на треть.
Периоды и симптомы
В течение инфаркта сердечной мышцы выделено несколько периодов, каждый из которых имеет характерные признаки.
Продромальный
Из-за разрушения покрышки атеросклеротической бляшки на ее поверхности образуется кровяной сгусток, он нарушает приток крови к клеткам сердца, что клинически проявляется в виде:
- учащения сердечной боли;
- снижения уровня физической нагрузки, которая вызывает приступ;
- появления болевых ощущений в состоянии покоя;
- для купирования нужна все большая дозировка нитратов.
Острейший
В это время отмечаются самые тяжелые признаки инфаркта, возможен смертельный исход, но одновременно начальный период оптимален для растворения тромба и восстановления коронарного кровотока. Симптомы могут быть типичными:
- интенсивная давящая или пронзающая боль в грудной клетке, не меняется при движении и дыхании;
- волнообразное распространение боли на левую половину тела (рука, лопатка, спина, челюсть), иногда бывает и правосторонней, в подложечной области;
- приступ не снимается 3 таблетками Нитроглицерина;
- длительность загрудинной боли – от получаса до нескольких часов;
- сильная слабость;
- холодный пот;
- возбуждение;
- тревожность, страх смерти.
Атипичное течение субэндокардиального инфаркта сопровождается:
- безболевыми эквивалентами – тяжесть или ноющие ощущения в груди, тревога, нарушение сна, общая слабость, разбитость;
- аритмией – перебои ритма, устроение или замедление пульса, головокружение, обморок;
- приступами удушья;
- болезненностью живота, вздутием, тошнотой, рвотными позывами;
- атипичной болью в других частях тела или с иными характеристиками болевого синдрома;
- нарушением мозгового кровообращения – обморочное состояние, головная боль, тошнота, рвота, слабость в левой руке;
- отсутствием симптомов (диагностируется по ЭКГ ретроспективно).
Острый
Миокард разрушен, поэтому боль стихает. Бывают приглушенные неприятные ощущения за грудиной. Из-за распада клеток в кровь поступают ферменты, вызывающие повышение температуры тела, усиление слабости и потливости. Падает артериальное давление. Возможен повторный инфаркт или расширение зоны первого. Важно соблюдение постельного режима.
Подострый
Основные симптомы связаны со снижением сократительной способности сердечной мышцы – отеки на ногах, застой крови в легких, одышка. При неосложненном течении нормализуется ритм сердца, температура тела, показатели кровообращения – артериальное давления и частота пульса. Начинается образование в зоне повреждения рубца.
Период рубцевания
Волокна соединительной ткани становятся более прочными, улучшается состояние пациентов, не возникает боли, или стенокардия имеет стабильное течение.
Смотрите на видео о симптомах инфаркта миокарда и его лечении:
Осложнения
Возникают при крупных очагах инфаркта, нарушении электролитного состава крови, продолжающейся ишемии или дисбалансе отделов вегетативной нервной системы. Проявляются в виде:
- чередования тахикардии и замедленного ритма;
- нарушения проводимости сердечного импульса;
- экстрасистол;
- тяжелых форм нарушения ритма – полная атриовентрикулярная блокада и фибрилляция желудочков с остановкой сердца;
- недостаточность кровообращения по право- и левожелудочковому типу, комбинированная;
- кардиогенный шок;
- аневризма;
- разрыв сосочковой мышцы (митральная недостаточность), стенки сердца, перегородки;
- тромбоэмболия;
- перикардит изолированный или с плевритом, артритом, пневмонитом (синдром Дресслера);
- психические расстройства;
- атония мочевого пузыря (чаще при гипертрофии простаты).
ЭКГ и другие методы диагностики
Так как очаг расположен под внутренней оболочкой сердца, то зубец Q не формируется, а следующие признаки можно обнаружить в грудных отведениях, первом стандартом и от левой руки:
- снижение ST куполообразное, обращенное вершиной вниз;
- изменение направления Т или двухфазная конфигурация;
- уменьшенная амплитуда R.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Встречаются случаи нормальной ЭКГ при субэндокардиальном инфаркте. У таких пациентов может быть типичные симптомы инфаркта и изменение анализов крови. Наиболее сложный вариант – атипичная клиническая форма и отсутствие ЭКГ-признаков. Если не провести лабораторную диагностику, то подозрение в отношении инфаркта возникают крайне редко.
Изменения кардиоспецифических ферментов имеют динамику появления и исчезновения:
- первые часы повышен миоглобин, пик – 6 — 10 часов, нормализация к концу суток;
- с 3 часа до 6 возрастает КФК-МВ и тропонин, достигают максимума к 20 часу, креатинфосфокиназа снижается на 2 — 3 сутки, тропонин – на 7 — 12 день.
Если повышение не достигает 50 — 100 процентов, а снижения в соответствующее время нет, то диагноз инфаркта миокарда может быть сомнителен. Коронарография проводится для определения проходимости коронарных артерий, как правило, перед выбором хирургического метода реваскуляризации.
Лечение субэндокардиального инфаркта миокарда
Терапия при подозрении на инфаркт миокарда начинается на этапе неотложной медицинской помощи, продолжается в стационаре в условиях реанимации или отделения интенсивной терапии. Используют:
- ингаляции кислорода;
- нитраты (Изокет, Перлинганит);
- обезболивающие (Морфин, Дроперидол, Фентанил);
- антиагреганты (Аспирин – первая доза 300 мг, Клопидогрел, Коплавикс, Брилинта);
- антикоагулянты (Арикстра, Клексан, Ангиокс);
- бета-блокаторы при тахикардии и гипертонии (Беталок, Эгилок).
Для восстановления кровотока в первые часы развития инфаркта может быть проведен тромболизис (медикаментозное растворение тромба) или баллонное расширение коронарной артерии с последующим стентированием. Множественное поражение венечных сосудов является показанием к аортокоронарному шунтированию.
Профилактика
Для предупреждения развития инфаркта миокарда или его рецидива крайне важно придерживаться следующих рекомендаций:
- полностью отказаться от курения (при необходимости назначают Никоретте, Табекс, антидепрессанты);
- ежедневно не менее 30 минут уделять лечебной гимнастике, выполнять дыхательные упражнения, при высоком риске сосудистой патологии нагрузка определяется кардиологом;
- снижение веса, который превышает норму – вес, деленный на квадрат роста в метрах больше 30, а окружность талии свыше 100 см у мужчин и 86 см у женщин;
- питание, основу которого составляют овощи, фрукты, рыба;
- контроль содержания сахара крови и холестерина, коррекция отклонений;
- поддержание артериального давления на уровне 135 — 140/85 — 90 мм рт. ст.
После перенесенного инфаркта обязателен прием антикоагулянтов и/или антиагрегантов, бета-блокаторов, ингибиторов АПФ (капотен, Моэкс), гиполипидемических средств (вазилип, Омакор).
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о заболевании и классификации осложнений, симптомах ранних и поздних осложнений, методах лечения и профилактики.
А здесь подробнее о трансмуральногом инфаркте миокарда.
Субэндокардиальный инфаркт миокарда возникает при разрушении сердечной мышцы, находящейся под внутренней оболочкой. Имеет недостаточно явные изменения на ЭКГ, может иметь атипичное начало и отдаленные неблагоприятные последствия. Симптоматика изменяется в соответствии со стадиями.
Для диагностики требуется использование инструментальных и лабораторных методов. Лечение бывает консервативным, или пациентам проводится оперативное восстановление кровотока в коронарных артериях.
Источник
Субэндокардиальный инфаркт миокарда является довольно распространенной патологией сердца и сосудов. Она возникает не только у людей пожилого возраста, но и у молодых. Раньше такого вида инфаркта не существовало. Проблема появилась совсем недавно. Это говорит о том, что здоровье людей до 30 лет с каждым годом ухудшается.
Описание заболевания
 Для приступа характерно значительное давление на определенные участки миокарда. Это сопровождается нарушением сердечного ритма, ухудшением обеспечения сердца и других внутренних органов кровью.
Для приступа характерно значительное давление на определенные участки миокарда. Это сопровождается нарушением сердечного ритма, ухудшением обеспечения сердца и других внутренних органов кровью.
Площадь пораженного участка при субэндокардиальном инфаркте очень большая. Воспаление развивается в ускоренном темпе и приводит к серьезным нарушениям.
Этот вид инфаркта случается часто. Субэндокардиальные приступы встречаются в 50% от всех случаев, но врачи пытаются добиться снижения частоты заболеваемости среди разных слоев населения с помощью:
- внепланового обследования людей из группы риска для определения патологии на начальных этапах развития;
- применения новых методов лечения, позволяющих избавиться от болезни в короткие сроки;
- осведомленности населения об опасности отклонений сердечно-сосудистой системы.
Провоцирующие факторы
Вероятность развития патологического процесса повышается под влиянием модифицированных и немодифицированных факторов. Первая группа является приобретенной, и человек вполне может снизить риски. Немодифицированные факторы не зависят от самого человека, и он не в силах на них повлиять. К таким причинам относят:
- Плохую наследственность. Патологии сердечно-сосудистой системы часто передаются от родителей детям. Обычно это хронические заболевания, которые не лечатся. К ним относят и субэндокардиальный инфаркт.
- Возрастные изменения. Эта форма болезни встречается после 50 лет, но известны случаи острого приступа и у молодежи.
- Пол. Проблема чаще встречается у мужчин. Но после 70 лет шансы на развитие патологии становятся одинаковыми для обоих полов.
Модифицированные факторы включают:
- неправильное питание. Злоупотребление продуктами животного происхождения, солью и отсутствие необходимого количества витаминов, минералов и клетчатки в рационе приводят к развитию патологий сердца;
- повышенные или пониженные показатели артериального давления;
- высокий уровень холестерина в крови. Это приводит к появлению отложений на стенках сосудов, сужающих их просвет и нарушающих процесс кровообращения;
- ненормальный уровень физической активности. Малоподвижный образ жизни вреден так же, как и чрезмерные нагрузки. Полезно ежедневно делать гимнастику. Но от изнурительных тренировок следует отказаться;
- избыточная масса тела. Ожирение приводит к развитию различных патологий, среди которых и инфаркт;
- употребление спиртных напитков в больших количествах и курение;
- нарушения обменных процессов, возникшие при сахарном диабете;
- стрессы, эмоциональные нагрузки. Статистика показывает, что у излишне возбудимых людей приступы встречаются чаще.
Пациентам, относящимся к группе риска, рекомендуют целиком исключить влияние этих факторов на организм и раз в полгода проходить полное обследование организма.
Периоды развития и симптомы
Субэндокардиальный инфаркт миокарда – это тяжелый патологический процесс, развивающийся в несколько стадий, которые отличаются симптомами и серьезностью поражений. От того, на какой стадии будет проведено лечение, зависит прогноз заболевания.
Продромальный период
Его длительность составляет от 2–3 недель до нескольких месяцев. Этой фазы может и не быть, и сразу начнется острая стадия.
Симптомы патологии проявляются медленно. Пациенты в первую очередь ощущают болезненность в области грудной клетки слева. Боль появляется под влиянием физических нагрузок или в спокойном состоянии. Для устранения дискомфорта назначают препараты из группы нитратов.
Если начать лечение на этой стадии, то можно избежать тяжелых последствий для здоровья. Болезнь удастся устранить быстро и навсегда.
Острый период
Он продолжается в течение недели и скоро переходит в инфаркт. Пациента с этой стадией необходимо срочно доставить в медучреждение.
При остром периоде в сосудах образуется тромб. Он перекрывает просвет сосуда и вызывает нарушение тока крови. Сердечная мышца страдает от недостатка кислорода и питательных веществ, и возникает субэндокардиальный инфаркт.
Острейший период
Данная фаза отличается непродолжительностью и длится от нескольких минут до получаса. Именно на этот период приходит большее количество летальных исходов. Но если вовремя провести медикаментозное лечение, ситуацию можно улучшить. Лекарственные препараты разрушают тромбы и предотвращают осложнения. Но только при условии своевременного употребления.
Пациент на этой стадии страдает от:
- сильных болезненных ощущений в грудной клетке. Болевой синдром длится постоянно или накатывает периодами;
- повышенного потоотделения;
- слабости и головокружения;
- потери сознания;
- постоянного чувства тревоги и паники;
- бессонницы.
Подострый период
В этом периоде сильный дискомфорт и болезненность в сердце отсутствуют. Больной чувствует себя гораздо лучше, поэтому начинает думать, что он полностью выздоровел.
Но на подострой стадии снижается активность пораженного участка миокарда. Это сопровождается симптомами в виде:
- одышки;
- появления отеков нижних конечностей;
- непереносимости любых физических нагрузок даже незначительных и кратковременных. Организм устраняет образовавшийся дефект, путем замещения разрушенных кардиомиоцитов соединительной тканью.
Период рубцевания
Развитие субэндокардиального миокарда завершается стадией рубцевания. Какими будут последствия и состояние больного зависит от размера пораженного участка. В это время формируется полноценный рубец из грубоволокнистой соединительной ткани.
 Самочувствие человека в этот период улучшается, уровень давления в артериях и температура тела нормализуются, проходят все болезненные ощущения. Периодически могут возникать симптомы стенокардии.
Самочувствие человека в этот период улучшается, уровень давления в артериях и температура тела нормализуются, проходят все болезненные ощущения. Периодически могут возникать симптомы стенокардии.
Если течение инфаркта наблюдалось врачами, и было назначено правильное лечение, то стадия рубцевания проходит успешно и больной может вернуться к привычному образу жизни, но с ограничениями.
Диагностика и лечение
При таком инфаркте очаг некроза располагается в виде полоски возле эндокарда левого желудочка. Диагноз ставят по кардиограмме.
Субэндокардиальный инфаркт миокарда на ЭКГ должны отличить от изменений при инфаркте задней стенки сердечной мышцы. В ходе исследования определяют состояние сердца, местоположение тромбов и размер пораженного участка.
С помощью электрокардиографии можно получить точную информацию о состоянии здоровья пациента. Процедуру проводят каждый месяц, чтобы отследить динамику течения болезни и контролировать состояние здоровья.
 Острый субэндокардиальный инфаркт миокарда диагностируют также с помощью исследования кардиоспецифических маркеров. Они дают информацию о гибели кардиомиоцитов.
Острый субэндокардиальный инфаркт миокарда диагностируют также с помощью исследования кардиоспецифических маркеров. Они дают информацию о гибели кардиомиоцитов.
После лабораторных и инструментальных обследований, проводят дифференциальную диагностику со стенокардией, кардиомиопатиями, перикардитом, аневризмой аорты.
Важно при такой проблеме провести правильное лечение. В большинстве случаев при эндокардиальном инфаркте применяют медикаментозную терапию. Состояние пациента нормализуют с помощью:
- Аспирина. Его назначают только при условии отсутствия противопоказаний.
- Клопидогрела. Дозировка лекарства зависит от возраста пациента. Пожилым людям разрешены небольшие дозы.
- Антикоагулянтов. Эти лекарства разжижают кровь и предотвращают процесс формирования тромбов. С их помощью добиваются снижения свертываемости крови.
- Бета-адреноблокаторов. Они нормализуют уровень давления в артериях и снижают частоту сокращений сердца.
Серьезное нарушение кровообращения, которое возникает при инфаркте, негативно влияет не только на сердечную мышцу, но и на все внутренние органы. Поэтому появляется необходимость в дополнительном кислороде. Его подают в организм специальными носовыми катетерами. Этот процесс тщательно контролируют, так как перенасыщение кислородом так же вредно, как и его дефицит.
На протяжении всего периода лечения больной должен соблюдать постельный режим. Ему противопоказаны любые физические и эмоциональные нагрузки. Эти факторы негативно отражаются на течении болезни и приводят к ухудшению самочувствия больного.
Прогноз
Более 20% пациентов при остром приступе инфаркта умирают еще до начала процесса лечения. Немного меньшее количество погибают в условиях медучреждения.
Общая смертность пациентов при субэндокардиальном инфаркте составляет 35%. Обычно это происходит в первые двое суток после начала лечебных мероприятий.
Если восстановить кровообращение в течение 4 часов, то размеры повреждения будут небольшими, локальная и общая сократимость левого желудочка улучшится, снизится частота больничных осложнений и риск летальности.
Наиболее благоприятного прогноза можно добиться, если восстановление кровообращения будет осуществлено в течение двух часов после начала приступа.
Поздняя нормализация кровотока также оставляет шансы на выживание. Это возможно при заживлении миокарда и уменьшении частоты сердечных сокращений. Но размеры инфарктного поражения будут достаточно большими.
Источник
