Стадии инфаркта миокарда пропедевтика
Инфаркт миокарда
(ИМ)– это острое очаговое некротическое
поражение сердечной мышцы.
Этиология.В
90% случаев – это следствие атеросклеротического
поражения коронарных артерий, приводящего
к ихтромбозу, реже – следствие
длительного их спазма.Способствующие
факторы:нервно-психическая травма,
физическое переутомление, резкий подъем
артериального давления, злоупотребление
алкоголем, повышение свертывания крови
и др.
Классификация.Выделяют несколько клинических форм
острого периода ИМ: 1) ангинозная, 2)
астматическая, 3) абдоминальная, 4)
аритмическая, 5) мозговая (апоплексическая),
6) малосимптомная форма.
По обширности
поражения различают: крупноочаговыйинфаркт миокарда (трансмуральныйинфаркт миокарда или с патологическим
зубцомQна
ЭКГ), имелкоочаговыйинфаркт
миокарда (без патологического зубцаQ). В настоящее
время вместо терминов «крупноочаговый»
и «мелкоочаговый» более часто используются
термины «инфаркт миокарда с зубцомQ»
и «инфаркт миокарда без зубцаQ».
Жалобы:Ангинозная форма– сильнейшие
боли за грудиной или слева от грудины,
иррадиирующие в левую лопатку, плечо,
левую руку; боли не снимаются
нитроглицерином, продолжительные (от
1/2 – 1 часа и до нескольких часов). При
развитиикардиогенного шока–
резчайшая общая слабость, адинамия,
потливость.
Астматическая
форма– клиника острой левожелудочковой
недостаточности. Болевой синдром выражен
слабо или отсутствует.
Абдоминальная
форма– интенсивная боль в
эпигастральной области, тошнота, рвота,
часто клиника острого живота.
Аритмическая
формапроявляется в виде различных
нарушений ритма (чаще всего пароксизмальная
желудочковая тахикардия, пароксизмальная
мерцательная аритмия, особенно опасна
фибрилляция желудочков).
Мозговая
(апоплексическая форма)сопровождается
жалобами и объективными признаками
острого нарушения мозгового кровообращения.
Малосимптомная
формачаще выявляется случайно при
записи ЭКГ в случаях повторных ИМ,
проявляется слабостью, адинамией, общим
недомоганием особенно у пожилых лиц.
Осмотр:При
тяжелой ангинозной форме кожные покровыбледные, покрытылипким
потом. Больной беспокоен. Позже, в
торпидную фазу шока, наоборот,адинамичен,
безучастен, черты лица заострены. При
астматической форме – клиника сердечной
астмы: выраженная, смешанная одышка,
удушье, вынужденное положение – ортопное,
клокочущее дыхание, кашель, дистанционные
влажные хрипы.Пальпация: верхушечный
толчок может быть разлитой, низкий,
слабый. Пульс слабого наполнения и
напряжения, иногда нитевидный, учащенный,
аритмичный.Перкуссия: часто может
быть расширение левой границы относительной
сердечной тупости.Аускультация:тоныглухие, очень частоарит-мичные, может быть ритм
галопа. Артериальное давление несколько
повышается в период болей, а затем
снижается.
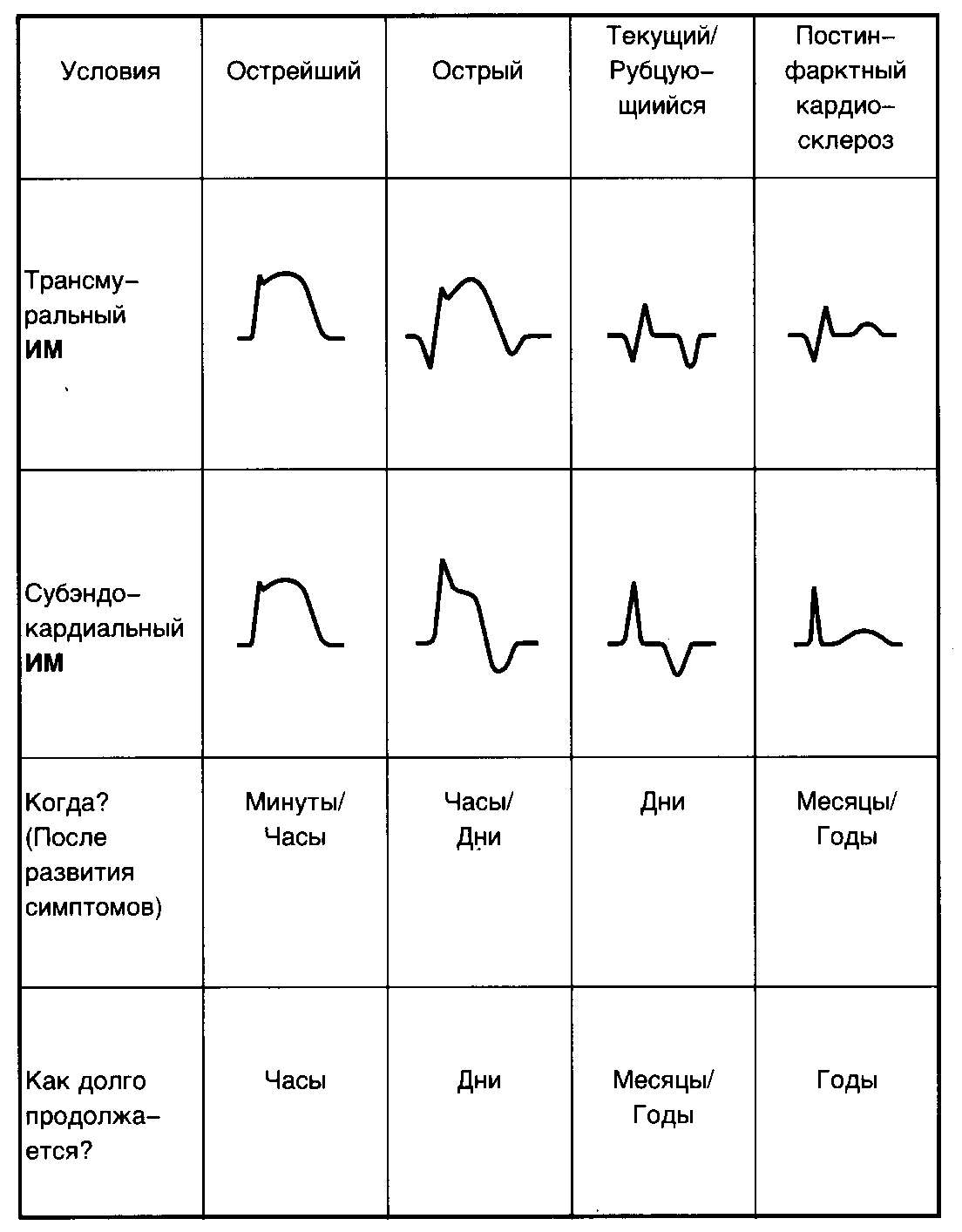
ЭКГ:
В острейшей
стадии (стадии
повреждения, чаще всего от 20 минут до 2
часов) – в отведениях ЭКГ, записанных
над областью инфаркта,
– монофазная кривая:
сегмент SТ резко приподнят над изолинией,
образует дугу, обращенную выпуклостью
кверху, сливающуюся непосредственно с
высоким положительным зубцом Т (рис.56).
В
острую стадию ИМ,
которая продолжается до 10 дней (чаще
одну неделю), формируется очаг некроза.
При этом на ЭКГ регистрируется
патологический
глубокий и широкий зубец
Q и снижается
зубец R. Чем
глубже и шире зубец Q,
тем меньше зубец R,
а при трансмуральном инфаркте зубец Rвообще
исчезает.
Сегмент SТ
начинает
постепенно сниж аться,
аться,
но остаетсявыше
изолинии,
а зубец Т
становится отрицательным.
Рис
56. Комплекс
QRS
в острейшем периоде инфаркта миокарда
В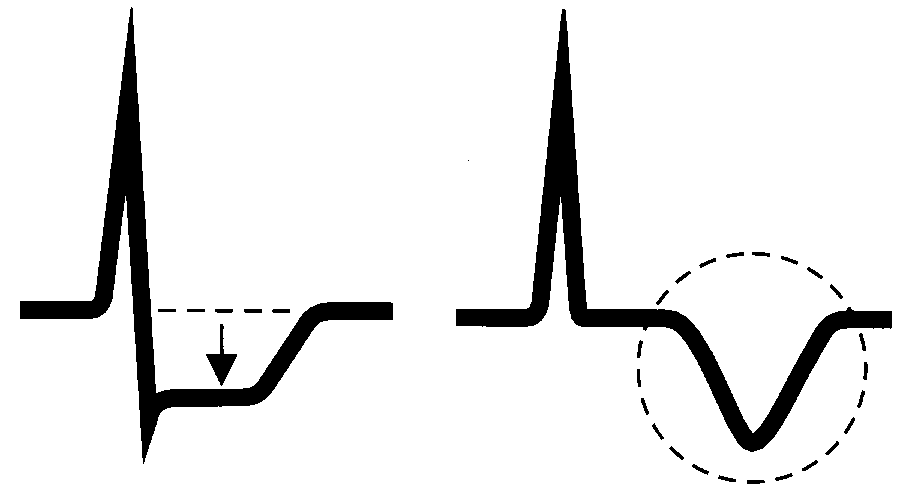 отведениях, противоположных локализации
отведениях, противоположных локализации
ИМ, на ЭКГ регистрируютсяреципрокные
изменения.
Они в остром периоде ИМ обратные основным
(рис 57).
Р ис.57.
ис.57.
Прямые и реципрокные изменения комплексаQRSв начале острого периода
ИМ.
В подострую
стадиюв отведениях, записанных над
областью ИМ, комплекс QRS остается прежним,
как и в острую стадию, сегмент SТ близок
к изоэлектрической линии,зубец Т
глубокий, отрицательный,
равносторонний (“коронарный” зубец
Парди). Продолжительность этой стадии
4-5 недель.
В
стадию
рубцевания
комплекс QRS сохраняется таким же, как и
в подострую стадию, но через год и более
патологический зубец Q
может уменьшиться или даже исчезнуть,
а вольтаж зубца R
может несколько увеличиться. Обьясняется
это компенсаторной гипертрофией миокарда
в области рубца. Сегмент ST
находится на изоэлектрической линии,
Т становится менее отрицательным, или
сглаженным, или даже слабо положительным.
Продолжительность этой стадии в среднем
8 недель и более от момента возникновения
инфаркта миокарда. Основной признак
рубцовой стадии – отсутствие дальнейшей
динамики ЭКГ.
Локализация
инфаркта миокардадиагностируется
главным образом по ЭКГ-отведениям, в
которых фиксируются характерные
“инфарктные” кривые. Выделяют три
основные локализации крупноочагового
инфаркта миокарда: впередней стенкелевого желудочка, взаднедиафрагмальнойобласти левого желудочка (нижний) и взаднебазальныхотделах левого
желудочка (задний). Приводим изменения
ЭКГ при наиболее частых локализациях
ИМ:
Инфаркты миокарда
передней стенки: а) переднебоковой
I,II, aVL, V5, V6;
б) переднеперегородочный – V1-V3;
в) передневерхушечный – V3, V4;
г) распространенный передний
(переднеперегородочный и переднебоковой)
– I,II, aVL, V1-V6.
Реципрокные (дискордантные) изменения
сегментаST, зубца Т
наблюдаются при инфаркте передней
стенки левого желудочка в отведенияхIII,aVF.Инфаркты задней
стенки: а) заднедиафрагмальный
(нижний) – изменения в III,II,
aVF отведениях, а реципрокные – в отведенияхI, aVL; б) заднебоковой – в
III, II, aVF, V5-V6, а реципрокные
изменения – в I, aVL; в) при заднебазальном
ИМ появляются только реципрокные
изменения: высокий зубецRв отведенияхV1-2,
депрессия сегментаSTв
отведенияхV1-4.
Дополнительные данные можно получить
при использовании отведенийV7-9.
Динамика комплекса
QRSTна ЭКГ в зависимости
от обширности инфаркта миокарда и стадии
течения представлена на рисунке 58.
Лабораторные
данные
Уже
через несколько часов после развития
ИМ в крови повышается
число лейкоцитов и
сохраняется 3-7 дней главным образом за
счет нейтрофилов (сдвиг лейкоцитарной
формулы влево). Для первых дней болезни
характерно уменьшение числа эозинофилов
вплоть до анэозинофилии. СОЭ в первые
дни остается нормальным и начинает
увеличиваться через 1-2 дня, после
повышения температуры и увеличения
числа лейкоцитов. К концу недели
лейкоцитоз уменьшается, а СОЭ увеличивается
(“симптом
ножниц”).
Максимальная СОЭ наблюдается обычно
между 8-м и 12-м днем болезни, в дальнейшем
постепенно уменьшается и через 3-4 недели
возвращается к норме.
Ценнейший
метод лабораторной диагностики ИМ
– исследованиеактивности
ферментов сыворотки крови. Ранним и
информативным в диагностиком отношении
является определение тропонина-Т.
Он появляется через 6-8 часов, достигает
максимума через 24-36 часов и сохраняется
повышенным 10-14 дней.
Повышается
активность креатинфосфокиназы
(КФК),
особенно
ее изофермента – МВ.
Оно отмечается уже через 6-8 часов от
начала ИМ и нормализуется на 2-3 сутки.
Повышаются аминотрансферазы
(особенно АСТ
и в меньшей степени АЛТ). У АСТ
начальное повышение отмечается через
8-12 часов, максимальный подъем на 2-е
сутки и нормализуется к 3-7 дню. Активность
лактатдегидрогеназы (особенно первого
изофермента – ЛДГ1)
повышается через 24-48 часов от начала
заболевания, максимальное повышение к
3-5 дню и нормализуется к 8-15 дню.
Увеличивается также в сыворотке крови
содержание сиаловых
кислот
и С-реактивного
белка,
которые удерживаются на повышенных
цифрах до 2-х недель.
Широко
используется для диагностики ИМ
определение миоглобина
в крови, который в норме не превышает
85 нг/мл. Важное преимущество этого теста
– его ранее появление: в среднем на 2-3
часа раньше, чем повышение активности
самого “раннего” из ферментов –
КФК-МВ.
Из других
дополнительных методов диагностики
наибольшую “разрешающую” способность
имеют радиоизотопные методы исследования,
в частности, сцинтиграфия с технецием
и талием. Он позволяет диагностировать
ИМ там, где другие методы бессильны.

Рис.58. Наиболее
типичные ЭКГ-изменения при разных
стадиях инфаркта миокарда
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
При поступлении больного в стационар я, как врач-кардиолог, всегда определяю, на каком этапе находится заболевание: провожу ЭКГ в динамике, оцениваю результаты анализа крови и общее состояние пациента. Это позволяет определиться с дальнейшими действиями по оказанию помощи. Давайте разберемся, какие выделяют стадии инфаркта миокарда по времени, чем они отличаются друг от друга и что происходит в каждый период с сердечной мышцей.
Инфаркт миокарда по стадиям
У большей части пациентов инфаркт миокарда развивается постепенно. Сначала у больного со стенокардией увеличивается частота и продолжительность сердечных приступов, снижается порог физической нагрузки, возникают боли в загрудинной области, которые не беспокоили уже много лет. А «Нитроглицерин» не купирует болевой синдром так быстро, как раньше.
После начала приступа и появления стойкой ишемии и некроза выделяется 4 стадии развития инфаркта, каждая имеет свои клинические симптомы и проявления на кардиограмме.
Острейшая стадия
Длительность — от 10–20 минут до нескольких часов. Нестабильная стенокардия перерастает в инфаркт:
- Резко возникшая боль уже не купируется нитратами и проходит после использования наркотических анальгетиков.
- Боль давящая, сжимающая, пекущая.
- При классическом проявлении определяется в груди слева, отдает под левую лопатку, ключицу, шею, нижнюю челюсть, половину головы.
При объективном осмотре:
- Бледные кожные покровы, холодный пот, синий носогубный треугольник.
- Аускультативно отмечается приглушение I тона в зоне верхушки.
- Частота пульса меняется. По данным статистики, нарушение ритма и проводимости, тахикардия или брадикардия, наблюдается у 90% больных.
- Давление сначала повышается, а потом падает.
- Появляется одышка, в некоторых случаях наблюдаются признаки легочной недостаточности.
- В анализе крови отмечается рост уровня тропонина и миоглобина.
На ЭКГ отмечается резкое снижение зубца R, значительный подъем ST выше изолинии и его слияние с T (монофазная кривая).
Морфология ткани изменяется. Очаг повреждения имеет отчетливые границы, миокард становится бледным, отечным. На вторые сутки область ишемии желтеет, у нее появляется демаркационная линия.
Подробнее о признаках инфаркта на ЭКГ можно прочесть здесь.
Острая
Продолжается до 10 дней. Ангинозная боль, характерная для острейшей стадии, проходит. Сохраняется пониженное давление, нарастают признаки сердечной недостаточности. Почти всегда прогрессируют нарушения ритма и проводимости. В первые двое суток на первое место выходит резорбционно-некротический синдром:
- Повышается температура, не выше 37,5 °C. Если показатель выше, то это свидетельствует о присоединении инфекции. Продолжается 5–7 дней.
- Увеличивается уровень лейкоцитов в крови, преимущественно нейтрофилов, увеличивается СОЭ.
- В крови определяются маркеры некроза сердечной мышцы (повышение миоглобина, АЛТ, АСТ, тропонина).
На кардиограмме острая стадия развившегося инфаркта миокарда проявляется четко, особенно при обширном поражении. В это время происходит формирование патологического зубца Q, T становится отрицательным, ST сохраняет позицию выше изолинии.

На гистологическом срезе хорошо виден участок повреждения с лизисом ядер и некротическим распадом клеток (стрелка вверху). Внизу указатель обозначает демаркационную область с инфильтрацией ткани лейкоцитами, образованием новых капилляров и отека. Она находится на границе области инфаркта и нормального миокарда.

Подострая
Подострая стадия инфаркта миокарда длится от 10 дней до 1–2 месяцев. Для этого периода характерными признаками являются:
- Полное прекращение боли в сердце.
- У многих больных — восстановление проводимости и ритма.
- Нормализация дыхания.
- Тоны сердца становятся громче или остаются приглушенными (в зависимости от степени повреждения).
- Температура и картина общего анализа крови приходит в норму.
- Давление нормализуется.
ЭКГ: Зубец Q переходит сразу в R, при крупноочаговом поражении R исчезает, желудочковый комплекс приобретает вид QS, ST возвращается к изоэлектрической линии, T становится отрицательным.
Если сделать срез в это время и рассмотреть микропрепарат, то на нем будет четко определяться область поражения серо-розового оттенка с красной каймой по периферии.
Рубцевание
Развивается на протяжении 2–6 месяцев от начала заболевания. В стадии рубцевания (формирования кардиосклероза) наблюдаются восстановительные процессы, миокард приспосабливается к работе в новых условиях:
- У многих пациентов развивается гипертрофия левого желудочка (компенсаторный механизм).
- Постепенно возвращается к исходным показаниям пороговая толерантность к физическим нагрузкам.
- Очень редко наблюдаются эпизоды нарушения ритма, у большей части больных ритм нормализуется.
- Возрастает вероятность появления истерий, фобий и других неврологических отклонений.
Кардиограмма показывает уменьшение патологического зубца Q, ST сохраняется на изолинии, снижается амплитуда отрицательного T или он переходит на изолинию. Это признак формирования рубца.
При гистологическом исследовании это выглядит как белое образование, немного западающее внутрь и состоящее из грануляций. Повторные инфаркты, стенокардия и гипертония приводят к развитию кардиосклероза там, где таких участков много и они не могут выполнять прежние функции. Морфогенез таких изменений хорошо виден на приложенном фото.

Ниже можно увидеть динамику изменения лабораторных показателей, в зависимости от времени развития некроза.
Клинический случай
В стационар поступил пациент с сильными загрудинными болями, которые отмечались на протяжении трех дней. Прием анальгетиков и «Нитроглицерина» не приносил облегчения. Ранее был поставлен диагноз стенокардии напряжения ФК II. За неделю до приступа испытал сильный стресс, состояние ухудшалось. На кардиограмме определился крупноочаговый инфаркт с локализацией в передней стенке, острая стадия. В крови — повышение миоглобина и тропонина.
Через месяц стационара пациент был выписан для лечения в амбулаторных условиях. ЭКГ показало рубцевание в области поражения, показатели крови пришли в норму.
Совет специалиста
При появлении первых признаков инфаркта меры следует принимать незамедлительно. Я советую сразу звонить в скорую помощь, и пока врач едет, обеспечить больному полный покой, усадить или уложить в такое положение, которое максимально облегчит состояние. Дать «Корвалол», «Нитроглицерин», «Аспирин», проветрить помещение.
Самым опасным является острейший период, который обычно проявляется очень сильной болью, одышкой, нарушениями ритма. От быстроты и правильности действий находящегося рядом человека зависит жизнь пациента. Лучше всего при вызове врача описать симптомы, чтобы могла приехать специализированная бригада, которая снимет ЭКГ, даст кислород и введет препараты для ограничения зоны некроза.
Источник
Инфаркт миокарда
Инфаркт миокарда – заболевание сердца, вызванное острой недостаточностью кровообращения и возникновением очага некроза в сердечной мышце. Важнейшая клиническая форма ишемической болезни сердца.
Причиной инфаркта является:
1) коронаротромбоз – закупорка просвета артерии, которая приводит к формированию зоны ишемии, а в дальнейшем – к некрозу, крупноочаговому, чаще транануральному инфаркту;
2) коронаростеноз – острое сужение просвета артерий набухшей атеросклеротической бляшкой;
3) стенозирующий распространенный коронаросклероз – сужение просвета 2–3 артерий сердца чаще приводит к мелкоочаговым инфарктам.
Клиника
Инфаркт миокарда характеризуется ярко выраженным болевым синдромом продолжительностью более 30 мин, часто многочасовым, не снимающимся приемом нитроглицерина. Часто больные жалуются на удушье или боль в области эпигастрия при астматической или гастрологической формах инфаркта миокарда.
В остром периоде появляется артериальная гипертензия (часто ярко выраженная), которая снижается после стихания боли; тахикардия, гипертермия на 2–3 сутки. В общем анализе крови – лейкоцитоз и повышение СОЭ; повышается уровень гликемии, фибриногена, АСТ, АЛТ, ЛДГ. Аускультативно – шум трения перикарда левого края грудины. На ЭКГ – уширение зубца Q, куполообразный подъем сегмента ST, возникает QS-форма желудочкового комплекса, снижение амплитуды R.
В 25 % случаев инфаркт миокарда не сопровождается применением ЭК. Осложнения острого периода – левожелудочковая недостаточность, кардиогенный шок, отек легких, тахиаритмия с артериальной гипотензией, клиническая смерть вследствие асистолии.
Появление желудочковых эктопических аритмий говорит о лизисе тромба и проходимости венной артерии. Лечение:
1) непрерывное воздействие нитратами;
2) введение препаратов, лизирующих тромб;
3) введениев-блокаторов;
Пропедевтика внутренних болезней: конспект лекций
Иногда эти жалобы сопровождаются страхом смерти, повышением артериального давления.
Аускультация. Сердечные тоны приглушены.
ЭКГ. Непосредственно во время приступа депрессия S-T, Т может стать отрицательным.
Холтеровское мониторирование – более точный метод диагностики стенокардии, основанный на постоянном (в течение суток) ЭКГ-исследовании и ведении дневника с регистрацией времени и характера производимых действий.
Вэлоэргометрия (выявление признаков ишемии сердечной мышцы, а также степени недостаточности кровоснабжения миокарда) проводится в случае нетипичных изменений на ЭКГ. Исследование проводится во время физической нагрузки с одновременной регистрацией ЭКГ.
УЗИ сердца. Определяют размеры полостей сердца и толщину его стенок.
Рентгенологическое исследование коронарных артерий с использованием контраста выявляет уровень и степень сужения коронарных артерий.
Прогностически неблагоприятно появление приступов стенокардии в покое или ранней стенокардии после перенесенного инфаркта. Также опасно изменение длительности и (или) частоты приступов. Если приступ продолжается более 20 мин, необходимо задуматься о возможности развития инфаркта миокарда. Такие ситуации объединяются понятием «нестабильная стенокардия».
Стенокардия может течь медленно, постоянно, стадийно. Такой тип стенокардии называют стенокардией напряжения.
Функциональные классы стенокардии
Первый класс. Ежедневная привычная активность не ограничена, приступы стенокардии развиваются только при чрезмерной физической нагрузке.
Второй класс. Приступы болей развиваются уже при ходьбе на расстояния более 500 м, что ограничивает повседневную активность; нередко возникают при подъеме по лестнице (нужно уточнять, на какой этаж больной может подняться без появления болей за грудиной).
Третий класс. Причиной появления приступа является прохождение расстояния в 100–200 м или подъем на 1-й этаж. Это значительно ограничивает повседневную активность человека.
Четвертый класс. Практически полностью ограничена любая активность, поскольку даже при небольшой физической нагрузке возникают приступы стенокардии. Они могут отмечаться даже в покое.
2. Инфаркт миокарда
Инфаркт миокарда – острый некроз сердечной мышцы. Он возникает в результате спазма или тромбоза коронарных артерий, измененных атеросклеротическими наложениями в результате резкого прекращения кровообращения в бассейне коронарных артерий или их веточек. Инфаркт миокарда – одно из проявлений ишемической болезни сердца. Такие клинические ситуации, как внезапно возникшие приступы стенокардии или стенокардия, изменившая свое течение, и некоторые другие, опасны в отношении развития инфаркта миокарда.
Факторы риска развития инфаркта миокарда. Наследственная предрасположенность, избыточная масса тела, малоподвижный образ жизни, наличие сахарного диабета и атеросклероз, вредные привычки (курение или употребление алкоголя).
Периоды заболевания. Первые 2 ч – острейший период заболевания. Возможные осложнения – острая недостаточность кровообращения и нарушения сердечного ритма. Острый период длится до 10 дней. Осложнения многообразны: выключение из функционирования участка миокарда приводит к появлению острой недостаточности левого желудочка (возникает отек легкого), кардиогенный шок, нарушения сердечного ритма и проводимости (аритмии и блокады сердца), разрыв сердца, тромбоэмболия по большому или малому кругу кровообращения, острая аневризма сердца. Подострый период продолжается до 4–8 недель. Возможные осложнения: синдром Дресслера (плеврит, перикардит, пневмонит), хроническая левожелудочковая недостаточность, тромбоэмболические осложнения и некоторые другие. Постинфарктный период продолжается до 2–6 месяцев, в течение которых сердечная мышца привыкает к новым условиям существования.
Клиника. В подавляющем большинстве случаев заболевание развивается внезапно. Возникает острая, жгучая, раздирающая боль за грудиной, иррадиирующая в левую руку, плечо, левую лопатку, левую половину нижней челюсти. Если приступ стенокардии не купируется в течение 20 мин, а продолжается несколько часов и даже дней, это помогает поставить диагноз инфаркта миокарда. В отличие от приступа стенокардии приступ боли при инфаркте не снимается с помощью расширяющих коронарные артерии лекарственных препаратов. Часто возникают страх смерти, резкая слабость, бледность кожи, холодный пот.
Данные клинического и инструментального обследования. При осмотре кожа бледная, может быть покрыта холодным липким потом (в сочетании с уменьшением количества отделяемой мочи, частым и слабым пульсом, гипотензией может быть признаком кардиогенного шока). Артериальная гипертензия сменяется гипотензией, возможны тахикардия, повышение температуры тела.
Аускультация. Тоны глухие, возможны нарушения ритма, причем выделяют даже аритмический вариант инфаркта, отличающийся от классического преобладанием в клинической картине аритмии.
При ЭКГ каждый период инфаркта миокарда отличается определенными изменениями. Так, в остром периоде инфаркта сегмент S-T поднимается над изолинией и плавно соединяется сзубцом Т, образуя монофазную кривую (симптом «кошачьей спинки»), затем исчезает зубец R, появляется патологический зубец Q, и формируется комплекс QS. Одновременно с этими изменениями формируется отрицательный Т, достигающий максимальной степени выраженности в подострую стадию инфаркта. Затем (в постинфарктный период) начинают происходить восстановительные процессы, однако отрицательный Т и патологический Q могут оставаться в течение последующей жизни. Такие изменения являются признаками трансмурального инфаркта миокарда.
Лабораторные методы исследования. ОАК: увеличение СОЭ, лейкоцитоз. Биохимическое исследование крови: повышение уровня ферментов (КФК, ЛДГ, аминотрансферазы и тропонины). Варианты течения инфаркта миокарда: астматический, гастралгический, безболевой, с атипичной локализацией боли, аритмический, церебральный.
ЛЕКЦИЯ № 14. Методы исследования дыхательной системы. Осмотр больного
1. Методы исследования дыхательной системы
Расспрос больного с заболеванием системы дыхания. Основные жалобы.
Прежде всего у больного выясняют предполагаемую причину либо события, предшествующие заболеванию. Очень важно обратить внимание на заболевания дыхательной системы, отмечавшиеся в течение жизни, наличие профессиональных вредностей (силикатной, асбестовой, угольной пыли, вдыхания паров кислот и щелочей, работы в горячих цехах или на открытом воздухе) и вредных привычек (при курении нужно выяснить, как давно и по сколько сигарет в день пациент курит), пребывание в местах лишения свободы или контакт с больными туберкулезом. Большое значение могут иметь условия проживания, питания больного. После этого выясняют, как (остро или постепенно) и с каких симптомов началось заболевание, какие симптомы присоединились позднее. При выяснении жалоб важно различать жалобы общего характера и жалобы, непосредственно связанные с болезнью бронхов или легких.
Как правило, наиболее часто обращают внимание на боли в грудной клетке. Они могут иметь разнообразные характеристики и быть проявлением различных заболеваний – как дыхательной системы, так и других органов. Боли в грудной клетке, связанные с заболеваниями органов дыхания, обусловлены вовлечением в патологический процесс плевральной оболочки, содержащей болевые рецепторы. Одной из причин является и непосредственно воспалительный процесс плевры (сухой или экссудативный плеврит). Боли при сухом плеврите колющего характера, при экссудативном– более тупые, возникает ощущение тяжести. Они не иррадиируют, локализуются в зависимости от места воспалительного процесса – в боку, иногда животе, но всегда усиливаются при глубоком дыхании и уменьшаются при принятии больным положения лежа на больном боку, так как именно в таком положении устраняется трение висцеральной и париетальной плевры друг о друга, а именно это и вызывает болевые ощущения. Помимо плеврита, вовлечение плевры в патологический процесс наблюдается при воспалении легких, переходе воспаления на плевру при панкреатите. Плеврит может носить туберкулезную этиологию, объясняться опухолью плевры или метастазами опухоли других локализаций. Рана легкого, гангрена или абсцесс легкого также могут являться причинами возникновения плеврита.
Кровохарканье – отделение крови с мокротой. Причинами этого являются разрушение или диапедез эритроцитов, в результате чего в мокроте определяются прожилки крови. У больного выясняют количество отделяемой мокроты. Выделение большого количества пенистой жидкости, окрашенной в розовый цвет, свидетельствует о развитии отека легкого. Кровохарканье отмечается при туберкулезе легких, злокачественной опухоли легких, бронхоэктатической болезни, нередко при пневмонии (мокрота может быть ржавой при крупозной пневмонии или иметь вид малинового желе при пневмонии, вызванной клебсиелами; кровавая мокрота выделяется при вирусной пневмонии). Кроме этого, кровохарканье может сопровождать паразитарные заболевания легких, вирусный грипп, гангрену легкого и некоторые другие заболевания.
Кашель – рефлекторный акт, направленный на удаление из дыхательных путей инородных веществ, в том числе мокроты. По громкости кашель бывает громкий или тихий (или даже беззвучный). Кашель может быть сухим (чаще встречается в начале заболевания) и с отделением мокроты.
Обязательно выясняют характер (гнойная – желтоватая, слизистая – прозрачная, кровянистая) и количество (скудная, обильная – отхождение мокроты «полным ртом» наблюдается при прорыве абсцесса легкого в бронх) мокроты. Мокрота может отходить легко или с трудом, это часто определяется качеством мокроты (жидкая, густая, вязкая, тягучая, содержащая крошковидный гной). Важно определить, в какое время суток и в связи с чем возникает и усиливается кашель. Кроме того, кашель может быть периодическим или постоянным, изматывающим больного.
Одышка субъективная – ощущение нехватки воздуха, неэффективности вдоха. Объективная определяется учащением дыхания, нарушением соотношения фаз вдоха и выдоха. Затрудненный вдох свидетельствует об инспираторной, выдох – об экспираторной, вдох и выдох – о смешанной одышке.
2. Осмотр больного с заболеванием органов дыхания. Патологические формы грудной клетки. Определение дыхательной экскурсии грудной клетки
Положение больного. Положение ортопноэ: в отличие от заболеваний сердечно-сосудистой системы больной чаще сидит с наклоном корпуса вперед, опираясь руками о колени или другую опору (при приступе бронхиальной астмы).
Часто осложняющая заболевания органов дыхания гипоксия при дыхательной недостаточности придает кожным покровам цианотичный оттенок или проявляется акроцианозом. Бронхоэктатическая болезнь сопровождается появлением акропахий – пальцы в виде барабанных палочек и ногти в виде часовых стекол.
Обязательно производят осмотр грудной клетки: симметричность над– и подключичных ямок, ключиц, симметричность участия обеих половин грудной клетки в акте дыхания. Выделяют три типа дыхания– грудной (осуществляется за счет сокращения межреберных мышц), брюшной (за счет сокращения дифрагмы) и смешанный. Оценивают тип грудной клетки: нормальная (нормостеническая, гиперстеническая, астеническая) или патологические варианты (кифотическая, бочкообразная (эмфизематозная), наличие воронкообразного вдавления в грудине, рахитическая, ладьевидная, паралитическая). Кроме того, искривление позвоночника (кифоз, лордоз, сколиоз) придают грудной клетке неправильную форму.
Нормостеническая грудная клетка имеет правильную форму, ее продольный размер меньше поперечного, эпигастральный угол приближается к прямому, межреберные промежутки средней величины.
Астеническая грудная клетка характерна для астеников, она удлинена, за счет этого ее продольные и поперечные размеры меньше нормы, эпигастральный угол приближен к острому, а межреберные промежутки несколько увеличены.
Инфаркт миокарда
Инфаркт миокарда ишемический некроз миокарда вследствие острого несоответствия коронарного кровотока потребностям миокарда.
Клинически выделяют 5 периодов в течении инфаркта миокарда (ИМ):
1. Продромальный ( предынфарктный), длительностью от нескольких часов, дней до одного месяца, может отсутствовать;
2. Острейший период от возникновения резкой ишемии миокарда до появления признаков некроза (от 30 минут до 2 часов);
3. Острый период (образование некроза и миомаляции) от 2 до 14 дней;
4. Подострый период — завершение начальных процессов организации рубца, замещение некротической ткани грануляционной) — до 4-8 недель от начала заболевания;
5. Постинфарктный период ( увеличение плотности рубца и максимальная адаптация миокарда к новым условиям функционирования) — до 3-6 месяцев от начала инфаркта миокада.
Инфаркт миокарда крупноочаговый.
Острейший период. Чрезвычайно интенсивная боль давящего характера, сжимающая, иногда острая, кинжальная, распирающая, иррадиирующая в левую руку, кисть, нижнюю челюсть, ухо, зубы, иногда в эпигастрий и под левую лопатку. Чем обширнее зона некроза, тем интенсивнее боль. Боль носит волнообразный характер, продолжается несколько часов и даже суток, не купируется нитроглицерином. Сопровождается чувством страха, возбуждением. Однако возможно отсутствие боли.
Острый период соответствует окончательному формированию некроза. Как правило, исчезает боль. Сохранение боли связано или с выраженностью ишемии периинфарктной зоны, или с присоединившимся перикардитом. Ранее возникшие симптомы сердечной недостаточности и артериальная гипотензия могут сохраняться. Лабораторные данные отражают резорбционно-некротический синдром, развивающийся вследствие резорбции некротических масс, асептического воспаления и выхода ферментов из миофибрилл миокарда.
Подострый период. Сохраняются нарушения ритма, уменьшаются проявления резорбционно-некротического синдрома.
Мелкоочаговый инфаркт миокарда.
Атипичные формы инфаркта миокарда.
1. Периферическая с атипичной локализацией боли: а. леворучная; б.леволопаточная; в. гортанно-глоточная; г.верхнепозвоночная; д. нижнечелюстная.
2. Абдоминальная ( гастралгическая )
Источник
