Срочная компенсация сердечной недостаточности
Сердечная недостаточность. Компенсация сердечной недостаточностиОчень частым патологическим состоянием, с которым приходится сталкиваться лечащему врачу, является сердечная недостаточность. Любая причина, снижающая сократительную способность сердца, приводит к развитию сердечной недостаточности. Такой причиной обычно бывает нарушение коронарного кровотока. Кроме того, сердечная недостаточность может быть вызвана поражением клапанного аппарата сердца, увеличением давления сред, окружающих сердце, дефицитом витамина В, первичными миокардитами и другими причинами, снижающими эффективность сердечных сокращений. В дальнейших статьях будет обсуждаться главным образом сердечная недостаточность, возникающая в результате ишемической болезни сердца, причиной которой является снижение коронарного кровотока. Далее в наших статьях мы обсудим заболевания, связанные с патологией клапанов сердца, и врожденные пороки сердца. Что такое сердечная недостаточноть? Термин «сердечная недостаточность» означает, что сердце не способно перекачивать достаточный объем крови, чтобы обеспечить метаболические потребности организма. Если поражение сердца происходит внезапно, как, например, при инфаркте миокарда, насосная функция сердца резко снижается. В результате возникают следующие изменения: (1) уменьшается сердечный выброс; (2) увеличивается венозное давление, т.к. кровь накапливается в венах.
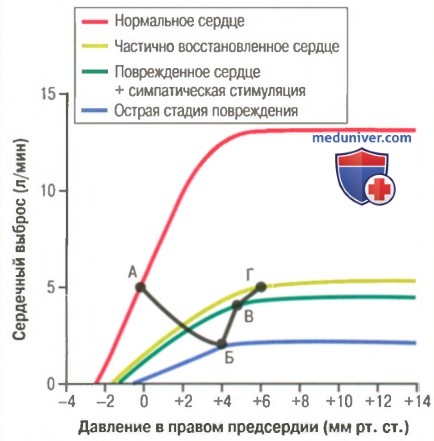
Изменения насосной функции сердца в динамике, в разные сроки после острого инфаркта миокарда показаны в виде графиков на рисунке выше. Верхняя кривая на рисунке представляет собой нормальную кривую сердечного выброса. Точка А на этой кривой характеризует состояние гемодинамики в покое: сердечный выброс составляет 5 л/мин и давление в правом предсердии равно 0 мм рт. ст. Сразу после развития инфаркта сердечный выброс снижается, о чем свидетельствует самая нижняя кривая на рисунка выше. Новое состояние гемодинамики, установившееся буквально через несколько секунд, характеризуется низким сердечным выбросом (2 л/мин) и повышенным давлением в правом предсердии (+4 мм рт. ст.), т.к. венозная кровь, возвращаясь к сердцу, накапливается в правом предсердии. Такой низкий сердечный выброс еще в состоянии поддерживать жизнь больного в течение нескольких часов, однако может привести к обмороку и потере сознания. К счастью, острая стадия продолжается недолго, всего несколько секунд, т.к. возникающие симпатические рефлекторные реакции компенсируют сердечную слабость. Когда сердечный выброс падает предельно низко, активируются многочисленные рефлекторные механизмы системы кровообращения. Наиболее изученным является барорецепторный рефлекс, который активируется при снижении артериального давления. Возможно развитие и хеморецепторного рефлекса, и реакции ЦНС на ишемию, и даже рефлексов, которые возникают при повреждении сердца и также способствуют стимуляции симпатических нервных центров. Другими словами, в течение нескольких секунд происходит мощная активация симпатических нервов — и в то же время реципрокно снижается влияние парасимпатических нервов на деятельность сердца. Симпатическая стимуляция воздействует: (1) на само сердце; (2) на периферические сосуды. Если миокард желудочков диффузно поражен, но еще функционирует, симпатическая стимуляция увеличивает силу сокращения сердца. Если часть миокарда не функционирует, а другая функционирует нормально, симпатическая стимуляция здорового миокарда частично компенсирует выпадение функций поврежденного участка сердца. Другими словами, тем или иным образом насосная функция сердца усиливается. Этот эффект также показан на рисунке, где в условиях симпатической стимуляции сердечный выброс пораженного сердца увеличивается вдвое. Симпатическая стимуляция увеличивает также и венозный возврат крови к сердцу, т.к. происходит увеличение тонуса кровеносных сосудов, особенно вен, и среднее давление наполнения повышается до 12-14 мм рт. ст., что на 100% выше нормальной величины. Увеличение среднего давления наполнения существенно увеличивает ток крови к сердцу по венозным сосудам. Таким образом, патологически измененное сердце наполняется гораздо большим объемом крови, чем обычно. При этом давление в правом предсердии продолжает нарастать, благодаря чему сердце перекачивает больший, чем обычно, объем крови. На рисунке новое состояние гемодинамики характеризуется точкой В, которой соответствует сердечный выброс 4,2 л/мин и давление в правом предсердии +5 мм рт. ст. Симпатические реакции достигают максимальной эффективности в течение 30 сек, поэтому больной, у которого внезапно развивается сердечный приступ средней тяжести, может не ощутить ничего, кроме боли в сердце и секундного полуобморочного состояния. Сразу после этого благодаря симпатическим компенсаторным рефлексам сердечный выброс возвращается к уровню, достаточному для поддержания адекватного кровотока в условиях покоя, хотя болевой синдром может продолжаться. – Также рекомендуем “Задержка жидкости в организме. Восстановление функций миокарда” Оглавление темы “Инфаркт миокарда. Сердечная недостаточность”: |
Источник
При развитии сердечной недостаточности возникает ряд компенсаторных механизмов — кардиальных и экстракардиальных, которые длительное время могут способствовать поддержанию сократительной функции миокарда и обеспечивать МОК на уровне, соответствующем потребностям организма.
К первым относятся гипертрофия миокарда с его гиперфункцией, а также механизм Франка-Старлинга, суть которого заключается в следующем: чем больше растяжение мышечного волокна, тем больше сила сокращения.
Механизмы компенсации сердечной недостаточности, их виды и патогенетическая оценка:
1) Срочные:
Гетерометрический механизм (обусловлен свойствами миокарда) включается при перегрузке объемом крови (по закону Франка-Старлинга): ↑ напряжения и силы серд сокращений в ответ на растяжение миокарда объёмом. Возникает при недостаточности клапанов, гиперволемии, эритремии.
Гомеометрический механизм (закон Анрепа): ↑ силы сердечных сокращений при повышении сопротивления оттоку. Включается при перегрузке давлением.
Рефлекс Бейнбриджа (активация симпато-адреналовых влияний вследствие ↓ сердечного выброса): тахикардия вследствие ↑ давления в полых венах, в правом предсердии и растяжения их.
Наиболее полезен гетерометрический механизм – меньше потребляется О2, меньше расходуется энергии.
При гомеометрическом механизме сокращается период диастолы – период восстановления миокарда. Участвует внутрисердечная нервная система.
2) Долговременные (компенсаторная гиперфункция сердца)
При физиологической гиперфункции прирост мышечной массы сердца идет параллельно с ростом мышечной массы скелетной мускулатуры.
При компенсаторной гиперфункции сердца увеличение массы миокарда идет независимо от роста мышечной массы.
| Вид гемоди-намической перегрузки/или повреждение | Механизм срочной интракардиальной компенсации | Исход ремоде-лирования (долговременной интракардиальной компенсации) | Нарушение гемодинамики | Клинические проявления |
| I.Перегрузка объемом | Гетерометрический (закон Франка-Старлийга) | Дилатация | Систолическая дисфункция | Синдром малого выброса |
| 2.Перегрузка давлением (сопротивлением) | Гомеометриче ский (закон Анрепа | Гипертрофия | Диастоличесская дисфункция | Синдром застоя на путях притока в ослабленный отдел сердца |
| 3. Повреждение миокарда | Заместительный склероз (?) | Фиброз и кардиосклероз (с гипертрофией и/или дилатацией) | Сочетание сиситолической и диастолической дисфункции | Сочетание обоих синдромов |
Ремоделирование миокарда – перестройка стр-ры миокарда в ответ на гемодинамическую перегрузку или утрату части функционирующего миокарда
при ↑ нагрузки возникает гипертрофия стенки полости→
утолщение стенки ведёт к ↓ объёма полости с развитием диастолической дисфункции (недостаточное расслабление до должного объёма)→
данные изменения приводят к гибели кардиомиоцитов, фиброзу и кардиосклерозу с развитием дилатации стенки полости
тонкая стенка не может сократиться до должного уровня (систолическая дисфункция)
==============================================================
Сердце обладает способностью выполнять повышенную работу и компенсировать возможные расстройства кровообращения. В зависимости от вида нагрузки включается один из двух внутрисердечных механизмов компенсации: при перегрузке объемом крови — гетерометрический механизм компенсации (Франка-Старлинга), при повышении сопротивления оттоку крови — гомеометрический механизм компенсации (см. Курс нормальной физиологии).
Энергетически оба механизма компенсации повышенной нагрузки на сердце не равноценны. Гетерометрический механизм компенсации экономнее гомеометрического, чем, возможно, и объясняется более благоприятное течение тех патологических процессов, которые сопровождаются включением механизма Франка-Старлинга, например, недостаточности клапанов по сравнению со стенозом отверстия.
Кроме внутрисердечных механизмов компенсации, свойственных даже изолированному, лишенному регуляторных влияний сердцу, имеются еще и внесердечные регуляторные механизмы, способные компенсировать повышенную нагрузку (краткосрочные — тахикардия, возбуждение симпатической части вегетативной нервной системы, а также долгосрочные механизмы компенсации — гипертрофия миокарда и др).
Если при повышении нагрузки компенсаторные механизмы не в силах справиться с перегрузкой, развивается острая недостаточность сердца, сопровождающаяся нарушениями структуры и обмена миокарда (при инфаркте миокарда, тромбозе клапанного отверстия и т.д.). Но в большинстве случаев сердце справляется с повышенным уровнем работы в течение длительного времени. Однако при этом в миокарде развивается ряд специфических обменных и структурных изменений, приводящих к увеличению массы и работоспособности сердца (гипертрофия миокарда).
================================================
Источник
Причинами сердечной недостаточности могут быть острые или хронические патологии сердечно-сосудистой системы. Даже банальная гипертония может отрицательно повлиять на насосную функцию сердца. Постепенно орган изнашивается, поэтому хроническая сердечная недостаточность проявляется в старшем возрасте и приходит с ночным кашлем и отеком ног в конце рабочего дня.
Патология повышает риск внезапной сердечной смерти. Она имеет прогрессирующий характер, поэтому необходимо знать, как лечить сердечную недостаточность и увеличить свою продолжительность жизни.
Что это такое
Сердечная недостаточность – это состояние, при котором насосная функция сердца не может обеспечить снабжение тканей кислородом в соответствии с потребностями. То есть кислорода нужно гораздо больше, чтобы организм нормально функционировал и сердце перестает справляться со своими обязанностями.
Клинически синдром хронической сердечной недостаточности проявляется снижением толерантности к физическим нагрузкам, задержкой жидкости в организме и снижением продолжительности жизни.
Сердечная недостаточность редко возникает как самостоятельное заболевание, она чаще прогрессирует на фоне других патологий сердечно-сосудистой системы. Чтобы поставить диагноз хронической сердечной недостаточности, необходимо оценить 2 критерия:
- субъективные симптомы, которые развиваются у пациента;
- документальное подтверждение систолической или диастолической дисфункции, полученной при помощи эхокардиографии.
Классификация
Сердечная недостаточность делится на:
- Впервые диагностированную.
- Транзиторную. Лечения требует сердечная недостаточность на фоне острых патологий, например, после инфаркта миокарда.
- Хроническую. Ее называют стабильной или застойной сердечной недостаточностью.
Сердечно-сосудистая недостаточность имеет тенденцию к прогрессированию симптоматики. Анатомически различают левожелудочковую и правожелудочковую. Правожелудочковая провоцирует застой в большом круге кровообращения, а левожелудочковая – в малом.
Сердечная недостаточность может протекать:
- Со сниженной функцией выброса левого желудочка (менее 45%);
- С умеренным снижением фракции выброса левого желудочка;
- С сохраненной функцией левого желудочка (более 50%).
Классификация по Стражеско и Василенко подразумевает деление хронической сердечной недостаточности на стадии:
- Стадия 1. Определяется только при физических нагрузках. В состоянии покоя функция сердца не нарушена.
- Стадия 2. Делится на 2А и 2Б. В стадии 2А происходит застой крови только в 1 круге кровообращения. В стадии 2Б страдает вся сердечно-сосудистая система.
- Стадия 3. Тяжелые нарушения гемодинамики, которые характеризуются изменениями со стороны всех внутренних органов. Часто осложняется асцитом с симптомом «головы медузы» на передней брюшной стенке.
Соответствие по функциональным классам Нью-Йоркской Ассоциации сердца:
- І стадия -ІІ ФК (на фоне адекватного лечения – І ФК);
- ІІ А стадия — ІІІ ФК (на фоне адекватного лечения – ІІ ФК, редко І ФК);
- ІІ Б стадия — ІV ФК (на фоне адекватного лечения – ІІІ ФК, редко ІІ ФК);
- ІІІ стадия — ІV ФК (на фоне адекватного лечения – ІІІФК).
В зависимости от состояния пациента и его лечения, сердечная недостаточность бывает декомпенсированной или компенсированной (более благоприятная форма).
Симптомы
Симптомы и признаки хронической сердечной недостаточности:
-
 Симптомы
Симптомыотдышка, в том числе и внезапная ночная отдышка при сердечной недостаточности;
- слабость и быстрая утомляемость;
- облегчение состояния в положении сидя, откинувшись назад, с вытянутыми ногами вперед (ортопное);
- набухание и отечность голеней.
Менее часто пациенты жалуются на такие симптомы при сердечной недостаточности:
- ночной кашель;
- сердцебиение;
- дисфункция кишечника и ощущение вздутия живота;
- увеличение массы тела более 2 кг за неделю;
- депрессия.
Редко вместе с кашлем появляются хрипы и даже отек яичек у мужчин при сердечной недостаточности.
Что объективно может увидеть, услышать и оценить врач при осмотре пациента с хронической сердечной недостаточностью:
- набухание и пульсация яремных вен;
- смещение верхушечного толчка влево;
- появление патологического третьего тона во время выслушивания сердцебиения (ритм «галопа»).
Возможные изменения:
- двусторонние периферические отеки ног при сердечной недостаточности;
- сердечные шумы;
- нерегулярность пульса;
- учащенное дыхание (тахипное);
- увеличение живота в объемах асцит, гепатомегалия.
Первые признаки сердечной недостаточности – отдышка, отечность ног. Они могут компенсироваться за счет увеличения частоты сердечных сокращений. Эти симптомы часто пропадают в спокойном состоянии, после отдыха.
Видео
Посмотрите фильм о механизмах работы сердца и появлении хронической сердечно-сосудистой недостаточности.
Диагностика
Кашля, отечности ног и других признаков сердечной недостаточности мало для постановки диагноза. Необходимо провести ряд дополнительных клинических и инструментальных обследований.
Изначально записывают ЭКГ. Изменений, которые видны на кардиограмме при ХСН, являются неспецифическими, то есть они характерны и для других патологий, а не только для хронической сердечной недостаточности.
ВНИМАНИЕ! ЭКГ является первым показательным методом диагностики при острой сердечной недостаточности.
На ЭКГ возможны сопутствующие синдромы нарушения проводимости импульсов или автоматизма сердца. Также можно увидеть гипертрофию желудочков по косвенным признакам высоты зубца R.
Например, если в грудных отведениях (от V1-V6) зубец R увеличивается от 1 к 6, то это один из признаков гипертрофии левого желудочка и одна из причин сердечно-сосудистой недостаточности.
Затем проводят ЭхоКГ с допплером. Оценивают фракцию выброса крови из желудочков, скорость кровотока, наличие возможной регургитации, возвращения крови в камеры.
 Кардиомегалия из-за ХСН на рентгене
Кардиомегалия из-за ХСН на рентгене
Рентгенограмма грудной клетки также выполняется при ХСН. На ней можно увидеть кардиомегалию, то есть увеличение сердца в размерах, застойные явления в легких, отек легких, плевральный выпот и даже застойную пневмонию при сердечной недостаточности.
Проводят общий анализ крови, определяют выделительную функцию почек при помощи подсчета СКФ (скорости клубочковой фильтрации). По возможности делают определение количества натрийуретических пептидов NT-pro BNP и BNP.
ВНИМАНИЕ! Заподозрить ХСН можно когда NT-pro BNP ≥ 125 пкг/мл или BNP ≥ 35 пкг/мл.
Лечение
Препараты при сердечной недостаточности направлены на ликвидацию симптомов и облегчения насосной функции сердца. Полностью избавиться от недостаточности не получится.
Ингибиторы АПФ
Средства назначают в комбинации с бета-блокаторами. Они обладают легким ремоделирующим эффектом, что улучшает состояние сердечной мышцы.
| Эналаприл | 10-20 мг 2 р. в день |
| Каптоприл | 50 мг 3 р.в д |
| Лизиноприл | 20-40 1 р.в д |
| Рамиприл | 5 мг 1 р. в д |
| Трандолаприл | 4 мг 1 р. в день |
Если пациент не может принимать ингибиторы АПФ, ему назначают препараты из группы БРА (Вальсартан, Кандесартан).
На фоне приема препаратов из группы иАПФ может усилиться кашель.
Бета-блокаторы
Показаны всем пациентам с хронической сердечной недостаточностью, за исключением тем, у кого есть бронхиальная астма, синдром слабости синусового узла.
Нельзя назначать бета-блокаторы до купирования отека легких.
Можно выбрать Бисопролол (10 мг 2 раза в день) или Карведилол (25-50 мг 2 раза в день).
Диуретики
Делается акцент на петлевых диуретиках. Которые особо эффективны в качестве лекарств при отеках ног во время сердечной недостаточности или отеков легких. Назначается Фуросемид или Торасемид. Иногда лекарства комбинируются с Гидрохлортиазидом.
Другие средства
Назначают антагонисты альдостерона в таблетках — Эплеренон и Спиронолактон. Нельзя назначать пациентам с высоким уровнем калия в крови, и если пациент принимает одновременно иАПФ и БРА.
Дополнительно можно дать пациенту Ивабрадин, для замедления синусового ритма. А также при ХСН с осторожностью используется Дигоксин – препарат дигиталиса, сердечный гликозид, стимулирующий силу сердечных сокращений.
Если есть нарушения сердечного ритма, то для профилактики тромбообразования назначают пероральные антикоагулянты (Варфарин, Неодикумарин) или НОАК (Ксарелто). При повышенном количестве липопротеидов низкой плотности лечение дополняют статинами (Розувастатин, Аторвастатин).
Видео с рецептами народных средств
Посмотрите перечень народных рецептов и средств для лечения хронической сердечной недостаточности. Не используйте рецепты без предварительной консультации с врачом.
Питание при ХСН
Диета при сердечной недостаточности должна ограничивать воду и соль. Рекомендуется употребление жидкости до 1 литра в день. Если пить хочется или пациент принимает диуретики, то количество жидкости можно увеличить до 1,5 литров.
Количество соли ограничивают по причине того, что натрий повышает давление из-за активации ренин-ангиотензин-альдостероновой системы и задерживает жидкость в организме. В такой ситуации ноги опухают при сердечной недостаточности еще больше, появляются отеки или «мешки» под глазами. Количество соли снижают до 1,5 граммов в день.
Рекомендуется ограничить количество употребляемых животных жиров. Их должно быть 30%, а растительных 70%. Это необходимо для разгрузки сердечно-сосудистой системы и снижения уровня экзогенного, то есть внешнего холестерина.
Острая сердечная недостаточность
Острая сердечная недостаточность может появиться как:
- резкое обострение хронической сердечной недостаточности, декомпенсация;
- отек легких;
- острая сердечная недостаточность с высоким артериальным давлением;
- кардиогенный шок;
- изолированная правожелудочковая острая сердечная недостаточность без отека легких с повышением давления в яремных венах;
- острый коронарный синдром (инфаркт миокарда, внезапная сердечная смерть).
ПМП или первая медицинская помощь при острой сердечной недостаточности включает в себя: оксигенотерапию, петлевые диуретики. Если развилась левожелудочковая недостаточность в комбинации с повышенным давлением, можно назначить вазодилятаторы (нитропрусид натрия 0,3 мкг/кг/мин, до макс. 5 мкг/кг/мин).
В случае низкого систолического артериального давления назначают дофамин или добутамин, чтобы увеличить сердечный выброс и сократимость миокарда.
=
=
Источник
