Сп при инфаркте миокарда


Сердечные заболевания – самая частая причина смерти людей, возрастом от 30 до 70 лет.
Инфаркт миокарда представляет собой нарушение кровоснабжения сердца, в результате чего возникает некроз его тканей. Орган уже не может работать так, как раньше, что влечет за собой возникновение сопутствующих заболеваний.
Площадь поражения тканей зависит от того, насколько профессионально и быстро была оказана первая помощь. Узнайте все о правилах помощи больным от медсестер при инфаркте и сестринском процессе.
Каких результатов должна добиться медсестра
Большинство случаев летального исхода при инфаркте миокарда возникает в первые несколько часов после диагностирования заболевания. В этот период времени, буквально, жизнь и здоровье пациента находится в руках медсестры.
Чтобы снизить риски, необходимо:
- помочь больному справиться с нарастающей паникой и стрессом (чем больше волнуется пациент, тем более разрушительными будут последствия);
- использовать анальгетики и бета-блокаторы (при отсутствии противопоказаний);
- при невозможности купирования боли нитроглицерином дать пациенту более сильные препараты (они могут сочетаться с седативными средствами);
- при подъеме сегмента ST на ЭКГ применить тромболизис и антикоагулянты;
- при необходимости, дать наркоз (кислород с закисью азота).
Главная задача медсестры в первые минуты после инфаркта миокарда – это стабилизировать состояние пациента. И если не улучшить его, то, хотя бы, попытаться замедлить некроз тканей сердца.
Неотложная помощь до прибытия врача
Чтобы снизить риски для больного при инфаркте миокарда, а также стабилизировать его состояние, действия медсестры должны быть следующими:
- Постараться успокоить пациента, не дать ему поддаться панике.
- Измерить артериальное давление, посчитать количество сердечных ударов минуту.
- Дать оценку показаниям сердечного ритма сердца.
- Обеспечить больному стабильное и удобное положение тела (сидя или лежа). Желательно, чтобы вся неудобная и тесная одежда была снята, а также в помещение поступал свежий воздух.
- По мере возможности, способствовать устранению болевых симптомов (как правило, применяют Морфин, Промедол, Дроперидол и др. препараты). Кроме того, вод язык дают валидол или нитроглицерин.
- Согреть больного: в ноги положить грелку, а на грудь поставить горчичники.
- Постоянно наблюдать за ритмом сердца и показателями артериального давления.
- При ухудшении состояния человека с инфарктом, необходимо осуществлять реанимационные действия до приезда скорой помощи: непрямой массаж сердца и дыхание рот в рот.

Чтобы уменьшить степень осложнений при инфаркте, используют следующие препараты:
- гепарин (для замедления возникновения тромбов вводится внутривенно 6-10 единиц);
- нитраты (улучшают кровоток, что замедляет и предотвращает некроз тканей);
- фибринолитики (увеличивают просвет вен и позволяют избежать некроза миокарда. Противопоказаны при внутренних кровоизлияниях, нарушениях свертываемости крови и онкозаболеваниях).
О того, насколько правильно или рационально будет оказана сестринская помощь при инфаркте, будет зависеть здоровье и восстановление больного, а также наличие или отсутствие необратимых последствий.
Уход в период стационарной реабилитации
В период стационарной реабилитации комплекс мер по уходу за больным, перенесшим инфаркт миокарда, включает:

- Контроль за соблюдением постельного режима хотя бы на протяжении 2-3 дней. Если больной находится в лежачем положении больше недели, то ежедневно следует проводить профилактику и обработку пролежней.
- Постоянный мониторинг показателей сердечной деятельности. Самые главные показатели – частота пульса, частота дыхания и значения артериального давления.
- Следить и принимать участие в составлении правильно подобранного рациона. Питание должно быть частым, но небольшими порциями, примерно, 100-150 грамм пищи на один прием. Она должна быть легкоусвояемая, а также не перегружать кишечник.
- Соблюдение правил гигиены. Все процедуры, в том числе, купание, умывание, а также мочеиспускание и дефекация должны происходить строго в положении лежа. Если у больного более 2 дней не было дефекации, то можно прибегнуть к помощи слабительных средств.
- Выполнение массажа. Любые чрезмерные физические нагрузки в период стационарной реабилитации противопоказаны. Но для того чтобы более или менее сохранить тонус мышц, необходимо регулярно массажировать конечности больного (особое внимание стоит уделить ступням), а также давать пациенту некоторое время (не более 15 минут в день) проводить в положении сидя.
После того, как пациенту становится лучше (период улучшения, при отсутствии серьезных осложнений, наступает спустя 5-7 дней после перенесенного инфаркта), больному разрешают больше сидеть, а также самостоятельно передвигаться на небольшие расстояния. Гигиенические процедуры он может проводить уже самостоятельно.
Вмешательства в амбулаторных условиях
После выписки домой из медицинского учреждения период реабилитации больного не заканчивается. Чтобы сердце функционировало в правильном ритме, необходимо:

Проконсультировать больного о необходимости соблюдения определенной диеты. Обычно, ее назначает лечащий врач. Больному необходимо отказаться от большого количества потребляемого холестерина, транс-жиров и вредных пищевых добавок.
Если питание не сбалансировано, и, в большинстве, включает в себя жирную, острую и копченую пищу, то риск осложнений и возникновения вторичного инфаркта возрастает в несколько раз.
- Рассказать о пользе физических нагрузок. Пациент может заниматься самостоятельно, либо посещать специальные занятия. Без физиотерапии восстановление после инфаркта будет очень медленным и неполноценным.
- Провести профилактическую беседу о вреде алкоголя и курения. До больного нужно попытаться донести, что обе эти вредные привычки необходимо полностью исключить из его жизни.
- Санаторное лечение. Чтобы поддержать организм, можно отправить больного на некоторое время в санаторий или профилакторий, специализирующийся на людях, перенесших инфаркт миокарда. В таких учреждениях оказывается полный комплекс мер, рекомендованных таким больным.
Кроме всего вышеперечисленного, пациенту необходимо рассказать о графике обязательных обследований, а также своевременного наблюдения у лечащего врача.
Возможные проблемы и пути их решения
К самым распространенным проблемам больных, перенесших инфаркт миокарда можно отнести следующие:
Соблюдение постельного режима. Решение:
- следить за распорядком дня пациента;
- обеспечивать назначенными витаминами и препаратами;
- проводить наблюдение за показателями гемодинамики;
- строго выполнять все предписания врача;
- не опускать самодеятельности пациента.
Тахикардия. Решение:
- проследить за соблюдением постельного режима больным;
- следовать указаниям лечащего врача.
 Боли в грудине. Решение:
Боли в грудине. Решение:
- дать обезболивающие препараты (по согласованию с врачом);
- поставить горчичник на грудь;
- обеспечить поступление свежего воздуха в помещение, где находится пациент.
Паника и страх за свою жизнь. Решение:
- вызвать врача;
- зафиксировать показатели ЭКГ;
- ввести обезболивающие препараты (по согласованию с врачом);
- направить в реанимационное отделение (при необходимости).
Острая сердечная недостаточность. Решение:
- вызвать врача;
- дать больному кислород;
- обеспечить прием необходимых лекарств.
Главная роль медсестры – это строго соблюдать все предписания лечащего врача. Но, помимо технической стороны контроля над состоянием больного, важно наладить с ним эмоциональный контакт.
Человек быстрее пойдет на поправку, если будет знать, что о нем заботятся, проявляют сочувствие и консультируют по любым волнующим его вопросам.
Источник

СП при инфаркте миокарда СП в терапии, лекция № 16

Определение l Инфаркт миокарда (ИМ)– это ишемический некроз сердечной мышцы, вследствие несоответствия между потребностью миокарда в кислороде и возможностью коронарных артерий обеспечить эту потребность

Актуальность проблемы l l Г. Ф. Ланг: « 50% больных ИМ умирают в первые 8 дней» . В возрасте 40 -60 лет инфаркт миокарда в 3– 5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. Показатель летальности при ИМ составляет 30— 35%. Статистически 15— 20% внезапных смертей обусловлены ИМ.

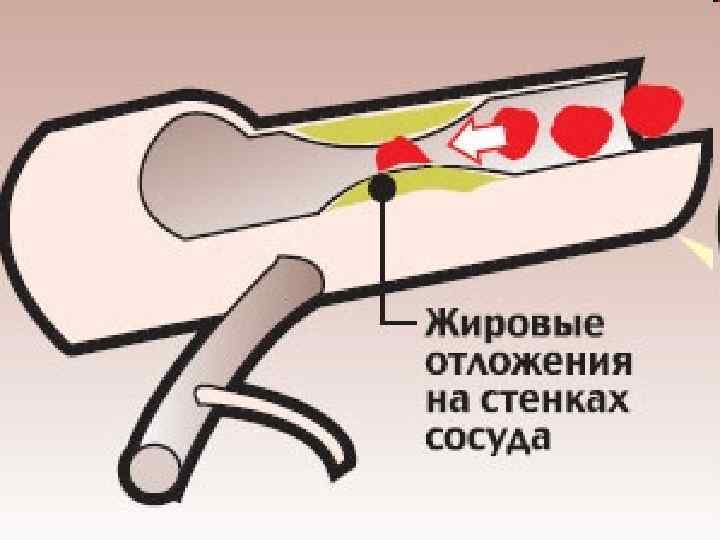
Этиология ИМ В 95% случаев – это атеросклероз коронарных артерий. l Поэтому факторы риска развития ИМ те же, что и атеросклероза (см. далее) l Значительно реже может быть спазм коронарных артерий без признаков атеросклероза, или воспалительные процессы в коронарных сосудах. l

Факторы риска ИМ (как и атеросклероза) Гиперхолестеринемия l Артериальная гипертония l Курение l Гиподинамия l Ожирение l Гипергликемия l Алкоголь ? l

Факторы риска ИМ (конкретнее): 1. Наличие кровных родственников с ИБС l 2. Наличие у кровных родственников сахарного диабета I типа l 3. Уровень холестерина в крови выше 7 ммоль/л l 4. Курение (не менее 0. 5 пачки в день) l 5. Гиподинамия l






Провоцирующие факторы: интенсивная физическая нагрузка; l стрессовая ситуация; l оперативное вмешательство; l травма; l переедание; l переохлаждение или перегревание; l гипогликемия (у больных СД); l

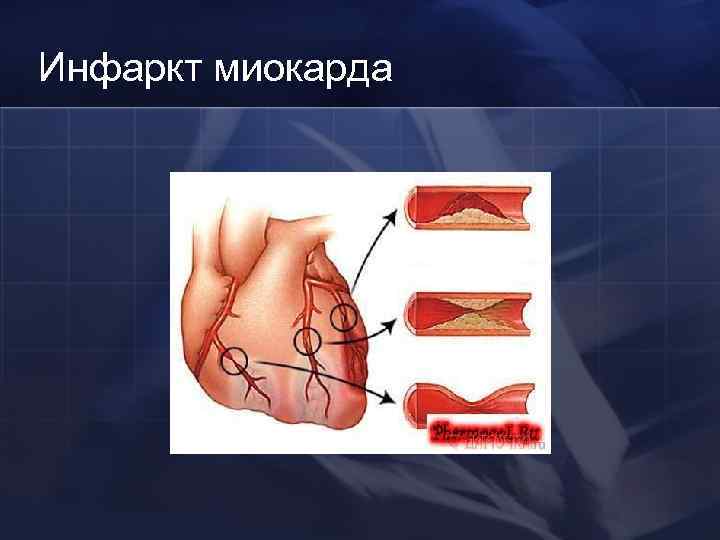
Патогенез ИМ Основой развития ИМ является патофизиологическая триада, включающая разрыв атеросклеротической бляшки, тромбоз, вазоконстрикцию. l

Патогенез ИМ (конкретнее): l Атеросклеротические изменения сосуда – разрыв бляшки l Затем коронарный тромбоз l Спазм коронарных артерий l И как результат – некроз участка сердечной мышцы l NB! Изначальная причина – опять атеросклероз!
Инфаркт миокарда

Формы проявления ОИМ: Ангинозная форма (типичная) l Атипичные формы: – Безболевые формы: астматическая, аритмическая, церебральная, малосимптомная – С атипичной локализацией боли: абдоминальная, артралгическая (периферическая) l

Клиника ангинозной формы ОИМ Приступ интенсивной боли за грудиной l Резкая общая слабость, остро возникшая l Отсутствие эффекта от нитроглицерина l Бледность и влажность кожи, цианоз губ l Тахи- , нормо- или брадикардия l Гипер- , а далее гипотензия l Ослабление I тона на верхушке l Повышение температуры тела на 2 -й день l

Течение ОИМ В течении ОИМ выделяют следующие периоды l 1. Прединфарктный период l 2. Острейший период l 3. Острый период l 4. Подострый период l 5. Постинфарктный период l

Течение ИМ, прединфарктный период l Для этого периода характерно учащение приступов стенокардии и усиление их интенсивности.

Течение ИМ, острейший период Характеризуется чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. l Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым ( «кинжальным» ). Чем больше зона поражения миокарда, тем более выражена боль. l

Течение ИМ, острый период В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. l Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита. l

Течение ИМ, подострый период Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. l Симптомы острой сердечной недостаточности становятся менее выраженными. l Исчезает тахикардия, систолический шум. l

Течение ИМ, постинфарктный период l В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.

Болевые формы ИМ l Леволопаточная l Леворучная l Верхнепозвоночная l Нижне – челюстная и ушная l Гортанно – глоточная

Лабораторная диагностика ОИМ: Лейкоцитоз (появляется в первые часы) l Повышение СОЭ на 2 -й день болезни, возвращается к норме на 4 -й – 5 -й неделе) l Повышение активности ферментов крови (КФК, ЛДГ, АСТ, АЛТ) l Повышение СИА, серомукоида, СРБ l

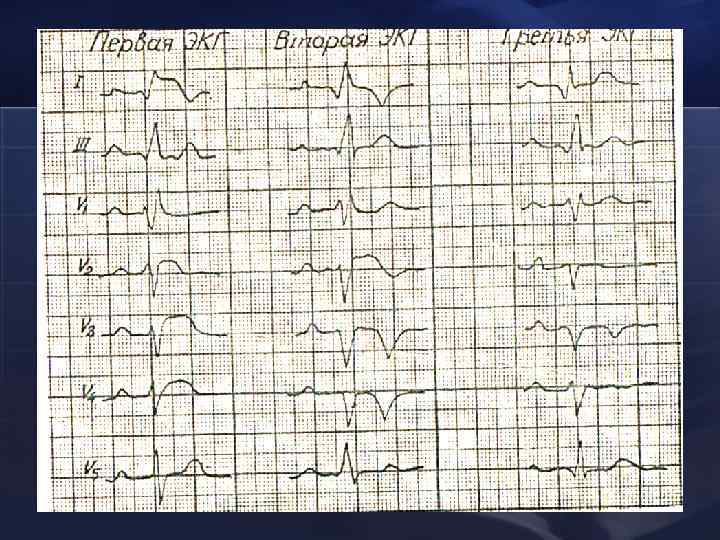
Изменения ЭКГ при ОИМ : l l l Над зоной некроза: Патологический зубец Q Уменьшение амплитуды зубца R Подъем над изолинией сегмента ST Инверсия зубца Т

По изменениям, фиксируемым на ЭКГ, различают: «Q-инфаркт» – с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда) l «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Тзубцами (чаще мелкоочаговый инфаркт миокарда) l

Классификация ИМ по глубине поражения: Мелкоочаговый l Крупноочаговый l Субэндокардиальный l Субэпикардиальный l Инфаркт с Q l Инфаркт без Q l

Осложнения ОИМ l l l l l Кардиогенный шок Аневризма сердца Тромбоэмболии (ТЭЛА) Разрывы сердца Нарушения ритма и проводимости Рецидив ИМ Острая сердечная недостаточность (ОЛЖН) Перикардит Синдром Дресслера (постинфарктный перикардит, плеврит, плечевой артрит, повышение t)

Возможные проблемы пациента при ИМ Чувство страха смерти l Интенсивная боль в сердце l Общая слабость l Лихорадка l Снижение АД (шок) l Дефицит информации о заболевании l Страх инвалидизации l

Лечение ангинозного приступа Нитроглицерин под язык l Ненаркотические и наркотические аналгетики (аналгин, димедрол, фентанил, дроперидол, морфин, промедол) l Тромболитическая терапия (стрептокиназа и альтеплаза, кабикиназа, пуролаза, и т. п. ) l Аспирин l Закись азота с кислородом (? ) l

Дальнейшая терапия ОИМ Дальнейшая терапия при ОИМ направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. l Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, аспирин), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д. l

Реабилитация ИМ состоит из трех периодов: Стационарный – проводится в кардиологическом отделении и продолжается до наступления клинического выздоровления. l Постстационарный – осуществляется в поликлинике, специализированном реабилитационном центре или санатории и длится до возвращения к трудовой деятельности. l Поддерживающий – дальнейшее развитие физической трудоспособности. l

Требования медицинской деонтологии при ведении пациента ОИМ Избегать категорических прогнозов l Осторожность в радужных прогнозах при относительно удовлетворительном состоянии больного l Избегать пессимистических прогнозов даже при кажущемся безнадежном состоянии больного l

Диетические рекомендации пациенту с ИМ: Кисло- молочные продукты l Ограничение жиров l Ограничение соли l Обогащение клетчаткой l Обогащение калием l Частое и дробное питание l

Non est medicinae sine lingua latina – нет медицины без латинского языка И спасибо за внимание
Источник
Острый
инфаркт миокарда —
заболевание, которое обусловливается
развитием одного или нескольких очагов
ишемического некроза в сердечной мышце
в результате нарушения коронарного
кровообращения, возникающего вследствие
сужения сосудов атеросклеротическои
бляшкой или тромбоза коронарной артерии.
Классическое
описание инфаркта миокарда было дано
В. П. Образцовым и Н. Д. Стражеско в 1909 г.
Этиология.
В 95%
этиологическим фактором ИМ является
атеросклероз коронарных артерий, в
развитии которого играют роль факторы
риска ИБС (пол, возраст, артериальная
гипертензия. Сахарный диабет, ожирение,
курение, гиподинамия и др.)
Реже причиной
может быть спазм коронарных артерий
без признаков атеросклероза или
воспалительные изменения коронарных
сосудов ревматической этиологии,
сосудистые поражения.
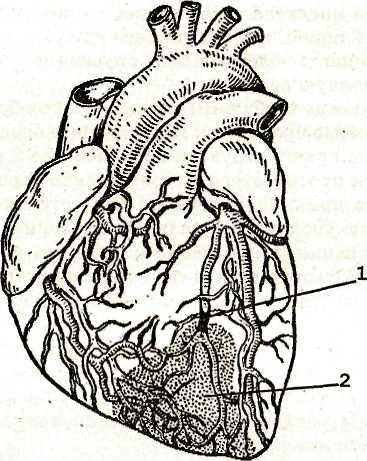
Рис.
35. Инфаркт миокарда. Черным показана
закупорка (тромбоз) артерий (1); зона
некроза заштрихована (2)
Инфаркт миокарда
может располагаться на любой стенке
левого желудочка, а также в межжелудочковой
перегородке. Инфаркты предсердий и
правого желудочка встречаются редко.
При инфаркте
миокарда обескровленный участок
подвергается некрозу. В дальнейшем
погибшие участки замещаются
соединительной тканью, и образуется
плотный рубец.
Различают
крупноочаговый
и
мелкоочаговый
инфаркт
миокарда. Поражающий некрозом всю
толщину стенки желудочка инфаркт
называется трансмуральным.
Клиническая
картина. Основной симптом инфаркта
миокарда — внезапно возникающая резкая
боль в
области сердца
или за грудиной, которая может
иррадии-ровать в левое плечо, левую
лопатку. Боль продолжительная, не
купирующаяся нитроглицерином. Пациент
возбужден, недооценивает тяжесть
своего состояния, иногда испытывает
страх смерти. На лице у него выступает
холодный пот, отмечается бледность
кожных покровов.
Важным признаком
инфаркта миокарда является острая
сердечно-сосудистая недостаточность:
резкая слабость, учащение сердцебиения,
понижение артериального давления,
нитевидный пульс. При аускультации
выявляется глухость тонов сердца,
аритмия.
Инфаркт миокарда,
как правило, сопровождается повышением
температуры тела, она может быть высокой
или субфебрильной. Повышение температуры
связано с поступлением в кровь
продуктов распада из очага некроза. У
лиц старческого возраста температура
тела может не изменяться. В крови
отмечаются лейкоцитоз, увеличение СОЭ.
Одним из важных
клинических симптомов инфаркта миокарда
является шум трения перикарда, который
обнаруживается при аускультации.
Шум трения отмечается при инфаркте
миокарда передней стенки левого желудочка
сердца, при котором развивается
реактивный перикардит (этот признак не
постоянен).
Окончательно
установить диагноз позволяет
электрокардиографическое исследование.
При наличии некроза в миокарде
появляется патологический зубец Q,
зубец Т становится отрицательным,
сегмент ST
выше изолинии.
В течении инфаркта
миокарда выделяются периоды: прединфарктный
(нестабильная стенокардия), острейший,
острый, подострый (период рубцевания)
и постинфарктный. Кроме того, инфаркт
миокарда может быть рецидивирующий,
когда развивается новый участок некроза
на фоне еще протекающего (не зарубцевавшегося)
первого. Повторный инфаркт миокарда
возникает после зарубцевавшегося
первого. После первого инфаркта миокарда
у пациентов остается склонность к
повторному, поэтому так важна профилактика
повторных инфарктов миокарда.
Описанный
выше вариант течения инфаркта миокарда
является типичным (ангинозным),
но
он наблюдается не у всех пациентов.
Могут быть атипичные
варианты: периферический
и безболевой.
Периферический
вариант включает
в себя: гортанно-глоточный (боль типа
ангины), верхнепозвоночный (боль в
спине), нижнечелюстной (боль в нижней
челюсти, в зубе).
Безболевые
варианты: 1)
абдоминальный (локализация боли в
эпигастральной области, возможна
диарея); 2) астматический — отек легких
вследствие слабости левого желудочка
(кашель с отделением пенистой мокроты,
удушье, обилие влажных хрипов в легких);
3) коллаптоидный (шок без боли — резкая
слабость); 4) аритмический; 5) цереб-ральный
(резкая головная боль, возможна потеря
сознания); 6) малосимптомный; 7) отечный
и др.
Осложнения
инфаркта миокарда. В
остром периоде (первые 10 дней) могут
возникнуть осложнения: кардио-генный
шок (слабость,
нитевидный пульс, АД менее 80/50 мм рт.
ст.), острая сердечно-сосудистая
недостаточность (отек легких), аритмии
— нарушения ритма и проводимости
(экстрасистолия, пароксизмальная
тахикардия, мерцание предсердий,
блокады), которые встречаются в 75— 100 %
случаев и часто бывают причиной смерти.
Реже бывают разрыв
сердечной мышцы с гемотампона-дой
сердца, парез желудка, кишечника,
желудочно-кишечное кровотечение,
психические расстройства.
В
постинфарктный период формируется
хроническая аневризма,
постинфарктный
аутоиммунный синдром
Дрес-слера, после
перенесенного обширного трансмурального
инфаркта возможно образование
постинфарктного
кардиосклероза и
хронической
недостаточности кровообращения (одышка,
отеки).
Лечение. На
догоспитальном этапе важно провести
неотложные и реанимационные мероприятия,
купировать боль, ликвидировать тяжелые
нарушения ритма, острой недостаточности
кровообращения, правильно транспортировать
пациента в стационар.
В острый период
предписывают строгий постельный режим,
назначают диету с исключением продуктов,
способствующих метеоризму. В это
время пациенту можно придавать
пассивное положение полусидя, приподнимая
головной конец кровати. Довольно
рано можно назначать лечебную гимнастику.
Очень важно вселить уверенность в
положительном
исходе болезни, в чем немаловажная роль
принадлежит медицинской сестре.
Во всех случаях
при инфаркте миокарда в первую очередь
ликвидируют болевой приступ, проводят
борьбу с острой сердечно-сосудистой
недостаточностью. Болевой приступ
купируют препаратами группы опиатов:
промедола — 1—2 мл 1-2% раствора с
изотоническим раствором натрия хлорида
в/в. Для усиления анальгетических свойств
его вводят вместе с препаратами,
потенцирующими его действие (1 мл
2,5% раствора аминазина; антигистаминные
препараты: 1 мл 1% раствора димедрола или
2 мл 2% раствора супрастина; анальгетики:
2 мл 50% раствора анальгина). Растворы
вводятся изолированно, не в смеси. Если
АД не меннее 100/60 мм рт. ст., начать помощь
надо с сублингвального приема
нитроглицерина 1—2 таблетки, каждые 2—3
минуты до уменьшения боли. В стационаре
нитроглицерин вводится внутривенно
капельно.
Для купирования
болевого приступа применяют метод
нейролептанальгезии. Этот метод
представляет собой общую анастезию,
достигаемую при внутривенном введении
сильного анальгетика фентанила и
нейролептика дроперидола.
В первые дни
заболевания желательно давать больным
кислород со скоростью 2—6 л в мин., так
как артериальная гипоксемия выражена
почти во всех случаях.
С целью повышения
артериального давления вводят мезатон,
кофеин, кордиамин, преднизолон. При
резком понижении артериального
давления внутривенно капельно вводят
адреналин, норадреналин.
На раннем этапе
применяют антикоагулянты и фибринолитические
препараты. Такими средствами являются
фибринолизин, гепарин. При назначении
гепарина определяется время свертывания
крови, а при назначении антикоагулянтов
непрямого действия — протромбиновый
индекс. С 3-го дня назначают
антиагрегантные препараты: ацетилсалициловую
кислоту, курантил.
При необходимости
проводят антиаритмическую терапию.
Наиболее опасными нарушениями считаются
желудочковая экстрасистолия и
пароксизмальная тахикардия. Для их
лечения используют лидокаин и новокаинамид.
При внезапной
остановке сердца пациенту проводят
искусственную вентиляцию легких
методом «рот в рот» и непрямой массаж
сердца или дефибрилляцию сердца и
внутрисердечное введение адреналина.
Во всех случаях
инфаркта миокарда пациенты должны быть
госпитализированы в специализированные
кардиологические отделения или блоки
интенсивной терапии и реанимации для
проведения патогенетического и
симптоматического лечения.
Возможные проблемы
пациента:
• интенсивная
боль в сердце;
• общая слабость;
• лихорадка;
• артериальная
гипотензия (шок);
• чувство неудобства
при вынужденном ограничении двигательного
режима;
• дефицит информации
о заболевании;
• страх инвалидизации.
В планировании
ухода используются модели В. Хендерсон,
Д. Орэм, М. Аллен.
Большое значение
в лечении пациента с острым инфарктом
миокарда имеет сестринский процесс и
сестринское вмешательство. Медсестра
оценивает общее состояние пациента,
следит за показателями температуры,
пульса, АД, обеспечивает его физиологические
отправления, не нарушая строгий
постельный режим. Медсестра по назначению
врача расширяет двигательный режим,
следит за состоянием кожи, постели,
за проведением ЛФК, проветриванием
палаты и строго выполняет назначения
врача — подает кислород для ингаляций,
вводит лекарственные средства.
Реабилитация
пациентов
с инфарктом миокарда является частью
программы лечебных мероприятий.
Реабилитация — это комплекс мероприятий
(медицинских, физических, психологических,
социальных), направленных на сохранение
жизни и восстановление трудоспособности
пациентов.
На догоспитальном
этапе проводится борьба с шоком, аритмиями
и начинается психологическая подготовка
пациента к уверенности в благоприятном
исходе при соблюдении всех назначений,
особенно по режиму.
На госпитальном
этапе продолжается борьба за сохранение
жизни, раннее расширение двигательного
режима в соответствии с общим состоянием
пациента. Иногда с 3-го дня разрешают
повороты на бок и т.д. Делается это для
профилактики атрофии миокарда и развития
сердечной недостаточности. Продолжается
психологическая подготовка пациента.
Санаторный этап
— пациенты из стационара переводятся
в кардиологический санаторий местного
типа, где проводится физическая
реабилитация.
Диспансерный, или
поликлинический, этап — решаются
вопросы трудоустройства, пенсионного
обеспечения и меры вторичной профилактики
инфаркта миокарда. На этом этапе пациенты
пребывают пожизненно.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
