Современные рекомендации по инфаркту миокарда
Инфаркт миокарда – одно из тяжелейших осложнений ишемии сердца, смертность от которого еще несколько десятилетий назад была очень высока.
 Сегодня развитие медицины и фармакологии позволило снизить смертность при инфаркте, однако заболевание продолжает стремительно «молодеть». Диагноз «инфаркт миокарда» устанавливают тогда, когда доказан некроз сердечной мышцы вследствие острого нарушения кровообращения в ней.
Сегодня развитие медицины и фармакологии позволило снизить смертность при инфаркте, однако заболевание продолжает стремительно «молодеть». Диагноз «инфаркт миокарда» устанавливают тогда, когда доказан некроз сердечной мышцы вследствие острого нарушения кровообращения в ней.
В половине случаев ИМ является первым клиническим проявлением не выявленной ранее ишемической болезни сердца.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
 Коды ИМ по МКБ-10
Коды ИМ по МКБ-10
I21 Острый инфаркт миокарда
I22 Повторный инфаркт миокарда
I24.0 Коронарный тромбоз, не приводящий к инфаркту миокарда
I24.8 Другие формы острой ишемической болезни сердца
Рассмотрим клинические рекомендации по диагностике и лечению инфаркта миокарда.
Клинрекомендации по инфаркту миокарда
Клинические рекомендации по острому инфаркту миокарда составлены Обществом специалистов по неотложной кардиологии.
Они касаются пациентов взрослого возраста и подлежат пересмотру 1 раз в 3 года.
Случай из практики. Женщина поступила в больницу с инфарктом. Родственникам сказали, что уход стоит 3 тыс. руб. в сутки. Отказываетесь — сидите сами.
Какие действия персонала пресечь, чтобы избежать внеплановых проверок по платным медуслугам, читайте в журнале «Заместитель главного врача».
Осложнения
Выделяют следующие основные осложнения ИМ:
- застой в малом круге кровообращения;
- нарушение ритма и проводимости сердечной мышцы;
- кардиогенный шок;
- отек легких.
При наиболее тяжелых механических осложнениях инфаркта рассматривается возможность и целесообразности применения различных методов поддержки кровообращения пациента.
✔ Инфаркт миокарда с повышением сегмента ST: как прогнозировать оценку, информация в Системе Консилиум
 Скачать документ
Скачать документ
Острый ИМ
Острый коронарный синдром – состояние, означающее период обострения ИБС, когда любая группа симптомов дает основания заподозрить острый инфаркт или нестабильную стенокардию.
Термин «острый коронарный синдром» включает в себя следующие понятия:
- Острый инфаркт миокарда.
- Инфаркт миокарда с подъемом сегмента ST ЭКГ (ИМпST).
- Инфаркт миокарда без подъема сегмента ST ЭКГ (ИМбпST).
- Инфаркт миокарда, диагностированный по изменениям ферментов, по другим биомаркерам или по поздним ЭКГ-признакам.
- Нестабильная стенокардия.
Понятие острого коронарного синдрома было введено во врачебную практику, когда обнаружилось, что решение об использовании некоторых методов лечения должно приниматься как можно быстрее, часто еще до того, как установлен диагноз «острый инфаркт».
Доказано, что характер и срочность терапевтических мероприятий, направленных на восстановление коронарного кровотока, зависит от положения сегмента ST к изоэлектрической линии на ЭКГ – при его смещении вверх больному показана коронарная ангиопластика, но при невозможности ее проведения в соответствующие сроки эффективна тромболитическая терапия.
Восстановление коронарного кровотока при ОКСп ST проводится немедленно.
Больной подал в суд заявление о возмещении утраченного заработка и компенсации морального вреда. Посттравматическая дистальная плексопатия:
клинический случай и пример разбора ситуации
– в журнале «Заместитель главного врача».
Подъем сегмента STчаще всего происходит из-за трансмуральной ишемии сердечной мышцы при полной непроходимости одной из коронарных артерий. В этих случаях, как правило, возникает инфаркт миокарда, обозначающийся как ИМпST. ОКСпST ЭКГ, как правило, является следствием окклюзирующего тромбоза коронарной артерии.
Тромб образуется на месте разрыва нестабильной атеросклеротической бляшки, имеющей большой липидное ядро, истонченную оболочку и богатой различными воспалительными элементами.
Также возможно возникновение окклюзирующего тромба на дефекте (эрозии) эндотелия коронарной артерии над антриовентрикулярной блокадой.
Чаще всего непроходимость возникает в месте гемодинамически незначимого стеноза коронарной артерии. Однако при обширном инфаркте миокарда не всегда в ранние сроки заболевания отмечается стойкий подъем сегмента ST на ЭКГ.
Диагностика заболевания
При диагностике острого коронарного синдрома с понижением ST необходимо основываться на анамнестических данных, наличии факторов риска ишемии сердца, особенностях острых симптомов заболевания, характере изменений на электрокардиограмме, а также (не всегда) на сведениях о локальной сократительной функции желудочков.
Согласно клиническим рекомендациям по инфаркту миокарда 2019 года, при недостаточной информативности ЭКГ применяются дополнительные методы обследования. Как правило, это необходимо для того, чтобы исключить болезни сердца с похожей клинической картиной, а также для выявления инфаркта миокарда и оценки рисков неблагоприятного прогноза заболевания.
Характерные симптомы ИМ:
- чувство давления и сжатия за грудиной;
- боль, похожая по субъективным ощущениям на боль при приступе стенокардии, однако более выраженная по силе и длительности;
- характер боли – давящий, жгучий, сжимающий, иногда описывается больным как чувство дискомфорта;
- боль не купируется до конца приемом нитроглицерина, а в ряде случаев – и инъекциями наркотических обезболивающих препаратов;
- боль может быть разной по силе – от незначительной до мучительной и невыносимой;
- болевые ощущения накатывают «волнами» и длятся от 20 минут до нескольких часов;
- боль чаще всего иррадирует в левую руку, под левую лопатку, в челюсть, плечо, зону эпигастрия и др.
Критерии острого ИМ скачайте в Системе Консилиум
Атипичные формы ИМ с понижением ST:
- абдоминальная;
- астматическая;
- аритмическая;
- цереброваскулярная;
- малосимптомная (безболевая).
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение по клинрекам
Если боль не исчезает и не ослабевает после устранения провоцирующего фактора (чаще всего им выступает физическая нагрузка) или возникла в состоянии покоя, больному нужно принять нитроглицерин в виде таблеток под язык или спрея. Если через 5 минут после этого приступ не прекратился, но переносимость нитроглицерина хорошая, рекомендовано принять повторную дозу. Если и после этого через 5 минут боль и дискомфорт не исчезли, необходимо срочно вызвать бригаду скорой помощи и еще раз принять дозу нитроглицерина.
Однако нужно иметь ввиду, что в редких случаях больному для купирования приступа необходим прием нескольких доз нитроглицерина, но при условии,что интенсивность и характер боли остаются неизменными.
Для снятия болевых ощущения при ИМ предпочтительнее использовать препараты на основе морфина. Они способствуют снятию страха и нервного возбуждения, снижают симпатическую активность, повышают тонус блуждающего нерва, расширяют периферические вены и артерии, уменьшают работу дыхания.
Доза наркотического анальгетика рассчитывается индивидуально и зависит от особенностей организма пациента, его возраста и веса.
Принимать препараты для профилактики осложнений наркотических анальгетиков нецелесообразно. При сильном беспокойстве и нервном перевозбуждении оправдано дополнительное использование транквилизаторов.
✔ Медикаментозное лечение инфаркта миокарда с повышением сегмента ST, таблица в Системе Консилиум
 Скачать документ
Скачать документ
Клинические рекомендации по лечению инфаркта миокарда гласят, что в терапии данного заболевания очень важна своевременная антитромботическая терапия, а именно – неопределенно долгое использование ацетилсалициловой кислоты (если нет противопоказаний).
Для получения быстрого эффекта оправдано использование однократной нагрузочной дозы ацетилсалициловой кислоты 250 мг (150 мг внутривенно), а также сочетание ацетилсалициловой кислоты с ингибитором Р2Y12-рецепторов тромбоцитов (если не планируется срочная операция коронарного шунтирования и при отсутствии противопоказаний (чрезмерный риск серьезных кровотечений).
Также при отсутствии противопоказаний и при планировании первичного чрескожного коронарного вмешательства к ацетилсалициловой кислоте добавляется Тикагрелор.
Перейти на прием этого препарата можно и пациента, ранее получавшим Клопидогрел. Применение Тикагрелоране исключает возможность использования блокаторов гликопротеиновых IIb/IIIa рецепторов при выполнении чрескожного коронарного вмешательства.
При одновременном приеме ацетилсалициловой кислоты и Тикагрелора перед коронарным шунтированием и другими крупными вмешательствами последний отменяется за 5-7 дней, кроме тех случаев, когда опасность отказа от срочной операции превосходит риск кровотечения.
Клопидогрел в комплексе с ацетилсалициловой кислотой назначается больным, которые не могут принимать Тикагрелор или нуждаются в приеме пероральных антикоагулянтов.
Данный препарат может использоваться вместо ацетилсалициловой кислоты, когда ее использование не представляется возможным из-за аллергии или выраженного расстройства функции ЖКТ в ответ на прием препарата.

Клинические рекомендации по инфаркту миокарта требуют продолжать двойную антитромбоцитарную терапию в течение года независимо от тактики лечения и типа установленного стента (при отсутствии противопоказаний).
В частности, эта мера показана конкретным больным, имеющим высокий риск тромботических осложнений и низкий риск кровотечений.
Минимальная длительность двойной антитромботической терапии:
- после установки голометаллического стента – 1 месяц;
- после установки стента, выделяющего лекарственный препарат – 3-6 месяцев.
Больным, находящимся на двойной антитромботической терапии и имеющим высокий риск развития кровотечения их ЖКТ, показаны ингибиторы протонного насоса.
При чрескожном коронарном вмешательстве и широком применении ДАТТ в случае возникновения тромботических осложнений или высокого риска их развития назначаются ингибиторы ГП IIb/IIIa-рецепторов тромбоцитов.
В случаях, когда чрескожное коронарное вмешательство может быть проведено в течение 2 часов с момента обращения за медицинской помощью, оно предпочтительнее тромболитической терапии. При этом должно использоваться сочетание ацетилсалициловой кислоты, блокатора P2Y12 рецепторов тромбоцитов (Тикагрелор или Клопидогрел) и внутривенного введения антикоагулянта. В ряде случаев показано введение блокатора ГП IIb/IIIa тромбоцитов.
Больным с тяжелой острой сердечной недостаточностью и кардиогенным шоком ЧКВ предпочтительнее тромболитической терапии.
При первичном чрескожном вмешательстве достаточно провести операцию на инфаркт-связанном сосуде. Это не касается больных с кардиогенным шоком и сохранением ишемии после вмешательства на стенозе, который спровоцировал инфаркт.
Некоторым гемодинамически стабильным больным с многососудистым поражением либо во время первичного ЧКВ, либо в качестве планового поэтапного вмешательства показано ЧКВ в не инфаркт-связанной артерии.
Клинические рекомендации по инфаркту миокарда утверждают, что рутинная аспирация тромба нежелательна.
Тромболизис при отсутствии противопоказаний должен начинаться в течение получаса с момента контакта больного с медицинским работником. Противопоказания для этой процедуры:
- ранее перенесенное ОНМК неясного происхождения или геморрагический инсульт;
- ишемический инсульт в течение полугода;
- травмы и опухоли центральной нервной системы;
- ЧМТ или операция в течение 21 дня до госпитализации;
- кровотечения из ЖКТ в течение последнего месяца;
- геморрагический диатез;
- расслаивающая аневризма аорты;
- пункция некомпрессируемых сосудов (биопсия печени, спинного мозга и др.) в течение предыдущих суток.
Относительные противопоказания к тромболизису:
- ТИА в предыдущие полгода;
- артериальная гипертензия, плохо поддающаяся контролю;
- тяжелые патологии печени;
- инфекционный эндокардит;
- перенесенная длительная СЛР;
- беременность и первая неделя послеродового периода;
- введение стрептокиназы более 5 дней назад или аллергия на нее;
- язвенная болезнь в остром периоде;
- прием антикоагулянтов непрямого действия.
Клинические рекомендации по осложнениям инфаркта миокарда гласят, что при тромболитической терапии фибринолитик должен использоваться в сочетании с ацетилсалициловой кислотой, Клопидогрелом и внутривенным антикоагулянтом.
✔ Немедикаментозные методы профилактики, лечения и медицинской реабилитации инфаркта в Системе Консилиум
 Скачать документ
Скачать документ
Реабилитация
Больные с ИМ включаются в программы вторичной профилактики и реабилитации. Адекватно составленная программа повышает приверженность больного к медикаментозному лечению и пересмотру образа жизни, включающему правильное питание, отказ от пагубных привычек и регулярную физическую активность.
Программа реабилитации по возможности должна включать в себя кардионагрузки 3 раза в неделю по полчаса. Пациентов, ведущих малоподвижный образ жизни, нужно активно стимулировать к выполнению реабилитационных программ с нагрузками малой интенсивности.
Профилактика ИМ включает в себя:
- коррекцию факторов риска;
- изменение поведения в сторону ЗОЖ;
- отказ от табакокурения и спиртного;
- постоянный (чаще всего пожизненный) прием нескольких групп медикаментов.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник
Российский кардиологический научно-производственный комплекс Минздрава РФ, Москва
Сегодня инфаркт миокарда (ИМ) остается таким же серьезным заболеванием, как и несколько десятилетий назад. Вот только один из примеров, доказывающих тяжесть этой болезни: около 50% больных умирают до того, как успевают встретиться с врачом. Вместе с тем совершенно очевидно, что риск ИМ для жизни и здоровья стал значительно ниже. После того, как 35 лет назад были разработаны основные принципы палат интенсивного наблюдения за коронарными больными и эти палаты начали реально работать в практике здравоохранения, существенно повысилась эффективность лечения и профилактики нарушений ритма и проводимости сердца больных ИМ и снизилась госпитальная летальность. В 70-е годы она составляла более 20%, однако в последние 15 лет, после того как была доказана роль тромбоза в патогенезе острого ИМ и показано благоприятное влияние тромболитической терапии, в целом ряде клиник летальность сократилась в 2 раза и более. Надо сказать, что основные принципы и рекомендации по лечению острого ИМ, впрочем, как и для большинства других серьезных патологий, основываются не только на опыте и знаниях отдельных клиник, направлений, школ, но и на результатах крупных многоцентровых исследований, подчас проводящихся одновременно во многих сотнях больниц в разных странах мира. Конечно, это позволяет врачу в стандартных клинических ситуациях быстрее находить правильное решение.
Основными задачами лечения острого ИМ можно назвать следующие: купирование болевого приступа, ограничение размеров первичного очага поражения миокарда и, наконец, профилактика и лечение осложнений. Типичный ангинозный приступ, развивающийся у подавляющего числа больных при ИМ, связан с ишемией миокарда и продолжается до тех пор, пока не происходит некроз тех кардимиоцитов, которые должны погибнуть. Одним из доказательств именно этого происхождения боли служит быстрое ее исчезновение, при восстановлении коронарного кровотока (например, на фоне тромболитической терапии).
Купирование болевого приступа
Сама по себе боль, воздействуя на симпатическую нервную систему, может существенно увеличивать частоту сердечных сокращений, артериальное давление (АД), а также работу сердца. Именно эти факторы обусловливают необходимость как можно быстрее купировать болевой приступ. Целесообразно дать больному нитроглицерин под язык. Это может ослабить боль в том случае, если больной не получал ранее нитроглицерин в связи с этим приступом. Нитроглицерин может быть в форме таблеток или аэрозоля. Не нужно прибегать к его применению при систолическом АД ниже 90 мм рт.ст.
Во всем мире для купирования болевого приступа используются морфин который вводят внутривенно дробно от 2 до 5 мг каждые 5–30 мин по необходимости до полного (по возможности) купирования боли. Максимальная доза составляет 2–3 мг на 1 кг массы тела больного. Внутримышечного введения морфина следует избегать, так как результат в этом случае непредсказуем. Побочные действия крайне редки (в основном, это гипотония, брадикардия) и довольно легко купируются путем придания ногам возвышенного положения, введения атропина, иногда плазмозамещающей жидкости. У пожилых людей нечасто встречается угнетение дыхательного центра, поэтому у них морфин следует вводить в уменьшенной (даже половинной) дозе и с осторожностью. Антагонистом морфина является налоксон, который также вводят внутривенно, он снимает все побочные явления, в том числе угнетение дыхания, вызванное опиатами. Не исключается применение и других наркотических анальгетиков, например промедола и иных препаратов этого ряда. Предположение о том, что нейролептанальгезия (сочетание фентанила и дроперидола) обладает рядом преимуществ, не получило клинического подтверждения. Попытки замены морфина комбинацией ненаркотических анальгетиков и нейролептиков в этой ситуации неоправданны.
Тромболетическая терапия
Основным патогенетическим методом лечения ИМ является восстановление проходимости окклюзированной коронарной артерии. Чаще всего для достижения этого используют либо тромболитическую терапию, либо механическое разрушение тромба при транслюминальной коронарной ангиопластике. Для большинства клиник нашей страны наиболее реалистично сегодня применение первого способа.
Процесс некроза развивается у человека крайне быстро и в основном заканчивается, как правило, уже через 6–12 ч от начала ангинозного приступа, поэтому чем быстрее и полноценнее удается восстановить кровоток по тромбированной артерии, тем более сохранной будет функциональная способность миокарда левого желудочка и в конечном итоге меньше летальность. Оптимальным считается начало введения тромболитических препаратов через 2–4 ч от начала болезни. Успех лечения будет большим, если удастся сократить промежуток времени до начала тромболитической терапии, что может быть осуществлено двумя путями: первый – раннее выявление и госпитализация больных в стационар и быстрое принятие решения о соответствующем лечении, второй – начало терапии на догоспитальном этапе. В наших исследованиях показано, что начало тромболитической терапии на догоспитальном этапе позволяет добиться выигрыша во времени, в среднем около 2,5 ч. Такой способ тромболитической терапии, если он проводится врачами специализированной бригады кардиологической помощи, является относительно безопасным. При отсутствии противопоказаний тромболитическую терапию целесообразно проводить всем больным в первые 12 ч болезни. Эффективность тромболитической терапии выше (снижение летальности на 42–47%), если она начата в течение 1-го часа болезни. При сроках более 12 ч применение тромболитических препаратов проблематично и должно решаться с учетом реальной клинической ситуации. Особенно показана тромболитическая терапия пожилым людям, пациентам с передним ИМ, а также в тех случаях, когда ее начинают достаточно рано. Обязательное условие для начала тромболитической терапии – наличие элеваций сегмента ST на ЭКГ или признаков блокады ножек пучка Гиса. Тромболитическая терапия не показана, если элевации сегмента ST отсутствуют, независимо от того, как выглядит конечная фаза QRS на ЭКГ – депрессии, отрицательные Т или отсутствие каких-либо изменений. Раннее начало терапии тромболитиками позволяет спасти до 30 больных из 1000 леченых.
Сегодня основным путем введения тромболитических препаратов является внутривенный. Все используемые препараты, тромболитики первого поколения, такие как стрептокиназа (1 500 000 ЕД в течение 1 ч) – урокиназа (3 000 000 ЕД в течение 1 ч), второго поколения – тканевой активатор плазминогена (100 мг болюсом плюс инфузия), проурокиназа (80 мг болюсос плюс инфузия 1 ч) – являются высокоэффективными тромболитиками.
Риск терапии тромболитиками общеизвестен – это возникновение кровотечений, из наиболее опасных – кровоизлияние в мозг. Частота геморрагических осложнений невелика, например количество инсультов при применении стрептокиназы не превышает 0,5%, а при использовании тканевого активатора плазминогена – 0,7–0,8%. Как правило, в случае серьезных геморрагий вводят свежезамороженную плазму и, конечно, прекращают введение тромболитика. Стрептокиназа может вызывать аллергические реакции, которые, как правило, удается предотвратить профилактическим введением кортикостероидов – преднизолона или гидрокортизона. Другое осложнение – гипотония, которая чаще наблюдается при использовании препаратов, созданных на основе стрептокиназы, нередко она сопровождается брадикардией. Обычно это осложнение удается купировать после прекращения инфузии тромболитика и введения атропина и адреналина, иногда требуется применение плазмозаменителей и инотропных средств. Сегодня абсолютными противопоказаниями к тромболитической терапии считаются подозрение на расслоение аорты, активное кровотечение и предшествующий геморрагический инсульт.
В среднем тромболитические препараты получает всего лишь одна треть больных ИМ, а в нашей стране эта цифра существенно ниже. Тромболитики не вводят в основном в связи с поздним поступлением больных, наличием противопоказаний или неопределенностью изменений на ЭКГ. Летальность среди больных, не получающих тромболитики, остается по-прежнему высокой и составляет от 15 до 30%.
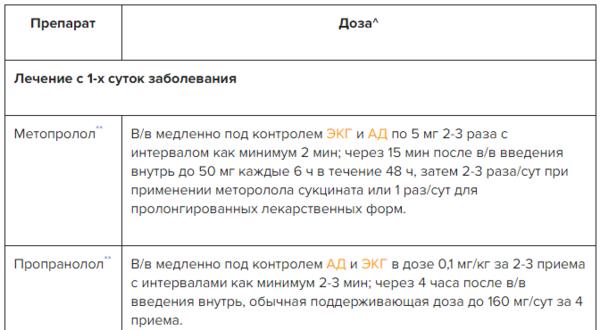
b–адреноблокаторы
В 1-е сутки после ИМ повышается симпатическая активность, поэтому использование b-адреноблокаторов, которые снижают потребление кислорода миокардом, уменьшают работу сердца и напряжение стенки желудочка, стало обоснованием их применения у этой категории больных. Ряд крупных многоцентровых исследований, в которых изучалась эффективность внутривенного введения b-блокаторов в 1-е сутки ИМ, показал, что они снижают летальность за 1-ю неделю примерно на 13–15%. Эффект несколько выше, если лечение начинается в первые часы болезни, и отсутствует, если использовать эти препараты со 2–3-го дня заболевания. b-блокаторы уменьшают и количество повторных инфарктов в среднем на 15–18%. Механизм влияния b-блокаторов на летальность – это уменьшение случаев фибрилляции желудочков и разрывов сердца.
Лечение b-блокаторами начинают с внутривенного введения (метопролол, атенолол, пропранолол) – 2–3 раза или столько, сколько потребуется, чтобы оптимально снизить частоту сердечных сокращений. В последующем переходят на прием препаратов внутрь: метопролол 50 мг каждые 6 ч в первые 2 сут, атенолол по 50 мг каждые 12 ч в течение суток, а затем подбирают дозу индивидуально для каждого больного. Основные показания к применению b-блокаторов – признаки симпатической гиперактивности, такие как тахикардия при отсутствии признаков сердечной недостаточности, гипертония, болевой синдром, наличие ишемии миокарда. b-Блокаторы, несмотря на наличие противопоказаний к их применению, например брадикардии (число сердечных сокращений меньше 50 в 1 мин), гипотонии (систолическое АД ниже 100 мм рт.ст.), наличие блокад сердца и отека легких, а также бронхоспазма, применяются тем не менее у подавляющего числа больных ИМ. Однако способность препаратов уменьшать летальность не распространяется на группу b-блокаторов с собственной симпатомиметической активностью. Если больной начал лечиться b-блокаторами, прием препарата следует продолжать до тех пор, пока не появятся серьезные противопоказания.
Применение антиагрегантов и антикоагулянтов
Применение при остром ИМ дезагрегантов, в частности ацетилсалициловой кислоты, способствует уменьшению тромбоза, причем максимальный эффект препарата достигается достаточно быстро после приема первоначальной дозы 300 мг и стабильно поддерживается при ежедневном приеме ацетилсалициловой кислоты в небольших дозах – от 100 до 250 мг/сут. При исследованиях, проведенных у многих тысяч больных оказалось, что применение ацетилсалициловой кислоты снижает 35-дневную летальность на 23%. Противопоказана ацетилсалициловая кислота при обострении язвенной болезни, при его непереносимости, а также при бронхиальной астме, провоцируемой этим препаратом. Длительное применение препарата существенно снижает частоту повторныех инфарктов – до 25%, поэтому прием ацетилсалициловой кислоты рекомендуется на неопределенно долгое время.
Еще одна группа препаратов, воздействующих на тромбоциты, это блокаторы гликопротеина IIВ/IIIА тромбоцитов. В настоящее время известна и доказана эффективность применения двух представителей данного класса – это абсиксимаб и тирофебан. По механизму действия эти препараты выгодно отличаются от ацетилсалициловой кислоты, так как блокируют большинство известных путей активации тромбоцитов. Препараты препятствуют образованию первичного тромбоцитарного тромба, причем действие их иногда бывает достаточно продолжительным – до полугода. Мировой опыт пока еще невелик, в нашей стране работа с этими препаратами только начинается. Из антитромботических препаратов по-прежнему широко используется антикоагулянт гепарин, который в основном назначают для профилактики повторных инфарктов, для предупреждения тромбозов и тромбоэмболий. Схемы и дозы введения его хорошо известны. Дозу подбирают так, чтобы частичное тромбопластиновое время увеличилось в 2 раза по сравнению с нормой. Средняя доза – это 1000 ЕД/ч в течение 2–3 дней, подкожное введение гепарина рекомендуется при медленной активизации пациентов.
В настоящее время имеются данные об использовании низкомолекулярных гепаринов, в частности эноксипарина и фрагмина. Основные их преимущества состоят в том, что они фактически не требуют лабораторного контроля за показателями свертываемости крови и специальной аппаратуры, например инфузионных насосов, для их введения, а главное – они существенно эффективнее чем нефракционированные гепарины. Не потеряло своей значимости применение непрямых антикоагулянтов, особенно при венозных тромбозах, выраженной сердечной недостаточности, наличии тромба в левом желудочке.
Антагонисты кальция
В качестве стандартной терапии ИМ антагонисты кальция в настоящее время фактически не используются, так как не оказывают благоприятного влияния на прогноз, а применение их с научной точки зрения малообоснованно.
Нитраты
Внутривенное введение нитратов при ИМ в первые 12 ч заболевания уменьшает размер очага некроза, влияет на основные осложнения ИМ, включая летальные исходы и частоту развития кардиогенного шока. Применение их снижает летальность до 30% в первые 7 дней болезни, это наиболее очевидно при инфарктах передней локализации. Прием нитратов внутрь начиная с 1-х суток заболевания не приводит ни к улучшению, ни к ухудшению прогноза к 30-му дню болезни. Внутривенное введение нитратов должно быть стандартной терапией для всех пациентов, поступивших в первые часы болезни, с передним ИМ и систолическим АД выше 100 мм рт.ст. Начинают введение нитроглицерина с невысокой скоростью, например 5 мкг/мин, постепенно увеличивают ее, достигая уменьшения систолического давления на 15 мм рт.ст. У больных с артериальной гипертонией снижение АД возможно до 130–140 мм рт.ст. Как правило, терапию нитратами проводят в течение 24 ч, если не появляется необходимости продолжения этой терапии, в частности при сохраняющихся болях, связанных с ишемией миокарда, или признаках сердечной недостаточности.
Ингибиторы АПФ
В последнее десятилетие в лечении больных ИМ прочно заняла свое место большая группа ингибиторов ангиотензинпревращающего фермента (иАПФ). Это в первую очередь определяется тем, что данные препараты способны приостанавливать расширение, дилатацию левого желудочка, истончение миокарда, т.е. воздействовать на процессы, приводящие к ремоделированию миокарда левого желудочка и сопровождающиеся серьезным ухудшением сократительной функции миокарда и прогноза. Как правило, лечение иАПФ начинают через 24–48 ч от момента развития ИМ, чтобы снизить вероятность артериальной гипертонии. В зависимости от исходно нарушенной функции левого желудочка терапия может продолжаться от нескольких месяцев до многих лет. Установлено, что лечение каптоприлом в дозе 150 мг/сут у пациентов без клинических признаков недостаточности кровообращения, но при наличии фракции выброса ниже 40% существенно улучшало прогноз. В группе леченых смертность была ниже на 19%, на 22% было меньше случаев сердечной недостаточности, требовавшей лечения в условиях стационара. Таким образом, АПФ (каптоприл 150 мг/сут, рамиприл 10 мг/сут, лизиноприл 10 мг/сут и др.) целесообразно назначать большинству больных ИМ, независимо от его локализации и наличия или отсутствия сердечной недостаточности. Однако эта терапия более эффективна при сочетании клинических признаков сердечной недостаточности и данных инструментальных исследований (низкая фракция выброса). В этом случае риск летального исхода снижается на 27%, т.е. это предотвращает смертельные исходы у каждых 40 из 1000 леченых больных в течение года.
Уже во время пребывания больного в стационаре целесообразно детально исследовать его липидный спектр. Сам по себе острый ИМ несколько уменьшает содержание свободного холестерина в крови. При наличии данных о существенных изменениях этого показателя, например при уровне общего холестерина выше 5,5 ммоль/л, целесообразно рекомендовать больному не только гиполипидемическую диету, но и прием препаратов, в первую очередь статинов.
Таким образом, в настоящее время врач располагает значительным арсеналом средств, позволяющих помочь больному ИМ и свести к минимуму риск возникновения осложнений. Конечно, основной путь достижения этой цели – применение тромболитических препаратов, но вместе с тем использование b-блокаторов, аспирина, АПФ и нитратов может существенным образом повлиять на прогноз и исход заболевания.
Эналаприл:
Эднит
(Gedeon Richter)
Энап
(KRKA)
Основные задачи лечения острого инфаркта миокарда: 1) купирование болевого приступа 2) ограничение размеров первичного очага поражения миокарда 3)профилактика и лечение осложнений
При отсутствии противопоказаний тромболитическую терапию целесообразно проводить всем больным в первые 12 ч болезни
Внутривенное введение нитратов должно быть терапией для всех пациентов с передним инфарктом миокарда и систолическим АД выше 100 мм рт.ст.
СХЕМА ЛЕЧЕНИЯ ОСТРОГО ИНФАРКТА МИОКАРДА
Источник
