Снижение st при инфаркте миокарда
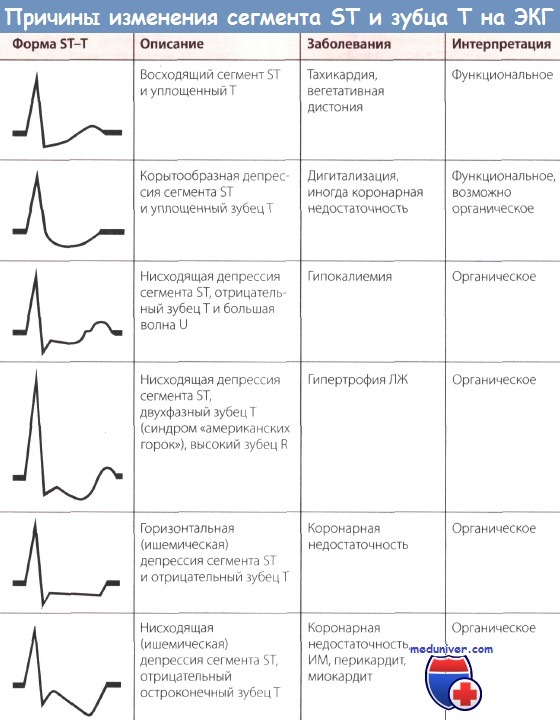
Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
Синонимы: инфаркт миокарда без подъема сегмента ST, нетрансмуральный инфаркт, инфаркт миокарда (ИМ) без зубца Q.
По электрокардиографическим признакам инфаркт миокарда (ИМ) делят на два типа. При одном типе на ЭКГ отмечается подъем сегмента ST (ИМпST), при другом типе, на долю которого приходится примерно 30-40% всех случаев ИМ, подъем сегмента ST отсутствует (ИМбпST).
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) речь идет обычно о легкой форме заболевания, на долю которой приходится примерно 30-40% случаев ИМ.
• В острой стадии возможен незначительный подъем сегмента ST или незначительная его депрессия. Зубец Т отрицательный и обычно очень глубокий, зубец Q не определяется.
• В хронической стадии описанные изменения сегмента ST исчезают, а отрицательный зубец Т становится менее глубоким.
• При инфаркте миокарда без подъема сегмента ST (ИМбпST) возможно поражение как передней стенки ЛЖ (отведения V2-V6), так и задней (отведения II, III, aVF).
• В диагностике инфаркта миокарда без подъема сегмента ST (ИМбпST) важную роль наряду с изменениями ЭКГ играют результаты исследования сывороточных маркеров некроза миокарда: появление тропонина в крови и повышение активности креатинкиназы и ее МВ-фракции.
Патофизиология. В основе патофизиологических механизмов инфаркта миокарда без подъема сегмента ST (ИМбпST) лежит частичный некроз стенки желудочка, обусловленный субтотальным стенозом коронарной артерии в результате кровоизлияния в атеросклеротическую бляшку и последующего тромбоза просвета. Прогноз при ИМбпST более благоприятный, чем при ИМбпST, так как речь идет только о частичном некрозе стенки желудочка сердца.
Симптомы. Основным клиническим проявлением и в этом случае является сильный приступ сжимающей загрудинной боли. Тахипноэ, появление III тона и предсердного тона при аускультации сердца, а также мелкопузырчатых хрипов над легочными полями указывают на левожелудочковую недостаточность и ассоциированы с плохим прогнозом.
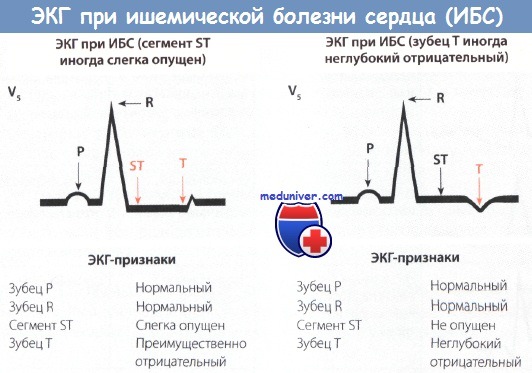
Диагностика инфаркта миокарда без подъема сегмента ST
Для электрокардиографической картины инфаркта миокарда без подъема сегмента ST (ИМбпST) характерны отсутствие как отчетливого подъема сегмента ST (монофазная деформация), так и зубца Q, обусловленное некрозом миокарда.
На ЭКГ обычно выявляют незначительную или выраженную депрессию сегмента ST и отрицательный зубец Т. Подъем сегмента ST иногда бывает незначительным и быстро проходит. Глубокий отрицательный зубец Т без появления зубца Q иногда в течение нескольких дней полностью или почти полностью исчезает. Возможно, что в этом случае острая ишемия миокарда проходит в результате спонтанного тромболизиса.
В то же время отрицательные зубцы Т могут исчезать медленно, т.е. становясь все менее глубокими. Однако в обоих случаях характерный для ИМ зубец Q не выявляется.
Таким образом, динамика изменений интервала ST отражает динамику событий, протекающих в просвете коронарной артерии.
Инфаркт миокарда без подъема сегмента ST (ИМбпST) может локализоваться как в передней, так и в задней стенке ЛЖ. Если пораженной оказывается передняя стенка, изменения регистрируются в отведениях V2-V6, если же задняя, то в отведениях II, III, aVF.
Поскольку описанные выше изменения могут наблюдаться и при других сердечно-сосудистых заболеваниях, например при инсульте, травме сердца, миокардите и перикардите, то для установления диагноза ИМ, помимо клинических данных, таких как длительная загрудинная боль, необходимо также, чтобы результаты исследования крови на маркеры некроза миокарда были положительными. При ИМбпST в сыворотке крови обнаруживаются тропонины и может быть повышена активность креатинкиназы.
Следует отметить ряд важных изменений, которые произошли в клинической концепции ИМ. Раньше полагали, что инфаркт миокарда без подъема сегмента ST (ИМбпST) является трансмуральным, т.е. поражает всю толщу миокарда желудочковой стенки. Поэтому считалось, что для диагностики ИМпST необходимо появление зубца Q. Поэтому ИМ с депрессией сегмента ST и глубоким отрицательным зубцом Т, но без зубца Q трактовали как нетрансмуральный инфаркт (или рудиментарный инфаркт). Эта точка зрения оказалась ошибочной.
Сегодня на основании сравнения клинических и патологоанатомических наблюдений стало известно, что иногда ИМ, проявляющийся на ЭКГ глубоким зубцом Q, может оказаться нетрансмуральным. Кроме того, показано также, что при нетрансмуральном ИМ могут появиться также глубокие зубцы Q, хотя инфаркт может охватывать только 10-20% толщины желудочковой стенки. Таким образом, наличие патологического зубца Q на ЭКГ при трансмуральном ИМпST не обязательно.
Тем не менее по статистике при трансмуральном ИМ зубец О на ЭКГ регистрируется чаще (примерно в 70% случаев), чем при нетрансмуральном ИМ (примерно в 30% случаев).

Дальнейшая тактика:
• после коронароангиографии при необходимости выполняют ЧКВ со агентированием стенозированной артерии или коронарное шунтирование
• системный тромболизис
Особенности ЭКГ при инфаркте миокарда без подъема сегмента ST (нетрасмурального инфаркта):
• частичный некроз миокарда желудочковой стенки, обусловленный стенозом коронарной артерии
• сильная сжимающая загрудинная боль
• ЭКГ: глубокий отрицательный зубец Т
• отсутствие зубца Q
• положительный результат анализа крови на тропонины, а также креатинкиназу и ее МВ-фракцию
Трактовка ЭКГ. Имеется депрессия сегмента ST в отведениях I, avL, V2-V6.
Учебное видео ЭКГ при инфаркте миокарда
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
– Также рекомендуем “Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ”
Оглавление темы “ЭКГ (электрокардиограммы)”:
- Признаки нестабильной стенокардии напряжения на ЭКГ
- Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
- Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
- Признаки инфаркта миокарда передней стенки на ЭКГ
- Признаки инфаркта миокарда задней и нижней стенки на ЭКГ
- Показания и противопоказания для ЭКГ с физической нагрузкой
- Методика проведения ЭКГ с физической нагрузкой
- Расшифровка ЭКГ после пробы с физической нагрузкой – велоэргометрии
- Изменение артериального давления (АД) при физической нагрузке
- Показания для холтеровского мониторинга электрокардиограммы (ЭКГ)
Источник
Патогенез инфаркта миокарда
Инфаркт миокарда происходит из-за разрыва или надрыва атеросклеротической бляшки в коронарной артерии. При разрыве фиброзной покрышки атеросклеротической бляшки субэндотелиальная соединительная ткань соприкасается с форменными элементами крови, что ведет к активации тромбоцитов, образованию тромбина и тромбозу.
Это динамический процесс, в котором друг друга сменяют окклюзия, субтотальный стеноз и восстановление кровотока. Тромботическая окклюзия коронарной артерии при неразвитых коллатеральных артериях обычно приводит к инфаркту миокарда с подъемом сегмента ST. Патогенез инфаркта миокарда с подъемом сегмента ST и без такового в общем схожи, поэтому само по себе отсутствие подъема сегмента ST еще не означает, что объем поражения миокарда невелик.
Острый коронарный синдром развивается на фоне ряда взаимосвязанных процессов:
- разрыв бляшки;
- формирование тромба (активация тромбоцитов и их агрегация);
- нарушение функций эндотелия;
- спазмирование и перестройка сосудов.
Причины инфаркта миокарда без подъема сегмента ST могут заключаться в разрыве бляшки. После повреждения на бляшке оседают тромбоциты, они агрегируются, происходит активация системы свертывания, в результате чего формируется тромб. К разрыву бляшки может привести воспалительный процесс.
При помощи ангиографии было установлено, что у 85% людей с нестабильной стенокардией, которые использовали исключительно медикаментозный метод лечения, – около 25% поврежденных бляшек. Также была установлена связь между количеством таких бляшек и частотой развития осложнений.
Образование тромба происходит вследствие контакта тромбоцитов с субэндотелием. Ускорение образование тромбина способствует дальнейшему роста тромба.
Спазм сосудов может быть первичным или вторичным. Первичный может сам по себе спровоцировать острый коронарный синдром. Спазмирование сосудов нередко происходит в зоне нестабильной бляшки, считается, что это является предрасполагающим фактором к образованию тромбов.
Дисфункция эндотелия и спазмирование сосудов могут наблюдаться также в случаях отсутствия изменений в сосудах.
Инфаркт миокарда без подъема сегмента ST характеризуется, как правило, наличием единственного поражения. Однако встречаются случаи, когда фиксируются множественные поражения, что говорит о системности патологии.
Клиническая картина инфаркта миокарда
1. Классические жалобы при инфаркте миокарда — сильнейшая давящая или сжимающая боль в груди, часто иррадиирующая в левую руку и сопровождающаяся страхом смерти. Ощущения напоминают стенокардию, но бывают более сильными, продолжительными (обычно более 20 мин) и не проходят в покое и после приема нитроглицерина. В отличие от ТЭЛА и расслаивающей аневризмы аорты боль, как правило, нарастает постепенно.
- Боль в груди также может иррадиировать в шею, нижнюю челюсть, спину, плечо, правую руку и эпигастрий. Боль может быть только в местах иррадиации, а не за грудиной. При боли в эпигастрии инфаркт миокарда нередко принимают за желудочно-кишечные нарушения. Инфаркт миокарда может не сопровождаться болью в груди, особенно в послеоперационном периоде, у пожилых и при сахарном диабете.
- При разрывающей или кинжальной боли, иррадиирующей в спину, надо заподозрить расслаивающую аневризму аорты.
2. Другие проявления инфаркта миокарда — потливость, одышка, слабость, головокружение, сердцебиение, спутанность сознания, боль в животе, тошнота, рвота. Жалобы, напоминающие болезни ЖКТ, особенно часты при нижнем инфаркте.
Таблица 3.Классификация сердечной недостаточности при инфаркте миокарда по Киллипу и 30-дневная смертность (по данным исследования GUSTO-I)
Ризика
| Класс IA | Повышение интенсивности стенокардии, не сопровождающееся изменениями на ЭКГ. |
| IB | Подразумевает нарастание стенокардии с изменениями на кардиограмме. |
| II | Приступ стенокардии напряжения, который возник впервые. |
| III | Приступ стенокардии покоя, который возник впервые. |
| IV | Длительная стенокардия покоя, которая сопровождается изменениями на ЭКГ. |
Согласно исследованиям, риск развития осложнений увеличивается от первого пункта классификации к последнему: в классе IA он составляет около 2,7%, в то время как в IV – 42,8%.
По Браунвальду
| К первому классу (I) относится стенокардия напряжения | Характерными чертами являются:
|
| Ко второму классу (II) относится стенокардия покоя в подострой форме | Здесь речь идет о стенокардии, беспокоящей в состоянии покоя на протяжении 2 месяцев при отсутствии признаков в последние 2 суток. |
| К третьему классу (III) относится стенокардия покоя в острой форме | При этом стенокардия покоя беспокоит пациента на протяжении последних 2 суток. |
| А | Вторичная стенокардия. Причиной является некоронарная патология. Приступ может быть спровоцирован анемией, инфекционным заболеванием, гипоксией, тиреотоксикозом. |
| B | Первичная. |
| С | Постинфарктная. Возникает в течение 2 недель по прошествии инфаркта. |
Чем выше класс стенокардии по данной классификации, тем большая существует вероятность возникновения повторной ишемии и летального исхода в течение полугода.
В то же время данная классификация не берет в расчет важные факторы, описывающие состояние пациента: его возраст, наличие сопутствующих заболеваний, изменений ЭКГ, рост маркеров некроза миокарда.
По отведениям, в которых отмечается подъем сегмента ST, инфаркты можно разбить на 5 групп; эти группы соответствуют поражению определенных коронарных артерий, риск смерти в разных группах разный. Группы перечислены в таблице 1
Диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST)
ЭКГ, как правило, имеет решающее значение для установления диагноза. Уже через 1 ч после появления типичного болевого приступа в большинстве случаев на ЭКГ отмечаются четкие признаки ИМ. Поэтому диагностика ИМ является важнейшей задачей электрокардиографии.
При анализе ЭКГ у больных инфарктом миокарда (ИМ) следует обратить внимание на следующие особенности.
• Признаки ИМ должны быть однозначными. В большинстве случаев изменения на ЭКГ бывают настолько типичны, что диагноз можно поставить, не прибегая к дальнейшему обследованию.
• Другие важные заболевания, особенно в острой стадии, например приступ стабильной стенокардии у больного ИБС, перикардит или миокардит, не следует ошибочно интерпретировать как ИМ. Например, при перикардите на ЭКГ нет отчетливых признаков ИМ.
• В процессе диагностики ИМ необходимо установить также стадию ИМ, т.е. следует указать, по крайней мере, идет ли речь об острой фазе или это старый инфаркт. Это важно, так как лечение ИМ имеет свои особенности в зависимости от стадии заболевания.
• В диагнозе следует отразить также локализацию ИМ. В частности, следует дифференцировать инфаркт передней стенки ЛЖ от инфаркта его задней стенки. В зависимости от локализации ИМ можно ориентировочно определить, какая коронарная артерия поражена.
При любой боли в груди предположительно сердечного происхождения в течение 5 мин. после поступления снимают ЭКГ и решают, показана ли экстренная реперфузия миокарда. При подъеме сегмента ST и при впервые выявленной блокаде левой ножки пучка Гиса показана экстренная реперфузия с помощью тромболизиса или коронарной ангиопластики.
Клиническая картина позволяет поставить первичный диагноз, который нуждается в подтверждении при помощи дополнительных исследований.
Пациентам, состояние которых характеризуется низким риском развития осложнений, обычно назначаются неинвазивные методы диагностики.
Признаки сердечной недостаточности можно обнаружить и при физикальном исследовании. Такие симптомы как набухание вен на шее, наличие III тона сердца, изменение податливости левого желудочка (IV тон) и поражение артерий периферического кровообращения (наличие сосудистых шумов) говорят о высокой вероятности значительного поражения коронарных сосудов.
Нестабильная стенокардия и инфаркт миокарда без подъема сегмента ST отражается на кардиограмме депрессией и преходящим подъемом этого участка, а также инверсией зубцов T.
| Креатинфосфокиназа |
|
| Тропонины |
Данное исследование рекомендуется проводить всем людям с острым коронарным синдромом. |
| С-реактивный белок |
|
Нарушения локальной сократимости сердечной мышцы может свидетельствовать о развитии острой ишемии. Однако при незначительной ишемии нарушения на ЭКГ могут не наблюдаться. Еще одной особенностью является то, что нарушения могут возникать только во время ишемии.
Поэтому при остром коронарном синдроме имеет смысл использовать ЭхоКГ не для диагностики, а для оценки работы левого желудочка.
Неинвазивные методы
В случаях, когда существует низкая вероятность развития осложнений, могут проводиться нагрузочные тесты. Их можно назначать пациентам, у которых не наблюдалось болей в течение последних 1-2 суток, не отмечено повышение значений маркеров некроза, отсутствуют симптомы ишемии на кардиограмме, а также отсутствуют значительные риски атеросклероза.
Данные метод назначается пациентам, у которых есть высокий риск осложнений.
В число показаний к прохождению обследования относятся:
- предшествующая ангиопластика или установка шунта;
- систолическая дисфункция левого желудочка;
- опасные желудочковые аритмии;
- сердечная недостаточность;
- рецидивирующая или продолжающаяся ишемия;
- симптомы обширной ишемии;
- значимые поражения клапанов.
Лечение
| К антиагрегантам относятся аспирин и клопидогрель |
|
| Из антикоагулянтов чаще всего назначается Гепарин |
|
| Прямые ингибиторы | На сегодняшний день их назначаются только в случаях, когда у пациента гепариновая тромбоцитопения. В их число входят: Гирудин, Бивалирудин, Фондапаринукс. |
| Блокаторы гликопротеида IIb/IIIa |
|
Антиаритмические средства
Не следует назначать лидокаин и другие антиаритмические средства для профилактики желудочковых тахикардий и фибрилляции желудочков. Лидокаин снижает риск тахиаритмий, но на выживаемость не влияет. По некоторым данным, он даже увеличивает смертность за счет брадикардии и асистолии.
Инотропные средства используются только при необходимости, поскольку они могут повышать потребность миокарда в кислороде, вызывать тахикардию и увеличивать риск аритмий. Предпочтение следует отдавать внутриаортальной баллонной контрпульсации.
Факторы риска
Вероятность постановки диагноза “нестабильная стенокардия” повышается в случаях, когда фиксируются:
- приступы стенокардии покоя (продолжительность составляет более 20 минут);
- сердечная недостаточность (застойные явления в малом круге кровообращения, влажные хрипы в легких, III тон сердца);
- систолическая дисфункция левого желудочка;
- понижение артериального давления;
- возникновение или повышение интенсивности шума митральной недостаточности;
- подъем или депрессия сегмента ST на 0,5-1 мм и выше в нескольких отведениях, а также увеличение маркеров некроза миокарда.
Об относительно низкой и средней вероятности могут свидетельствовать непродолжительные приступы стенокардии, не сопровождающиеся ишемическими изменениями участка ST, нормальные показатели маркеров некроза и нормальная гемодинамика.
| Значительный | Умеренный | Незначительный |
| Наличие одного из признаков. | Отсутствие признаков, характерных для значительного риска и наличие одного из нижеперечисленных. | Отсутствие признаков, характерных для значительного и умеренного риска и наличие одного из нижеперечисленных. |
| Продолжительный приступ стенокардии, которые длится более 20 минут и не завершился на момент осмотра. | Приступ длительностью более 20 минут, который прекратился в настоящий момент. | Приступы стенокардии беспокоят чаще и становятся более тяжелыми. |
| Признаки отека легкого, спровоцированного, с большой долей вероятности, ишемией сердечной мышцы. | Стенокардия покоя – приступ про продолжительности превышавший 20 минут, завершившийся в покое или после употребление нитроглицерина. | Понижение уровня нагрузки, вследствие которой развивается стенокардия. |
| Стенокардия в состоянии покоя, сопровождающаяся подъемом или депрессией участка ST, превышающими показатель в 1 мм. | Приступы стенокардии, беспокоящие в ночной время. | Стенокардия, возникшая впервые (от 2 недель до 2 месяцев). |
| Наличие стенокардии, сопровождающейся возникновением либо нарастанием влажных хрипов, III тона, а также шума митральной регургитации. | Стенокардия с преходящими изменениями зубцов Т. | Не наблюдается новых изменений на ЭКГ либо ЭКГ в норме. |
| Стенокардия, протекающая на фоне артериальной гипотонии. | Стенокардия в тяжелой форме, возникшая после длительного спокойного перерыва (не менее 2 недель). | — |
| Увеличение значений маркеров некроза. | Патологические зубцы Q, депрессия участка ST в более чем в 1 отведении в состоянии покоя. | — |
| Возраст пациента старше 65 лет. | ||
При поступлении пациента проводят ЭКГ с целью оценить опасности. При инфаркте миокарда, при котором не наблюдается подъем сегмента ST, прогноз более неблагоприятный, чем при нестабильной стенокардии.
О высокой вероятности инфаркта может свидетельствовать продолжительная грудинная боль, которая не прекращается в течение часа, депрессия или преходящий подъем сегмента ST, а также возникший впервые за долгое время приступ стенокардии.
Источник
