Смертельное осложнение инфаркта миокарда
Заболевания сердечно-сосудистой системы занимают лидирующие места по количеству смертей в мире. Каждый год миллионы людей страдают от проявлений ишемической болезни сердца (ИБС). Самый распространенный вариант осложнения этого состояния – инфаркт миокарда.
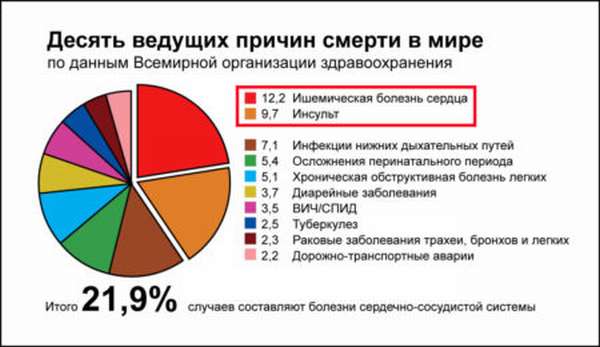
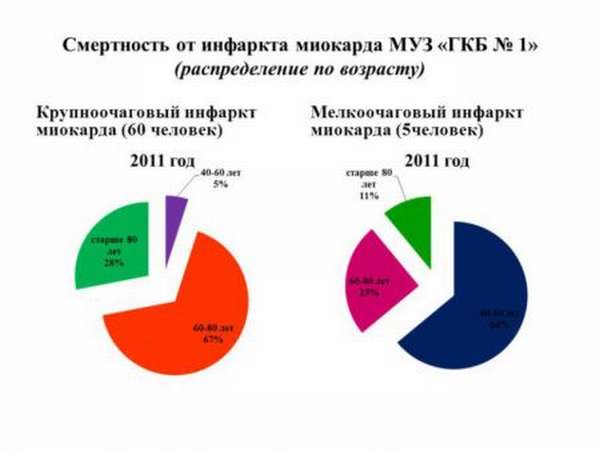
Это заболевание в первых рядах по смертности во всех цивилизованных странах. У женщин инфаркт возникает в пять раз реже, чем у мужчин, а возраст 70% заболевших составляет от 55 до 65 лет. К сожалению, недуг «молодеет», и все чаще стали встречаться случаи заболевания в возрасте от 35 лет. Статистика неутешительная: внезапная смерть от инфаркта составляет 20%, а около 30-35% людей, которые поступили с этим диагнозом в стационар, умирают.
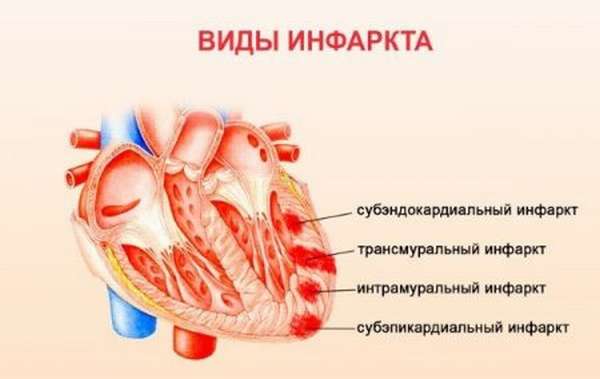
Классификация инфарктов
Согласно размерам, инфаркт бывает крупно- и мелкоочаговым. Последний регистрируется примерно в 20 процентов случаев, но нередко он переходит в крупноочаговый.
Учитывая глубину некротического поражения, инфаркт бывает:
- трансмуральным: поражает всю толщу сердечной мышцы,
- интрамуральным: поражается только миокард,
- субэндокардиальным: поражение миокарда в зоне контакта с эндокардом,
- субэпикардинальным: некроз миокарда на участке контактирования к эпикардом.

Согласно изменениям на ЭКГ, патология бывает:
- «Q-инфарктом»: формируется патологический зубец Q,
- « не Q-инфарктом»: проявление отрицательных Т-зубцов.
По топографии:
- правожелудочковым,
- левожелудочковым: передним, боковым и задним, межжелудочковым.
По кратности возникновения бывает:
- первичным,
- рецидивирующим (возникает в течение двух месяцев после первичного приступа),
- повторным (развивается через восемь недель после рецидивирующего).
По наличию осложнений:
- осложненным,
- неосложненным.
Учитывая наличие и локализацию боли инфаркт бывает:
- типичным,
- атипичным: периферическим, безболевым, малосимптомным, комбинированным.
Учитывая период и динамику развития инфаркта, выделяют такие стадии:
- острейшую,
- острую,
- подострую,
- постинфарктную.

Кому грозит и что влияет на возрастание риска инфаркта миокарда и причины смерти
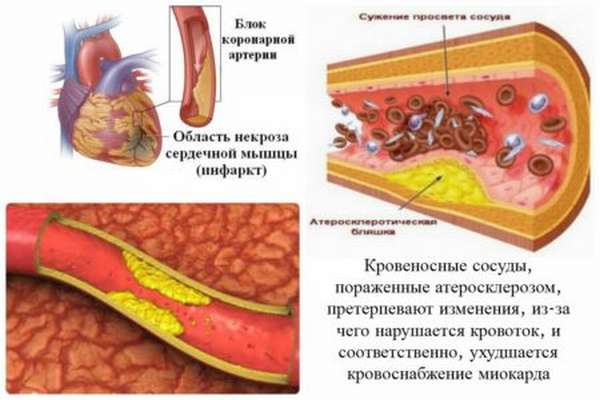
Инфаркт миокарда – отмирание участка мышцы сердца из-за того, что кровь перестает двигаться по коронарным артериям. В 95% случаев барьером для тока крови является тромбоэмболия, которая возникает из-за атеросклеротического поражения артерий. Остальные 5% – длительный спазм коронарной артерии. Очень редко он может развиваться как осложнение других заболеваний, например, артериита, инфекционного эндокардита и др.
Возможность инфаркта в разы возрастает, если есть такие факторы риска:
- Гиперлипопротеинемия – нарушение липидного обмена с увеличением количества в крови жиров, при котором уровень холестерина и триглицеридов повышается. Оно способствует развитию нейропатии, гипертонии, сердечно-сосудистых заболеваний в результате атеросклероза, повышается вероятность воспаления поджелудочной железы.
- Гиподинамия – патологическое состояние, характеризующиеся нарушением практически всех функций организма (функций кроветворения и кровообращения, пищеварительной, дыхательной). Причиной ему служит снижение двигательной активности человека.
- Ожирение.
- Сахарный диабет.
- Курение.
- Гипертоническая болезнь.
- Отягощенная наследственность.
Причины возникновения инфаркта сердца следующие:
- атеросклеротические изменения в коронарных артериях,
- неатеросклеротические изменения в сосудах сердца.
Обратите внимание! При коронарном атеросклерозе зачастую наблюдается синхронное поражение сразу нескольких артерий, которые снабжают сердечную мышцу. Сам же процент сужения сосудов доходит до отметки 75% и выше. В таких случаях велика вероятность обширного инфаркта.
Реже, примерно в 5-7% случаев, причиной инфаркта становятся неатеросклеротические изменения питающих его сосудов. Это могут быть врожденные аномалии артерий и вен, высокая свертываемость крови, воспаление артериальной стенки, которые приводят к нарушениям функционирования венечных артерий.
Патогенетические варианты развития заболевания
Чтобы достичь сердца, кровь движется по правой и левой коронарной артерии. Если закрывается их просвет, и нет других путей для тока крови, появляются очаги ишемии и омертвения в сердце. Началом развития острого инфаркта сердца становится повреждение сосудистой стенки и, как следствие, тромбоз и спазмы артерий. Этапы развития патологических изменений следующие:
- разрыв липидной бляшки,
- тромбоз,
- рефлекторный спазм сосудов.
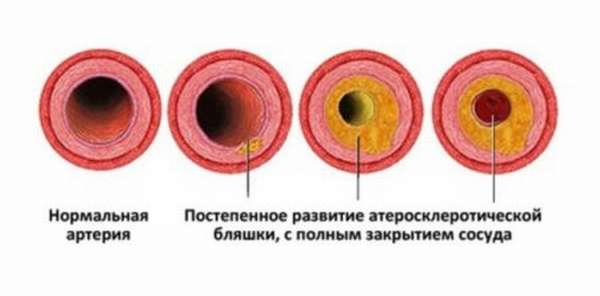
В артерии при атеросклерозе откладываются белково-жировые массы, которые со временем образуют фиброзную бляшку, выступающую в проход сосуда и сужающую его. Разрыв бляшки могут вызвать такие факторы: курение, высокое артериальное давление, чрезмерная физическая нагрузка. Нормальной реакцией организма в данной ситуации становится тромбоз. Сначала тромб формируется внутри поврежденной бляшки, а затем расходится полностью на весь проход сосуда. Часто такие тромбы вырастают до сантиметра и полностью перекрывают доступ в артерии крови.
Когда формируется тромб, начинается выброс веществ, которые провоцируют спазм сосудов. При спазме полностью перекрывается просвет сосуда и прекращается кровоток, образуется окклюзирующая обструкция, ведущая к некрозу определенной части сердечной мышцы.
Кроме основных причин развития, описанных выше, следует отметить еще и различные иммунологические изменения, повышение свертываемости крови, а также недостаточное число обходных вариантов движения крови.
Симптомы инфаркта: как распознать и что делать
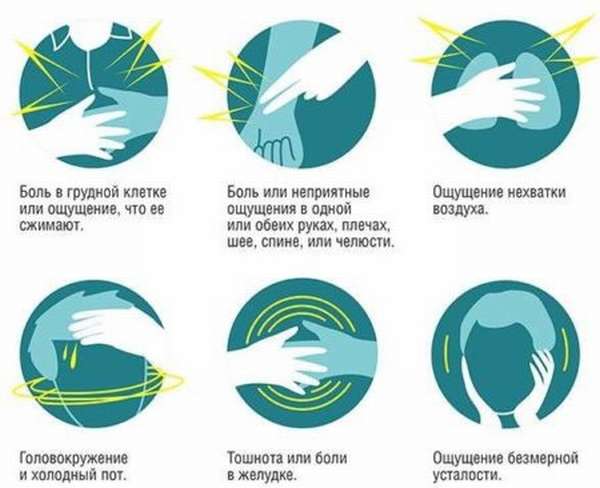
Важно знать, что симптомы могут быть разными, самые распространенные признаки этой болезни сердца:
- внезапная боль в груди или чувство, что ее сильно сжимают,
- внезапная боль или неприятные ощущения в одной или обеих руках, спине, шее, плечах, или челюсти,
- внезапное ощущение, что не хватает воздуха,
- кружится голова, холодный пот и бледный внешний вид,
- внезапная или ноющая боль в желудке,
- больной выглядит вяло и ощущает сильную усталость.
Обратите внимание! Если у вас есть хотя бы несколько признаков, упомянутых выше, обратитесь к врачу немедленно. Боль при инфаркте может возникать внезапно, прекращаться и возвращаться вновь. Не садитесь за руль ни в коем случае, чтобы доехать до больницы, немедленно вызывайте скорую помощь!
Первая помощь при сердечном приступе: что делать, чтобы человек не умер до приезда врача
Самое главное действие при инфаркте — сразу обратиться за квалифицированной помощью врачей и немедленно доставить больного в больницу. Пока вы ожидаете приезда кареты скорой помощи, придерживайтесь следующей инструкции:
- Усадите больного. Когда человек сидит, облегчается нагрузка на сердце, и часть крови перемещается к ногам, а не к сердцу.
- Процесс дыхания нужно облегчить. Расстегните воротник и откройте окно для притока свежего воздуха.
- Дайте нитроглицерин. Давать две таблетки одновременно запрещается. Вторую таблетку можно давать с интервалом минимум в пять минут.
- Дайте 40 капель корвалола.
- Измерьте артериальное давление, если показатели повышены, дайте таблетки, понижающие давление.
- Если боли в грудной клетке сильные, нужно выпить две таблетки анальгина.
Как оказать первую помощь при внезапном сердечном приступе самому себе или другому человеку, чтобы он не умер, смотрите на видео ниже:
Смерть от острого внезапного инфаркта миокарда и ее основные причины
Главной причиной смерти при этом заболевании становится аритмия – нарушение частоты, ритмичности и последовательности возбуждения и сокращения сердца. Она может выражаться в таких проявлениях:
- Внезапное уменьшение сокращений сердца, при которых оно не может доставлять достаточное количество крови в артерию, требующееся для нормального функционирования всего организма. Это грозит развитием сердечной недостаточности и некроза тканей, к которым не поступает питание. Происходит коронарный шок, что влечет за собой смертельный исход.
- Остановка тока в венах. Во время снижения функции перекачки сердца, происходит застой крови в предсердиях и всех кругах кровообращения. Это влечет за собой увеличение капиллярного давления, особенно в легких, в результате чего происходит отек легких, и наступает смерть.
- Фибрилляция желудочков сердца. Она проявляется в хаотичной серии импульсов, исходящих из нижних камер сердца, влекущих за собой прекращение перекачки крови.
- Разрыв стенок сердца.
Когда от инфаркта не умирают, статистика смертности
Из-за очагового повреждения отмирания сердечных участков наблюдается на сравнительно небольшом его участке, на котором позже происходит рубцевание. В такой ситуации у больного достаточно высокие шансы выживания.
Важно! Вовремя оказанная медицинская помощь существенно снижает вероятность смерти при инфарктном поражении миокарда.
Если у больного наблюдается обширный инфаркт, поразивший все сердечные слои, возможность летального исхода составляет более 78 процентов.
Инфаркт входит в пятерку наиболее смертоносных болезней. Мужчины умирают от этой болезни в пять раз чаще, чем женщины.
Ученые отмечают, что инфаркт начал «молодеть». Если раньше его диагностировали у пациентов, старше 65-ти лет, то теперь он поражает молодых людей 30-35-ти лет.
Шанс успешно перенести инфаркт сильно зависит от возраста больного. Пациенты старше 60-лет умирают от этого недуга в 40 процентах случаев, у людей младше 40-ка лет летальный исход фиксируется в 10 раз реже.
Нестабильная стенокардия увеличивает вероятность смерти от инфаркта на 15 процентов.
Профилактика
Если вы страдаете сердечно-сосудистыми заболеваниями и находитесь в зоне риска, постарайтесь сами не усугублять свое состояние. Ведите здоровый образ жизни, откажитесь от вредных привычек. Начните с маленьких физических нагрузок, постепенно наращивая темп. Ни в коем случае не начинайте внезапно – организму нужно адаптироваться к нагрузкам. Предпочтение лучше отдать, например, пешим прогулкам на свежем воздухе или плаванью.
Не забывайте следить за артериальным давлением, уровнем холестерина, глюкозы в крови, контролируйте массу тела. Соблюдайте диету: ограничьте соль, животные жиры, увеличьте долю рыбы и морепродуктов в своем рационе. Регулярно посещайте врача и следуйте его рекомендациям.
Загрузка…
Источник
Основные осложнения после перенесенного инфаркта миокарда
Тяжесть осложнений острого инфаркта миокарда (ОИМ) связана со степенью нарушения венечного кровотока, сократительной способности сердечной мышцы и локализацией ишемии. Важную роль играет оперативность оказания медицинской помощи, адекватность терапии, наличие сопутствующей патологии, возраст пациента. Кратковременное нарушение кровоснабжения вызывает отмирание клеток субэндокардиальной зоны. Если длительность ишемии превышает 6 часов, развивается некроз 80% пораженного миокарда.
Стадии развития:
- Острейшая (первые 6 часов).
- Острая (до 14 дней).
- Подострая (до 2 месяцев).
- Рубцевания.
Осложнения инфаркта могут возникать на любом этапе. В этом его опасность. Особенно рискуют больные, которых госпитализировали через 6-12 часов после начала приступа и тромболитическая терапия или другие методы восстановления кровотока не проводились. При развитии осложненного инфаркта летальный исход может наступить в течение года.
Все осложнения ОИМ можно разделить на четыре блока:
- Электрические (нарушение ритма и проводимости импульса).
- Механические (связаны со структурными нарушениями в миокарде).
- Гемодинамические (вызваны функциональной неспособностью пораженного миокарда обеспечивать прежний кровоток).
- Реактивные (связаны с резорбтивными и аутоиммунными процессами, активацией симпатической нервной системы, а также вторичными дисфункциями внутренних органов).
Ранние
Осложнения острого периода инфаркта миокарда развиваются в первые 10 суток после болевого приступа и существенно не ухудшают прогноз заболевания при своевременном лечении.
Нарушения ритма и проводимости – самые частые осложнения острого периода инфаркта (до 80%). Аритмии в основном развиваются из-за изменения электрофизиологических свойств и метаболизма в пораженной зоне, снижения порога фибрилляции, выброса в кровоток большого количества активных веществ — катехоламинов и развития феномена re-entry (круговой циркуляции волны возбуждения в миокарде).
Клинико-прогностическая классификация аритмий:
Неопасные для жизни:
- синусовая аритмия, брадикардия (пульс медленный, но >50), тахикардия (<110 уд/мин);
- миграция водителя ритма по предсердиям;
- редкие (<5 за минуту) предсердные и желудочковые экстрасистолы;
- переходящая AV-блокада I степени.
Прогностически серьезные:
- синусовая тахикардия с пульсом >110 уд/мин, брадикардия <50 уд/мин;
- частые предсердные, а также групповые, политопные ранние желудочковые экстрасистолы (предикторы фибрилляции и мерцательной аритмии);
- синоаурикулярная блокада;
- AV-блокада II-III степеней;
- идиовентрикулярный ритм;
- ритм из АV-соединения;
- суправентрикулярная пароксизмальная тахикардия;
- мерцание и трепетание предсердий;
- синдром слабости синусового узла.
Опасные для жизни:
- пароксизмальная желудочковая тахикардия;
- фибрилляция, трепетание желудочков;
- субнодальная полная AV-блокада;
- асистолия желудочков.
Клинически нарушения ритма проявляются:
- сердцебиением;
- ощущением перебоев в работе сердца;
- падением артериального давления;
- головокружением, потерей сознания.
Благодаря широкому внедрению тромболизиса на догоспитальном этапе и экстренной реваскуляризации миокарда частота внутрижелудочковых и полных AV-блокад не превышает 5%. Ранее эти осложнения становились причиной смерти более 50% пациентов как следствие прогрессирования сердечной недостаточности и развития кардиогенного шока.
В случае повторения жизнеугрожающих нарушений ритма устанавливают трансвенозный электрод для временной стимуляции миокарда в режиме of demand (по требованию). После возобновления адекватного сердцебиения устройство оставляют до полной стабилизации гемодинамических показателей (на 7-10 дней).
Острая сердечная недостаточность развивается из-за нарушения функции левого желудочка. К ней приводят обширные и трансмуральные инфаркты, осложненные тахиаритмией или AV-блокадой. Некротизированная зона миокарда «выключается» из сократительной массы При отмирании более 40% мышечной ткани желудочка развивается кардиогенный шок.
Резкое снижение функции выброса левого желудочка приводит к:
- увеличению конечного диастолического объема крови в нем;
- повышению давления сначала в левом предсердии, затем в легочных венах;
- развитию кардиогенного отека легких;
- недостаточному кровоснабжению жизненно важных органов (головного мозга, печени, почек, кишечника.
Клинически острая сердечная недостаточность проявляется:
- прогрессирующей одышкой;
- тахикардией, снижением давления;
- влажными хрипами в легких, крепитацией;
- цианозом (посинением кожи);
- снижением диуреза;
- нарушением сознания.
Кардиогенный шок – крайняя степень недостаточности левого желудочка, летальность при котором превышает 85%.
Лечение острой сердечной недостаточности, кардиогенного шока и альвеолярного отека легких должно проводиться в условиях реанимационного блока.
Механические осложнения в раннем периоде (разрывы сердца). Этот тяжелейший, чаще всего летальный исход инфаркта развивается на 5-7 сутки после приступа.
Разрывы сердца делят на:
- Наружные. Разрыв стенки желудочка в области ишемического поражения с истечением крови в перикард.
Выделяют предразрывный период, который интенсивной болью, проявлениями шока, и собственно разрыв стенки. В этот момент быстро происходит остановка кровообращения с признаками клинической смерти. Иногда этот процесс может затянуться на несколько суток.
К сожалению, лишь малому проценту больных удается выполнить экстренную пункцию перикарда и срочную операцию по восстановлению целостности левого желудочка с дополнительным аортокоронарным шунтированием.
2. Внутренние:
- Разрыв межжелудочковой перегородки. Возникает при передней локализации некроза. Диаметр дефекта колеблется от 1 до 6 см. Клинически это проявляется нарастанием некупируемой боли, развитием кардиогенного шока, появлением за несколько часов тотальной сердечной недостаточности. Лечение исключительно хирургическое.
- Разрыв сосочковой мышцы. Папиллярные мускулы удерживают митральный и трикуспидальный клапаны закрытыми во время систолы, не давая крови забрасываться обратно в предсердия. Полностью несовместим с жизнью, так как молниеносно развивается митральная недостаточность и альвеолярный отек легких.
Аневризма левого желудочка. Локальное выбухание стенки левого желудочка во время диастолы. Дефект состоит из отмершей или рубцовой ткани и не участвует в сокращении, а его полость зачастую заполнена пристеночным тромбом. Состояние опасно развитием эмболических осложнений или разрывом сердца.
Психические нарушения. Обычно развиваются на первой неделе заболевания и вызваны недостаточным поступлением крови в мозг, низким содержанием в ней кислорода и влиянием продуктов распада сердечной мышцы.
Нарушения поведения могут протекать в форме психотических (сопор, делирий, сумрачное состояние) и непсихотических реакций (астения, депрессия, эйфория, невроз).
Особое внимание следует уделить депрессивному синдрому (он может послужить причиной суицида).
Поздние
 По истечении 10 суток после сердечного приступа могут развиться:
По истечении 10 суток после сердечного приступа могут развиться:
- Ранняя постинфарктная стенокардия. Чаще возникает при поражении нескольких венечных сосудов или недостаточном тромболизисе, а также из-за нарушения диастолической функции левого желудочка. Является предиктором рецидива инфаркта миокарда и внезапной сердечной смерти.
- Тромбоэмболические осложнения:
- ТЭЛА (тромбоэмболия легочной артерии);
- бифуркации брюшного отдела аорты, артерий нижних конечностей (с развитием гангрены);
- тромбоз мезентериальных сосудов (клиническая картина острого живота), почечной артерии (инфаркт почки), церебральных артерий (инсульт).
3. Тромбоэндокардит. Асептическое воспаление эндокарда с пристеночным тромбообразованием в зоне некроза. Служит источником материала для эмболии сосудов большого круга кровообращения.
4. Стрессовые эрозии и язвы желудочно-кишечного тракта, кровотечение. Может развиваться и в остром периоде инфаркта миокарда. Причиной развития патологии служит нарушение кровоснабжения кишечной стенки, гиперактивация симпатической нервной системы, терапия антиагрегантами и антикоагулянтами.
5. Парез кишечника. Нарушение мочеиспускания (атония мочевого пузыря). Особенно часто встречается у пожилых пациентов на фоне действия нейролептаналгезии, строгого постельного режима, применения атропина.
Также в позднем периоде возможно развитие нарушений ритма и проводимости и хронической аневризмы сердца.
Отдаленные
 В отдаленном периоде возможно развитие:
В отдаленном периоде возможно развитие:
- Хронической сердечной недостаточности, которая требует пожизненной медикаментозной терапии.
- Постинфарктного кардиосклероза. Снижение и нарушения функции миокарда, вызванное рубцовыми и склеротическими процессами, что повышает риск повторного ОИМ.
- Постинфарктного синдрома (Дресслера). Это аутоиммунный процесс, вызванный неадекватным ответом организма больного на продукты распада отмерших клеток сердца: образуются антитела к собственным серозным оболочкам. Развивается на 2-8 неделе заболевания и характеризуется классической триадой: сухой перикардит, плеврит, пневмонит. Реже наблюдается поражение грудинно-реберных и плечевых суставов с развитием синовита.
Как не допустить ухудшения
Большинство осложнений ОИМ развиваются по причинам, не зависящим от пациента. Но существует ряд превентивных мер, способных снизить вероятность возникновения и тяжесть последствий:
- Обучение азам первой медицинской помощи при ОИМ и алгоритму реанимационных мероприятий.
- Своевременное обращение за медицинской помощью. Реваскуляризация (тромболизис, стентирование, аортокоронарное шутнирование) возобновляет кровоток в пораженном сосуде и ограничивает зону некроза миокарда.
- Строгий постельный режим в первые сутки заболевания, максимальный эмоциональный покой.
- Следование курсу лечения и своевременный прием медикаментов.
- Дозированные физические нагрузки, физиотерапия согласно стадии инфаркта.
Что делать при осложнениях: как лечить и к кому обращаться
 Ранние осложнения лечатся в условиях палаты интенсивной терапии кардиологической клиники с постоянным мониторингом жизненных показателей. Ритм восстанавливают путем введения антиаритмических препаратов (класс медикамента зависит от вида аритмии), электроимпульсной терапией или имплантацией кардиостимулятора. Механические осложнения требуют хирургического вмешательства на открытом сердце с использованием искусственного кровообращения.
Ранние осложнения лечатся в условиях палаты интенсивной терапии кардиологической клиники с постоянным мониторингом жизненных показателей. Ритм восстанавливают путем введения антиаритмических препаратов (класс медикамента зависит от вида аритмии), электроимпульсной терапией или имплантацией кардиостимулятора. Механические осложнения требуют хирургического вмешательства на открытом сердце с использованием искусственного кровообращения.
Поздние осложнения развиваются на стационарном или санаторно-курортном этапе. Лечение тромбоэмболических эпизодов зависит от состояния пораженного сосуда и длительности ишемии. Допускается консервативное введение антикоагулянтов, тромболизис, эндоваскулярное удаление эмбола, открытая тромбэктомия. В случае необратимых повреждений выполняют резекцию.
С осложнениями отдаленного периода пациент должен обратиться к лечащему кардиологу, который проведет диагностику и назначит лечение.
Выводы
Вероятность ранних и поздних осложнений инфаркта миокарда возрастает при несвоевременном обращении за медицинской помощью, а также у пациентов с нелеченной гипертонией, сахарным диабетом и атеросклерозом.
Для профилактики инфаркта и его осложнений стоит придерживаться здорового образа жизни, полноценно питаться, избегать стрессов и влияния неблагоприятных факторов окружающей среды, отказаться от курения, ограничить употребление алкоголя, регулярно делать зарядку.
Пациентам с сердечно-сосудистыми заболеваниями стоит систематически проходить профилактические осмотры 2 раза в год и следовать рекомендациям врача.
Источник
