Шпаргалка по инфаркту миокарда
Инфаркт миокарда (ИМ) представляет собой острую форму ишемической болезни сердца. Возникает вследствие внезапного нарушения кровоснабжения сердечной мышцы, из-за закупорки (тромбоза) атеросклеротической бляшкой одной из венечных артерий. Это приводит к некрозу (гибели) определенного количества клеток сердца. Изменения при таком заболевании можно увидеть на кардиограмме. Виды инфаркта: мелкоочаговый – охватывает менее половины толщины стенки; крупноочаговый – больше ½; трансмуральный – поражение проходит сквозь все слои миокарда.
Признаки патологии на пленке
Электрокардиография на сегодня − наиболее важный и доступный метод диагностики инфаркта миокарда. Делают исследование с помощью электрокардиографа − аппарата, который трансформирует сигналы, полученные от работающего сердца, и превращает их в кривую линию на пленке. Запись расшифровывает врач, сформировав предварительное заключение.
К общим диагностическим критериям ЭКГ при инфаркте миокарда относят:
- Отсутствие зубца R в тех отведениях, где расположилась область инфаркта.

- Появление патологического зубца Q. Таковым он считается, когда его высота больше одной четвертой амплитуды R, а ширина свыше 0,03 секунды.

- Подъем сегмента ST над зоной повреждения сердечной мышцы.
- Смещение ST ниже изолинии в отведениях, противоположных патологическому участку (дискордантные изменения). Рисунок к пунктам 3 и 4:

- Отрицательный зубец T над областью инфаркта.

Может ли ЭКГ не показать инфаркт
Есть ситуации, когда признаки ИМ на ЭКГ не очень убедительны или вовсе отсутствуют. Причем случается это не только в первые часы, а даже на протяжении суток с момента заболевания. Причина подобного явления − зоны миокарда (левый желудочек сзади и его высокие отделы спереди), которые не отображаются на рутинной ЭКГ в 12 отведениях. Поэтому картину, характерную для ИМ, получают только при снятии электрокардиограммы в дополнительных вариантах: по Небу, по Слапаку, по Клетену. Также для диагностики используют кардиовизор – прибор, определяющий скрытые патологические изменения в миокарде.
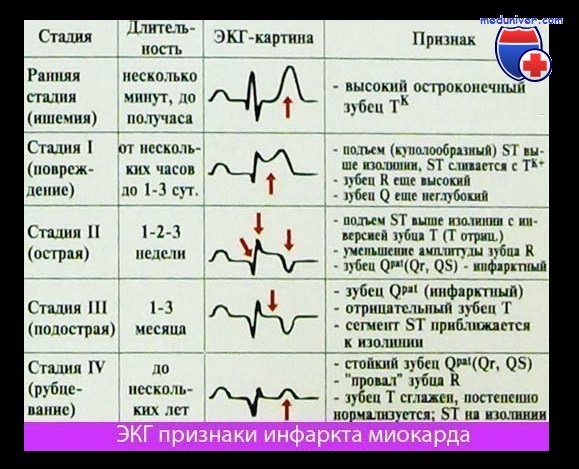
Определение стадии
Раньше выделяли четыре стадии ИМ:
- острейшая;
- острая;
- подострая;
- рубцевания.
В последних классификациях первая стадия носит название острого коронарного синдрома (ОКС).
| Стадия и ее длительность | ЭКГ-признаки |
|---|---|
| ОКС (2-4 часа) |
|
| Острая (1-2 недели, максимум 3) |
|
| Подострая (от 2 недель до 1,5-2 месяцев) |
|
| Рубцевания |
|
К свойствам первых трех стадий относятся реципрокные изменения – при сравнении, в отведениях, противоположных патологическому процессу, наблюдают обратные ему отклонения (элевация вместо депрессии, положительный Т взамен отрицательного).
Фото с расшифровкой
Рис. 1. Острый коронарный синдром.

Рис. 2. Острый коронарный синдром-2.

Рис 3. Острый инфаркт миокарда.

Рис. 4. Подострый инфаркт миокарда.

Рис. 5. Стадия рубцевания.
Как определить очаг инфаркта по ЭКГ
Каждое отведение отображает изменения от определенного участка сердечной мышцы. Для лучшего понимания, какая же локализация инфаркта миокарда по ЭКГ, рассмотрим соответствие области сердца и отведения:
- І – левый желудочек (ЛЖ) спереди и сбоку;
- ІІ – подтверждает І или ІІІ-отведение;
- ІІІ – диафрагмальная поверхность, сзади;
- aVL – боковая стенка ЛЖ;
- aVF – та же, что и ІІІ;
- V1, V2 – межжелудочковая перегородка;
- V3 – передняя стенка;
- V4 – верхушка;
- V5, V6 – ЛЖ сбоку;
- V7, V8, V9 – ЛЖ сзади.
Отведение по Небу:
- A – передняя стенка ЛЖ;
- I – нижнебоковая стенка;
- D – сбоку и сзади;
- V3R, V4R – правый желудочек (ПЖ).
| Локализация | Инфаркт на ЭКГ |
|---|---|
| Межжелудочковая перегородка (МЖП) спереди (перегородочный) | У V1 – V3:
|
| Верхушка сердца | У V4 и А по Небу:
|
| ЛЖ, передняя стенка |
|
| Переднебоковой |
|
| Высокие отделы переднебоковой стенки |
|
| Боковая стенка ЛЖ |
|
| Высоко расположенный ИМ боковой стенки слева |
|
| Нижняя стенка ЛЖ – заднедиафрагмальный (абдоминальный тип ИМ) |
|
| Заднебоковой (нижнебоковой) |
|
| ПЖ |
|
| Предсердия |
|
Часто встречается обширный инфаркт, при котором повреждение охватывает большие площади сердца. В таком случае проявления на ЭКГ несут в себе совокупность отклонений из определенных областей одновременно.
Стоит быть внимательным при обнаружении полной блокады левой ножки пучка Гиса, поскольку она скрывает патологические формы инфаркта.

Рис. 6. Переднеперегородочный ИМ.

Рис. 7. ИМ с переходом на верхушку сердца.

Рис. 8. ИМ передней стенки ЛЖ.

Рис. 9. Переднебоковой ИМ.

Рис. 10. Заднедиафрагмальный ИМ.

Рис. 11. Инфаркт ПЖ.
Выводы
Описанная болезнь − крайне серьезная и жизнеугрожающая патология. От ее своевременной диагностики и лечения зависит жизнь человека. Поэтому людям следует быть очень внимательными к своему здоровью и при появлении симптомов инфаркта миокарда обращаться за неотложной помощью. Обследование такого больного обязательно начинается с ЭКГ. При подозрении на скрытые формы снимают кардиограмму в дополнительных отведениях. Если у пациента, который ранее уже перенес инфаркт, клинические признаки такой патологии, то предполагают повторный эпизод болезни. Но часто на ЭКГ из-за рубца от ранее перенесенных атеротромбозов новых изменений можно и не увидеть. В подобных ситуациях применяют дополнительные методы исследования с определением маркеров ИМ в крови.
Источник
Ишемическая болезнь сердца возникает при закупорке сосудов, вызванных атеросклерозом. В результате в сердечную мышцу перестает поступать кровь, и она начинает испытывать нехватку кислорода и питательных веществ (ишемию). Прогрессирование этого процесса приводит к инфаркту, при котором участок в сердечной мышце перестает снабжаться кровью, кислородом и отмирает.
Граница между тяжёлой формой ишемической болезни и инфарктом очень тонкая, поэтому столь серьезный диагноз обязательно нужно подтвердить лабораторными показателями. Но даже малейшее подозрение на инфаркт требует срочной медицинской помощи, поскольку может вызвать кардиогенный шок и остановку сердца.
Типы ИБС, определяемые на ЭКГ
Существует несколько типов ИБС, которым соответствуют определенные изменения на ЭКГ:
Субэндокардиальная ишемия, возникающая со стороны эндокарда – внутренней оболочки сердца. Характеризуется изменениями зубца Т, который может превышать свой максимальный размер в 0,5 мм. Иногда он может практически сравниваться по величине с зубцом R – самым высоким на кардиограмме, хотя в норме должен составлять примерно 1/4 – 1/8 его высоты.
Субэпикардиальная ишемия возникает с наружной стороны сердца, ближе к его внешней оболочке – эпикарду. Характерный признак такого нарушения – отрицательный зубец Т в основных отведениях, который в норме должен быть положительным.
Субэндокардиальная ишемия
Субэпикардиальная ишемия
При трансмуральной ишемии, захватывающей всю толщу миокарда также обнаруживается отрицательный зубец Т. Однако он более глубокий, чем при субэпикардиальном повреждении.
При более глубоких повреждениях миокарда наблюдаются другие изменения на ЭКГ:
- При выраженном ишемическом повреждении тканей в области эндокарда – внутреннего слоя сердца наблюдается депрессия сегмента ST, который опускается на всех основных отведениях.
- При повреждении тканей в области наружной части сердца – перикарда — сегмент ST будет приподнят.
- Для глубокого трансмурального повреждения, захватывающего всю толщину сердечной ткани, характерен следующий за зубцом R полукруглый сегмент ST, имеющий характерный вид “кошачьей спинки”.
- При повреждениях, захватывающих большую зону миокарда, может обнаруживаться сразу несколько признаков ишемии. Например, наблюдается отрицательный зубец Т в сочетании с изменениями на участке ST.
Инфаркт на ЭКГ – признаки инфаркта на кардиограмме
Инфаркты практически всегда сопровождаются изменениями на ЭКГ. Они настолько характерны, что по изменениям кардиограммы можно узнать тип инфаркта. А по отведению, каждое из которых отвечает за определенный участок миокарда, можно выяснить, где именно произошло омертвение тканей:
- При трансмуральном инфаркте, охватывающем всю толщу миокарда, от полного комплекса зубцов остается отрицательный зубец QS. Если гибель тканей произошла ближе к наружной стороне сердца, часть импульсов будет проходить, поэтому кардиограмма сохранит зубцы. Однако они будут изменены – зубец Q станет очень глубоким, практически равным по величине зубцу R. А зубец R в этом случае может быть уменьшен.
- При интрамуральном инфаркте, возникшем в глубине тканей, но не охватывающем всю их толщу, на кардиограмме пропадает зубец Q. Такая же картина может наблюдаться, если очаг вплотную прилегает к эндокарду.
Обычно инфаркт не бывает изолированным . Он, как правило, сочетается с признаками поражения тканей и их ишемии Поэтому на кардиограмме могут наблюдаться изменения и в других зубцах. Их локализацию можно увидеть на отведениях, отвечающих за определенный участок миокарда.
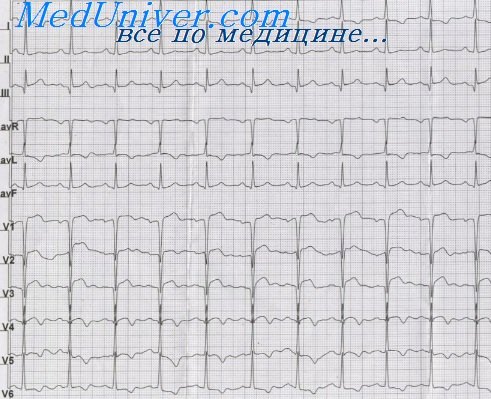
ЭКГ при крупноочаговом нижне-боковом инфаркте миокарда
Изменения на ЭКГ также зависят от стадии инфаркта:
- На первой острейшей стадии, длящейся несколько часов, вначале регистрируются изменения сегмента ST, который становится выгнутым, приобретая характерный вид «кошачьей спинки». Зубец Q на такой кардиограмме отсутствует. В этот момент некроза в миокарде еще нет, а имеется только зона поражения. Позже на ЭКГ виден отрицательный зубец Q, который также переходит в “кошачью спинку”.
- На следующий острой стадии инфаркта некроз миокарда сочетается с поражением тканей, поэтому кардиограмма имеет вид, характерный для обоих нарушений. Виден глубокий отрицательный рубец Q, за ним следует сниженный зубец R, поднятый фрагмент ST и отрицательный зубец T. Эта стадия длится до 3 недель.
- Подострая стадия характеризуется исчезновением зоны ишемии и наличием только зоны некроза. Это также отражается на кардиограмме. На ней виден глубокий отрицательный зубец Q, затем сниженный зубец R, потом после этого наблюдается линия ST, которая может быть выше или ниже нормы, а затем – нормальный положительный зубец Т. Глубокий отрицательный зубец Q может сохраняться много лет после инфаркта.
Некоторые случаи инфаркте миокарда не сопровождаются типичными изменениями на ЭКГ. Поэтому при любых болях в области сердца, особенно не снимаемых нитратами и другими препаратами, расширяющими сосуды миокарда, назначается кровь на биохимию (сердечные показатели) и общий анализ для определения количества лейкоцитов и СОЭ.
Продолжение статьи
- Текст 1. Расшифровка ЭКГ: как правильно расшифровать кардиограмму. Датчики, отведения ЭКГ.
- Текст 2. Основные элементы ЭКГ: что содержит график кардиограммы
- Текст 3. Расшифровка ЭКГ: наиболее важные показатели кардиограммы с примерами нарушений
- Текст 4. Изменения на кардиограмме при гипертрофических процессах в миокарде
- Текст 5. Изменения в кардиограмме при ишемической болезни сердца (ИБС) и инфаркте миокарда
- Текст 6. Изменения на ЭКГ при сердечных блокадах
Поделиться ссылкой:
Источник
Изменения ЭКГ при инфаркте миокарда. ЭКГ при острой фазе инфаркта миокардаБольные инфарктом миокарда поступают под наблюдение врача в разные сроки, а следовательно, в различные периоды развития болезненного процесса. В соответствии с этим морфологические функциональные нарушения в поврежденном миокарде будут разнообразны, что отражается на ЭКГ. В зависимости от того, в каком периоде снимается ЭКГ, изменения будут претерпевать или комплекс QRS, или зубец Т, или сегмент S—Т. Для инфаркта миокарда в ранних стадиях развития характерна довольно быстрая и очень резкая динамика ЭКГ. В более поздних стадиях его изменения на ЭКГ происходят медленнее. При сопоставлении изменений на ЭКГ, снятых в различные сроки болезни, с патоло-гоанатомическими данными выделено четыре основные стадии электрокардиографических изменений. Первая стадия изменений на ЭКГ ишемическая. Часть острой стадии по Г. Я. Дехтярю (1966), стадия повреждения, по М. И. Кечкеру и Р. Л. Аврук (1966), связана с образованием очага повреждения в стенке желудочка. Эти изменения появляются уже в течение первого часа прекращения кровоснабжения данного участка миокарда, отмечаются иногда на протяжении 1—2 ч или 1—3 дня. Изменения на ЭКГ в течение этой стадии в отведениях над очагом поражения следующие: сначала увеличивается с заострением амплитуда зубца Т. Обычно сегмент S—Т в этот период совершает быструю эволюцию — вначале слегка опускается, а затем резко приподнимается над изолинией. Изменения формы и высоты зубца Т и смещение сегмента S—Т на фоне болевого приступа в течение 1—2 ч позволяют дифференцировать «гигантский» коронарный зубец Т, от стойко высокого зубца Т как варианта нормы или признака некоронарной патологии. Следующим этапом эволюции ЭКГ в стадии повреждения являются:
Вторая (острая) стадия инфаркта связана с образованием зоны некроза в центре очага повреждения и значительной величины зоны ишемии на периферии очага. В некоторых случаях вторая стадия начинается рано, через 2—3 ч после начала приступа, а иногда через 1—3 дня. Продолжается она в течение 2—3 нед. На ЭКГ в отведениях над инфарктом образуется глубокий и широкий зубец Q, а зубец R уменьшается (QRS формы QS, Qr, QrS), или глубоко расщепляется зубец R на восходящем колене. Так как образование зубца Q связано с зоной некроза, то чем оно глубже и шире распространяется в стенке желудочка, тем шире и глубже будет зубец Q. Если вместо высокого зубца Р в отведении регистрируется зубец QRS, то принято считать, что имеет место трансмуральный инфаркт миокарда, то есть некроз развился на всю толщину стенки желудочка в данной области. Принято считать установление сегмента S—Т на уровне изолинии признаком окончания острой стадии. На протяжении острой стадии наблюдается сложная динамика направления, амплитуды и формы зубца Т. В отведении с положительным электродом над областью инфаркта зубец Т в начале острой стадии отрицательный, симметричный, не очень глубокий. Этот отрицательный коронарный зубец Т связан с зоной ишемии по периферии очага инфаркта. Через 3—5 дней глубина зубца Т уменьшается, он часто сглаживается или становится положительным. По всей вероятности, данные изменения обусловлены уменьшением ишемии. На 10—15-й день от начала инфаркта зубец Т вновь становится отрицательным. В течение всего оставшегося периода острой стадии он довольно быстро углубляется, достигая наибольшей глубины к концу ее или к началу подострой. Повторное углубление зубца Т во второй половине острой стадии связано, вероятно, с перифокальной воспалительной реакцией миокарда, окружающего очаг инфаркта, вследствие аутоаллергии при рассасывании некротизированной ткани (М. И. Кечкер, Т. А. Наддачина, 1970). В отведениях с противоположной от инфаркта стороны сердца можно зарегистрировать высокий зубец R, высокий остроконечный зубец Т и смещенный вниз от изолчнии сегмент S—Т. II в этих отведениях наблюдается динамика зубца Т и сегмента S—Т в те же сроки, но в противоположном направлении. Описанная псевдоположительная динамика зубца Т на 3—5-й день и псевдотрицательная его динамика на 7—10-й день после инфаркта не связаны с новым изменением коронарного кровообращения, а обусловлены закономерной динамикой самого инфаркта в острой стадии.
Учебное видео ЭКГ при инфаркте миокардаСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. – Также рекомендуем “Подострая стадия инфаркта миокарда. Остаточные явления инфаркта миокарда на ЭКГ” Оглавление темы “ЭКГ при инфаркте миокарда”: |
Источник
Содержание:
Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза.Полное прекращение кровоснабжениямышцы происходит вследствиеобтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – ?