Шкала риска инсульта мерцательная аритмия
Шкалы риска тромбоэмболии при фибрилляции предсердий
Лечение подразумевает установление причины аритмии, восстановление синусового ритма или контроль ЧСС при сохранении фибрилляции предсердий (ФП), а также профилактику системных тромбоэмболий.
Лечение пациента с фибрилляцией предсердий (ФП):
Установление причины аритмии
Выбор стратегии – контроль частоты или контроль ритма сердца
Профилактика системных тромбоэмболий
Во время фибрилляции предсердий (ФП) в ушке ЛП может возникать стаз крови, что ведет к образованию тромбов и системным эмболиям. Особое внимание следует обратить на риск развития инсульта. Также возможны тромбоэмболии сосудов конечностей и органов брюшной полости.
Было обнаружено, что при фибрилляции предсердий (ФП) увеличиваются уровни фибриногена и D-димера в плазме крови. Содержание этих веществ нормализуется после кардиоверсии, поэтому предполагается, что ФП сама по себе может вызывать состояние гиперкоагуляции.
Показано, что варфарин (антагонист витамина К), как и новые ингибиторы тромбина (такие как дабигатран) и ингибиторы фактора Ха (такие как апиксабан и ривароксабан), заметно снижает риск эмболии. Аспирин гораздо менее эффективен, чем варфарин (риск инсульта на фоне приема аспирина снижается всего на 19% против 70%). Недавно проведенный анализ поставил под сомнение факт, что аспирин, являющийся столь же частой причиной кровотечения, как и варфарин, способен предотвращать развитие системных тромбоэмболии.
Вероятность системных тромбоэмболии вследствие фибрилляции предсердий (ФП) можно уменьшить при помощи:
Антагонистов витамина К (например, варфарина)
Ингибиторов тромбина (например, дабигатрана)
Ингибиторов фактора Ха (например, апиксабана)
Аспирина (гораздо менее эффективен, чем все вышеперечисленные средства)
Следует заметить, что, хотя ишемический инсульт у пациентов с фибрилляцией предсердий (ФП) в значительной части случаев является следствием эмболии из ЛП, до 25% инсультов у таких пациентов развиваются вследствие цереброваскулярной болезни или наличия атероматозных бляшек в сонных артериях либо в проксимальном отделе аорты.

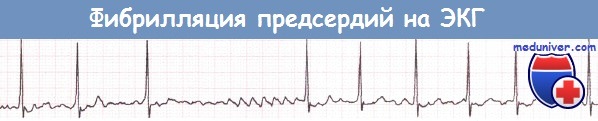
Типичные волны f и абсолютно нерегулярный ритм желудочков при фибрилляции предсердий (ФП).
Риск тромбоэмболии при фибрилляции предсердий
При фибрилляции предсердий (ФП), обусловленной ревматическим поражением митрального клапана, риск инсульта резко увеличивается (в 15 раз). Строго показано назначение варфарина.
При фибрилляции предсердий (ФП) «неревматической» этиологии (главным образом на фоне сердечной недостаточности или артериальной гипертензии) риск инсульта оценивается как умеренно высокий (5-кратное увеличение) с частотой возникновения около 5% в год. Наличие в анамнезе системной эмболии также ассоциировано с высоким риском. С другой стороны, у пациентов с идиопатической формой ФП риск эмболии составляет менее 1 % в год.
На риск системных эмболических осложнений, вероятнее всего, не влияет форма течения ФП – пароксизмальная или персистирующая.
Для оценки риска инсульта при неклапанной ФП были предложены две балльные системы, учитывающие ряд факторов риска.
Шкала CHADS2
С – сердечная недостаточность;
Н – наличие артериальной гипертензии в анамнезе;
А – возраст 75 лет и старше;
D – сахарный диабет;
S – наличие инсульта или транзиторной ишемической атаки в анамнезе. (Используются начальные буквы англоязычных терминов, обозначающих эти состояния.)
Каждому из этих факторов риска присваивается по 1 баллу, за исключением последнего – ему присваиваются 2 балла, поэтому после буквы S стоит цифра 2. Для каждого больного вычисляется набранная сумма баллов.
При помощи полученных сумм баллов 0, 1 и 2-6 оценивают риск инсульта как низкий, средний и высокий соответственно. Вопрос о назначении антикоагулянтов следует рассмотреть при наличии >2 баллов. Если число баллов < 1, рекомендуется использовать аспирин или вообще не назначать антитромботическую терапию.
Тем не менее было показано, что у некоторые пациентов, имеющих < 1 балла по шкале CHADS2, велик риск инсульта. Поэтому для определения риска у пациентов этой категории была создана более сложная балльная система.

Шкала CHA2DS2VASc
Как указано выше, С – сердечная недостаточность; Н – наличие артериальной гипертензии в анамнезе; А – возраст 75 лет и старше; D – сахарный диабет; S – наличие инсульта или транзиторной ишемической атаки в анамнезе.
При наличии каждого из этих факторов риска начисляется по 1 баллу, кроме возраста >75 лет и наличия инсульта или транзиторной ишемической атаки в анамнезе, которым присваиваются по 2 балла.
Дополнительные факторы риска, которые учитываются в данной шкале: V – сосудистые заболевания (ИМ, осложненная бляшка в аорте, заболевание периферических артерий); А – возраст 65-74 года; S – пол (женский). При наличии каждого из этих дополнительных факторов начисляется по 1 баллу.
Если число баллов равно 0, это свидетельствует об очень низком риске и отсутствии необходимости назначения антикоагулянтов. При 1 балле по данной шкале риск расценивается как промежуточный (1,3% в год), в связи с чем рекомендуется рассмотреть вопрос о целесообразности назначения непрямых антикоагулянтов.
Если получено 2 балла и более, то риск инсульта является высоким (2,2% в год при 2 баллах и повышается примерно до 10% в год при сумме баллов более 5), поэтому в таких случаях существует строгое показание для назначения непрямых антикоагулянтов.
– Также рекомендуем “Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий”
Оглавление темы “Фибрилляция и трепетание предсердий”:
- ЭКГ при фибрилляции предсердий (ФП)
- Причины фибрилляции предсердий и их прогноз
- Классификация фибрилляции предсердий
- Шкалы риска тромбоэмболии при фибрилляции предсердий
- Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
- Лечение фибрилляции предсердий стратегией контроля частоты
- Лечение фибрилляции предсердий стратегией контроля ритма
- Лечение рефрактерной (стойкой) фибрилляции предсердий
- ЭКГ при трепетании предсердий (ТП)
- Причины трепетания предсердий
Источник
Шкала CHA2DS2-VASc – это простой клинический инструмент для прогнозирования риска ишемического инсульта и системного тромбоэмболизма при фибрилляции предсердий [1] Она является дальнейшим улучшением шкалы CHADS2, расширяя последнюю путем добавления общеизвестных факторов риска инсульта, что, в свою очередь, может имеет значение в принятии решения о назначении антикоагулянтной терапии.
CHA2DS2-VASc является акронимом для:
Congestive heart failure – хроническая сердечная недостаточность, 1 балл
Hypertension – гипертоническая болезнь, 1 балл
Age – возраст старше 75 лет, 2 балла
Diabetes mellitus – сахарный диабет, 1 балл
Stroke –инсульт/ТИА/системный эмболизм в анамнезе, 2 балла
Vascular disease – поражение сосудов (инфаркт миокарда в анамнезе, атеросклероз периферических артерий, атеросклероз аорты), 1 балл
Age– возраст 65–74 лет, 1 балл
Sex category – пол (женский), 1 балл.
Максимальное число баллов по шкале CHADS2 составляет 6, в то время как по шкале CHA2DS2-VASc – 9.
В 2010 г. шкала CHA2DS2-VASc была включена в рекомендации Европейского кардиологического общества [2], которые подчеркивают важность основанного на факторах риска подхода для профилактики инсульта при фибрилляции предсердий, и придают меньшее значение искусственному разделению на низкий, средний и высокий риск, т.к. эти 3 категории обладают слабым предсказательным значением.
Действительно, шкала CHA2DS2-VASc включает больше факторов, модифицирующих риск инсульта, и была валидизирована на нескольких больших независимых когортах [3, 4]. Особо следует отметить недавнее валидационное исследование, использовавшее общенациональные данные по 73538 госпитализированным больным с мерцательной аритмией, не принимавших антикоагулянты. На протяжении года наблюдения, у лиц с «низким риском» (балл = 0) частота системного эмболизма по шкале CHADS2 составила 1,67 на 100 больных в год, а по шкале CHA2DS2-VASc –0,78.[5] Таким образом, те больные, которые были отнесен в категорию «низкого риска» по шкале CHA2DS2-VASc, имели «действительно низкий риск» развития системного эмболизма, и CHA2DS2-VASc лучше, чем CHADS2 идентифицировала этих пациентов. На протяжении 10 лет наблюдений, с-статистика составила соответственно 0,812 для шкалы CHADS2 и 0,888 для шкалы CHA2DS2-VASc, следовательно, шкала CHA2DS2-VASc также точнее, чем CHADS2, предсказывает «высокий риск».
Шкала CHA2DS2-VASc была впервые представлена Г.И. Липом (G.Y. Lip),профессором университета Бирмингема, с соавт. в 2010 г.
Хроническая сердечная недостаточность
Либо умеренная или выраженная систолическая дисфункция ЛЖ (ФВ менее 40%)
Нет
Есть
Гипертоническая болезнь
АД постоянно>140/90 ммрт. ст., либо контролируемая гипертония на медикаментах
Нет
Есть
Возраст
<65 лет
65-74 лет
75 лет и старше
Сахарный диабет
Нет
Есть
Инсульт, ТИА, системный эмболизм в анамнезе
Нет
Есть
Поражение сосудов
Инфаркт миокарда в анамнезе, атеросклероз периферических артерий, либо атеросклероз аорты
Нет
Есть
Пол
Мужской
Женский
- Lip GY, Nieuwlaat R, Pisters R, Lane DA, Crijns HJ.Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest. 2010 Feb;137(2):263-72.
- European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery, Camm AJ, Kirchhof P, Lip GY, Schotten U, Savelieva I, Ernst S, Van Gelder IC, Al-Attar N, Hindricks G, Prendergast B, Heidbuchel H, Alfieri O, Angelini A, Atar D, Colonna P, De Caterina R, De Sutter J, Goette A, Gorenek B, Heldal M, Hohloser SH, Kolh P, Le Heuzey JY, Ponikowski P, Rutten FH.Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC).Eur Heart J. 2010 Oct;31(19):2369-429.
- Van Staa TP, Setakis E, Di Tanna GL, Lane DA, Lip GY.A comparison of risk stratification schemes for stroke in 79,884 atrial fibrillation patients in general practice.J ThrombHaemost. 2011 Jan;9(1):39-48.
- Lip GY, Frison L, Halperin JL, Lane DA.Identifying patients at high risk for stroke despite anticoagulation: a comparison of contemporary stroke risk stratification schemes in an anticoagulated atrial fibrillation cohort.Stroke. 2010 Dec;41(12):2731-8.
- Olesen JB, Lip GY, Hansen ML, Hansen PR, Tolstrup JS, Lindhardsen J, Selmer C, Ahlehoff O, Olsen AM, Gislason GH, Torp-Pedersen C.Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study. BMJ. 2011 Jan 31;342:d124.
Вконтакте
Одноклассники
Источник
К острым нарушениям мозгового кровообращения (ОНМК) принято относить ишемический инсульт (ИИ), геморрагический инсульт (ГИ) и транзиторные ишемические атаки (ТИА). Инсульт (И) – это гетерогенный клинический синдром повреждения головного мозга, связанный с острым нарушением центральной или церебральной гемодинамики. Проблема предупреждения инсульта (И) стала особенно острой в последние десятилетия, когда тенденция к росту заболеваемости и смертности от острых нарушений мозгового кровообращения (ОНМК) стала очевидной. В настоящее время в мире каждая 10-я смерть связана с инсультом – всего около шести миллионов случаев ежегодно [1]. Нагрузка от инсульта (комплекс медицинских, социальных и финансовых проблем) ложится непомерным бременем на системы здравоохранения и экономически развитых стран и стран с низким уровнем доходов. Лечение больного, пострадавшего от инсульта, обходится примерно в 10 раз дороже, чем лечение больного с инфарктом миокарда [2]. Профилактика инсульта, (как первичная, так и вторичная), требует значительных организационных усилий, новых методов диагностики, дорогостоящих лекарств. Это сказывается на доступности медицинской помощи и эффективности профилактически. В итоге, распространённость И в странах с низким и средним уровнем доходов примерно в 2 раза выше, чем в странах с развитой экономикой. Заболеваемость инсультом в Китае за последние 20 лет увеличилась на 50% и почти весь этот рост пришелся на период экономического развития страны [2]. Летальность от инсульта (отношение умерших к числу заболевших) зависит от состояния неотложной помощи и способности системы здравоохранения обеспечивать дальнейшее лечение больного и его реабилитацию. В последние годы в большинстве экономически развитых стран летальность в остром периоде инсульта заметно снизилась, но в течение года после ОНМК всё равно умирает почти 40% больных. Смертность (отношение числа умерших к населению) от инсульта тесно связана с заболеваемостью и эффективностью мер профилактики. В РФ смертность от инсульта на порядок выше, чем в США (251 и 32 на 100000 соответственно) [1]. В целом, смертность от заболеваний сердечно-сосудистой системы в РФ в 7 раз выше, чем в странах Европы при одинаковой распространённости заболеваний, ассоциированных с атеросклерозом [3].
Итак, число пострадавших от инсульта растёт вместе с заболеваемостью, а уменьшение летальности не снижает, а увеличивает нагрузку от инсульта. Ведь абсолютное число больных, требующих мер вторичной профилактики и дорогостоящей реабилитации становится больше. Единственный путь снижения остроты проблемы инсульта − уменьшение заболеваемости путём повышения эффективности профилактики. Но увеличение затрат на профилактическое программы (сегодня в большинстве стран мира они составляют около 3% средств, направляемых на здравоохранение) возможно в ограниченных пределах [3]. Расширения и углубления объема обследования до уровня, позволяющего определить явные и скрытые механизмы заболеваний системы кровообращения, не выдержит даже самая развитая экономика. В основе современной популяционной стратегии профилактики И лежит концепция факторов риска (ФР). Важнейшими факторами сердечно-сосудистого риска являются: ожирение, малоподвижный образ жизни, артериальная гипертензия, сахарный диабет, курение табака, злоупотребление алкоголем, нарушения жирового обмена – дислипидемия [4]. Управление этими факторами определяет успех профилактических программ. Насколько успешна эта стратегия в современном мире? Kim A.S., Johnston S.C. (2013) проанализировали динамику наиболее значимых кардиоваскулярных ФР (Таблица 1). Как видно из таблицы, более или менее эффективно удаётся контролировать только артериальную гипертензию: средний уровень АД снизился на 10 мм рт. ст в США и 8 мм рт. ст в Японии.
Таблица 1. Важнейшие кардиоваскулярные факторы риска (медиана). 25-летняя динамика в популяции США, Японии и Китая [2].
| Страны | Факторы риска | 1980 | 2005 | Тенденция |
| США | Холестерин (мг/дл) | 220 | 200 | ↓ |
| Индекс массы тела | 25 | 27 | ↑ | |
| Систолическое АД (мм рт ст) | 130 | 120 | ↓ | |
| Глюкоза (мг/дл) | 95 | 103 | ↑ | |
| Япония | Холестерин (мг/дл) | 185 | 200 | ↑ |
| Индекс массы тела | 22 | 23 | ↑ | |
| Систолическое АД (мм рт ст) | 135 | 127 | ↓ | |
| Глюкоза (мг/дл) | 89 | 97 | ↑ | |
| Китай | Холестерин (мг/дл) | 165 | 175 | ↑ |
| Индекс массы тела | 22 | 23 | ↑ | |
| Систолическое АД (мм рт ст) | 128 | 125 | ↓ | |
| Глюкоза (мг/дл) | 96 | 98 | ↑ |
Количество больных с избыточной массой тела и метаболическим синдромом в большинстве стран неуклонно увеличивается. Население развитых стран преимущественно избыточно питается и ведет малоподвижный образ жизни. По данным последнего доклада ВОЗ (2014), в Европе зарегистрирован самый высокий уровень употребления алкоголя на душу населения [5].
В условиях усложнения и удорожания диагностического процесса, недостаточной эффективности методов профилактики сосудистых катастроф, выбор стратегии высокого риска представляется наилучшим решением проблемы. Сущность идеи заключается в уменьшении количества пациентов, требующих сложных методов диагностики и лечения. На этот ограниченный круг больных должен быть направлен весь потенциал современных медицинских технологий. Больных с действительно высоким риском инсульта не так много, как можно было бы предположить. Предвидеть катастрофическое развитие событий, выделить из огромной массы больных относительно небольшую группу тех, кому действительно угрожает опасность, можно основываясь на методах оценки индивидуального риска. Распространённость в популяции заболеваний сердечно-сосудистой системы, приводящих к инсульту (атеросклероз, артериальная гипертония, ишемическая болезнь сердца) очень велика, а тяжелые осложнения возникают относительно редко – только у 1% больных [6]. Этот факт неизбежно приводит к выводу, что И у больного, страдающего «обычными возрастными» болезнями – это маловероятное событие, к которому приводят особые обстоятельства и фатальные изменения характера болезни, её поведения. Для того, чтобы выделить группы высокого риска, нужно опираться на точные знания, которые получают с помощью анализа результатов популяционных исследований, таких как Framingham Heart Study. Это многолетнее популяционное исследование показало связь важнейших ФР с заболеваемостью И [4]. Хорошо известно, например, что ежегодный риск И увеличивается с возрастом. Если в возрастной группе 45-54 лет он составляет 1 случай на 1000 человек, то в возрасте 75 – 84 лет – 1 случай на 50 человек. Подобные данные существуют и в отношении других ФР. Курение табака увеличивает риск И в 2 раза. Повышение АД на 10 мм рт ст по отношению к норме – в 2-3 раза. В последние годы популяционные риски уточняются не только для больных, но и для здоровых людей. Методами статистического анализа установлено, например, что 10-летний риск сердечно-сосудистых событий для некурящего белого мужчины 44 – 79 лет, не страдающего артериальной гипертонией (АГ), дислипидемией и сахарным диабетом составляет 5,3% (2,1% для белой женщины) [7]. Однако индивидуальное прогнозирование, построенное на относительных популяционных рисках методически некорректно и исключительно ненадёжно. Эти данные важны лишь для того, чтобы получить «нулевую», ориентировочную точку популяционного риска. Индивидуальный риск никогда не будет соответствовать этой точке и может весьма существенно отклоняться в связи с множеством особенностей и обстоятельств, присущих индивидууму.
Шкала EURO SCORE – общепринятая система оценки сердечно-сосудистого риска на основе результатов популяционных исследований [8].
По этой шкале степень 10-летнего риска фатальных сосудистых событий может достигать 20% в зависимости от влияния важнейших ФР, таких как АГ, курение, возраст и гиперхолестринемия (высокий риск). Наглядность и расстановка акцентов на коррегируемые ФР – несомненное достоинство этой шкалы, стимулирующее больных к изменению образа жизни. Но совпадение индивидуального прогноза с реальными событиями – маловероятно. Последние рекомендации по лечению АГ определяют умеренный риск серьёзных сосудистых событий как равный или превышающий 7,5% в течение 10 лет [9]. Таким образом, градации десятилетнего риска И, инфаркта миокарда или сосудистой смерти распределяются примерно так: низкий риск менее 7,5 %, средний: 7 – 15%, высокий – более 15%. Стратификация общего сердечно-сосудистого риска на категории низкого, среднего, высокого и очень высокого используется и в Рекомендациях ESH/ESC 2013 [9]. В основе этой прогностической системы лежит АГ – важнейший гемодинамический синдром, патогенетически связанный с большинством сосудистых событий.
Таблица 2. Стратификация общего сердечно-сосудистого риска ESH/ESC 2013
| Другие факторы риска, бессимптомное поражение органов-мишеней или ассоциированные заболевания | Артериальное давление (мм рт. ст.) | |||
| Высокое нормальное САД 130-139 Или ДАД 85-89 | АГ 1 степени САД 140-159 или ДАД 90-99 | АГ 2 степени САД 160-179 или ДАД 100-109 | АГ 3 степени САД >180 или ДАД >110 | |
| Других факторов риска нет | Низкий риск | Средний риск | Высокий риск | |
| 1-2 фактора риска | Низкий риск | Средний риск | Средний и высокий риск | Высокий риск |
| 3 и более факторов риска | Низкий и средний риск | Средний и высокий риск | Высокий риск | Высокий риск |
| Поражение органов-мишеней, ХБП 3 ст или диабет | Средний и высокий риск | Высокий риск | Высокий риск | Высокий и очень высокий риск |
| Клинически манифестные сердечно-сосудистые заболевания, ХБП >4 ст или диабет с поражением органов-мишеней или факторами риска | Очень высокий риск | Очень высокий риск | Очень высокий риск | Очень высокий риск |
АД – артериальное давление; АГ – артериальная гипертония; ХБП – хроническая болезнь почек; ДАД – диастолическое артериальное давление; САД – систолическое АД;
До 1994 значения АД были единственным критерием для оценки степени риска. В последующем было введено понятие суммарного риска, который учитывает негативное влияние и других факторов, которые в совокупности определяют более тяжелый прогноз. Однако оценка суммарного риска оказалась сложной задачей, поскольку зависимость сосудистых событий от ФР не является линейной. Многочисленные попытки уточнить прогноз с помощью математических формул не увенчались успехом – методики получались громоздкими и не увеличивали точность предсказаний [10]. Приходилось вводить всё новые и новые дополнения, которые в последних версиях рекомендаций и руководств охватывают более 30 ФР. В итоге эксперты констатируют, что «любой порог для определения высокого сердечно-сосудистого риска произволен» [9]. Прогностическая точность системы стратификации риска ESH/ESC невелика, но она позволяет на основании объективных критериев определить группу высокого риска. Недостаток этой шкалы – слишком широкий круг больных, который попадает в категорию высокого риска.
Чувствительность метода прогнозирования зависит от выбора ведущего синдрома, способного привести к И. Чем теснее патогенетические взаимоотношения анализируемых синдромов с сосудистыми событиями – тем точнее прогноз. Для больных с нарушениями ритма сердца более надёжной является шкала CHA2DS2VASc [11].
Таблица 3. Шкала CHA2DS2VASc
| Факторы риска | Баллы |
| Хроническая сердечная недостаточность | 1 |
| Артериальная гипертония | 1 |
| Возраст > 75 | 2 |
| Диабет | 1 |
| Ишемический инсульт, ТИА, системные эмболии | 2 |
Поражение артерий
| 1 |
| Возраст 65 – 74 года | 1 |
| Женский пол (за исключением женщин | 1 |
АКШ – аортокоронарное шунтирование; ТИА- транзиторные ишемические атаки.
Шкала предназначена для определения показаний к назначению антикоагулянтов у больных с фибрилляцией предсердий и её прогностическая ценность представляется значительной. Вместе с суммой баллов растет годовой риск И: 1-2 балла – 4.5%; 8-9 баллов – 18 – 24%. Вместе с тем, шкала учитывает и другие важные ФР (возраст, диабет), что, несомненно, уточняет прогноз. Введение баллов в структуру шкалы – методический приём, который позволяет ранжировать риски, придавая им разный вес [12]. Примером подобной прогностической системы может служить шкала оценки риска повторных сердечно-сосудистых оcложнений ESRS[13].
Таблица 4. Шкала ESRS
| Факторы риска | Баллы |
| Возраст менее 65 лет | 0 |
| Возраст 65-75 лет | 1 |
| Возраст более 75 лет | 2 |
| Артериальная гипертония | 1 |
| Сахарный диабет | 1 |
| Инфаркт миокарда | 1 |
| Другие сердечнососудистые заболевания (ХСН, ИБС, желудочковые аритмии), за исключением ИМ и фибрилляции предсердий | 1 |
| Заболевания периферических артерий | 1 |
| Курение | 1 |
| Транзиторная ишемическая атака или ишемический инсульт в дополнение к оцениваемому событию | 1 |
ХСН – хроническая сердечная недостаточность; ИМ – инфаркт миокарда.
Сумма в 3 балла и более свидетельствует о 4% годовом риске серьезных осложнений и такой риск оценивается как высокий. Примечательно, что степень риска для повторных сосудистых событий возрастает на порядок в сравнении с 10-летним риском по шкале SCORE.
Новые прогностические системы всегда ориентированы на оценку годового риска и, как правило, связаны с «ответственными» за развитие инсульта клиническими, коагулопатическими, гемодинамическими синдромами. Многочисленные клинические исследования высокой степени достоверности продемонстрировали тесную связь репрезентативных синдромов с годовым риском И [6,14,15]. Величина этого риска для АГ составляет 4 – 7%, для аритмии – 2-12%, для гиперкоагуляционного синдрома – 5-7%, для стенозирующих атеросклеротических процессов магистральных артерий головного мозга – 4 – 12% [6,10]. Эти обобщения позволили нам предложить «пятипроцентную» шкалу риска И [6].
Таблица 5. Пятипроцентная шкала риска инсульта
| Репрезентативный синдром | Годовой риск инсульта |
| Артериальная гипертония | 5% |
| Гиперкоагуляционный синдром | 5% |
| Аритмия | 5% |
| Атеросклеротический стеноз магистральных артерий головного мозга (>50%) | 5% |
Шкала удобна для практических врачей и более точна в сравнении с системами, ориентированными на возрастные и нозологические критерии. Низкий риск определяется как 5% и менее (1 синдром), умеренный риск – 5 – 10% (2 синдрома), высокий риск 10 – 15% (три синдрома), очень высокий риск – 3 – 4 синдрома. Граница низкого и умеренного риска служит основанием для принятия решения о превентивном лечении (назначение антитромботических средств, статинов и других лекарств).
Современные системы оценки риска демонстрируют неплохую чувствительность, если они применяются для оценки вероятности повторных сосудистых событий. Это не удивительно, ведь более 30% больных, пострадавших от ОНМК, в течение 5 лет переносят ОНМК или ИМ, а транзиторные ишемические атаки (ТИА) у 20% больных в течение месяца приводят к инсульту [16,17].
Шкала ABCD (Age, Blood pressure, Clinical features, Duration of symptoms, Diabetes mellitus), которая используется для оценки вероятности развития инсульта у больных с ТИА, кроме основных ФР учитывает важные динамические характеристики болезни: продолжительность клинических проявлений.
Шкала оценки риска инсульта после ТИА – ABCD
- Возраст более 60 лет – 1 балл
- Артериальное давление при поступлении выше 140/90 мм рт ст – 1 балл
- Клинические симптомы: слабость конечностей с одной стороны – 2 балла, речевые расстройства без слабости в конечностях – 1 балл
- Длительность существования симптомов: 10-60 минут – 1 балл и более 60 минут – 2 балла
- Сахарный диабет – 1 балл
Специальное мультицентровое проспективное исследование показало, что граница низкого риска по этой шкале находится на уровне 3 баллов. Вероятность развития И у больных, перенесших ТИА и получивших больше 3 баллов по шкале ABCD в 7 раз выше [18].
Итог 0-3 балла: Низкий риск
Риск инсульта в течение 2 дней: 1.0%
Риск инсульта в течение 1 недели: 1.2%
Риск инсульта в течение 3 месяцев: 3.1%
Итог 4-5 баллов: Умеренный риск
Риск инсульта в течение 2 дней: 4.1%
Риск инсульта в течение 1 недели: 5.9%
Риск инсульта в течение 3 месяцев: 9.8%
Итог 6-7 баллов: Высокий риск
Риск инсульта в течение 2 дней: 8.1%
Риск инсульта в течение 1 недели: 11.7%
Риск инсульта в течение 3 месяцев: 17.8%
Таким образом, у больных с явными признаками декомпенсации мозгового кровообращения (ТИА) шкала ABCD довольно точно выводит на прогноз И.
Прогноз очень важен для обоснования объема обследования и выбора медикаментозного или хирургического лечения. Больные с низким риском И не нуждаются в углубленном обследовании с применением методов визуализации сердца, сосудов и головного мозга. Это позволяет правильно распределить ресурсы здравоохранения и оптимизировать рабочее время специалистов. С другой стороны, пациенты, относящиеся к категории высокого риска должны своевременно получить полноценное обследование.
В зависимости от степени риска изменяются и методы превентивного лечения. Например, антитромботическая терапия не показана пациентам с низким риском сердечно-сосудистых осложнений. Но больные с высокими градациями риска должны получать агрессивное комплексное лечение, включая статины, антикоагулянты, антигипертензивные средства, в зависимости ведущих синдромов, способных привести к инсульту. Не менее важно детально обследовать этих больных с использованием современных методов визуализации (дуплексное УЗИ, компьютерная томография, МРТ). Ранняя диагностика нарушений мозгового кровообращения, повреждений головного мозга и своевременное хирургическое или эндоваскулярное лечение, при наличии показаний, позволяет предотвращать И. Задача врача умело пользоваться прогностическими критериями для пользы больного и предупреждения мозговой катастрофы.
Библиография
- Mathers C., Fat D.M., Boerma J.T. et al. The global burden of disease: 2004 Update. Geneva, Switzerland: Word Health Organization; 2008.
- Kim A.S., Johnston S.C. Temporal and geographic trends in global stroke epidemic. Stroke. 2013; 44:123-125.
- Бронштейн А.С., Ривкин В.Л., Левин И. Частная медицина в России и за рубежом. –М., КВОРУМ, 2013.
- O`Donnell C.J., Elosua R. Cardiovascular risk factors. Insights from Framingham Heart Study. Rev Esp Cardiol. 2008; 61(3): 299-310.
- Доклад ВОЗ. Более 3 миллионов случаев смерти в мире связаны с алкоголем. 2014. https://www.who.int/ru/
- Широков Е. А. Гемодинамические кризы. – М.: Издательство КВОРУМ, 2011.
- Goff D.C. et al. 2013 АСС/AHA Cardiovascular Risk Guidline. https://content.onlinejacc.org/pdfAccess.ashx?url=/data/Journals/JAC/0
- Conroy R.M., et al. SCORE project group. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur Heart J. 2003; 24 (11): 987-1003.
- Рекомендации ESH/ESC 2013 г. по лечению артериальной гипертонии. Системные гипертензии. 2013; 10(3): 5-38.
- Виленский Б.С. Современная тактика борьбы с инсультом. – Спб: OOO «Издательство ФОЛИАНТ», 2005.
- Диагностика и лечение фибрилляции предсердий. Рекомендации РКО, ВНОА и АССХ, 2012 г. Выпуск 2.
- Прокопенко Ю.И. Анатомия рисков. – М.: Издательство КВОРУМ, 2013.
- Weimar Ch., Diener H.-Ch., Alberts M.J. et al. The Essen Stroke of Risk Score predicts recurrent cardiovascular events. Stroke. 2009; 40: 350-354.
- Инсульт. Нормативные документы. Под редакцией П.А.Воробьева. М.: НЬЮДИАМЕД, 2010.
- Halliday A, Harrison M, Hayter E, Kong X, Mansfield A.et al. 10-year stroke prevention after successful carotid endarterectomy for asymptomatic stenosis (ACST-1): a multicentre randomised trial. Lancet. 2010 Sep 25; 376(9746):1074-84.
- Суслина З.А., Фонякин А.В., Гераскина Л.А. с соавт. Практическая кардионеврология. – М.: ИМА-ПРЕСС, 2010.
- Schmidt G., Malik M., Barthel P et al. Heart rate turbulence after ventricular premature beats as predictor of mortality after acute myocardial infarction. Lancet.1999; 353: 130-196.
- Tsivgoulis G., Stamboulis E., Sharma V.K. et al. Multicenter external validation of the ABCD2 score in triaging TIA patients. Neurology. 2010 Apr 27;74(17):1351-7.
Источник
