Сердечная недостаточность протоколы лечения
Приложение 4
к постановлению
Министерства здравоохранения
Республики Беларусь
30.12.2014 № 117
КЛИНИЧЕСКИЙ ПРОТОКОЛ
диагностики и лечения сердечной недостаточности
РАЗДЕЛ 1
ОБЩИЕ ПОЛОЖЕНИЯ
Хроническая сердечная недостаточность (далее-СН) представляет собой синдром с комплексом характерных симптомов (одышка, утомляемость, снижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме.
Первопричиной является ухудшение способности сердца к наполнению или опорожнению, обусловленное повреждением миокарда, а также дисбалансом вазоконстрикторных и вазодилатирующих нейрогуморальных систем.
Различают острую и хроническую СН. Под острой СН принято подразумевать возникновение острой (кардиогенной) одышки, связанной с быстрым развитием легочного застоя вплоть до отека легких или кардиогенного шока (с гипотонией, олигурией и так далее). Чаще встречается хроническая форма СН, для которой характерны периодически возникающие эпизоды обострения (декомпенсации), проявляющиеся внезапным или, что бывает чаще, постепенным усилением симптомов и признаков хронической СН.
Диагностика СН и консультации специалистов должны осуществляться в соответствии с данным клиническим протоколом в зависимости от уровня их проведения: в условиях районных, межрайонных (при наличии необходимого оборудования и специалистов), областных и республиканских организаций здравоохранения.
Медикаментозная терапия СН должна осуществляться всем пациентам в соответствии с данным клиническим протоколом вне зависимости от уровня ее проведения.
Хирургическое лечение СН должно осуществляться в соответствии с данным клиническим протоколом в зависимости от уровня его проведения: в условиях областных (при наличии необходимого оборудования и специалистов) и республиканских организаций здравоохранения.
РАЗДЕЛ 2
ДИАГНОСТИКА И ЛЕЧЕНИЕ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
*Данный вид диагностики (лечения), консультация специалистов осуществляется в условиях межрайонных (при наличии необходимого оборудования и специалистов), областных и республиканских организаций здравоохранения.
Приложение 1.
Профилактика тромбоэмболических осложнений при наличии симптоматической сердечной недостаточности (функциональный класс II-IV, NYHA) и перманентной, персистирующей, пароксизмальной фибрилляции предсердий должна основываться на оценке риска развития инсульта по шкале CHA2DS2-VASc и оценке риска развития кровотечений по шкале HAS-BLED:
Оценка основных факторов риска тромбоэмболии (по CHA2DS2-VASc):
инсульт/транзиторная ишемическая атака / эмболия другой локализации, возраст > 75 лет — наличие любого пункта — 2 балла;
СН с фракцией выброса ≤ 40%, артериальная гипертензия, диабет, ИБC/предшествующий инфаркт миокарда/ атеросклероз периферических артерий, возраст 65−74 года, женский пол — наличие любого пункта — 1 балл.
Для лиц из группы низкого риска тромбоэмболии (0 баллов по CHA2DS2-VASc): антитромботическая терапия не рекомендована.
Для лиц из группы среднего риска тромбоэмболии (1 балл по CHA2DS2-VASc): рекомендовано назначение ацетилсалициловой кислоты 75−150 мг/сут или оральных антикоагулянтов, лекарственное средство выбора — варфарин 2,5−5 мг/сут первоначально с последующим титрованием дозы под контролем МНО (2,0−3,0, целевой 2,5) либо дабигатран (при не-клапанной фибрилляции предсердий) — 150 мг х 2 раза/сут (110 мг х 2 раза /сут — для лиц с высоким риском кровотечений, в т. ч. при снижении клиренса креатинина (30−50 мл/мин.)).
Для лиц группы высокого риска тромбоэмболии (2 балла по CHA2DS2-VASc):
препарат выбора — варфарин 2,5−5 мг/сут первоначально с последующим изменением дозы под контролем МНО (= 2,0−3,0, целевой 2,5). В качестве альтернативы варфарину может быть использован дабигатран (при не-клапанной фибрилляции предсердий) — 150 мг х 2 раза/сут (110 мг х 2 раза /сут. — для лиц с высоким риском кровотечений, в т.ч. при снижении клиренса креатинина (30−50 мл/мин.)).
Оценка риска развития кровотечений по шкале HAS-BLED у пациентов с фибрилляцией предсердий:
Артериальная гипертензия (САД > 160 мм.рт.ст), нарушение почечной функции, нарушение печеночной функции, инсульт, кровотечение в анамнезе, неустойчивое МНО (если на варфарине), возраст > 65 лет, прием НПВС, ацетилсалициловой кислоты, алкоголя — каждый пункт 1 балл.
Если индекс ≥ 3 баллов — высокий риск развития кровотечений — требуется контроль и коррекция факторов риска кровотечения перед назначением оральных антикоагулянтов и во время их приема.
Скачать протокол в docx
Источник
МКБ-10
I50Сердечная недостаточность
- 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure,
- 2013 Национальные рекомендации ОССН, РКО и РНМОТ по диагностике и лечению ХСН (четвертый пересмотр)
Определение
Эпидемиология
Этиология
Классификация
Диагностика
Лечение
Прогноз
Симптомы часто являются неспецифичными (табл. 5.1) и не позволяют дифференцировать СН с другими заболеваниями. Симптомы и признаки, обусловленные задержкой жидкости, ослабевают после приема диуретических препаратов.
Высокое давление в яремных венах или смещение верхушечного толчка являются более специфическими признаками. Их выявление требует особых навыков, поэтому воспроизводимость достаточно низка.
Симптомы и признаки трудно идентифицировать у пациентов с ожирением, пожилых и больных с хроническими заболеваниями легких. Молодые пациенты с СН часто имеют различную этиологию, клинические проявления и исходы по сравнению с более старыми пациентами. [1]
Таблица 5.1. Симптомы и признаки СН*
Симптомы | Признаки |
Типичные | Более специфические |
Одышка | Высокое давление в яремных венах |
Ортопноэ | Гепато-югулярный рефлюкс |
Пароксизмальная ночная одышка | Третий тон сердца (ритм галопа) |
Снижение толерантности к нагрузке | Латеральное смещение верхушечного толчка |
Усталость, утомляемость, увеличение времени восстановления после физических упражнений | |
Отек лодыжек | |
Менее типичные | Менее специфические |
Ночной кашель | Прибавка веса (>2 кг/неделю) |
Свистящее дыхание | Потеря веса (при прогрессирующей форме СН) |
Ощущение раздутости | Истощение (кахексия) |
Потеря аппетита | Сердечный шум |
Спутанность мышления (особенно в пожилом возрасте) | Периферические отеки (лодыжки, крестец, мошонка) |
Депрессия | Легочная крепитация |
Ощущение сердцебиения | Сниженное поступление воздуха и притупление перкуссии (плевральный выпот) |
Головокружение | Тахикардия |
Обморок | Неритмичный пульс |
Одышка при наклоне вперед (bendopnea) | Тахипноэ |
Дыхание Чейн-Стокса | |
Гепатомегалия | |
Асцит | |
Холодные конечности | |
Олигоурия | |
Низкое пульсовое давление |
* Источник: 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart
Для более точной оценки клинических проявлений СН возможно использование российской шкалы ШОКС (табл. 5.2). С ее помощью можно в динамике оценить эффективность проводимого лечения СН, что было подтверждено в ходе ряда российских многоцентровых исследований. [2]
Таблица 5.2. Шкала оценки клинического состояния больного ХСН (ШОКС) (в модификации Мареева В. Ю.)*
1. Одышка: 0 – нет, 1 – при нагрузке, 2 – в покое |
2. Изменился ли за последнюю неделю вес: 0 – нет, 1 – увеличился |
3. Жалобы на перебои в работе сердца: 0 – нет, 1 – есть |
4. В каком положении находится в постели: 0 – горизонтально, 1 – с приподнятым головным концом (2+ подушки), 2 – плюс просыпается от удушья, 3 – сидя |
5. Набухшие шейные вены: 0 – нет, 1 – лежа, 2 – стоя |
6. Хрипы в легких: 0 – нет, 1 – нижние отделы (до ⅓), 2 – до лопаток (до ⅔), 3 – над всей поверхностью легких |
7. Наличие ритма галопа: 0 – нет, 1 – есть |
8. Печень: 0 – не увеличена, 1 – до 5 см, 2 – более 5 см |
9. Отеки: 0 – нет, 1 – пастозность, 2 – отеки, 3 – анасарка |
10. Уровень САД: 0 –>120, 1 – (100–120), 2 – |
Максимальное количество (20 баллов) соответствует терминальной сердечной недостаточности, 0 баллов – отсутствие клинических признаков СН. Больные с I ФК сердечной недостаточности должны иметь ≤3 баллов; с II ФК – от 4 до 6 баллов; с III ФК – от 7 до 9 баллов, с IV ФК – больше 9 баллов. |
* Источник: 2013 Национальные рекомендации ОССН, РКО и РНМОТ по диагностике и лечению ХСН (четвертый пересмотр)
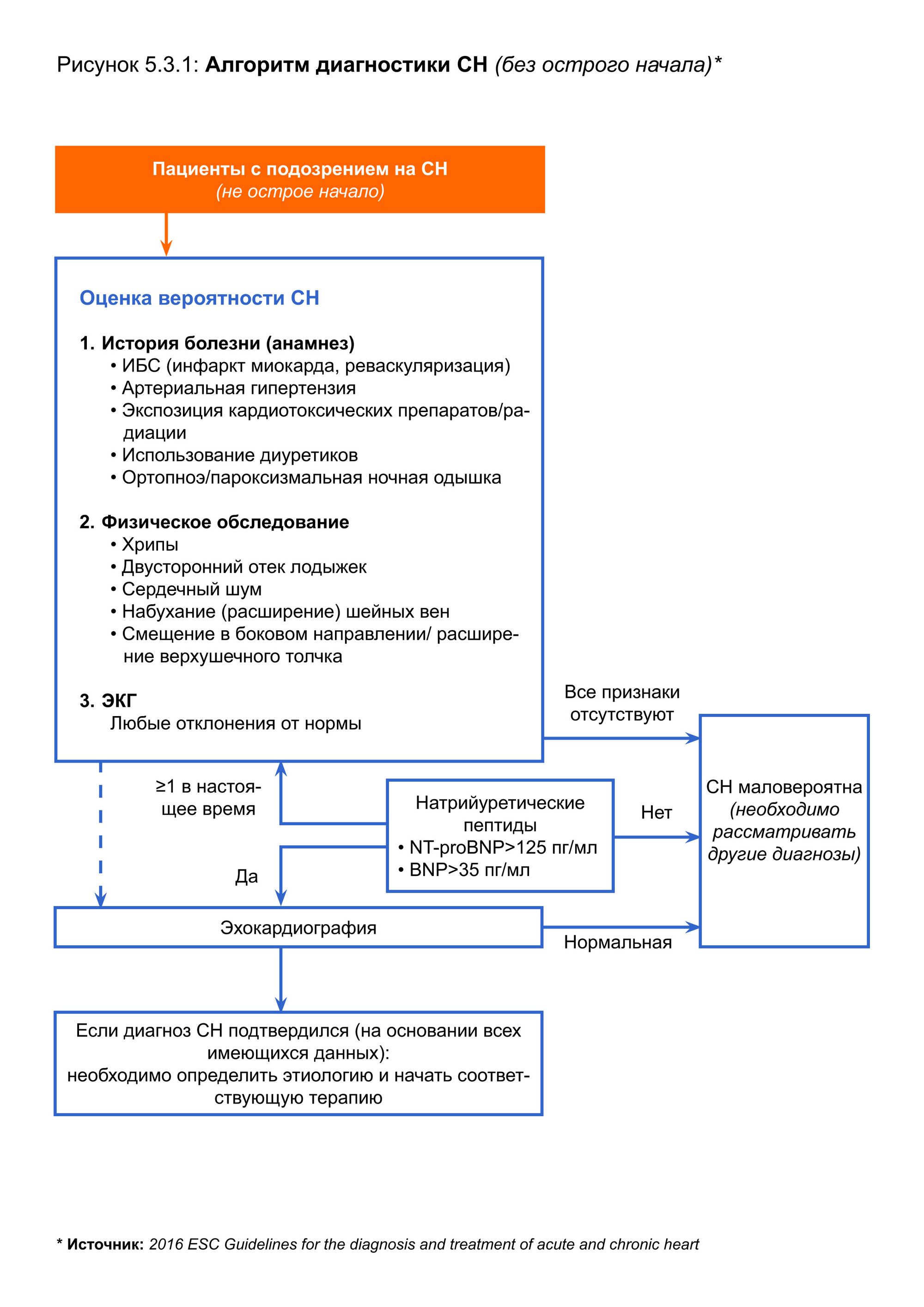
Основные исходные диагностические исследования [1]
В случае, если ситуация не является острой, при недоступности ЭхоКГ, концентрация натрийуретических пептидов (НУП) в плазме крови может быть использована в качестве исходного диагностического теста. Повышение уровня BNP>35 пг/мл и NT-proBNP>125 пг/мл (см. табл. 4.1) может определить пациентов, требующих дальнейших диагностических исследований. Нормальное содержание НУП фактически исключает значимое поражение сердца, что делает необязательным проведение ЭхоКГ.
В случае острого начала симптомов следует использовать более высокие пороговые значения НУП: BNP proBNP
Отклонения от нормы ЭКГ могут дать информацию об этиологии процесса, о необходимости проведения терапии, повышают вероятность диагноза СН, но имеют низкую специфичность. При СН маловероятно регистрация нормальной ЭКГ, поэтому исследование рекомендуется для исключения заболевания.
ЭхоКГ является наиболее полезным и доступным исследованием при подозрении на СН. ЭхоКГ дает представление об объемах камер сердца, систолической и диастолической функции желудочков, толщины стенки, функционировании клапанного аппарата и наличия легочной гипертензии. Эта информация имеет решающее значение в установлении диагноза и выборе терапии.

Диагностика СН с сохраненной фракцией выброса
Диагностика СН у пациентов с сохраненной ФВ является сложной задачей.
Практические рекомендации для надлежащей диагностики HFpEF:
- Наличие симптомов и/или признаков СН.
- Сохраненная ФВ, определенная как ³50% или 40-49% (для пациентов с СН и ФВ среднего диапазона).
- Повышенный уровень натрийуретических пептидов NT-proBNP>125 пг/мл и BNP>35 пг/мл
- Наличие объективных данных других функциональных и структурных изменений сердца, лежащих в основе СН.
- В случае неуверенности в диагнозе может потребоваться проведение стресс-теста или инвазивного измерения повышенного давления наполнения ЛЖ. [1]
Значение методов визуализации сердца для диагностики СН
Визуализация сердца играет центральную роль в диагностике СН и контроле эффективности лечения. ЭхоКГ является методом выбора у пациентов с подозрением на СН. Это обусловлено точностью, доступностью и низкой стоимостью исследования. ЭхоКГ может быть дополнена другими методами, выбранными в соответствии со способностью давать ответы на конкретные клинические вопросы, с учетом противопоказаний и рисков. [1]
Прочие методы исследования (после ЭхоКГ) требуются в случаях:
- неясен диагноз (например, при неудовлетворительном качестве изображений при трансторакальной ЭхоКГ);
- имеется подозрение на редкое заболевание сердца или на причину, не связанную с заболеванием сердца;
- требуется более детальная оценка причины СН (например, перфузионная сцинтиграфия или ангиография при подозрении на ИБС или биопсия миокарда при некоторых инфильтративных кардиомиопатиях). [2]
Рентген грудной клетки
Рентген грудной клетки имеет ограниченное использование для диагностики СН. Исследование более полезно в острой ситуации, когда оно может показать венозный застой или отек легких. Важно отметить, что признаки кардиомегалии на Rh-грамме могут отсутствовать даже в случае выраженной дисфункции ЛЖ. [1,2]
Трансторакальная эхокардиография
Трансторакальная эхокардиография (ТТЭ) является методом выбора для оценки систолической и диастолической функции ЛЖ и ПЖ. [1]
Чрезпищеводная эхокардиография
Проведение чрезпищеводной ЭхоКГ не требуется для рутинной диагностики СН. Исследование может быть полезно при заболеваниях клапанного аппарата, подозрении на расслоение аорты, эндокардит или врожденный порок сердца, а также для исключения внутриполостного тромба при ФП, когда требуется кардиоверсия.
В случае, когда тяжесть поражения митральных и аортальных клапанов (выявленное на ТТЭ) не соответствует тяжести симптомов, должно быть выполнено чрезпищеводное ЭхоКГ. [1]
Стресс-ЭхоКГ
Стресс–ЭхоКГ с физической или фармакологической нагрузкой может быть использована для оценки индуцируемой ишемией и/или ИМ жизнеспособности миокарда и при патологии клапанного аппарата (динамическая регургитация митрального клапана, тяжелый стеноз аортального клапана с низким трансклапанным градиентом давления). [1,2]
МРТ сердца
МРТ сердца признана «золотым стандартом» для измерения объемов, массы, ФВ ЛЖ и ПЖ. Является лучшей альтернативой для визуализации правых отделов сердца и методом выбора у пациентов со сложными врожденными пороками сердца.
МРТ может быть использована для оценки ишемии и жизнеспособности миокарда у больных с СН и ИБС, пригодной для коронарной реваскуляризации.
МРТ с использованием методики позднего накопления гадолиния (LGE) позволяет:
- дифференцировать ишемическое и неишемическое происхождение СН;
- визуализировать очаги фиброза/рубцы;
- описать «характер» тканей сердца при миокардите, амилоидозе, саркоидозе, болезни Шагаса, болезни Фабри, некомпактной кардиомиопатии и гемохроматозе.
- оценить ишемию миокарда и выживаемость у больных с СН и ИБС. [1]
Ограничения в использовании МРТ:
- наличие компетентных специалистов,
- более низкая доступность и высокая стоимость (по сравнению с ЭхоКГ),
- отсутствие уверенности относительно безопасности проведения у пациентов с металлическими имплантатами (в том числе сердечных устройств),
- более низкая надежность измерений у пациентов с тахиаритмией,
- клаустрофобия у пациента,
- контрастные средства на основе гадолиния противопоказаны больным со скоростью клубочковой фильтрации 2. [1,2]
Однофотонная эмиссионная компьютерная томография и изотопная вентрикулография
Однофотонная эмиссионная компьютерная томография (SPECT) используется для выявления ишемии и оценки жизнеспособности миокарда.
Также с помощью SPECT можно оценивать объемы камер и функцию сердца, однако следует помнить, что при этом методе больной подвергается ионизирующему излучению.
Сцинтиграфия с 99mTc-DPD может быть полезна для обнаружения транстиретина при амилоидозе сердца. [1,2]
Позитронно-эмиссионная томография
ПЭТ изолированно или в сочетании с КТ позволяет количественно оценить ишемию и жизнеспособность миокарда, однако используемые для этой оценки 15О-вода и 13N-аммиак производятся на циклотроне и имеют довольно короткий период полураспада, из-за чего ПЭТ может быть выполнена только в специализированных центрах. В качестве альтернативной метки для оценки ишемии миокарда можно использовать рубидий, который получают с помощью генераторов, что определяет его сравнительно низкую стоимость. Основными недостатками метода являются ограниченная распространенность, ионизирующее излучение и высокая стоимость камеры. [1,2]
Коронарная ангиография
Показания к проведению коронарной ангиографии согласованы с соответствующими руководствами European Society of Cardiology (ESC).
Коронарная ангиография рекомендуется пациентам с:
- СН, не поддающаяся фармакотерапии (при условии, что пациент подходит для последующей коронарной реваскуляризации),
- симптоматической желудочковой аритмией или с прерванной остановкой сердца,
- СН с промежуточной и высокой вероятностью ИБС (по результатам предварительного тестирования), наличием ишемии в неинвазивных стресс-тестах. [1]
Компьютерная томография
Основным показанием к проведению КТ сердца является визуализация анатомии коронарных сосудов у пациентов в следующих клинических ситуациях:
- СН и низкая или промежуточная вероятность ИБС (по результатам предварительного тестирования);
- сомнительные результаты неинвазивных стресс-тестов для исключения ИБС (в отсутствии относительных противопоказаний). [1]
Проведение КТ требуется только в случаях, когда результаты могут повлиять на решение о лечении.
Источник
МКБ-10
I50.0Застойная сердечная недостаточностьI50.1Левожелудочковая недостаточностьI50.9Сердечная недостаточность неуточненная
1. 2016 Клинические рекомендации “Хроническая сердечная недостаточность” (Национальное общество по изучению сердечной недостаточности и заболеваний миокарда).
Определение
Эпидемиология
Этиология
Классификация
Диагностика
Лечение
Профилактика
В настоящее время в РФ используют следующие классификации: 1) Острая сердечная недостаточность (ОСН) – возникновение острой (кардиогенной) одышки, связанной с быстрым развитием застойных явлений в легких (вплоть до отека легких) или кардиогенного шока, которые, как правило, являются следствием острого повреждения миокарда, прежде всего острого инфаркта миокарда (ОИМ).
2) Для определения стадии ХСН используют классификацию Н.Д.Стражеско и В.X. Василенко (I-IV стадии) (табл. 2).
Таблица 2. Классификация хронической недостаточности кровообращения (Н. Д. Стражеско, В. X.Василенко, 1935)
Стадия | Описание стадии заболевания |
I стадия | Начальная, скрытая недостаточность кровообращения, проявляющаяся только при физической нагрузке (одышка, сердцебиение, чрезмерная утомляемость). В покое эти явления исчезают. Гемодинамика не нарушена |
II стадия Период А Период Б | Выраженная, длительная недостаточность кровообращения, нарушение гемодинамики (застой в малом и большом круге кровообращения), нарушения функции органов и обмена веществ выражены и в покое, трудоспособность резко ограничена. |
Нарушение гемодинамики выражено умеренно, отмечается нарушение функции какого-либо отдела сердца (право- или левожелудочковая недостаточность). | |
Выраженные нарушения гемодинамики, с вовлечением всей сердечно-сосудистой системы, тяжелые нарушения гемодинамики в малом и большом круге. | |
III стадия | Конечная, дистрофическая. Тяжелая недостаточность кровообращения, стойкие изменения обмена веществ и функций органов, необратимые изменения структуры органов и тканей, выраженные дистрофические изменения, полная утрата трудоспособности. |
3) Для описания выраженности симптомов ХСН используют Функциональную классификацию Нью-Йоркской Ассоциации Сердца (табл. 3).
Таблица 3. Функциональная классификация хронической сердечной недостаточности Нью-Йоркской Ассоциации Сердца
Функциональный класс | Характеристики |
I ФК | Нет ограничений в физической активности. Обычная физическая активность не вызывает чрезмерной одышки, утомляемости или сердцебиения |
II ФК | Незначительное ограничение в физической активности. Комфортное состояние в покое, но обычная физическая активность вызывает чрезмерную одышку, утомляемость или сердцебиение |
IIIФК | Явное ограничение физической активности. Комфортное состояние в покое, но меньшая, чем обычно физическая активность вызывает чрезмерную одышку, утомляемость или сердцебиение. |
IVФК | Невозможность выполнять любую физическую нагрузку без дискомфорта. Симптомы могут присутствовать в покое. При любой физической активности дискомфорт усиливается |
4) Взависимости от состояния сократительной способности миокарда левого желудочка, определяемой по фракции выброса левого желудочка (ФВ ЛЖ) выделяют: ХСН со сниженной ФВ ЛЖ (ХСН-снФВ, где ФВ ЛЖ менее 40%), ХСН с промежуточной ФВ ЛЖ (ХСН-прФВ, где ФВ ЛЖ от 40 до 49%) и ХСН с нормальной ФВ ЛЖ (ХСН-сФВ, где ФВ ЛЖ более 50%) (Таблица 4).
Таблица 4. Характеристики хронической сердечной недостаточности в зависимости от фракции выброса левого жедудочка
Тип ХСН | ХСН-снФВ | ХСН-прФВ | ХСН-сСФ |
Критерий 1 | Симптомы+признаки* | Симптомы+признаки* | Симптомы+признаки* |
Критерий 2 | ФВ ЛЖ < 40% | ФВ ЛЖ = 40-49% | ФВ ЛЖ ≥ 50% |
Критерий 3 | 1. Повышение уровня натрийуретических пептидовª 2. Наличие по крайней мере одного из дополнительных критериев: A) структурные изменения сердца (ГЛЖ и/или УЛП) B) диастолическая дисфункция | 1. Повышение уровня натрийуретических пептидовª 2. Наличие по крайней мере одного из дополнительных критериев: A) структурные изменения сердца (ГЛЖ и/или УЛП) B) диастолическая дисфункция |
Примечание. ГЛЖ – гипертрофия миокарда левого желудочка; УЛП – увеличение левого предсердия.
* – симптомы могут отсутствовать на ранних стадиях ХСН или у пациентов, получающих диуретическую терапию;
ª – уровень мозгового натрийуретического пептида (МНУП) > 35 пг/мл или N-концевого проМНУП > 125 пг/мл.
Источник
