Сердечная недостаточность при лейкозе
Среди болезней системы крови опухолевые заболевания (лейкозы, лимфомы, гематосаркомы) занимают исключительно важное место в связи с их распространенностью и тяжестью течения.
Лейкозы – группа опухолевых заболеваний, возникающих из кроветворных клеток и поражающих костный мозг. Выделяют острые лейкозы, морфологическим субстратом которых являются бластные клетки (миелобласты, монобласты, лимфобласты и др.), и хронические, которые представлены в основном дифференцированными клетками (гранулоцитами, моноцитами и др.).
Поражение сердца при острых и хронических лейкозах морфологически выражено лейкозной (содержащей лейкозные клетки) инфильтрацией миокарда, реже образованием довольно крупных метастатических очагов в миокарде желудочков. Описано метастатическое опухолевое образование в полости ПП при остром лимфобластном лейкозе у пациента с пересадкой костного мозга, получавшего иммуносуппрессивную терапию. Иногда, особенно в терминальном состоянии, возникает лейкозная инфильтрация перикарда с развитием острого экссудативного перикардита.
Клинические проявления: сердцебиение, нарушение ритма, расширение границ сердца, симптомы сердечной недостаточности выявляют лишь у небольшой части больных, несколько чаще при остром миелобластном лейкозе. Сердечная недостаточность осложняется анемией, гемолизом, кровотечениями, сопутствующим острому лейкозу.
При ЭхоКГ у больных с острыми лейкозами достоверно чаще, чем в других группах гематологических больных, определяют нарушение диастолической функции ЛЖ по рестриктивному типу, что объясняют снижением податливости миокарда вследствие лейкозной инфильтрации.
При возникновении сердечной недостаточности она может прогрессировать в течение 2-3 мес и стать причиной смерти.
Необходимо отметить характерное для острых лейкозов повышение активности ЛДГ сыворотки, что следует учитывать при дифференциальной диагностике миокардитов и других состояний, для которых уровень ЛДГ значим при установлении диагноза.
Лимфомы — группа опухолей, исходящих из лимфоидной ткани. Среди опухолей сердца на долю первичной лимфомы приходится до 2% случаев, метастатические опухоли выявляют в 15-30% аутопсий. В большинстве случаев их выявляют отсроченно при уже диагностированной лимфоме, иногда в финале, через несколько лет течения болезни. Однако в ряде случаев кардиальные симптомы (например, аритмии, синкопальные состояния) возникают в дебюте болезни.
При морфологическом исследовании поражение сердца при лимфомах, также как и при лейкозах, выражено опухолевой инфильтрацией миокарда. Обращают внимание на частое поражение правых отделов сердца (ПП, ПЖ). Метастазирование может быть в миокард, и в эндокард, и в перикард. Инфильтрация перикарда, определяемая в 40% случаев, обычно приводит к экссудативному перикардиту, иногда тампонаде сердца вследствие накопления чрезмерно большого объема жидкости в перикардиальной полости. Возможна опухолевая инфильтрация проводящей системы сердца.
Все указанные проявления встречают как по отдельности (например, только перикардит), так и вместе. В тяжёлых случаях опухолевые массы затрагивают митральный и трикуспидальный клапаны, коронарные артерии, проводящую систему, перикард, в миокарде обоих желудочков выявляют метастатические очаги, дезинтеграцию мышечных волокон.
Инфильтрация миокарда приводит к развитию прогрессирующей сердечной недостаточности. Нарушения ритма и проводимости встречают довольно редко, но возможно возникновение мерцательной аритмии, ЖТ, полной АВ-блокады. Описан случай псевдоинфаркта нижней стенки ЛЖ при Т-клеточной лимфоме.
В настоящее время лимфому сердца диагностируют преимущественно при ЭхоКГ. Она может быть заподозрена при выявлении дополнительных гетерогенных эхосигналов в миокарде или эндокарде, а также при обнаружении неподвижных патологических образований, тесно связанных со стенками или клапанами сердца. При этом определяют утолщение и деформацию стенки, гипо- или акинезию пораженной зоны. При лимфомах в процесс могут быть первично вовлечены папиллярные мышцы клапанов сердца. Известно возникновение при лимфомах (и том числе при злокачественной лимфоме Беркитта) асимметричной гипертрофии межжелудочковой перегородки, внешне сходной с ГКМП. Описывают утолщение внешнего контура аорты вследствие периаортальной лимфоидной инфильтрации.
Современные режимы терапии позволяют достигнуть определенных результатов при лечении лимфом и их кардиальных проявлений. На фоне курсов полихимиотерапии уменьшаются явления сердечной недостаточности, перикардита, иногда «уходят» нарушения ритма. При первичных изолированных лимфомах сердца методом выбора может стать хирургическое лечение.
Миеломная болезнь (миелома, плазмоцитома, ретикулоплазмоцитоз, болезнь Рустицкого-Калера) — болезнь кроветворных органов, характеризующаяся диффузным или узловатым разрастанием плазматических клеток, обладающих свойством продуцировать парапротеины.
Миелома проявляется изменениями в миокарде и перикарде. Перикардиальпый выпот иногда бывает первым проявлением миеломы. Отмечают случаи быстрого накопления экссудата с развитием угрожающей тампонады сердца, что требует проведения перикардиоцентеза. Для миеломы характерно развитие вторичного амилоидоза, в том числе с инфильтрацией миокарда и рестриктивными изменениями, приводящими к сердечной недостаточности.
Горохова С.Г., Атаманова М.А.
Поражение сердца при заболеваниях крови
Опубликовал Константин Моканов
Источник
Острый лейкоз — это разновидность лейкемии, при которой нормальное кроветворение замещается аномальным: происходит транспортировка незрелых клеток в русло. Соответственно, процессы, которые обычно присутствуют в организме, не протекают.
Это крайне опасное состояние для здоровья и жизни. Если страдает концентрации лимфоцитов или лейкоцитов — наблюдается снижение иммунитета. Возможна гибель от простой простуды. Таких вариантов десятки и все имеют неблагоприятный исход.
Потому –то так важно своевременно обнаружить патологический процесс и начать его лечение, сначала симптоматическое, поскольку причины зачастую установить невозможно.
Прогнозы во всех случаях довольно туманны. Конечные перспективы зависят от типа патологического процесса, его агрессивности, скорости развития и формы.
Занимается расстройством врач-гематолог. По потребности привлекают онкологов и прочих специалистов.
Механизм развития
Острый лейкоз крови складывается несколькими путями.
- Генетические аномалии. Заболевание, согласно статистическим выкладкам, развивается у нескольких человек на каждые 100 тысяч населения. При этом в основном страдают лица среднего возраста. Около 30-40 лет. Преимущественно женщины. Представители сильного пола болеют втрое реже. Острый лейкоз закодирован на генетическом уровне, потому и кардинально вылечить его не получится. Можно бороться только с симптоматикой. Есть еще один вариант — пересадка костного мозга. Но учитывая, что доноров мало, речь идет скорее о нереальном сценарии.
- Воздействие на организм химических соединений. Всевозможных ядов. Чаще всего острая форма лейкоза развивается в результате влияния мышьяка, свинца. Также паров неметаллов. Или же солей щелочных, щелочноземельных металлов. Отравления провоцируют временные нарушения. Отклонение сходит на нет само, если устранить ядовитые вещества из организма. Проводится такая коррекция строго в стационаре.
- Ятрогенный фактор. Иначе говоря, медицинское воздействие. Например, лечение химиопрепаратами — Цитостатиками. Не менее опасна лучевая терапия. Все эти методы угнетают работу костного мозга. Потому он уже не в силах синтезировать полноценные клетки.
- Ионизирующее излучение. Особенно часто с этим фактором встречаются жители экологически неблагоприятных районов. В России к таковым относят Брянскую область. В Украине — Киев и прилегающие территории. Также сказывается работа на вредных предприятиях, урановых месторождениях, атомных электростанциях и пр. Радиация угнетает функции костного мозга. Вероятность развития острого лейкоза становится в 4-6 раз выше, чем в обычных условиях.
- Перенесенная инфекция. Может стать своеобразным спусковым механизмом для дремлющего патологического процесса. Хотя встречается подобное в основном при тяжелых заболеваниях. Вроде туберкулеза, СПИДа и прочих состояний.
Это основные механизмы. Главная роль отводится именно генетическому, наследственному фактору. Все прочие моменты запускают уже закодированную на молекулярном уровне патологию. Исходить нужно именно из этого положения.
Чтобы лучше понять суть, нужно рассмотреть анатомические особенности процесса.
Все начинается со стволовой клетки. Она может делиться столько раз, сколько нужно. Срок ее жизни не ограничен.
Дифференциация начинается в костном мозге. Названные структуры делятся еще на два незрелых типа: миелобласты и лимфобласты.
- Из первых получаются гранулоциты. Вроде белых телец, которые отвечают за нормальный иммунный ответ в начальной стадии поражения.
- Из вторых — предшественники лимфоцитов. Которые также относятся к защитным структурам организма.
На этом этапе процесс затормаживается, и клетки не созревают. Они остаются такими, какие есть. В подобном виде, бластные цитологические единицы выходят в кровеносное русло.
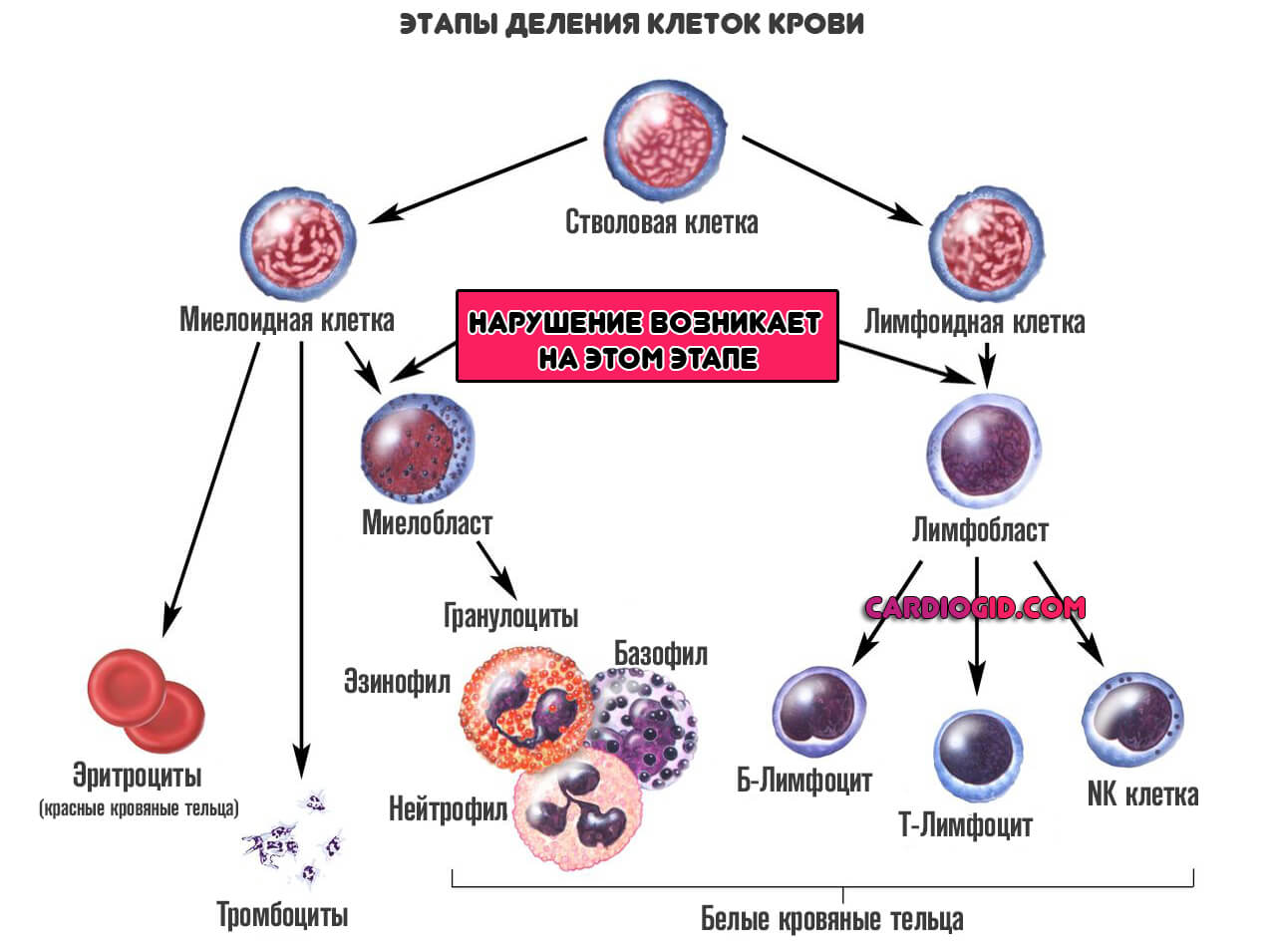
Разумеется, предшественники не способны играть роль здоровых клеток. Следовательно, начинаются проблемы с иммунитетом, со свертываемостью крови. Все зависит от того, какие клетки не дозревают.
Патологический процесс подразделяется на несколько степеней тяжести (см. ниже). Исходя из формы, начинаются те или иные нарушения. Порой летальные.
Заболевание к тому же имеет свойство быстро прогрессировать. Потому не стоит медлить с посещением врача.
Иногда заболевание ошибочно называют раком крови. Это не совсем так, хотя суть схожа.
Классификация
Подразделить заболевание можно по двум основаниям. Первое касается формы клеток, которые подвержены изменениям.
Соответственно называют:
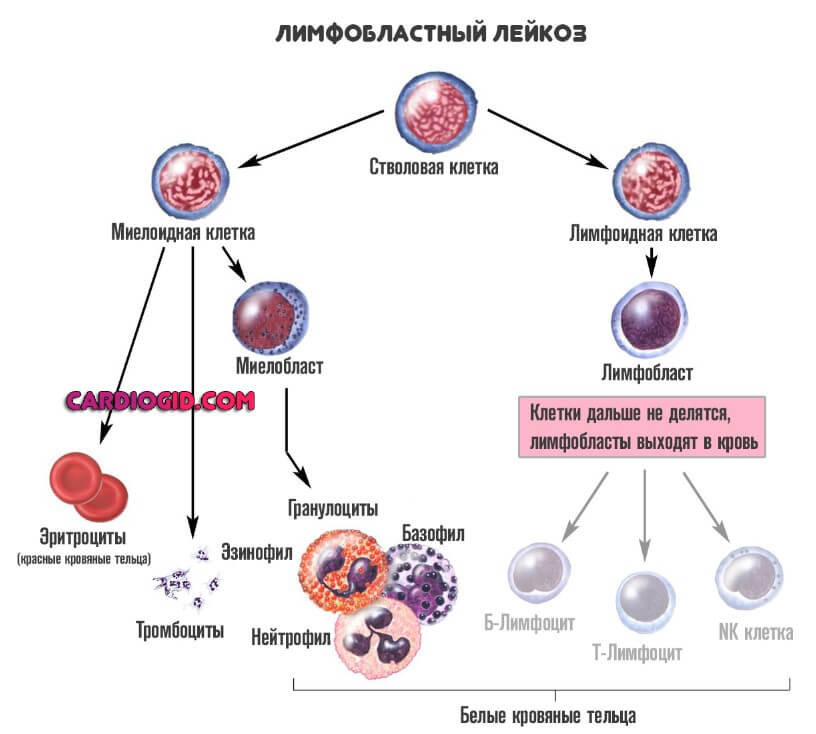
- Лимфобластную разновидность (ОЛЛ). Встречается в 15-20% от общего числа случаев. Характеризуется недозреванием лимфоцитов. Эти клетки ответственны за нормальный вторичный иммунный ответ. Они идут в «бой» позже, после того как среагировали гранулоциты. Патологический процесс не менее опасен, по сравнению со следующим.
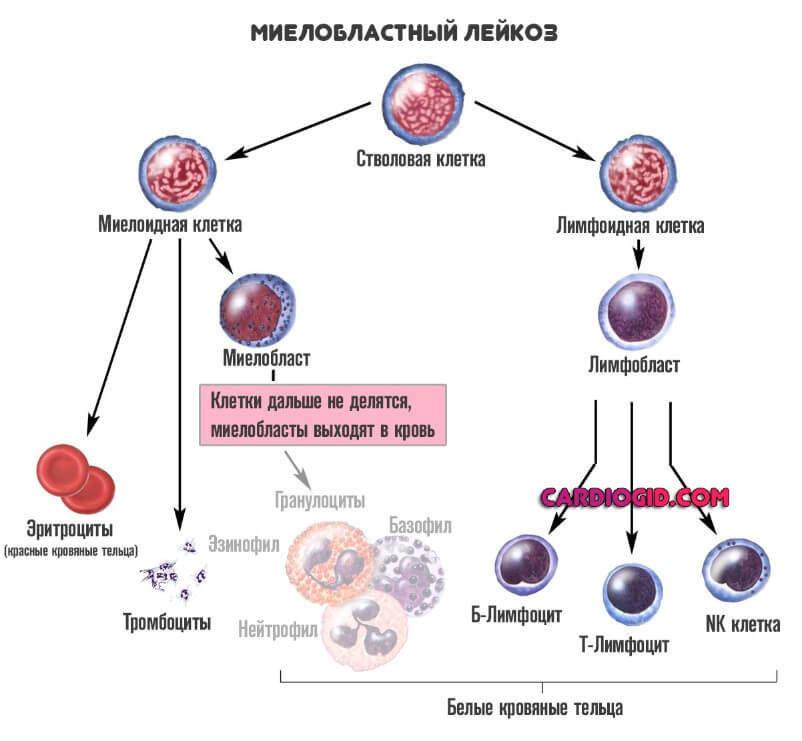
- Миелобластную разновидность (ОМЛ). Из этого типа клеток созревают так называемые гранулоциты. К ним относят базофилы, эозинофилы и нейтрофилы. Все три структуры отвечают за нормальный первичный иммунный ответ.
При этом состояние куда опаснее первого, описанного выше. Поскольку нарушается работа всех защитных сил организма. Смертельно опасной может стать даже банальная простуда. Острый миелобластный лейкоз хуже всего поддается лечению, тем более на выраженных этапах.
Второй способ классификации основан на стадировании. То есть на выделении степени тяжести.
- Острая лейкемия на первой фазе. Сопровождается группой симптомов. Гемопоэз, то есть нормальное кроветворение пока еще не изменено незначительно. Возникают проявления вроде слабости, тошноты, головных болей. Также снижается местный и общий иммунитет. Восстановление пока еще возможно. Прогнозы благоприятные.
- Вторая стадия. Симптоматика недостаточной работы иммунитета уже хорошо заметна. Пациент часто болеет. Присутствуют и прочие типичные черты патологического процесса.
- Третий этап. Это терминальная фаза. Острый лимфобластный лейкоз проявляется менее агрессивно. Хотя бывают и исключения. Гемопоэз серьезно нарушен. Пациента нужно срочно лечить. Вероятность летального исхода максимальная. Перспективы неблагоприятные.
Есть и более дробные классификации расстройства. В рамках острого состояния. Но большого интереса для пациентов они не представляют.
Симптомы
Клиническая картина заболевания неспецифичная. По крайней мере, на ранней стадии расстройства. Отличие острого лейкоза от хронического заключается как раз в симптоматике и ее агрессивности. В развитии болезнь проходит три этапа.
Первый этап — манифестация
В это время возникает группа проявлений:
- Слабость. Ощущение выраженной разбитости. Невозможность что-либо делать. Страдает работа, в том числе по дому. Пациент постоянно хочет прилечь. Присутствует ватность мускулатуры. Необходим постельный режим.
- Потеря аппетита. Вплоть до отвращения к пище. Это может перерасти в полноценную анорексию. Довольно длительную. До тех пор, пока острое состояние не будет скорректировано.
- Повышенная температура тела — характерный симптом острого лейкоза у взрослых. Лихорадка довольно интенсивная: показатели термометра доходят до 38-40 градусов и даже больше. Восстановить нормальные уровни трудно, поскольку начинаются инфекционные процессы.
- Сонливость. Невыносимое желание лечь. Как и слабость, сказывается на работе по дому, на выполнении профессиональных обязанностей.
- Снижение толерантности к физической нагрузке. Одышка на фоне минимальной попытке механической активности. Например, становится невозможным подъем по лестнице и пр.
Как правило, острый лейкоз начинается стремительно. Но бывают исключения. Тогда симптомы и признаки появляются по одному-два, постепенно, пока не сформируется полноценная клиническая картина.
Следующий этап — развернутый
В это время симптоматика усугубляется. Возникает новая группа проявлений:
- Анемия. Со всеми вытекающими отсюда последствиями. Слабостью, сонливостью, бледностью кожных покровов. Дополнительно возникают такие симптомы как выпадение волос, ломкость ногтей и прочие.
Восстановление возможно только при борьбе с основным диагнозом. Нужно справиться с лейкозом, тогда состояние придет в норму. Анемический синдром связан с повышенной кровоточивостью, разрушением мелких сосудов. Отсюда падение количества гемоглобина, железа.
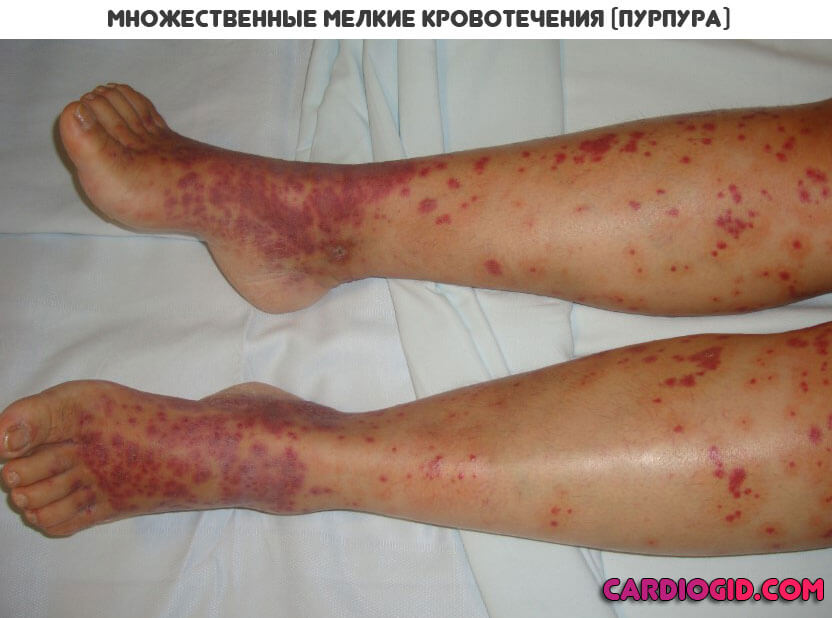
- Геморрагия. В основном она связана с тромбоцитопенией, то есть снижением концентрации здоровых красных кровяных телец. При запущенных формах патологического процесса такое тоже возможно.
Все начинается с появления небольших гематом и синяков. Затем возникают кишечные, прочие кровотечения.
Это крайне опасный синдром, который может привести к гибели пациента от осложнений. Необходимо применение гемостатических препаратов, чтобы справиться с симптомами.

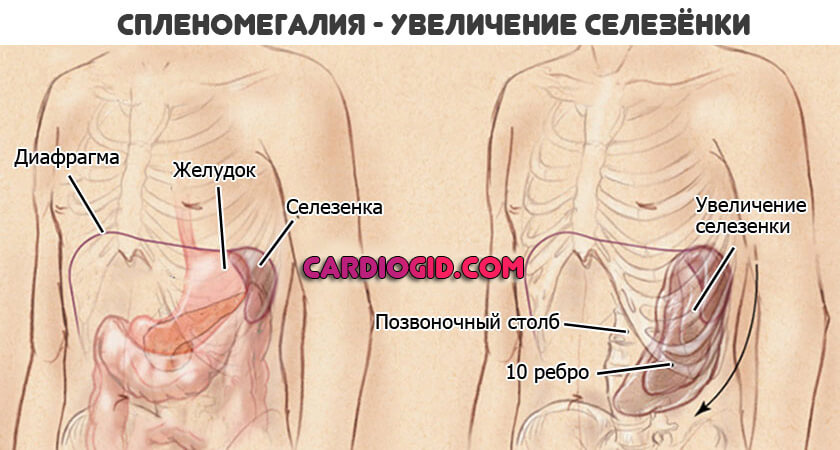
- Гиперпластический синдром. Сопровождается увеличением лимфатических узлов. Также признак острой стадии лейкоза — увеличение селезенки. В конечном итоге, возможен ее разрыв, что приведет к опасным кровотечениям. Вероятен летальный исход. Необходимо начинать еще и симптоматическую коррекцию.
- Интоксикация. Отравление организма продуктами жизнедеятельности бактерий. В норме устранением «мусора» занимаются клетки гранулоцитарного ряда. Но, поскольку гемопоэз нарушен, все становится гораздо хуже.
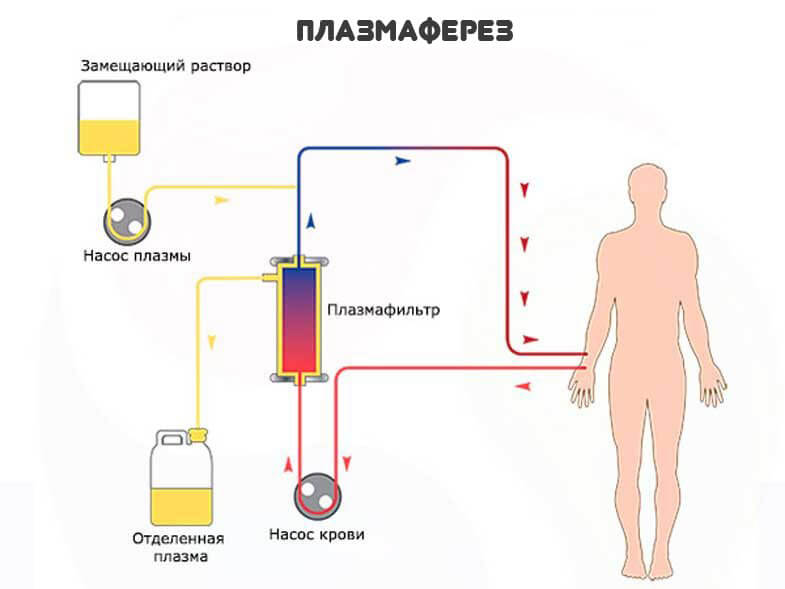
Также и сами незрелые структуры живут недолго. Отсюда необходимость срочной коррекции состояния здоровья. Искусственное очищение организма. Например, посредством плазмафереза.
Терминальная фаза
Сопровождается теми же самыми явлениями, однако интенсивность их куда больше.
Причины
Факторы развития патологического процесса могут быть такими:
- Воздействие радиации. Особенно опасно постоянное влияние негативного фактора. Например, регулярному облучению подвергаются работники на атомной электростанции, военнослужащие на подлодках и прочий контингент.
- Интоксикация химическими соединениями. Свинцом, мышьяком, солями натрия, калия, щелочных и щелочноземельных металлов. Вариантов может быть много. Пока не проведена детоксикационная терапия, восстановления можно не ждать.
- Генетическая, наследственная обусловленность — основная причина развития лейкоза, как читают ученые медицинского профиля. Однако, одной только предрасположенности мало. Чтобы патологический процесс начался, нужен спусковой механизм. Какой именно — описано в этом разделе.
- Инфекционные расстройства. Например, поражение вирусом гриппа, штаммами герпеса. Вариантов сотни, если не тысячи. Как правило, это не нормально. Развивается гиперсенсибилизация организма. Что в конечном итоге и становится фактором становления острого лейкоза.
- Применение некоторых препаратов. Цитостатики, средства для лечения рака, злокачественной онкологии провоцирует заболевание. Даже если лекарства применяются коротким курсом.
- Сюда же можно отнести экологически неблагоприятную обстановку. Но это скорее фактор риска, а не непосредственная причина нарушения.
Острый лейкоз можно назвать полифакторным заболеванием. Обычно отклонение от нормы формируется в результате сочетания группы причин. Не одной, а сразу нескольких.
Например, генетическая предрасположенность плюс инфекция. Или наследственный фактор + лечение некоторыми препаратами.
Причину нужно точно знать. Поскольку от этого зависит тактика терапии.
Диагностика
Обследование проходит под полным контролем специалиста по гематологии. Перечень мероприятий всегда примерно одинаковый. Однако на глаз определить болезнь невозможно.
Среди способов оценки состояния пациента:
- Устный опрос больного. Нужно выявить все жалобы, потому скрывать ничего не стоит. Отклонения фиксируются письменно. После этого врач имеет полную клиническую картину и может выдвигать гипотезы относительно патологического процесса.
- Сбор анамнеза. Чтобы понять, стало причиной расстройства.
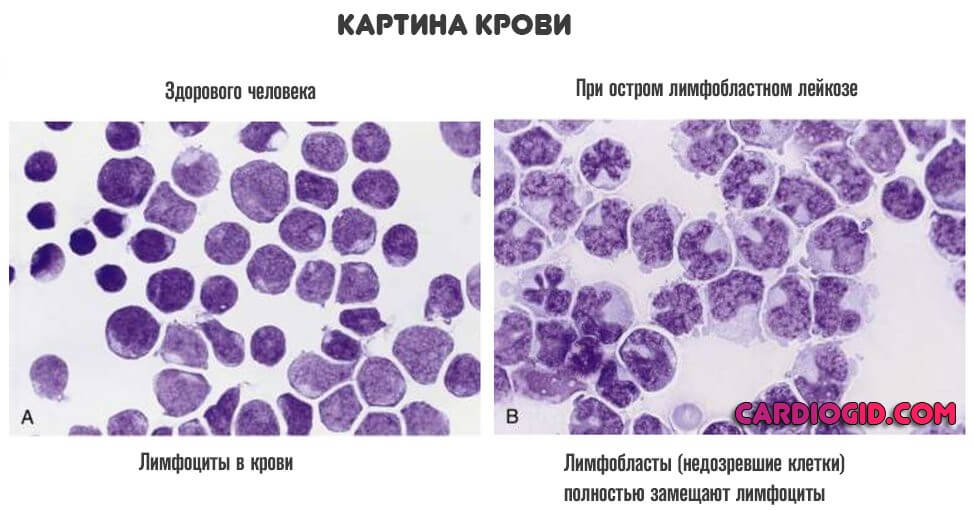
- Общее исследование крови. Важный способ диагностики острого лейкоза. Показывает бластные изменения в картине крови. Типичные черты лаборанты видят сразу же.
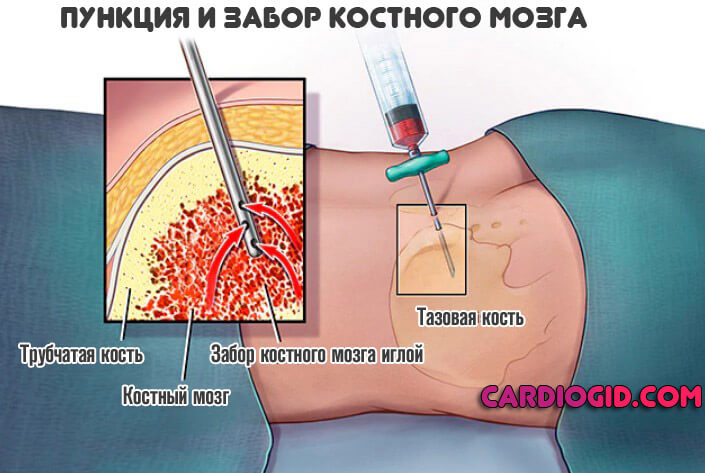
- Пункция костного мозга. Проводится с большой осторожностью. Но при подозрениях на описанное расстройство методика обязательная.
Далее образец с иглы направляют в специальную лабораторию. Там врачи проводят цитологическую, гистологическую оценку тканей. Выносят свой вердикт относительно вероятного состояния пациента.
- Обязательно назначается УЗИ пищеварительного тракта. Как минимум осматривают печень.
- Не обойтись без исследования селезенки. Поскольку на фоне патологического процесса вероятны отклонения по типу роста органа.
Мероприятия могут проводиться неоднократно. Так часто, как того требует ситуация. Особенно важно повторное обследование по мере прохождения терапии. Чтобы оценить качество и характер восстановления.
Методы лечения
Коррекция также проводится под контролем специалиста. Желательно в условиях профильного гематологического стационара. Лечение острого лейкоза занимает от 1 до 3 месяцев. Плюс-минус.
Важно как можно быстрее устранить фактор-провокатор. Тот самый, который стал виновником острой лейкемии.
Ключевой способ терапии нарушения — химиолечение. Применяют иммуносупрессоры, они же называются цитостатиками. В высоких дозировках, чтобы быстрее добиться эффекта.
На протяжении всего периода терапии больной находится в стерильных условиях. Показана систематическая уборка помещения. Обязательно кварцевание. На протяжении курса коррекции врачи проводят санацию ротовой полости, чтобы снизить риски опасных осложнений.
По мере восстановления назначают специальные мероприятия. Переливание тромбоцитарной массы, красных кровяных телец, плазмы. Или же жидкую фракцию крови замещают искусственным раствором. Эти методы могут применяться неоднократно. По потребности.
Достижение стойкой ремиссии — это единственное основание для выписки. В остальное время пациент находится в стационаре.
Метод радикального лечения — это пересадка или трансплантация костного мозга. Имеет смысл провести ее раньше. Если такая возможность в принципе есть.
Прогноз
Перспективы восстановления довольно туманные. Согласно статистическим данным, стойкой ремиссии можно добиться в 80% случаев. Примерно в 20% ситуаций с болезнью справляются полностью. Исход — выздоровление.
Миелобластные формы патологического процесса менее благоприятны в плане результатов.
Прогноз при остром лейкозе условно позитивный. Больше можно узнать у своего лечащего врача.
Последствия
Осложнений довольно много. Среди таковых стоит назвать:
- Кровотечения. Внутренние и внешние. Опасные, порой смертельно. Зависит от интенсивности.
- Пневмония. Воспаление легких. В этом случае потенциально летальное.
- Флегмона. Гнойное воспаление подкожно-жировой клетчатки.
- Возможна гемолитическая анемия.
Как итог — пациенты рискуют остаться инвалидами или погибнуть от описанных осложнений.
Острый лейкоз — это опасная разновидность лейкемии. Сопровождается недоразвитием белых кровяных телец, которые участвуют в защите тела. Отсюда типичные проявления вроде понижения иммунитета, постоянных воспалительно-инфекционных процессов.
Лечение нужно сразу. Как только болезнь была обнаружена. От момента начала терапии зависит прогноз.
Источник
